Дефибрилляция сердца при мерцательной аритмии что это
Дефибрилляция сердца при мерцательной аритмии что это
Электрическая кардиоверсия представляет собой кратковременное воздействие на сердце разряда постоянного тока высокой энергии с целью прекращения тахиаритмии. Обычными позициями для электродов дефибриллятора или само-клеющихся электродов при проведении трансторакальной кардиоверсии являются область верхушки сердца и зона справа от верхнего отдела грудины. За исключением случаев ФЖ, разряд должен быть синхронизирован с зубцами R или S ЭКГ. Начальный уровень энергии (при двухфазном импульсе) должен составлять 50 Дж при ТП и 150 Дж при ФЖ. Для купирования ФП обычно требуется разряд в 150-200 Дж. Противопоказанием к процедуре является дигиталисная интоксикация.
При фибрилляции предсердий (ФП) или трепетание предсердий (ТП) кардиоверсии должна предшествовать соответствующая антикоагулянтная терапия.
Повреждение имплантированного ранее искусственного водителя ритма (ИВР) сердца или дефибриллятора можно предотвратить, если располагать электроды на расстоянии по крайней мере 15 см от генератора. Измерение уровня ферментов позволило выявить, что кардиоверсия может сопровождаться повреждением скелетных мышц, но не миокарда. При ФП более эффективной может оказаться трансвенозная кардиоверсия, особенно у пациентов крупного телосложения.
Электрическая кардиоверсия является процедурой, основанной на использовании разряда электрического тока краткой продолжительности и высокой энергии с целью прекращения тахиаритмии. Наносимый разряд вызывает деполяризацию миокарда, что прерывает тахикардию и позволяет синусовому узлу возобновить управление сердечным ритмом.
Химическая (или фармакологическая) кардиоверсия заключается в восстановлении нормального ритма с помощью антиаритмических лекарственных препаратов, что обсуждается в других главах.
а) Трансторакальная кардиоверсия
Кардиоверсияобычно осуществляется путем нанесения разряда между двумя электродами, расположенными на грудной клетке.
б) Имплантированные электрокардиостимуляторы и кардиовертеры-дефибрилляторы
Если электроды дефибриллятора разместить ближе чем на 15 см от имплантированного устройства, кардиоверсия может повредить его. Предпочтительно располагать электроды так, чтобы они находились под прямым углом к линии между устройством и сердцем.
в) Трансвенозная кардиоверсия
Имеется одноэлектродная система, введение которой обеспечивается наличием специального, раздуваемого воздухом баллончика. Система позволяет при необходимости проводить электростимуляцию предсердий и желудочков.
Вероятность купирования фибрилляции предсердий (ФП) выше, чем при трансторакальной кардиоверсии, особенно у пациентов очень крупного телосложения.
Использование такого подхода должно рассматриваться в тех случаях, когда попытка трансторакальной кардиоверсии оказалась неудачной, а восстановление синусового ритма представляется крайне важным, а также в качестве стратегии первоначального выбора у крупных и тучных пациентов.
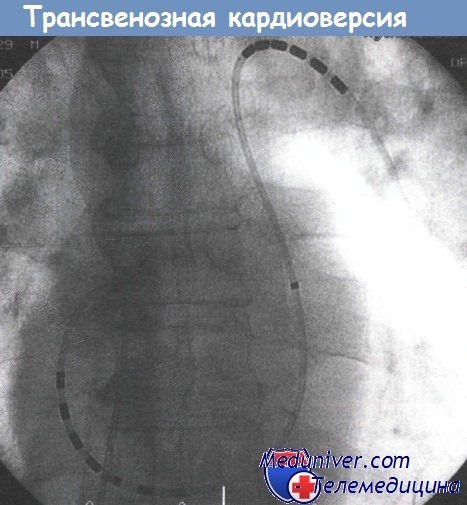
Виден единственный электрод с многополюсным катодом, расположенным в левой легочной артерии, и многополюсным анодом в правом предсердии (ПП). 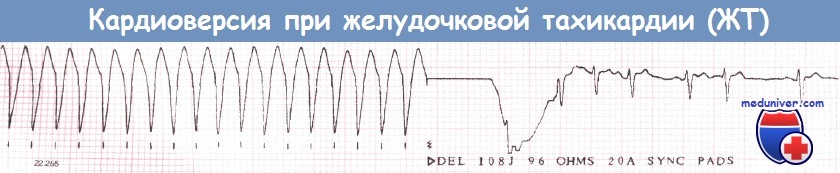
Заранее должна быть обеспечена готовность принадлежностей и аппаратуры для мониторного контроля ЭКГ и сердечно-легочной реанимации.
Непосредственно перед кардиоверсией необходимо оценить характер сердечного ритма, чтобы убедиться в том, что не произошло спонтанного восстановления нормального ритма сердца.
1. Анестезия. В течение 4 ч перед плановой кардиоверсией пациент не должен принимать пищу.
Если пациент в сознании, ему следует ввести препарат для общей анестезии короткого действия или другие внутривенные средства, позволяющие обеспечить глубокий, но кратковременный седативный эффект. Очень эффективно введение малых возрастающих доз мидазолама (1-10 мг) в сочетании с фентанилом (50 мг). Очень важно тщательно контролировать проходимость дыхательных путей пациента и насыщение крови кислородом. На случай угнетения дыхания в непосредственной доступности должны находиться антидоты для фентанила (налоксон) и мидазолама (флумазе-нил), хотя необходимость в их применении возникает редко.
Для достижения хорошего электрического контакта и профилактики ожога кожи под металлические электроды необходимо нанести электродный гель. Важно, однако, чтобы гель не распространялся по коже пациента между двумя электродами и не попал на оператора, выполняющего кардиоверсию. Избежать этого помогает использование специальных пропитанных гелем прокладок.
Затем дефибриллятор заряжают до требуемого уровня энергии, что занимает несколько секунд. Обычно разряд наносится путем нажатия кнопки (или двух кнопок), расположенной на ручках самих электродов. Для уменьшения электрического сопротивления грудной клетки металлические электроды необходимо плотно прижать к коже.
Перед нанесением разряда важно убедиться в том, что никто из персонала не контактирует с пациентом.
При неэффективности первого разряда в зависимости от обстоятельств можно попытаться нанести дополнительные, более мощные разряды.
Перед началом работы важно тщательно ознакомиться с элементами управления дефибриллятором, которые могут потребоваться.

а Трепетание желудочков. Частота сокращений желудочков 230 в минуту. Комплексы QRS уширены и деформированы.
b Желудочковая тахикардия, появившаяся после электрошоковой терапии. Позднее появился устойчивый синусовый ритм.
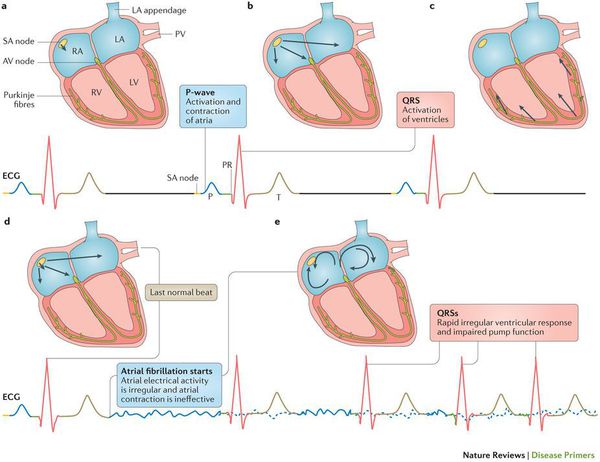
3. Синхронизация. Если наносимый разряд по времени совпадет с зубцом Т, может развиться ФЖ. Поэтому в дефибрилляторах имеется механизм, обеспечивающий нанесение разряда, синхронизованного с зубцом R или S. Этот механизм следует активировать всегда, за исключением случаев ФЖ. При ФЖ на ЭКГ не выявляются зубцы R, и если механизм синхронизации активирован, то дефибриллятор не нанесет разряд.
Перед проведением синхронизированной кардиоверсии оператор должен убедиться в том, что сигнал синхронизации совпадает с началом комплекса QRS. Иногда для более надежной синхронизации требуется увеличение амплитуды ЭКГ.
4. Двухфазная форма импульса. Современные дефибрилляторы чаще наносят разряд в виде двухфазного, а не монофазного импульса. При двухфазном разряде примерно на середине импульса направление постоянного тока меняется на обратное. Это позволяет приложить к тканям большую энергию при меньшем напряжении. Например, двухфазный импульс 150 Дж примерно эквивалентен монофазному разряду мощностью 200 Дж.
Осложнения встречаются редко.
Довольно часто кардиоверсия сопровождается заметным повышением активности креатинкиназы, при этом уровень тропонина изменяется несущественно. Таким образом, кардиоверсия может вызвать повреждение скелетных мышц, но не повреждает миокард. Двухфазный разряд реже повреждает скелетную мускулатуру. Иногда процедура приводит к кожным ожогам. При использовании двухфазного разряда эти осложнения развиваются реже.
В отдельных случаях наблюдаются преходящие аритмии, которые, однако, редко становятся серьезной проблемой (за исключением случаев кардиоверсии на фоне дигиталисной интоксикации).
У пациентов с синдромом брадикардии-тахикардии в результате кардиоверсии может развиться тяжелая брадикардия, избежать которой можно при помощи временной ЭКС.
Кардиоверсия по поводу фибрилляции предсердий (ФП) может осложниться системными эмболиями.
Кардиоверсия на фоне дигиталисной интоксикации может вызвать опасные желудочковые аритмии, поэтому в таких ситуациях процедуру следует проводить только в случае крайней необходимости. Перед ее выполнением следует ввести 75-100 мг лидокаина. Если есть серьезные основания предполагать наличие дигиталисной интоксикации, следует использовать разряды очень низкой мощности, начиная с 5-10 Дж.
В связи с опасностью выполнения кардиоверсии на фоне дигиталисной интоксикации общепринято прекращать назначение дигоксина за 24-48 ч до процедуры. Однако если содержание дигоксина в плазме крови находится в терапевтических пределах, кардиоверсия безопасна. Нет необходимости откладывать проведение кардиоверсии, если пациент получает стандартные дозы дигоксина, функция почек и уровень электролитов в плазме крови находятся в пределах нормы, а какие-либо симптомы или ЭКГ-признаки, которые могли бы указывать на наличие дигиталисной интоксикации, отсутствуют.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Фибрилляция предсердий: причины, симптомы, лечение
Фибрилляция предсердий (ФП) – синоним более применимого в странах СНГ термина «Мерцательная аритмия».
Фибрилляция предсердий является наиболее распространенным нарушением сердечного ритма. ФП не связана с высоким риском внезапной смерти, поэтому ее не относят к фатальным нарушениям ритма, как, например, желудочковые аритмии.
Фибрилляция предсердий
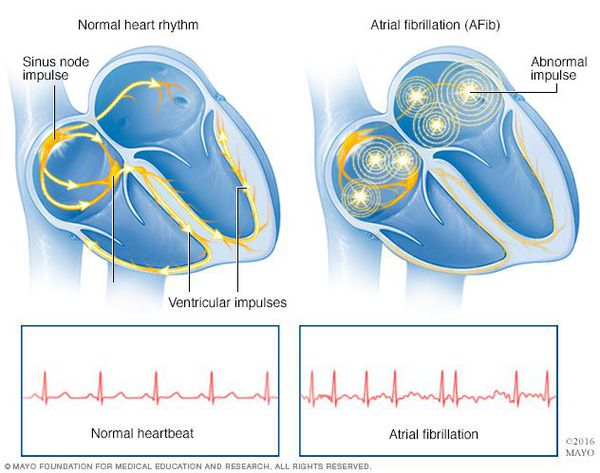
Один из самых распространенных видов наджелудочковых тахиаритмий – фибрилляция предсердий (ФП). Фибрилляцией называют быстрое нерегулярное сокращение предсердий, при этом частота их сокращений превышает 350 в минуту. Появление ФП характеризуется нерегулярным сокращением желудочков. На долю ФП приходится более 80 % всех пароксизмальных суправентрикулярных тахиаритмий. Фибрилляция предсердий возможна у пациентов всех возрастных категорий, однако у больных пожилого возраста распространенность синдрома увеличивается, что связано с учащением органической патологии сердца.
Причины развития и факторы риска
Возрастные органические изменения. С возрастом структура миокарда предсердий претерпевает изменения. Развитие мелкоочагового кардиосклероза предсердий может стать причиной фибрилляции в пожилом возрасте.
Классификация фибрилляции предсердий
По продолжительности клинических проявлений. Различают следующие формы ФП:
Типы мерцательной аритмии (МА)
Термин «мерцательная аритмия» может обозначать два следующих вида суправентрикулярной тахиаритмии.
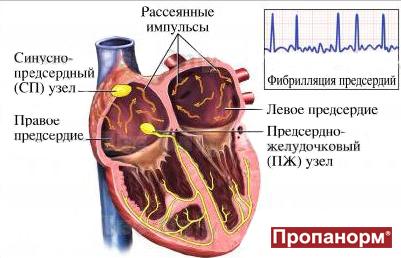
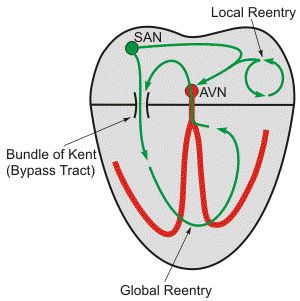
Фибрилляция (мерцание предсердий). В норме электрический импульс возникает в синусовом узле (в стенке правого предсердия), распространяется по миокарду предсердий и желудочков, вызывая их последовательное сокращение и выброс крови. При ФП электрический импульс распространяется хаотично, заставляя предсердия «мерцать», когда волокна миокарда сокращаются несогласованно и очень быстро. В результате хаотичной передачи возбуждения на желудочки, они сокращаются неритмично и, как правило, недостаточно эффективно.
Трепетание предсердий. В этом случае сокращение волокон миокарда происходит в более медленном темпе (200–400 уд./мин.). В отличие от ФП, при трепетании предсердия все-таки сокращаются. Как правило, за счет периода рефрактерности атриовентрикулярного узла на желудочки передается не каждый электрический импульс, поэтому они сокращаются не в столь быстром темпе. Однако, как и при фибрилляции, при трепетании насосная функция сердца нарушается, а миокард испытывает дополнительную нагрузку.
Осложнения мерцательной аритмии
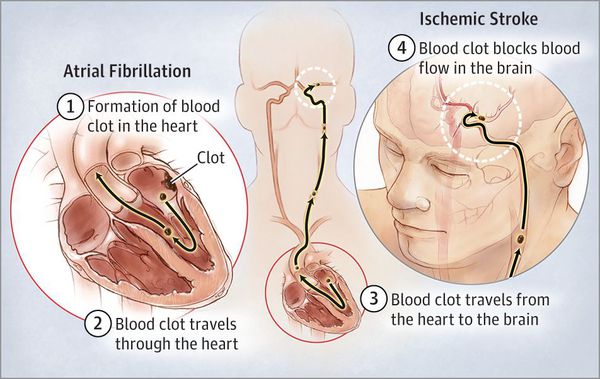
По последним данным, пациенты с мерцательной аритмией попадают в группу риска не только по развитию тромбоэмболического инсульта, но и инфаркта миокарда. Механизмы поражения таковы: при фибрилляции предсердий невозможно полноценное сокращение предсердий, поэтому кровь в них застаивается и в пристеночном пространстве предсердий образуются тромбы. Если такой тромб с током крови попадает в аорту и в менее крупные артерии, то возникает тромбоэмболия артерии, питающей какой-либо орган: головной мозг, сердце, почки, кишечник, нижние конечности. Прекращение кровоснабжения вызывает инфаркт (некроз) участка этого органа. Инфаркт мозга называется ишемическим инсультом. Наиболее часто встречаются осложнения:
Медикаментозная терапия
Выделяют следующие направления лекарственной терапии фибрилляции предсердий: кардиоверсия (восстановление нормального синусового ритма), профилактика повторных пароксизмов (эпизодов) наджелудочковых аритмий, контроль нормальной частоты сокращений желудочков сердца. Также важная цель медикаментозного лечения при МА – предотвращение осложнений – различных тромбоэмболий. Лекарственная терапия ведется по четырем направлениям.
Лечение антиаритмиками. Применяется, если принято решение о попытке медикаментозной кардиоверсии (восстановления ритма с помощью лекарств). Препараты выбора – пропафенон, амиодарон.
Пропафенон – один из наиболее эффективных и безопасных лекарственных препаратов, который используется для лечения наджелудочковых и желудочковых нарушений сердечного ритма. Действие пропафенона начинается через 1 ч после приема внутрь, максимальная концентрация в плазме крови достигается через 2–3 ч и длится 8–12 ч.
Контроль ЧСС. В случае невозможности восстановить нормальный ритм необходимо привести мерцательную аритмию в нормоформу. Для этой цели применяют бета-адреноблокаторы, антагонисты кальция недигидропиридинового ряда (группы верапамила), сердечные гликозиды и др.
Бета-адреноблокаторы. Препараты выбора для контроля работы сердца (частоты и силы сокращений) и артериального давления. Группа блокирует бета-адренергические рецепторы в миокарде, вызывая выраженный антиаритмический (урежение ЧСС), а также гипотензивный (снижение АД) эффект. Доказано, что бета-блокаторы статистически увеличивают продолжительность жизни при сердечной недостаточности. Среди противопоказаний к приему – бронхиальная астма (так как блокировка бета 2-рецепторов в бронхах вызывает бронхоспазм).
Антикоагулянтная терапия. Для снижения риска тромбообразования при персистирующей и хронической формах ФП обязательно назначают препараты, разжижающие кровь. Назначают антикоагулянты прямого (гепарин, фраксипарин, фондапаринукс и пр.) и непрямого (варфарин) действия. Существуют схемы приема непрямых (варфарин) и так называемых новых антикоагулянтов – антагонистов факторов свертывания крови (прадакса, ксарелто). Лечение варфарином сопровождается обязательным контролем показателей свертываемости и, при необходимости, тщательной коррекцией дозировки препарата.
Метаболическая терапия. К метаболическим препаратам относятся лекарственные средства, улучшающие питание и обменные процессы в сердечной мышце. Эти препараты якобы оказывают кардиопротективное действие, защищая миокард от воздействия ишемии. Метаболическая терапия при МА считается дополнительным и необязательным лечением. По последним данным, эффективность многих препаратов сравнима с плацебо. К таким лекарственным средствам относятся:
Диагностика и лечение любого вида аритмии требует немалого клинического опыта, а во многих случаях – высокотехнологичного аппаратного оснащения. При фибрилляции и трепетании предсердий главная задача врача – по возможности устранить причину, приведшую к развитию патологии, сохранить функцию сердца и предотвратить осложнения.
Симптомы ФП
В зависимости от формы аритмии (постоянная или приступообразная) и восприимчивости больного клиническая картина ФП варьирует от отсутствия симптомов до наличия признаков сердечной недостаточности. Больные могут жаловаться на:
Фибрилляция предсердий и трепетание предсердий может сопровождаться учащенным мочеиспусканием, вызванным повышенной выработкой натрийуретического пептида. Приступы, длящиеся несколько часов или суток и не проходящие самостоятельно, требуют медицинского вмешательства.
Патогенез и общая клиническая картина
Основное проявление фибрилляции предсердий – аритмичный пульс. При высокой частоте сердечных сокращений в момент приступа ФП может возникнуть дефицит пульса, когда число сердечных сокращений превышает частоту пульса.
Причины ФП и факторы риска
Заболевания различного генеза
Наиболее часто ФП возникает у пациентов с заболеваниями сердечно-сосудистой системы – артериальной гипертензией, ИБС, хронической сердечной недостаточностью, пороками сердца – врожденными и приобретенными, воспалительными процессами (перикардит, миокардит), опухоли сердца. Среди острых и хронических заболеваний, не связанных с патологией сердца, но влияющих на возникновение фибрилляции предсердий, выделяют нарушения функций щитовидной железы, сахарный диабет, хроническую обструктивную болезнь легких, синдром сонного апноэ, болезни почек и др.
Возрастные изменения
Фибрилляцию предсердий называют «аритмией дедушек», так как заболеваемость этой аритмией резко увеличивается с возрастом. Развитию данного нарушения сердечного ритма могут способствовать электрические и структурные изменения предсердий,. Однако специалисты отмечают, что мерцательная аритмия может возникнуть у молодых людей, не имеющих патологии сердца: до 45 % случаев пароксизмальной и до 25 % случаев персистирующей фибрилляции.
Другие факторы риска
Фибрилляция предсердий может развиваться на фоне употребления алкоголя, после удара электрического тока и операций на открытом сердце. Пароксизмы могут спровоцировать такие факторы, как физическая нагрузка, стрессовые состояния, жаркая погода, обильное питье. В редких случаях имеется наследственная предрасположенность возникновения ФП.
Методы диагностики
Сначала требуется определить индивидуальный риск инсульта:
Определение риска инсульта при первичной * (если инсультов ранее не было) профилактике (J Am Coll Cardiol 2001;38:1266i-1xx).