Декомпрессивная ламинэктомия что это такое
Декомпрессивная ламинэктомия при стенозе позвоночного канала.
1. Что такое декомпрессивная ламинэктомия?
Декомпрессивная ламинэктомия – это наиболее распространённый способ лечения стеноза позвоночного канала. Ламинэктомия позволяет снизить давление на нервные корешки, которое появляется с возрастными изменениями позвоночника.
Суть декомпрессивной ламинэктомии заключается в том, что часть позвонка и/или наросшей ткани удаляется, освобождая таким образом суженный канал. Эта процедура делается с помощью небольшого надреза на спине. В некоторых случаях операция может быть скомбинирована с артродезом (фиксированием позвоночника).
Что ждать после декомпрессивной ламинэктомии?
В зависимости от сложности и экстенсивности операции может потребоваться от нескольких месяцев или больше, чтобы вы возвратились к привычному образу жизни.
2. Когда проводится декомпрессивная ламинэктомия?
Декомпрессивная ламинэктомия применяется для лечения стеноза позвоночного канала в следующих случаях:
Таким образом, решение о проведении декомпрессивной ламинэктомии базируется не только на полученных снимках, но и на тяжести симптомов.
3. Как это работает?
Декомпрессивная ламинэктомия – в основном успешная операция для лечения стеноза позвоночного канала. После ламинэктомии заметно уменьшается боль в ногах и устраняет другие симптомы. Эффект операции длится в следнем от 8 до 10 лет. Люди, перенёсшие декомпрессивную ламинэктомию, как правило, более активны, чем те, кто прошёл нехирургическое лечение стеноза позвоночного канала.
Симптомы, однако, могут вернуться, и тогда потребуется повторная операция.
4. Каковы риски операции?
Осложнения после декомпрессивной ламинэктомии включают в себя:
У диабетиков и курильщиков риск осложнения выше.
О чём стоит знать?
Большинство экспертов сходятся во мнении, что сперва нужно попробовать нехирургическое лечение, т.к. оно безопаснее. Кроме того, декомпрессивная ламинэктомия наиболее эффективна для устранения боли в ногах и мало помогает, например, для болей исключительно в спине.
Послеоперационный период при ламинэктомии
Ламинэктомия — операция на позвоночнике, которая заключается в удалении участка костной ткани позвонка над нервным корешком и части межпозвоночного диска, находящегося под ним.

Операция может быть диагностической или лечебной. В зависимости от объема удаленных тканей ламинэктомия позвоночника делится:
Показания к операции
Ламинэктомия позвоночника показана:
Основные услуги клиники доктора Завалишина:
Подготовка к ламинэктомии позвоночника
Для уточнения характера повреждения позвоночного столба пациент проходит обследования:
Предоперационное обследование включает в себя анализы крови (в т. ч. время свертываемости, биохимию), анализ мочи, ЭКГ, ФОГК, консультацию терапевта.
Для того чтобы сама операция и реабилитация после ламинэктомии позвоночника прошли успешно, важно вовремя исключить противопоказания, а именно:
Как проходит ламинэктомия позвоночника?
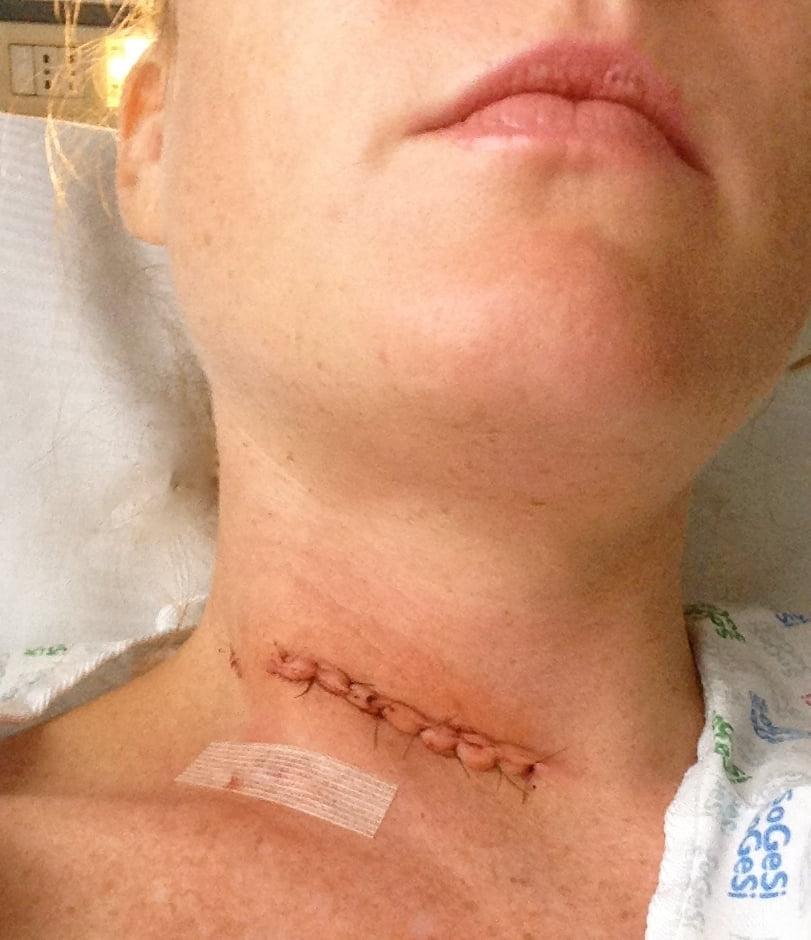
Операцию проводят под общим наркозом с миорелаксантами. Вмешательство длится 1,5–3 ч. Хирург выполняет разрез по линии остистых отростков на уровне трех идущих подряд позвонков. От остистых отростков отделяются связки и мышцы, специальными щипцами отростки перекусывают. После скелетируются дужки позвонков, и выделяется желтая связка. Декомпрессионная ламинэктомия позвоночника на этом завершается. Операционная рана послойно ушивается.
Послеоперационный период при ламинэктомии
После операции больного переводят в палату интенсивной терапии, где за его состоянием наблюдает анестезиолог. Через сутки пациента переводят в обычную палату и ему разрешается вставать и ходить.
В реабилитационном периоде после ламинэктомии позвоночника могут присутствовать сильные боли, поэтому прописываются анальгетики. В этот период для профилактики инфекционных осложнений пациент также принимает антибиотики. Швы снимают через 7–10 дней, и, если нет осложнений, человека выписывают.
Восстановление трудоспособности возможно через 2 месяца, а в случае если работа связана с тяжелыми физическими нагрузками — через 3–4 месяца.
В период реабилитации после ламинэктомии позвоночника необходимо ограничить:
Опытные хирурги Отделения нейрохирургии ГКБ им. А. К. Ерамишанцева проводят ламинэктомию. Большой опыт и высокий профессионализм врачей дополняются отличной оснащенностью клиники и комфортными палатами для пациентов. Это гарантирует хорошие результаты операций и короткий период восстановления.
Операция при стенозе поясничного, грудного и шейного отделов позвоночника: цена и виды
Стеноз – это патологическое сужение позвоночного канала, сопровождающееся сдавлением спинного мозга или отходящих от него нервных корешков. Болезнь приводит к развитию компрессионной миелопатии и миелорадикулопатии. Появляются хронические боли в спине, парезы, параличи, дисфункция тазовых органов и другие неприятные симптомы.
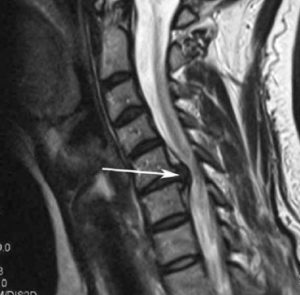
Стеноз шейного отдела.
Лечение стеноза позвоночника
Стеноз позвоночного канала могут лечить консервативно или оперативно. В первом случае пациенту назначают обезболивающие, противовоспалительные, сосудистые средства, упражнения, физиопроцедуры. Консервативное лечение помогает улучшить самочувствие всего 32-45% больных. Поэтому пациент со спинальным стенозом нуждается в операции.
Основная цель хирургического вмешательства – устранить факторы, вызывающие компрессию спинного мозга и выходящих из него корешков. Для этого хирурги выполняют декомпрессионные операции. Их суть в удалении грыж межпозвоночных дисков или дужек позвонков, сдавливающих невральные структуры. В первую очередь врачи обращают внимание на характер сдавления.
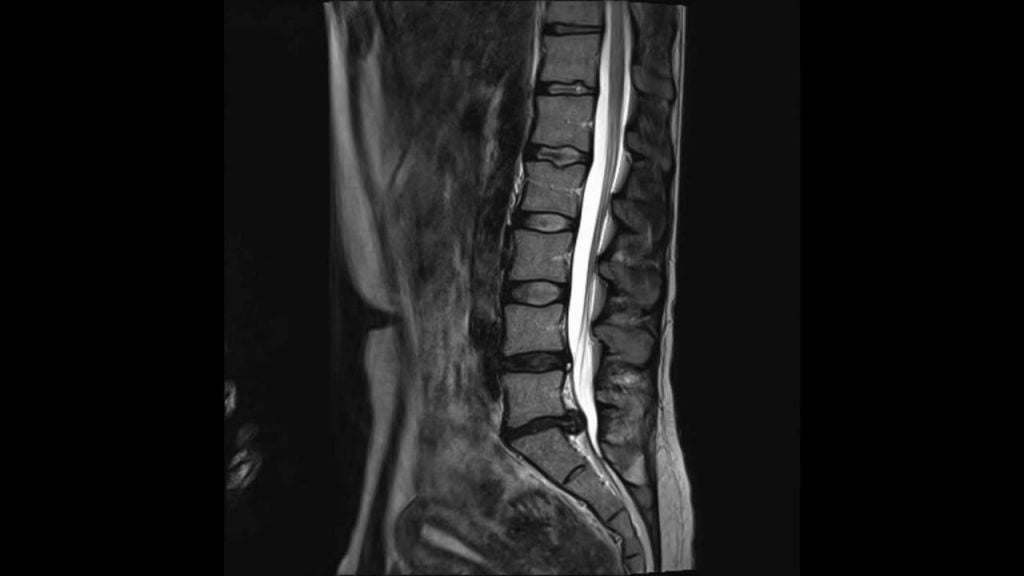
Грыжа, а вследвие стеноз поясничного отдела.
При передней компрессии пациенту выполняют дискэктомию. В ходе операции хирурги удаляют сдавливающую спинной мозг грыжу или весь межпозвонковый диск. В случае задней компрессии врачи предпочитают ламинэктомию или ламинопластику.
После декомпрессии хирурги выполняют стабилизацию позвоночника. Это помогает зафиксировать позвонки в нужном положении и предупредить их смещение в будущем. Это позволяет избежать вторичного стеноза и нестабильности в позвоночно-двигательных сегментах.
Таблица 1. Виды операций.
| Декомпрессионные | |
| Классическая дискэктомия | Показана при сдавлении спинного мозга грыжей межпозвонкового диска. В ходе операции врач полностью удаляет МПД, а на его место устанавливает титановый кейдж. |
| Микрохирургическая дискэктомия | Применяется редко из-за высокой частоты рецидивов межпозвоночных грыж. Вместо нее хирурги обычно выполняют классическую дискэктомию с дальнейшей фиксацией позвонков системами передней стабилизации. |
| Декомпрессивная ламинэктомия | Требуется при задней компрессии спинного мозга. Суть ламинэктомии в удалении части дуги позвонка. После этого хирург стабилизирует позвоночник с помощью различных конструкций. |
| Стабилизирующие | |
| Системы, стабилизирующие передние опорные столбы | Их установка необходима для неподвижного соединения тел позвонков. Хирурги используют кейжди с костной крошкой и титановые конструкции для транспедикулярной фиксации. |
| Системы задней стабилизации | Можно соединить между собой остистые и поперечные отростки позвонков. Однако укрепление средних и задних опорных столбов позвоночника не всегда обеспечивает прочную фиксацию. |
| Диманическая стабилизация | |
| С применением межостистых U-имплантатов | U-система предназначена для динамической фиксации остистых отростков на уровне L1-L5. Ее установка снижает нагрузку на задние опорные столбы, расширить площадь позвоночного канала и устранить боль, вызванную фасеточным синдромом. |
| С использованием системы транспедикулярной фиксации Dynesys | Система надежно соединяет тела смежных позвонков, сохранив хороший объем движений в позвоночно-двигательном сегменте. Применяется при патологии поясничного отдела позвоночника. |
| С применением импланта DCI | Динамический шейный имплант DCI устанавливают на место удаленного межпозвонкового диска на уровне С3-С7. О перация сохраняет относительно неплохой объем движений в шейном отделе. |
Факт! Установка систем динамической стабилизации невозможна при нестабильности позвоночника. Причина – недостаточный лечебный эффект и неспособность конструкций удерживать позвонки в нужном положении.
Декомпрессионная операция шейного отдела позвоночника
Хирургические вмешательства на шейном отделе могут выполняться через передний или задний доступ. В первом случае хирург «пробирается» с позвоночнику через клетчаточные пространства шеи, во втором – рассекает мягкие ткани со стороны спины.
Показания к операциям с передним доступом:
Во время хирургических вмешательств врачи выполняют дискэтомию и спондилодез. При отсутствии противопоказаний на место МПД они могут устанавливать динамический имплант DCI. Операции с передним доступом травматична и приводят к развитию осложнений.
Хирургические вмешательства с задним срединным доступом менее инвазивными и более безопасными. Во время их проведения специалист делает ламинэктомию или ламинопластику. При необходимости он выполняет спондилодез. Для фиксации позвонков хирург может использовать разнообразные конструкции.
Показания к операциям с задним доступом:
При остеопорозе, недостаточности связочного аппарата и высокой вероятности развития псевдоартроза врачи предпочитают операции с задним хирургическим доступом.
Декомпрессионная операция на поясничном отделе
До недавнего времени оптимальным методом лечения спинального стеноза считалась декомпрессивная ламинэктомия с фиксацией позвонков передними или задними системами стабилизации. Однако установка конструкций приводит к нарушению биомеханики соседних позвоночно-двигательных сегментов и развивается «болезнь смежного уровня», включающая спондилолистез, сколиоз, стеноз позвоночного канала и т.д.
Ученые начали разрабатывать конструкции динамической стабилизации. Сегодня в клинической практике широко применяются фиксирующие системы Dynesys и U-образные межостистые спейсеры. Их установка позволяет добиться лучших функциональных результатов и существенно сократить период реабилитации.
Любопытно! По статистике, эффективность нейрохирургической декомпрессии в сочетании с динамической межостистой стабилизацией составляет 90%.
Особенности хирургического лечения осложненного стеноза
При спинальном стенозе, сочетающемся с нестабильностью позвоночника, применение только декомпрессии или систем межостистой фиксации неприемлемо. Хирургические вмешательства приведут к еще большему расшатыванию позвоночно-двигательных сегментов и усугубят состояние пациента. В этом случае оптимальной считается установка передних или задних стабилизирующих систем.
При наличии грыж МПД человеку делают микродискэктомию или классическую дискэктомию. Первую операцию обычно дополняют установкой межостистых спейсеров, вторую – стабилизацией позвоночника титановым кейджем.
Восстановительный период
При отсутствии осложнений пациентам разрешают вставать с постели уже вечером в день операции или на следующее утро. Еще через 3-4 дня их выписывают со стационара с нужными рекомендациями. На протяжении следующих 6-8 недель больным требуется избегать тяжелых физических нагрузок, препятствующих восстановлению.
3 месяца после операции на поясничном отделе.
Реабилитация ускоряет выздоровление и позволяет человеку быстрее вернуться к привычному образу жизни. Тем не менее большинство отечественных и зарубежных клиник не обеспечивает ее своим пациентам, больных выписывают из стационара в самые ранние сроки.
Если вы хотите прооперироваться и сразу же пройти полноценную реабилитацию – задумайтесь о лечении в Чехии. Там вы точно получите качественную медицинскую помощь.
Цена операции при стенозе
В России цена хирургического вмешательства на позвоночнике колеблется в широких пределах. Цена операции зависит от ее сложности, уровня медицинского учреждения и квалификации работающих там специалистов.
Декомпрессивная ламинэктомия в клиниках Москвы стоит 25 000-50 000 рублей, дискэктомия – 18 000-60 000 рублей, транспедикулярная фиксация позвонков – 40 000-65 000 рублей, межтеловой спондилодез – 35 000-70 000 рублей. Что касается динамической стабилизации – в России ее делают лишь в некоторых медицинских учреждениях, а стоит она намного дороже стабилизирующих операций.
Как мы уже выяснили, при спинальном стенозе больным требуется декомпрессия и фиксация позвоночника. Чтобы добиться этого, нужно сделать сразу несколько манипуляций. Естественно, хирургическое вмешательство обойдется пациенту недешево. Вместе с этим ему придется оплатить обследование, консультации нужных специалистов, анестезию, стоимость расходных материалов и имплантатов.
Жители СНГ все чаще едут оперироваться за границу. Качество медицинской помощи там выше, а лечение стоит ненамного больше. В Чехии вам сделают операцию и проведут полноценную реабилитацию всего за евро. Что касается других стран, столь популярных среди наших сограждан, цены там чуть выше. В Германии операция без реабилитации стоит 14-18 тысяч евро, в Израиле – 16-20.
Ламинэктомия позвоночника
Современная медицина и нейрохирургия в частности развиваются очень быстро. Регулярно появляются новые малоинвазивные вмешательства, позволяющие без больших рисков и длительной реабилитации устранить проблему и нормализовать состояние больных. Но в определенных случаях они не могут быть применены в силу разных причин. Тогда спинальные хирурги вынуждены прибегать к старым и хорошо проверенным методам хирургии, одним из которых является ламинэктомия.
Ламинэктомия, что это?
Под ламинэктомией подразумевают декомпрессионную операцию на позвоночнике, имеющую широкий спектр показаний, к числу которых принадлежат и травмы позвоночного столба. Она позволяет устранить давление других анатомических структур на спинной мозг и нервные окончания путем резекции дужек позвонков в области поражения, их остистых отростков, межпозвоночных дисков и желтой связки. Благодаря этим мероприятиям удается устранить давление на чувствительные спинальные структуры и высвободить зажатые нервные окончания. В результате пациенты избавляются от выраженных болей, а также парестезий и парезов.
Таким образом, ламинэктомия заключается в частичном или полном удалении элемента, оказывающего компрессионное воздействие, что позволяет сформировать дополнительное свободное место для спинномозговых структур. А для фиксации позвоночника и сохранения его функций используются специальные стабилизирующие системы.
Впервые этот метод был опробован британским нейрофизиологом Горслеем в 1887 году. Решение удалить часть дужки позвонка пришло к нему спонтанно во время проведения операции 42-летнему пациенту. Больной уже почти потерял возможность самостоятельно передвигаться из-за образования опухоли спинного мозга. Но когда хирург скелетировал позвоночник (выделил из мягких тканей), он не смог найти новообразование. Тогда он принял решение провести резекцию дужки вышележащего позвонка. Это позволило визуализировать опухоль и благополучно ее удалить. В результате пациент успешно избежал паралича и прожил еще 33 года, не испытывая никаких трудностей при ходьбе.
Ламинэктомия может проводиться обособленно или в качестве одного из этапов хирургического вмешательства. Последнее необходимо для:
Таким образом, ламинэктомия – хирургическое вмешательство, практикуемое уже более сотни лет. Это травматичная операция, уносящая важные структурные элементы позвоночника и требующая длительного, достаточно сложного восстановления. Сегодня она хорошо изучена, современные методики позволяют уменьшить степень инвазивности и снижают интраоперационные риски, но все же проводится только в исключительных случаях по строгим показаниям, когда улучшить состояние больного невозможно другими, более щадящими способами.
Виды и суть операции
Существует несколько техник выполнения ламинэктомии. Конкретная выбирается на основании состояния позвоночника, а также характера и особенностей течения имеющегося заболевания. Сегодня применяются следующие виды этой декомпрессивной методики:
Перед ламинэктомией проводится скелетирование позвонков со стороны созданного доступа. Оно заключается в высвобождении всех костных структур, подлежащих удалению, т. е. собственно дуг позвонков, их остистых отростков и фасеточных суставов.
Этот процесс требует от спинального хирурга мастерства, особенно если операция проводится на шейных позвоночно-двигательных сегментах. На этом участке позвоночника:
Поэтому выполнение ламинэктомии на шейном отделе позвоночника требует от нейрохирурга высокого профессионализма, ювелирной точности выполнения каждого действия, чего невозможно достичь без богатого практического опыта. Любая, даже незначительная погрешность, может привести к необратимым поражениям нервов и спинного мозга. Последствия этого могут быть печальными для пациента и состоять в хронических болях, параличе и других осложнениях.
По этой причине к выбору специалиста стоит относиться очень внимательно. Высококвалифицированные нейрохирурги с богатым багажом знаний и практических умений дорого оценивают свои услуги. Но операции на позвоночнике – не тот случай, когда следует экономить.
Показания к проведению
В подавляющем большинстве случаев ламинэктомия проводится при стенозе позвоночного канала. Практически в 75% ситуаций сужение наблюдается в поясничном отделе. Чаще всего происходит уменьшение диаметра канала на уровне L4-L5, несколько реже в области L3-L4.
Поэтому именно на участке от 3 до 5 позвонков поясничного отдела чаще всего проводится ламинэктомия. Только в 25% случаев стеноз возникает в шейной части. А грудной отдел патология спинального канала практически никогда не поражает.
Таким образом, операция показана при сдавлении нервных корешков или спинного мозга на фоне:
Тем не менее решение о необходимости проведения ламинэктомии рассматривается индивидуально для каждого пациента. На него влияет степень стеноза, выраженность неврологического дефицита и болей.
В то же время к помощи данной операции прибегают и при абсолютной безрезультатности проводимой в течение нескольких месяцев консервативной терапии или присутствии серьезной угрозы для жизни пациента или ее качества.
Техника выполнения
Операция проводится под общим наркозом. Пациента укладывают на операционный стол на живот или на бок, что определяется видом выбранного доступа (задний или задне-боковой). Все манипуляции на позвоночнике выполняются под рентгенологическим контролем. Непосредственно ламинэктомия подразумевает:
Стабилизирующие конструкции
Удаление тел, их отростков и других анатомических структур чревато дестабилизацией подвергшегося вмешательству позвоночно-двигательного сегмента, а также повышению риска развития тяжелых прогрессирующих кифотических и сколиотических деформаций. Причем чаще страдает поясничный и шейный отдел, а также в переходные зоны.
Это обуславливает необходимость часто использовать на завершающем этапе операции методики фиксации позвонков. Особенно они важны при выполнении ламинэктомии у детей и подростков, поскольку в таких случаях ситуация усугубляется асимметричным ростом позвонков.
Одним из способов стабилизации прооперированного позвоночно-двигательного сегмента является спондилодез. Его выполнение подразумевает установку специальных опорно-стабилизирующих конструкций, прочно соединяющих соседние позвонки в области воздействия между собой. В определенных случаях дополнительно требуется провести трансплантацию взятого у пациента из подвздошной кости фрагмента. В результате позвонки плотно срастаются между собой и теряют способность двигаться. Но при проведении ламинэктомии на 1 или 2 позвонках и их спондилодезе пациенты обычно не замечают существенных ограничений при движениях.
Современная медицина располагает металлоконструкциями различных типов, что позволяет проводить эффективную стабилизацию. Причем многие из них способны монтироваться таким образом, что в дальнейшем по мере роста ребенка их можно будет удалить.
Завершающим этапом ламинэктомии является послойное наложение швов. Изначально ушивают продольные и поверхностные мышцы, потом швы накладываются на фасции и в итоге на кожные края раны. Операция длится в среднем 2–3 часа, после чего пациента переводят в отделение интенсивной терапии. Высококвалифицированный медицинский персонал в течение нескольких часов контролирует состояние больного и тщательно отслеживает любые изменения в показателях работы его внутренних органов и систем. Тут же вводятся первые дозы антибиотиков во избежание инфекционно-воспалительных осложнений. При сохранении удовлетворительного состояния пациента на следующие сутки переводят в обычную палату.
Особенности реабилитационного периода
Успешность ламинэктомии и вероятность развития осложнений напрямую зависят от правильности протекания послеоперационного периода.
Даже при идеально технически проведенном хирургическом вмешательстве правильно организованная реабилитация крайне важна.
Только в таком случае можно рассчитывать на отсутствие нежелательных последствий, восстановление позвоночника и его функций, а также всех других составляющих опорно-двигательного аппарата.
Если в первые сутки больному показан строгий постельный режим, то на вторые ему разрешается осторожно вставать и понемногу передвигаться по палате. Чтобы облегчить послеоперационные боли, пациентам рекомендуется спать на боку, подложив под колени и голову подушки, а под спину – специальный мягкий валик.
Обязательно с первых дней проводится ЛФК по облегченной программе. Первые занятия выполняются в положении лежа и только со временем переходят к занятиям в вертикальном положении тела и наращиванию нагрузки.
Пациентам рекомендуется диета и ношение ортопедических приспособлений. Это может быть корсет, шейный воротник или бандаж. Выбор зависит от того, на уровне какого позвонка проводилось вмешательство и его объема.
Также обязательно назначается курс физиотерапевтического лечения и ряд препаратов, включая:
Только комплексный подход к реабилитации, сочетающий в себе ЛФК, физиотерапию, прием лекарственных средств, и скрупулезное выполнение всех врачебных рекомендаций обеспечивает качественное восстановление позвоночника.
Если проводилась только ламинэктомия, при отсутствии осложнений пациент может выписаться уже на 3 сутки. Но эта операция редко выполняется изолированно. Чаще она становится подготовительным этапом для проведения других вмешательств, иногда весьма сложных. Поэтому в таких случаях пациент может быть вынужден оставаться в стационаре более продолжительный отрезок времени.
Но в любом случае после выписки ему потребуется длительная реабилитация. Сколько времени потребуется для полного восстановления, зависит от:
В большинстве случаев восстановительный период длится 2–4 месяца, хотя неработоспособными больными считаются только 3 недели. По истечении этого времени и нормальном самочувствии пациенты могут вернуться к несложной работе, не требующей серьезных физических нагрузок.
Несколько недель следует воздержаться от подъема тяжестей, резких поворотов корпуса и наклонов. Также не рекомендуется сидеть более часа. Поэтому длительные автомобильные поездки следует отложить на будущее, а при работе в офисе – регулярно вставать с рабочего места и ходить.
На протяжении реабилитационного периода пациент должен регулярно проходить контрольные осмотры. Первый обычно планируется на 10–14 день после проведения ламинэктомии, даты последующих визитов согласовываются индивидуально.
Возможные осложнения
В подавляющем большинстве случаев нежелательные последствия после ламинэктомии присутствуют только при допущении погрешностей при ее проведении или несоблюдении правил реабилитации. Чтобы исключить риски развития осложнений, следует обращаться только к высококвалифицированным нейрохирургам и не пренебрегать полученными от них рекомендациями.
Ламинэктомия может осложняться:
В целом ламинэктомия в 80–85% случаев заканчивается успешно, а пациент полностью восстанавливается. Наиболее частым осложнением данного хирургического вмешательства является развитие нестабильности позвоночника, что наблюдается примерно у 10% пациентов. Это становится причиной возникновения необходимости в проведении повторной операции.