Дексаметазон б12 лидокаин для чего
Блокада позвоночника при грыже
Блокада мезпозвоночной грыжи – это инъекция обезболивающего препарата в район нервного корешка, давление на который спровоцировало боль в спине. Манипуляция позволяет купировать болевой синдром, снизить отек, снять спазмы, вернуть подвижность.
Почему при грыже позвоночника возникает сильная боль
Причина межпозвоночной грыжи – разрушение диска, который сочленяет позвонки, смягчает толчки и сотрясения. Он состоит из мягкого ядра, расположенного внутри прочной оболочки – фиброзного кольца. А его целостность нарушается при грыже, ядро выпячивается наружу и сдавливает нервные окончания, спинной мозг, сосуды. Это вызывает боль, которая и является основным симптомом грыжи.
Боль при межпозвоночной грыже редко длится 1-2 дня. Человек ощущает дискомфорт не менее 2-3 недель и даже несколько месяцев. Боль может быть настолько сильна, что трудно разогнуть спину, повернуть туловище или шею, наклониться, поднять руку. Это негативно влияет на качество жизни, вызывает много неудобств. Избавить от такого состояния помогает блокада.
Что такое блокада позвоночника
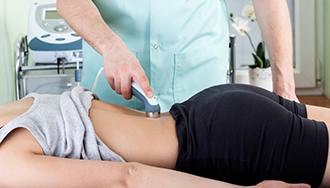
Блокады при грыже – это манипуляция, при которой врач вводит обезболивающий препарат в точку боли. Укол позволяет блокировать передачу нервного импульса, вернуть телу подвижность, убрать опухоль, воспаление.Поскольку боль – симптом, а не болезнь, укол редко используют как самостоятельный вид лечения. Пока действует блокада межпозвоночной грыжи, врач назначает специальную терапию. Лечение предусматривает массаж, коррекцию позвоночника, физиотерапию, прием лекарственных средств, другие методы.
Когда назначают блокаду
К блокаде позвоночника при грыже прибегают, когда появилась острая резкая боль, при которой человек не может сидеть, лежать, стоять. Пока анестезия действует, врач может определить причину, назначить лечение, физиопроцедуры. Больной сможет спокойно работать, сдавать проекты.
Анестезия помогает провести точную диагностику, поскольку острый болевой синдром мешает человеку занять нужное положение. В результате снимки получаются смазанными, непонятными. Блокада помогает врачу провести манипуляции на позвонке в районе больного сегмента – снять боль, взять пункцию, ввести антибиотики или химиотерапевтические лекарства.
Преимущества метода
Кто и как проводит процедуру
Блокаду позвоночника при грыже нужно делать только в медицинском учреждении. Процедуру можно доверить только высококвалифицированному неврологу. Любая ошибка способна обездвижить пациента, повредить нервы, вызывать тремор, ишемию спинного мозга, другие проблемы.
Перед процедурой необходимо пройти полное медицинское обследование или как минимум убедиться в отсутствии противопоказаний. Обязательно сообщите врачу о наличии любой болезни. Готовиться к блокаде межпозвоночной грыжи не надо. Главное условие – не есть за 3 часа до укола.
Процедура проходит так:
Процедура проходит быстро, болевое ощущение исчезает в течение 5 минут. Эффект длится от нескольких часов до пары суток, в зависимости от вида лекарства.
Куда делают укол
Врач выбирает место инъекции, учитывая расположение межпозвонковой грыжи:
Сложным уколом является ввод лекарства в эпидуральное пространство, расположенное между твердой оболочкой спинного мозга и надкостницей позвонков. К эпидуральной блокаде межпозвононковой грыжи относятся:
Какие препараты используются для блокады
Блокаду при грыже проводят многокомпонентными составами, основной которой выступает обезболивающий препарат – Новокаин, Лидокаин, Бупивакаин. К ним обычно добавляют вещества, продлевающие действие анестезии, улучшающие характеристики раствора:
Какие типы межпозвоночных грыж сложнее всего лечатся
4 этапа лечения межпозвоночной грыжи
Препараты для многокомпонентных составов
Новокаин в качестве основы используется чаще всего. Действующее вещество – прокаин, один из самых старых в мире анестетиков. Он купирует передачу импульсов по нервным волокнам, снимает спазм. Лекарство:
Новокаин считается одним из самых безопасных анестетиков, дает мало побочек. Время действия – 30-50 минут.
Для многокомпонентных составов часто применяются и:
Поликомпонентные препараты
Для блокады при грыже можно использовать готовые многокомпонентные лекарства:
Длительность эффекта
Пациент перестает чувствовать боль через несколько минут после укола. Длительность анестезии зависит от лекарства. Например, тогда как действие Лидокаина длится час, сочетание с гормональными препаратами продлевает эффект на сутки.
Если делать укол регулярно, согласно назначению врача, и выполнять все его указания, эффект будет присутствовать несколько дней. За это время начнут действовать другие методы терапии, и боль отступит надолго. При необходимости блокаду можно повторить через 1-2 недели.
Виды блокад позвоночника при грыже по локализации
Позвоночный столб состоит из шейного, грудного, пояснично-крестцового отделов. В зависимости от места появления боли, техника выполнения блокады позвоночника при грыже в каждом случае имеет свои особенности.
Блокада при грыже поясничного отдела позвоночника (пояснично-крестцового)
Нижняя часть позвоночного столба состоит из 3 частей:
Для блокады межпозвоночной грыжи поясничного и крестцового отделов обычно применяют паравертебральную блокаду. Если нужна операция, делают эпидуральную анестезию.
Блокада при грыже поясничного отдела позвоночника выполняется так:
Для обезболивания крестцового отдела пациент ложится набок и подтягивает ноги к груди. Это увеличит расстояние между отростками позвонков, облегчит процедуру.
Блокада при грыже шейного отдела позвоночника
Верхний отдел – это 7 небольших позвонков, которые отвечают за работу шеи, плеч, рук, мышц туловища. Это самая подвижная часть позвоночного столба, поэтому грыжи – не редкость. Они обездвиживают человека, не дает нормально поднять руку, повернуть голову.
Блокада при грыже шейного отдела возвращает верхней части тела подвижность. Чтобы врач ввел иглу, пациент должен сесть, наклонив голову вперед. Медик нащупывает больной участок, делает укол в 2-3 см от него.
Блокада при грыже грудного отдела
Средний отдел – самая неподвижная часть позвоночного столба, поэтому грыжа бывает редко. Она не менее болезненна, а ее симптомы напоминают патологии сердца – «сжатие», прострелы в груди, покалывание, онемение конечностей, проблемы с ходьбой.
Чтобы блокировать боль при мезпозвоночной грыже грудного отдела, врач использует паравертебральную, интраламинарную или трансфораминальную инъекцию. Пациент должен лечь на живот. Дальше врач нащупывает нужный участок и делает укол в 2 см от центральной линии позвоночного канала.
Насколько это безопасно
Большинство побочных эффектов незначительны и быстро проходят после адекватного лечения:
Если возникла аллергическая реакция, последствия могут быть разными – от небольшого зуда до отека Квинке. Поэтому важно не спешить с инъекцией, и, если препарат незнаком, сделать пробу на аллерген.
Серьезные нарушения бывают редко, обычно связаны с воздействием на сердечно-сосудистую, нервную систему или уколом в неправильном месте. Последний появляется из-за нетипичного анатомического строения больного.
Возможны серьезные последствия:
При повреждении нервных волокон возможен синдром конского хвоста. Его симптомы – потеря чувствительности или паралич ног, проблемы с мочеиспусканием, отсутствие коленного рефлекса, импотенция у мужчин.
Как избежать осложнений
Когда блокаду нельзя делать
Лекарства, которое будет использовано для укола, всегда имеет противопоказания, среди которых может быть и случай пациента. Тогда блокаду не делают или заменяют препарат. Под запретом и медикаменты, на которые у пациента аллергия. Если реакция на лекарство неизвестна, перед процедурой лучше сделать тест на чувствительность к средству.
Другими противопоказаниями являются:
Стоимость блокады позвоночника при грыже
Стоимость блокады зависит от:
За годы работы клиника Парамита в Москве собрала немало хороших отзывов, поскольку предлагает качественные услуги за оптимальную цену. У нас работают специалисты высшей категории, которые используют в работе лучшие препараты, оказывают своевременную и качественную помощь, имеют опыт проведения процедуры. Схема проведения блокад в каждом случае составляется индивидуально, с учетом истории болезни пациента.
1. Местные анестетики.
Для местных анестетиков характерны не только анальгетические эффекты. Прежде всего, это стойкое местное более суток расширение сосудов, это улучшает микроциркуляцию и обмен веществ, стимулирует репаративную регенерацию, рассасывает фиброзные и рубцовые ткани, что приводит к регрессу местного дистрофически-дегенеративного процесса. Местные анестетики вызывают расслабление гладкой и поперечно-полосатой мускулатуры, особенно при внутримышечном их введении. При этом снимается патологическое рефлекторное напряжение мышц, устраняется патологические позы и контрактуры, восстанавливается нормальный объем движений.
Ксилокаин (лидокаин) — амидный анестетик типа, метаболизируются в основном в печени, в меньшей степени выводятся с мочой. Ксилокаин выгодно отличается от других анестетиков редким сочетанием положительных свойств: повышенная устойчивость в растворах и к повторной стерилизации, малая токсичность, высокая сила действия, хорошая проницаемость, короткий скрытый период начала действия, выраженная глубина анестезии, практически отсутствие сосудистых и аллергических реакций. Благодаря этому ксилокаин является в настоящее время наиболее часто применяемым анестетиком.
Тримекаин (мезокаин). Очень близок по химическому строению и действию к ксилокаину, применяется довольно часто. Он уступает ксилокаину по всем параметрам на 10-15%, обладая одинаковой с ним низкой токсичностью и практическим отсутствием сосудистых и аллергических реакций.
Прилокаин (цитанест). Один из немногих анестетиков, который обладает меньшей токсичностью и примерно такой же длительностью анестезии, как и ксилокаин, однако уступает последнему по степени проникновения в нервную ткань. Обладает удачным сочетанием двух свойств: выраженным сродством к нервной ткани, что вызывает длительную и глубокую местную анестезию, и быстрым распадом в печени под действием амидов, что делает возможные токсические осложнения незначительными и быстропроходящими. Такие качества цитанеста позволяют применять его у беременных и детей.
Мепивакаин (карбокаин). По силе действия не уступает ксилокаину, но токсичнее его. Карбокаин не расширяет сосудов, в отличие от других анестетиков, что замедляет его резорбцию и обеспечивает длительность действия большую, чем у ксилокаина. Карбокаин медленно инактивируется в организме, поэтому при его передозировке возможны выраженные токсические реакции, что необходимо учитывать при подборе дозы и концентрации препарата и применять его с осторожностью.
Бупивакаин (маркаин). Самый токсичный, но и самый длительно действующий анестетик. Продолжительность анестезии может достигать 16 часов.
Идеальным пролонгатором из этой группы можно считать гемолизированную аутокровь, которая продлевает действие анестетика до суток, кроме того, она, в отличие от других крупномолекулярных препаратов, не вызывает аллергии, не канцерогенна, бесплатна и доступна, обладает иммуностимулирующим и рассасывающим эффектом и уменьшает раздражающее действие вводимых препаратов на местные ткани. Другие пролонгаторы используются реже.
3. Лекарственные препараты.
Для усиления и/или для получения специального терапевтического эффекта лечебной блокады применяются различные лекарственные препараты.
При дистрофически-дегенеративных процессах в опорно-двигательном аппарате, который является основной причиной развития болевых синдромов при нейроортопедических заболеваниях, важную роль играют аутоиммунные неспецифические воспалительные процессы, протекающие на фоне относительной глюкокортикоидной недостаточности в местных ишемизированных тканях. Введение непосредственно в такой очаг глюкокортикоида позволяет наиболее эффективно подавить в нем эти патологические процессы.
Для достижения положительного эффекта необходимо небольшое количество глюкокортикоида, который практически полностью реализуется в тканях дегенеративного очага, а резорбтивный эффект его минимален, но достаточен для устранения относительной надпочечниковой глюкокортикоидной недостаточности, которая часто наблюдается при хронических болевых синдромах.
Применение стероидных гормонов в минимальных дозах, особенно местно, не опасно. Однако у пациентов с гипертонической болезнью, язвой желудка и двенадцатиперстной кишки, сахарным диабетом, гнойными и септическими процессами, а также у престарелых пациентов глюкокортикоиды должны применяться с особой осторожностью.
Часто используется гидрокортизона ацетат или его микрокристаллическая суспензия по 5-125 мг на одну блокаду (по данным разных авторов). Некоторые авторы указывают на развитие некроза при околосуставном или внутрисуставном введении микрокристаллической суспензии гидрокортизона, объясняя это высокой концентрацией препарата или недостаточным встряхиванием его перед применением. Поэтому гидрокортизон необходимо тщательно взбалтывать перед применением и вводить его только в растворе с местным анестетиком.
Кеналог (триамцинолона ацетонид), благодаря медленному всасыванию, длительно действует в местных тканях. Лечебные блокады с кеналогом проводятся в основном при хронических артрозо-артритах для создания длительно действующего депо глюкокортикоида в местных тканях. Повторно вводить кеналог можно только через неделю. Поэтому для его введения необходимо иметь точное представление о локализации патологического процесса. При проведении первых блокад, которые несут большую диагностическую нагрузку, применение кеналога нецелесообразно.
Не рекомендуется совместное введение витаминов В1, В6 и В12 в одном шприце. Витамин В12 способствует разрушению других витаминов, может усиливать аллергические реакции, вызываемые витамином В1. Витамин В6 затрудняет превращение витамина В1 в биологически активную (фосфорилированную) форму.
4. Антигистаминные препараты.
5. Сосудорасширяющие препараты
Применяются для усиления терапевтического эффекта лечебной блокады.
Папаверин, являясь миотропным спазмолитиком, понижает тонус и уменьшает сократительную способность гладкой мускулатуры, чем и обусловлено его спазмолитическое и сосудорасширяющее действие. Обычно добавляют к раствору анестетика 2 мл 2% папаверина гидрохлорида.
Но-шпа по химическому строению и фармакологическому действию мало отличается от папаверина, но обладает более длительным и выраженным сосудорасширяющим действием. Добавляют к блокадной смеси 2 мл 2% но-шпы.
В 20-граммовый шприц набираются последовательно указанные лекарственные препараты, затем производится венопункция и набирается в шприц аутокровь. Содержимое шприца перемешивается в течение 30 сек до полного гемолиза эритроцитов, а затем приготовленную смесь вводят в болезненную зону.
Современные подходы к ведению больных с болью в спине
Российский государственный медицинский университет, Москва
Одним из наиболее распространенных клинических синдромов является боль в пояснично-крестцовой области (боль в спине), обусловленная вертеброгенной патологией. Боль в спине встречается у 60–80% взрослой популяции и является одной из наиболее частых причин временной утраты трудоспособности. Эпизоды болей в спине ежегодно развиваются у половины трудоспособного населения, при этом наиболее часто поражаются лица в возрасте 35–55 лет. Число таких пациентов исключительно высоко, особенно в условиях амбулаторного неврологического приема. Считается, что в подавляющем большинстве случаев (около 90%) длительность болевого синдрома не превышает 6 нед, вместе с тем у остальных пациентов боль приобретает хронический характер. Регистрируется тенденция к росту частоты заболеваний опорно-двигательного аппарата. Так, в Российской Федерации число таких больных за последние 10 лет (1988–1997 гг.) выросло с 7,7 до 11,2 млн (более чем на 40%). Следует учитывать, что реальная распространенность этих заболеваний, вероятно, значительно выше.
Основными причинами боли в спине являются дегенеративные изменения позвоночника, в частности остеохондроз, дисфункция фасеточных суставов, частичный надрыв фиброзного кольца, пролабирование межпозвонковых дисков, в ряде случаев осложненный формированием грыжи диска, спондилолистез, стеноз спинального канала, остеопороз. Необходимо учитывать, что у ряда пациентов источником болевых ощущений могут являться воспалительные изменения позвонков или прилегающих тканей (спондилит, остеомиелит, эпидуральный абсцесс), в том числе обусловленные воздействием специфического возбудителя (например, палочки Коха). Причиной болевого синдрома может явиться первичная или метастатическая опухоль позвонков, мозговых оболочек или спинальных корешков. Наконец, боль в спине может быть не связана с патологией позвоночника, а носить отраженный характер при широком спектре соматических заболеваний, поражающих органы малого таза, тазобедренный сустав, нисходящий отдел аорты и пр. Разнообразие причин болевого синдрома требует исключительной тщательности при постановке диагноза и выработке лечебной тактики. Помимо детального анализа клинической картины заболевания и проведения радиологического исследования (включая использование компьютерной томографии – КТ и магнитно-резонансной томографии – МРТ) нередко возникает необходимость в углубленном соматическом обследовании больного.
Значимыми факторами риска развития поражения межпозвонковых дисков являются малоподвижный образ жизни с отсутствием физических нагрузок или, наоборот, повышенные физические нагрузки с повторной микротравматизацией позвоночника, воздействие вибрации, избыточная масса тела, высокий рост, повторные беременности. Большую роль играют производственные факторы – длительное пребывание в автотранспорте, частые переохлаждения, несоответствие между физическими возможностями индивидуума и объемом испытываемых нагрузок. Врожденные особенности строения скелета (асимметрия длины ног, аномалии строения тазобедренных суставов, люмбализация или сакрализация и пр.) также могут рассматриваться в качестве факторов, предрасполагающих к возникновению дегенеративных поражений позвоночника. Имеются сведения о генетической детерминированности поражения межпозвонковых дисков, в частности, обусловленной нарушением выработки коллагена 1Х типа.
Наличие длительно существующего хронического болевого синдрома в области спины или поясницы тесно ассоциировано с развитием депрессии, тревожных нарушений, при этом частота депрессивных расстройств среди больных со спондилогенными дорсопатиями в 3–4 раза выше, чем в популяции в целом. Имеется зависимость выраженности и длительности болевого синдрома и тяжести последующих нарушений двигательного стереотипа и эмоциональных расстройств. Наличие депрессивных и тревожных расстройств, в особенности в сочетании с болевым синдромом, способно не только вызывать снижение качества жизни пациентов, но и приводить к стойкой утрате трудоспособности. Даже при купировании острых болей эмоциональные расстройства могут персистировать на протяжении достаточно длительного времени, обусловливая дезадаптацию пациента.
Ведение больного в остром периоде
Основными задачами ведения больного в остром периоде болевого синдрома в рамках спондилогенной дорсопатии являются купирование болевого синдрома, восстановление нормальной биомеханики позвоночника, создание условий для проведения полноценного курса реабилитационных мероприятий. Максимально раннее и полное купирование болевого синдрома способно предупредить фиксацию патологического двигательного стереотипа, обеспечить возможность раннего проведения реабилитационных мероприятий. Кроме того, своевременное устранение болевых ощущений обеспечивает, с одной стороны, возможность для раннего подключения двигательной терапии и его активизации, а с другой – предупреждает становление эмоциональных расстройств. В настоящее время целесообразность выбора терапевтической тактики, препятствующей хронизации патологического процесса, не вызывает сомнений.
С целью устранения патогенных физических факторов, способных вызвать усиление болевого синдрома, показано обеспечение щадящего двигательного режима, полное исключение или ограничение физических нагрузок («лучше три дня лежать, чем неделю лечиться»). Желательно обеспечение щадящего режима в домашних условиях или неврологическом стационаре. Пациент должен избегать флексорных или ротационных движений в поясничном отделе позвоночника, в особенности выполняемых в быстром темпе или с дополнительными физическими нагрузками. При невозможности госпитализации следует обеспечить иммобилизацию соответствующего отдела позвоночника при помощи ортезов, фиксирующих поясов (корсетов), снабженных вертикальными ребрами жесткости. В острой стадии заболевания, характеризующейся наличием выраженного болевого синдрома, как правило, нецелесообразно проведение активных гимнастических упражнений, ручного массажа, а также применение тепловых процедур, сеансов мануальной терапии. В то же время при относительно нетяжелых обострениях, в случае умеренно выраженного болевого синдрома, при преобладании мышечно-тонических расстройств, можно достичь положительного эффекта проведением постизометрической релаксации.
НПВП и анальгетики
На сегодняшний день не вызывает сомнения целесообразность применения нестероидных противовоспалительных препаратов (НПВП) для лечения пациентов с спондилогенной дорсопатией. Эффективность такого подхода установлена в ходе целого ряда клинических исследований. Характерной особенностью фармакологического действия этих препаратов является способность угнетать активность циклооксигеназы-2 (ЦОГ-2) – ключевого фермента синтеза простагландинов, простациклинов и тромбоксанов. Известна роль ЦОГ-2 в качестве важнейшего катализатора в процессе метаболизма арахидоновой кислоты, который сопровождается образованием медиаторов отека и воспаления. Оказывая влияние на болевые окончания в очаге повреждения, простагландины повышают их чувствительность к брадикинину – пептиду, образующемуся в тканях при воспалении и одновременно являющемуся стимулятором болевых окончаний.
Вместе с тем торможение активности ЦОГ-2 при болевых синдромах, связанных с различной степени выраженности воспалительным процессом, не является единственным анальгетическим механизмом НПВП. Различная выраженность способности подавлять синтез простагландинов, наблюдающаяся у препаратов этой группы, диссоциация между противовоспалительным и анальгетическим эффектами НПВП позволяют предполагать существование иных механизмов реализации обезболивающих эффектов при спондилогенных дорсопатиях. Кроме того, не выявлено прямой зависимости между степенью подавления синтеза медиаторов воспаления, с одной стороны, и анальгетической активностью препаратов – с другой.
Несомненными преимуществами фармакокинетики лекарственных средств данной группы являются короткий период полувыведения, отсутствие аккумуляции и энтеропеченочной рециркуляции, длительное накопление в области воспаления. Благодаря этим качествам лекарства имеют хорошее соотношение польза/риск. Быстрота наступления обезболивающего действия служит основанием для назначения этих средств в первую очередь для купирования острых болевых синдромов различной интенсивности. Наиболее распространенными препаратами этой группы являются диклофенак, кеторолак, производные оксикамов (пироксикам, лорноксикам), производные пропионовой кислоты (ибупрофен, флурбипрофен, кетопрофен, напроксен).
Широко применяемый диклофенак характеризуется хорошей переносимостью, сочетающейся с выраженным обезболивающим эффектом. В клинической практике удобно использование пролонгированной формы диклофенак-ретард, содержащей 100 мг активного вещества. Прием пищи не оказывает клинически значимого влияния на всасывание активного вещества из таблеток ретард и его системную биодоступность. Степень абсорбции находится в прямой зависимости от дозы препарата. Среднее значение максимальной концентрации препарата в плазме достигается в среднем через 4 ч и сохраняется в течение 24 ч.
Производные пропионовой кислоты имеют малый период полувыведения, составляющий порядка 4 ч, и характеризуются хорошей переносимостью при относительно низком риске побочных эффектов. Эти препараты быстро всасываются в кишечнике и быстро элиминируются, не кумулируются при нарушении метаболических процессов. Они обладают умеренной ингибирующей активностью на синтез простагландинов, поэтому по своему противовоспалительному действию уступают диклофенаку, индометацину и фенилбутазону. В связи с этим целесообразно их применение при относительно нетяжелых дорсопатиях с умеренным болевым синдромом.
К сожалению, подавляющее большинство НПВП обладает ульцерогенным действием, что заставляет в каждом индивидуальном случае решать вопрос о целесообразности их применения и способе введения в организм. Отсутствие заболеваний желудочно-кишечного тракта допускает возможность перорального приема. Считается, что риск возникновения гастропатии, обусловленной приемом НПВП, достоверно выше у лиц в возрасте старше 65 лет, при длительном (более 3 мес) приеме НПВП, в особенности при применении двух препаратов и более из этой группы, одновременном приеме кортикостероидов и непрямых антикоагулянтов и, соответственно, у больных язвенной болезнью желудка в анамнезе. Вероятными факторами риска являются женский пол, курение, злоупотребление алкоголем, наличие хеликобактерной инфекции. В качестве профилактических мероприятий, снижающих риск поражения слизистой оболочки желудка, могут быть использованы ингибиторы протонной помпы (омепразол по 20 мг 1 раз в сутки) или блокаторы Н2-гистаминовых рецепторов (ранитидин по 300 мг в сутки), а также антацидные препараты.
При плохой переносимости НПВП, наличии хронического гастрита, перенесенной язвенной болезни применение таблетированных лекарственных форм исключено. В этом случае возможно их парентеральное (внутримышечное) или ректальное (в виде свечей) введение. Использование ректальных суппозиториев характеризуется высокой скоростью всасывания (она может соответствовать таковой при пероральном приеме или быть незначительно ниже ее). Так, после ректального введения 50 мг диклофенака максимальная концентрация его в плазме достигается в среднем в пределах 1 ч. К сожалению, угроза обострения желудочно-кишечной патологии полностью не исключается и в этой ситуации.
В последнее время широкое распространение получили трансдермальные формы НПВП (мази, кремы, гели). Необходимо четко представлять, что биодоступность препаратов при локальном введении, как правило, на порядок ниже, чем при пероральном применении. Серьезным недостатком трансдермальных лекарственных форм является малая концентрация действующего вещества и ограниченность прохождения препарата непосредственно к патологическому очагу. Большинством исследователей признается целесообразность применения трансдермальных форм при умеренно выраженных болевых синдромах, тогда как при выраженном болевом синдроме их эффективность явно недостаточна. Выраженный обезболивающий эффект проводимого лечения может быть достигнут при многократном (не менее 4–6 раз в сутки) нанесении препарата.
Большое внимание привлекают селективные ингибиторы ЦОГ-2, обеспечивающие ингибирование синтеза медиаторов воспаления и не оказывающие влияния на продукцию простаноидов (целекоксиб, нимесулид). Несомненным достоинством этих препаратов является относительно низкий риск поражения слизистой оболочки желудка и двенадцатиперстной кишки. Вместе с тем их обезболивающий эффект в острой стадии спондилогенной дорсопатии не всегда достаточен, что требует продления курса терапии или повышения доз препаратов.
Сроки применения НПВП и анальгетиков определяются интенсивностью болевого синдрома, курс их приема прекращается по мере достижения эффекта. Следует отметить нецелесообразность «профилактического» применения НПВП у больных со спондилогенными дорсопатиями при отсутствии болевого синдрома – убедительных подтверждений превентивного эффекта не получено, тогда как риск осложнений возрастает значительно.
Повышение эффективности применения НПВП может быть достигнуто за счет комбинирования лекарственных препаратов, воздействующих на различные звенья патогенеза болевого синдрома. Наблюдающаяся при этом потенциация эффекта позволяет использовать относительно низкие дозы препаратов и минимизировать фармакологическую нагрузку на организм пациента. С этой целью у некоторых пациентов может быть использовано внутривенное капельное введение смеси из обезболивающих препаратов, седативных, мочегонных средств. Помимо взаимно потенцирующего действия адекватно подобранных компонентов «коктейля», нельзя исключить психотерапевтического действия указанного способа лечения.
Миорелаксанты
Хорошим терапевтическим эффектом обладает комбинация обезболивающих средств с миорелаксантами, уменьшающими выраженность мышечно-тонических проявлений. Указанный комплекс может быть эффективным как при компрессионных, так и при рефлекторных синдромах. В качестве препаратов, снижающих повышенный мышечный тонус, используются производные бензодиазепинов (диазепам, тетразепам), толперизон, тизанидин. Тизанидин помимо расслабляющего действия на поперечнополосатую мускулатуру обладает умеренным гастропротективным действием. Механизм подобного эффекта не вполне ясен, хотя имеются данные о том, что препарат, оказывая влияние через центральные альфа-адренергические пути, тормозит выработку желудочного секрета, предотвращает изменения гликопротеинов, обусловленные действием ацетилсалициловой кислоты или НПВП, и повреждение слизистой оболочки желудка. Учитывая то, что практически все миорелаксанты в той или иной степени обладают седативным эффектом, следует информировать пациента о возможных побочных эффектах – сонливости, снижении концентрации внимания, заторможенности. Нередко выраженность этих эффектов ограничивает применение данной группы препаратов в амбулаторных условиях.
Противоотечная терапия
В ряде случаев компрессионный синдром сопровождается локальным венозным полнокровием, отеком корешка и окружающих его тканей, что делает целесообразным включение в терапевтический комплекс диуретиков (салуретиков или осмотических) и, в отдельных тяжелых случаях, кортикостероидов. Из гормональных препаратов обычно используются преднизолон (40–60 мг в сутки) или дексаметазон (4–8 мг в сутки) на протяжении 3–5 дней с последующей быстрой отменой. Необходимо учитывать повышенный риск осложнений со стороны желудочно-кишечного тракта при одновременном применении кортикостероидов и НПВП. В ряде стран применяется эпидуральное введение кортикостероидов. Получены данные об эффективности данного способа лечения у пациентов с остро развившимся болевым синдромом. Менее обосновано эпидуральное введение препаратов при умеренно выраженных болях в пояснице и нижней части спины, а также при их хроническом или подостром характере заболевания.
Комбинированные препараты
Удачной комбинацией лекарственных средств, обладающих обезболивающим и противоотечным действием, положительным образом влияющих на обмен веществ в периферическом нерве и окружающих тканях, является препарат «Амбене». Выпускается в виде готового для употребления двухкамерного шприца для инъекций, первая камера которого содержит 2 мл раствора фенилбутазона (375 мг) и 3,5 мг дексаметазона, вторая – 1 мл цианокобаламина (2,5 мг). Кроме того, в состав амбене входит лидокаин, добавление которого обеспечивает уменьшение болевых ощущений непосредственно в месте введения. Растворы смешиваются непосредственно перед употреблением. Лечебное воздействие компонентов, входящих в состав амбене, потенцируются, за счет чего обеспечивается быстрый и стойкий обезболивающий эффект.
Фенилбутазон представляет собой НПВП пиразолонового ряда, который за счет ингибирования активности ЦОГ уменьшает продукцию простагландинов и оказывает обезболивающее и противовоспалительное действие. Выраженный анальгетический эффект сочетается с хорошей переносимостью, благодаря чему суточная доза может составлять до 1200–1600 мг. Дексаметазон является синтетическим глюкокортикоидом с мощным противовоспалительным, противоаллергическим, десенсибилизирующим, а также противоотечным действием. Основные клинические эффекты реализуются вследствие угнетения высвобождения медиаторов воспаления эозинофилами, мембраностабилизирующего действия, уменьшения количества тучных клеток. Цианокобаламин (витамин В12) участвует в метаболизме целого ряда биологически активных веществ, обладает высокой биологической активностью, в том числе в отношении метаболических процессов в периферической нервной системе.
Амбене оказывает выраженный обезболивающий эффект у больных со спондилогенной дорсопатией, при этом отличается хорошей переносимостью. Препарат вводится внутримышечно 1 раз в сутки не чаще 1 раза в 2–3 дня. Следует учитывать, что отдельные компоненты препарата способны вызывать нежелательные побочные эффекты. Как и прочие НПВП, фенилбутазон оказывает ульцерогенное действие, относительно редко наблюдаются кожные проявления (крапивница, сухая экзема). Дексаметазон характеризуется низкой частотой возникновения побочных эффектов, вместе с тем необходимо иметь в виду возможность снижения толерантности к глюкозе, повышение риска развития эрозивно-язвенных поражений желудка и двенадцатиперстной кишки. Исходя из этого, амбене не следует применять у больных с острыми заболеваниями желудка и двенадцатиперстной кишки, нарушением обмена углеводов (снижение толерантности к глюкозе), индивидуальной непереносимости его отдельных компонентов.
Купирование как компрессионных, так и рефлекторных болевых синдромов может быть достигнуто применением блокады болезненных мышечных групп или триггерных точек. Технически правильно выполненные, эти манипуляции обладают достаточной эффективностью и не вызывают значимых осложнений. Требуется аккуратность при выполнении паравертебральных блокад во избежание травматизации спинальных корешков. Используются комбинации раствора анестетика (новокаин, лидокаин) и небольшой дозы кортикостероида (суспензия гидрокортизона, бетаметазона дипропионат). Локальное введение препаратов, обладающих системным, а не местным действием (антиагреганты, вазоактивные препараты, миорелаксанты и пр.), а также не обладающих способностью к депонированию в ткани, нецелесообразно. К сожалению, эффект, оказываемый блокадами в отношении болевого синдрома, не носит стойкого характера, в связи с чем возникает необходимость повторных манипуляций.
В ряде случаев применение НПВП, даже в комбинации с миорелаксантами, не оказывает должного положительного эффекта. Хронизация болевого синдрома сопровождается эмоциональными расстройствами, в частности с преобладанием депрессивных реакций, что диктует необходимость расширения фармакотерапевтического арсенала. Исследования последних лет убедительно продемонстрировали, что хронизация боли у пациентов с поясничными болями обусловлена причинами скорее психологическими, чем биомеханическими (т.е. связанными непосредственно с патологией позвоночника и корешков). Следствием этого является увеличение сроков процесса выздоровления, резкое ограничение возможности двигательной реабилитации больных, нарушение взаимодействия в системе «врач–пациент». Причинами, затрудняющими процесс восстановления, являются убежденность пациента в наличии прогрессирующего органического поражения позвоночника, в необходимости полного ограничения физических нагрузок, нарушения социальных функций, связанных с заболеванием, ориентация на пассивное (лекарственное, физиотерапевтическое), но не активное лечение (дозированные физические нагрузки, специальные упражнения). Мощным лечебным инструментом в этой ситуации является проведение разъяснительной психотерапии, формирование у больного оптимистических взглядов на перспективы лечения, выработка стратегии поведения на будущее (оптимальный объем и характер трудовых и бытовых нагрузок, проведение профилактических мероприятий и пр.).
Антидепрессанты и антиконвульсанты
В этой ситуации к лечению могут быть подключены антидепрессанты, причем желательно использовать препараты, оказывающие седативный и миорелаксирующий эффект (например, амитриптилин). Противоболевым эффектом обладает карбамазепин – эффективный антиконвульсант из группы производных иминостильбена. Препарат инактивирует натриевые каналы, угнетает высвобождение возбуждающих нейротрансмиттеров в синаптическую щель, вызывая снижение синаптической передачи. Помимо основного противосудорожного и обезболивающего действия препарат обладает антипсихотическим и антиманиакальным эффектами. Высказывается предположение о том, что положительный эффект карбамазепина у пациентов со спондилогенными дорсопатиями может быть опосредован воздействием на центральные ноцицептивные механизмы, нормализацией мышечного тонуса. Дозирование препарата осуществляется индивидуально, в зависимости от переносимости, а также от характера двигательного режима. Побочные эффекты (в первую очередь сонливость, нарушение концентрации внимания) требуют аккуратности в подборе дозы препарата, в особенности в амбулаторных условиях. Вероятность указанных расстройств возрастает при одновременном назначении седативных средств, антидепрессантов, некоторых миорелаксантов. Убедительных данных о целесообразности применения прочих антиконвульсантов не получено, хотя исследования такого рода проводятся.
В комплекс терапевтических мероприятий должны быть включены и немедикаментозные методы лечения – физиотерапия (фоно- или электрофорез лекарственных препаратов, воздействие электрическими токами специально подобранной конфигурации, частоты и напряжения, низкоэнергетическое лазерное излучение). Обезболивающим эффектом обладает рефлексотерапия в различных модификациях (традиционная акупунктура, электро- и лазеропунктура). Следует отметить значительные трудности при сравнении результатов применения различных физиотерапевтических методов лечения, явную недостаточность исследований их эффективности, удовлетворяющих требованиям доказательной медицины.
Имеющиеся на сегодняшний день данные свидетельствуют о существовании значительного арсенала фармакотерапевтических и нелекарственных способов купирования болевого синдрома у больных спондилогенными дорсопатиями. Представляется желательным индивидуальный выбор терапевтической тактики с использованием комбинации различных препаратов, их дозировок и способов введения. Сочетанное применение различных способов лечения позволяет повысить эффективность лечения и уменьшить фармакологическую нагрузку на организм. По мере купирования болевого синдрома абсолютно необходимым является использование методов восстановительной терапии, лечебной гимнастики, направленной на формирование мышечного корсета, укрепление мускулатуры брюшной стенки и спины. Не менее важным является обучение больного навыкам повседневной двигательной активности – формирование двигательного стереотипа, предупреждающего возникновение болевых ощущений.