Дексаметазон или дипроспан что лучше для блокады
Инъекции в халязион (кеналог, дипроспан, дексаметазон)
Халязион – воспалительный процесс, развивающийся в ткани века и имеющий вид небольшого округлого уплотнения. Воспаление появляется из-за пролиферативного хронического воспаления мейбомиевой железы, обусловленного её закупоркой и скоплением секрета. [1]
Очень часто халязион путают с похожим образованием – ячменем. Однако эти два заболевания имеют существенное различие. Халязион, в отличие от ячменя, не проходит самостоятельно, это хроническая патология, способная спровоцировать возникновение конъюнктивита и прочих заболеваний глаз.
Инъекция в халязион – один из способов его консервативного лечения, применяющийся, обычно, при «свежем» заболевании, с не очень плотной капсулой, когда капли и мази не эффективны. [2] При отсутствии результата инъекционной терапии халязион удаляют хирургическим путем.
Рис.1 Схематическое изображение инъекции
Применяемые препараты
Для инъекций в полость халязиона используют гормональные противовоспалительные средства (глюкокортикостероиды). [3]
Препаратами выбора, как правило становятся Дексаметазон или, чаще применяемые Кеналог и Дипроспан. Это, так называемые «депо-формы», которые обладают более продолжительным и выраженным действием.
В случае положительной динамики, то есть при уменьшении после инъекции размеров халязиона, обычно рекомендуют повторное введение стероидного препарата. Для получения наилучшего результата уколы, как правило, дополняют введением кортикостероидов в глаз в виде капель. [4]
Техника проведения
Инъекцию препарата в полость халязиона проводят амбулаторно, без специальной предварительной подготовки пациента.
В зависимости от возраста и психоэмоционального состояния анестезия может быть местная (в виде мази) или её вовсе не применяют. [5]
После обработки кожи над местом укола антисептическим раствором, офтальмолог (имеющий достаточный опыт) производит введение лекарственного средства с применением инсулинового шприца. Благодаря очень тонкой его иголе, процедура не вызывает сильных болезненных ощущений, а также не оставляет следов на коже.
Видео процедуры
Эффективность лечения
По разным оценкам, результативность подобного медикаментозного лечения составляет примерно 50-60 процентов. При отсутствии эффекта ставится вопрос об удалении образования хирургическим способом. [6]
Фотогрфии до и после
Рис.3 Фотография до и после (24 дня) укола Дипроспана
Стоиомость инъекции
В нашей клинике стоимость укола (препарат включён) составляет 5 000 рублей. Перед процедурой необходимо пройти стандартную диагностику и получить консультацию специалиста клиники (3 500 рублей).
Список использованных источников
1. Федоров С.Н., Ярцева Н.С., Исманкулов А.О. Глазные болезни: Учебник для студентов медицинских вузов. – 2-е изд., перераб. и доп. – М.: 2005. – 440 с.
2. Трубилин В.Н., Полунина Е.Г., Анджелова Д.В., Евстигнеева Ю.В., Чиненова К.В. Применение антибактериальных глазных мазей в лечении острых и хронических заболеваний век и конъюнктивы. Офтальмология. 2019;16(1):31–37
3. Lee JW, Yau GS, Wong MY, Yuen CY. A comparison of intralesional triamcinolone acetonide injection for primary chalazion in children and adults. ScientificWorldJournal. 2014;2014:413729
4. Dua HS, Nilawar DV. Nonsurgical therapy of chalazion. Am J Ophthalmol. 1982 Sep;94(3):424-5.
5. Li RT, Lai JS, Ng JS, Law RW, Lau EM, Lam DS. Efficacy of lignocaine 2% gel in chalazion surgery. Br J Ophthalmol. 2003 Feb;87(2):157-9
6. Aycinena AR, Achiron A, Paul M, Burgansky-Eliash Z. Incision and Curettage Versus Steroid Injection for the Treatment of Chalazia: A Meta-Analysis. Ophthalmic Plast Reconstr Surg. 2016 May-Jun;32(3):220-4.
Глюкокортикоидная терапия сегодня: эффективность и безопасность
В каких случаях проводится терапия глюкокортикоидами? Какие виды гормональной терапии используются? История применения глюкокортикостероидов (ГКС) в клинической практике насчитывает чуть более полувека, хотя «антиревматическая субстанция Х» была изве
В каких случаях проводится терапия глюкокортикоидами?
Какие виды гормональной терапии используются?
История применения глюкокортикостероидов (ГКС) в клинической практике насчитывает чуть более полувека, хотя «антиревматическая субстанция Х» была известна еще с 20-х годов ХХ столетия. Детальное изучение клинической значимости гормонов коры надпочечников, начатое Edward Calvin Kendall и Tadeus Reichstein, было продолжено только после того, как Philip Hench в конце 40-х годов обратил внимание на улучшение течения ревматоидного артрита при желтухе и беременности. В 1950 году всем троим была присуждена Нобелевская премия за «. открытия в отношении гормонов коры надпочечников, их структуры и биологических эффектов».
В настоящее время к ГКС относятся как естественные гормоны коры надпочечников с преимущественно глюкокортикоидной функцией — кортизон и гидрокортизон (кортизол), так и их синтезированные аналоги — преднизон, преднизолон, метилпреднизолон и др., включая галогенированные (фторированные) производные — триамцинолон, дексаметазон, бетаметазон и др. Широкий спектр физиологических и фармакологических эффектов глюкокортикоидов (адаптогенный, противовоспалительный, обезболивающий и жаропонижающий, неспецифический мембраностабилизирующий и противоотечный, противоаллергический и иммуносупрессивный, гематологический, гемодинамический и противошоковый, антитоксический, противорвотный и др.) делает эти препараты чуть ли не универсальными лекарственными средствами, и сегодня трудно найти такое патологическое состояние, при котором на том или ином этапе развития они не были бы показаны. Среди показаний в первую очередь можно выделить так называемые ревматические заболевания, болезни почек, крови, аллергические заболевания, трансплантации, ургентные состояния.
В зависимости от цели различаются три варианта терапии ГКС; при этом любая из них может быть как ургентной, так и плановой.
В отличие от плановой терапии применение ГКС в ургентных ситуациях носит, как правило, симптоматический, реже патогенетический характер и не заменяет, а дополняет другие методы лечения. В рамках неотложной терапии ГКС применяются при острой надпочечниковой недостаточности, тиреотоксическом кризе, аллергических заболеваниях (сывороточная болезнь, анафилактический шок, бронхиальная астма, крапивница, отек Квинке), заболеваниях печени (печеночно-клеточная недостаточность), неврологических заболеваниях (туберкулезный и бактериальный менингит, некоторые формы отека мозга), различных видах шока (кроме кардиогенного).
Из-за обилия побочных эффектов терапия ГКС направлена в основном на достижение максимального эффекта при назначении минимальных доз, величина которых определяется заболеванием и не зависит от массы тела и возраста; доза корректируется в соответствии с индивидуальной реакцией. Приняты две принципиально разные схемы назначения ГКС:
В зависимости от суточной дозы (в пересчете на преднизолон) и длительности применения ГКС принято выделять несколько видов терапии, имеющих различные показания:
Результат терапии ГКС зависит не только от дозы, но и от режима дозирования. Наиболее перспективными можно считать прерывистые схемы применения, когда за счет увеличения суточной дозы препарат принимается не каждый день. Самой эффективной представляется внутривенная пульс-терапия максимальными дозами, однако она оказывается и самой небезопасной. Значительно более безопасным должен быть признан режим «мини-пульс», который, однако, уступает по эффективности пульс-терапии. Столь же эффективно назначение умеренной/высокой дозы, разделенной на несколько приемов; но по безопасности этот режим уступает «мини-пульсу». Далее по эффективности следуют альтернирующий режим (через день удвоенные суточные дозы с последующим постепенным уменьшением) и режим ежедневного однократного назначения умеренной/высокой дозы; первый из них безопаснее и по этому критерию приближается к «мини-пульсу». Наиболее безопасна терапия низкими дозами, которая, однако, обеспечивает лишь поддерживающий эффект. При всех ежедневных схемах ГКС следует назначать в ранние утренние часы (между 6 и 8 часами); если же одноразовый прием невозможен из-за величины дозы, 2/3 дозы назначаются в 8 часов и 1/3 — днем (около полудня). При любом режиме дозирования по достижении планируемого эффекта доза постепенно снижается до поддерживающей или препарат отменяется вовсе.
Важной проблемой терапии ГКС является выбор препарата. Фармакокинетические и фармакодинамические свойства ГКС, включая их побочные эффекты, существенно различаются у отдельных препаратов (табл. 1, табл. 2). Приняв за единицу выраженность различных эффектов гидрокортизона, можно получить количественные характеристики активности отдельных препаратов. При сравнении ГКС чаще всего анализируется противовоспалительное действие этих препаратов, в соответствии с которым и рассчитывается эквивалентная пероральная доза, снижающаяся по мере увеличения противовоспалительной активности. Ее возрастание, параллельное увеличению длительности действия отдельных ГКС, сопровождается уменьшением минералокортикоидной активности, которой у метилпреднизолона (солу-медрола) и фторированных соединений вообще можно пренебречь.
Соотношение терапевтического и побочных эффектов позволяет утверждать, что в настоящее время препаратом выбора для длительной и пожизненной терапии является метилпреднизолон (солу-медрол). В настоящий момент солу-медрол широко используется в лечении аутоиммунных заболеваний, в трансплантологии и интенсивной терапии. Многообразие форм выпуска позволяет использовать препарат во всех возрастных категориях в оптимальных дозировках.
Вторым по эффективности препаратом остается в большинстве случаев преднизолон. Во многих же ургентных ситуациях определенными достоинствами обладают фторированные соединения: дексаметазон (дексазон, дексона) и бетаметазон (целестон, дипроспан). Однако в случае неотложной терапии, при которой противовоспалительное действие не играет ведущей роли, сравнительная оценка эффективности и безопасности различных препаратов весьма затруднительна по крайней мере по двум причинам:
В связи с вышеуказанными трудностями была предложена условная эквивалентная единица (УЭЕ), за которую принимаются минимальные эффективные дозы. Показано, что выраженные в УЭЕ максимальные суточные эффективные дозы фторированных ГКС (дексаметазона и бетаметазона) в пять раз меньше, чем у негалогенированных препаратов. Это обеспечивает не только более высокую эффективность и безопасность данной группы препаратов, назначаемых в определенных ситуациях, но и их фармакоэкономические преимущества.
Как бы тщательно ни проводился выбор препарата, режима дозирования и вида терапии, полностью предотвратить развитие тех или иных побочных эффектов при применении ГКС не удается. Характер побочных реакций может зависеть от ряда причин (табл. 3).
Вероятность и выраженность подавления оси ГГКН с развитием вначале функциональной недостаточности, а позже и атрофии коры надпочечников определяются дозой и длительностью терапии. Прекращение глюкокортикоидной терапии почти всегда сопряжено с угрозой развития острой надпочечниковой недостаточности.
Частым побочным действием ГКС оказываются инфекционные осложнения, которые в этом случае протекают атипично, что связано с противовоспалительной, аналгетической и жаропонижающей активностью этих средств. Это затрудняет своевременную диагностику и требует проведения ряда профилактических мероприятий. Из-за склонности к генерализации, затяжному течению, тканевому распаду и резистентности к специфической терапии эти осложнения становятся особенно грозными. Столь же коварны и «стероидные язвы», отличающиеся бессимптомным течением и склонностью к кровотечениям и перфорациям. Между тем желудочный дискомфорт, тошнота, другие диспепсические жалобы на фоне приема ГКС чаще не связаны с поражением слизистой. Экзогенный синдром Кушинга как осложнение терапии ГКС встречается далеко не всегда, однако отдельные нарушения метаболизма, гормональной регуляции и деятельности тех или иных систем развиваются почти во всех случаях глюкокортикоидной терапии.
С сожалением приходится отметить, что утверждение Е. М. Тареева, назвавшего терапию ГКС трудной, сложной и опасной, до сих пор справедливо. Как писал Тареев, такую терапию гораздо легче начать, чем прекратить. Однако ответственный подход к лечению позволяет значительно повысить его безопасность. Это достигается благодаря строгому учету противопоказаний (абсолютных среди которых нет) и побочных эффектов ГКС (оценка отношения «ожидаемый эффект/предполагаемый риск»), а также проведению «терапии прикрытия» в группах риска (антибактериальные препараты при хронических очагах инфекции, коррекция доз сахароснижающих средств или переход на инсулин при сахарном диабете и др.). Особое место при длительном применении ГКС занимает метаболическая терапия, которая проводится в целях предупреждения и коррекции нарушений электролитного обмена и катаболических процессов в первую очередь в миокарде (дистрофия) и костной ткани (остеопороз). Однако наиболее надежным путем обеспечения безопасности терапии ГКС остается соблюдение основного принципа клинической фармакологии и фармакотерапии — назначение лечения по строгим показаниям.
В. В. Городецкий, кандидат медицинских наук
А. В. Тополянский, кандидат медицинских наук
Паравертебральная блокада
Паравертебральная блокада – это лечебная манипуляция, выполняемая с целью полного купирования или снижения интенсивности болевого синдрома, локализующегося в области позвоночника.
По любым вопросам вы можете позвонить помощнику врача по телефону +7 965 285-37-93 и получить интересующую вас информацию.
Технически паравертебральные или околопозвоночные блокады – это введение определенной смеси препаратов в пораженную область. Если говорить просто – это обычная инъекция (укол), выполненная у позвоночника, около места выхода нервных корешков, позволяющая временно «отключить» болевой рефлекс, уменьшить отек вокруг нервного корешка и улучшить его питание.
Блокады сегодня являются одним из самых эффективных и популярных методов лечения, позволяющих избавиться от боли самым коротким и действенным путем.
Кроме того, процедура совмещает в себе функции не только обезболивания, но и профилактики появления сопутствующих заболеваний. При хроническом болевом синдроме наблюдается спазмирование мышц, что приводит к нарушению их нормального функционирования, появлению отечности, постоянного напряжения.
Таким образом, можно говорить о том, что блокада – это не просто избавление от боли, но и весьма эффективная лечебная мера против развития возможных паталогических состояний.
Преимущества блокады
Существует много методов обезболивания (локального или глобального), но далеко не все имеют преимущества, выгодно отличающие этот метод от других.
Максимальная близость инъекции к участку боли
Если обезболивающие лекарства попадают в организм через обычные внутримышечные инъекции, степень эффективности препарата снижается по причине «дальности» укола и более затяжной длительностью поступления лекарства к участку боли.
Быстрый обезболивающий эффект
Лекарство быстро проникает в область поражения, уменьшая прохождение болевого импульса по проводникам нервной системы.
Минимум побочных эффектов
Если обезболивающие препараты принимать перорально или проводить стандартные внутримышечные инъекции, лекарства сначала попадают в общий кровоток и гораздо позже (и не в полном объеме) доходят до места поражения. Кроме того, что часть препаратов оседает там, где не нужно, эффект обезболивания будет гораздо слабее.
Многократность проведения
Так как блокада обладает минимальными побочными эффектами, а терапевтический эффект при этом весьма выражен, процедуру можно повторять столько раз, сколько это будет необходимо в каждом конкретном случае.
Показания к проведению блокады
Паравертебральные блокады проводятся исключительно по врачебным показаниям. Решение о том, что вам необходима эта процедура, может принимать только ваш лечащий врач, ориентирующийся на результаты анализов и ваше состояние.
Существуют определенные заболевания и патологические состояния, наличие которых является показанием к проведению блокады:
Заболевания позвоночника:
Другие заболевания
Травмы позвоночника
Противопоказания
Главным противопоказанием к проведению процедуры является индивидуальная непереносимость препаратов, используемых в лекарственной смеси.
Кроме того, блокаду не проведут, если у пациента выявлены острые инфекционные заболевания, почечная, сердечно-сосудистая и печеночная недостаточность или заболевания центральной нервной системы.
Противопоказанием также является низкое кровяное давление, эпилепсия и беременность в любом триместре.
Проведение процедуры может быть отложено при выявлении повреждений кожного покрова и локальных инфекционных процессов до полного выздоровления.
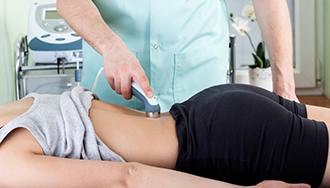
Техника паравертебральной блокады
По сути, блокада представляет собой обычную инъекцию. Но, так как выполнение укола проводится в области позвоночника, процедуру должен выполнять только высококвалифицированный специалист.
В нашей клинике блокаду проводит врач-нейрохирург, доктор медицинских наук Фархат Файяд Ахмедович.
Паравертебральные блокады являются сегментарными блокадами, поскольку проводятся в определенный сегмент позвоночника (охватывающий «свой» участок кожи, соединительной ткани, мышцы и костной системы). В каждом таком сегменте «работают» свои нервные волокна, которые «переключаются» между собой и перекрестно влияют друг на друга. Именно это «перекрещивание» дает возможность при помощи вроде бы обыкновенного укола оказать яркий терапевтический эффект.
Проведение блокады основано на введении смеси препаратов в определенную точку – тот сегмент позвоночника, где боль проявляется наиболее остро.
1 этап. Подготовка
Кожа в области проведения укола обрабатывается антисептическими препаратами (как правило, это раствор этилового спирта и йода). Затем проводят анестезию – очень тонкой иглой делают несколько уколов справа и слева от определенных сегментов позвоночника, в месте локализации боли.
2 этап. Процедура
После того, как анестезия начнет действовать, осуществляется основная часть процедуры – при помощи достаточно толстой иглы (вы не почувствуете ее), вводится смесь лекарственных препаратов.
Препарат словно «обволакивает» нервный корешок, благодаря этому достигается нужный эффект – обезболивание, снятие отека и воспаления.
Основной целью процедуры является, конечно же, устранение болевого синдрома. Но блокада помогает добиться и других результатов — за счет расширения кровеносных сосудов улучшается кровоток и уменьшается отек нервного окончания.
При соблюдении всех правил и норм проведения процедуры, правил техники безопасности и асептики, блокада абсолютно безопасна и выполняет свою главную цель — купирование болевого синдрома.
Используемые препараты
При выполнении блокады используется анестетик (как правило, это раствор новокаина или лидокаина). Анестетик – это основной инструмент этого метода лечения, поскольку он обладает свойством временно подавлять возбудимость рецепторов, блокировать проведение импульса и, соответственно, снижать болевые ощущения.
Выбор и концентрация анестетика в каждом случае индивидуальны и зависят как от места, куда будет произведен укол, так и от степени болевого синдрома.
Кроме того, для повышения эффективности и увеличения лечебного эффекта к анестетикам добавляют специальные препараты — кортикостероиды, которые дают противовоспалительный и протиовоотечный эффект.
В качестве дополнительных лекарственных средств в смесь могут быть включены витамины группы «В», оказывающие нейротрофический (питательный) эффект, антигистаминные и сосудорасширяющие препараты.
Современные подходы к ведению больных с болью в спине
Российский государственный медицинский университет, Москва
Одним из наиболее распространенных клинических синдромов является боль в пояснично-крестцовой области (боль в спине), обусловленная вертеброгенной патологией. Боль в спине встречается у 60–80% взрослой популяции и является одной из наиболее частых причин временной утраты трудоспособности. Эпизоды болей в спине ежегодно развиваются у половины трудоспособного населения, при этом наиболее часто поражаются лица в возрасте 35–55 лет. Число таких пациентов исключительно высоко, особенно в условиях амбулаторного неврологического приема. Считается, что в подавляющем большинстве случаев (около 90%) длительность болевого синдрома не превышает 6 нед, вместе с тем у остальных пациентов боль приобретает хронический характер. Регистрируется тенденция к росту частоты заболеваний опорно-двигательного аппарата. Так, в Российской Федерации число таких больных за последние 10 лет (1988–1997 гг.) выросло с 7,7 до 11,2 млн (более чем на 40%). Следует учитывать, что реальная распространенность этих заболеваний, вероятно, значительно выше.
Основными причинами боли в спине являются дегенеративные изменения позвоночника, в частности остеохондроз, дисфункция фасеточных суставов, частичный надрыв фиброзного кольца, пролабирование межпозвонковых дисков, в ряде случаев осложненный формированием грыжи диска, спондилолистез, стеноз спинального канала, остеопороз. Необходимо учитывать, что у ряда пациентов источником болевых ощущений могут являться воспалительные изменения позвонков или прилегающих тканей (спондилит, остеомиелит, эпидуральный абсцесс), в том числе обусловленные воздействием специфического возбудителя (например, палочки Коха). Причиной болевого синдрома может явиться первичная или метастатическая опухоль позвонков, мозговых оболочек или спинальных корешков. Наконец, боль в спине может быть не связана с патологией позвоночника, а носить отраженный характер при широком спектре соматических заболеваний, поражающих органы малого таза, тазобедренный сустав, нисходящий отдел аорты и пр. Разнообразие причин болевого синдрома требует исключительной тщательности при постановке диагноза и выработке лечебной тактики. Помимо детального анализа клинической картины заболевания и проведения радиологического исследования (включая использование компьютерной томографии – КТ и магнитно-резонансной томографии – МРТ) нередко возникает необходимость в углубленном соматическом обследовании больного.
Значимыми факторами риска развития поражения межпозвонковых дисков являются малоподвижный образ жизни с отсутствием физических нагрузок или, наоборот, повышенные физические нагрузки с повторной микротравматизацией позвоночника, воздействие вибрации, избыточная масса тела, высокий рост, повторные беременности. Большую роль играют производственные факторы – длительное пребывание в автотранспорте, частые переохлаждения, несоответствие между физическими возможностями индивидуума и объемом испытываемых нагрузок. Врожденные особенности строения скелета (асимметрия длины ног, аномалии строения тазобедренных суставов, люмбализация или сакрализация и пр.) также могут рассматриваться в качестве факторов, предрасполагающих к возникновению дегенеративных поражений позвоночника. Имеются сведения о генетической детерминированности поражения межпозвонковых дисков, в частности, обусловленной нарушением выработки коллагена 1Х типа.
Наличие длительно существующего хронического болевого синдрома в области спины или поясницы тесно ассоциировано с развитием депрессии, тревожных нарушений, при этом частота депрессивных расстройств среди больных со спондилогенными дорсопатиями в 3–4 раза выше, чем в популяции в целом. Имеется зависимость выраженности и длительности болевого синдрома и тяжести последующих нарушений двигательного стереотипа и эмоциональных расстройств. Наличие депрессивных и тревожных расстройств, в особенности в сочетании с болевым синдромом, способно не только вызывать снижение качества жизни пациентов, но и приводить к стойкой утрате трудоспособности. Даже при купировании острых болей эмоциональные расстройства могут персистировать на протяжении достаточно длительного времени, обусловливая дезадаптацию пациента.
Ведение больного в остром периоде
Основными задачами ведения больного в остром периоде болевого синдрома в рамках спондилогенной дорсопатии являются купирование болевого синдрома, восстановление нормальной биомеханики позвоночника, создание условий для проведения полноценного курса реабилитационных мероприятий. Максимально раннее и полное купирование болевого синдрома способно предупредить фиксацию патологического двигательного стереотипа, обеспечить возможность раннего проведения реабилитационных мероприятий. Кроме того, своевременное устранение болевых ощущений обеспечивает, с одной стороны, возможность для раннего подключения двигательной терапии и его активизации, а с другой – предупреждает становление эмоциональных расстройств. В настоящее время целесообразность выбора терапевтической тактики, препятствующей хронизации патологического процесса, не вызывает сомнений.
С целью устранения патогенных физических факторов, способных вызвать усиление болевого синдрома, показано обеспечение щадящего двигательного режима, полное исключение или ограничение физических нагрузок («лучше три дня лежать, чем неделю лечиться»). Желательно обеспечение щадящего режима в домашних условиях или неврологическом стационаре. Пациент должен избегать флексорных или ротационных движений в поясничном отделе позвоночника, в особенности выполняемых в быстром темпе или с дополнительными физическими нагрузками. При невозможности госпитализации следует обеспечить иммобилизацию соответствующего отдела позвоночника при помощи ортезов, фиксирующих поясов (корсетов), снабженных вертикальными ребрами жесткости. В острой стадии заболевания, характеризующейся наличием выраженного болевого синдрома, как правило, нецелесообразно проведение активных гимнастических упражнений, ручного массажа, а также применение тепловых процедур, сеансов мануальной терапии. В то же время при относительно нетяжелых обострениях, в случае умеренно выраженного болевого синдрома, при преобладании мышечно-тонических расстройств, можно достичь положительного эффекта проведением постизометрической релаксации.
НПВП и анальгетики
На сегодняшний день не вызывает сомнения целесообразность применения нестероидных противовоспалительных препаратов (НПВП) для лечения пациентов с спондилогенной дорсопатией. Эффективность такого подхода установлена в ходе целого ряда клинических исследований. Характерной особенностью фармакологического действия этих препаратов является способность угнетать активность циклооксигеназы-2 (ЦОГ-2) – ключевого фермента синтеза простагландинов, простациклинов и тромбоксанов. Известна роль ЦОГ-2 в качестве важнейшего катализатора в процессе метаболизма арахидоновой кислоты, который сопровождается образованием медиаторов отека и воспаления. Оказывая влияние на болевые окончания в очаге повреждения, простагландины повышают их чувствительность к брадикинину – пептиду, образующемуся в тканях при воспалении и одновременно являющемуся стимулятором болевых окончаний.
Вместе с тем торможение активности ЦОГ-2 при болевых синдромах, связанных с различной степени выраженности воспалительным процессом, не является единственным анальгетическим механизмом НПВП. Различная выраженность способности подавлять синтез простагландинов, наблюдающаяся у препаратов этой группы, диссоциация между противовоспалительным и анальгетическим эффектами НПВП позволяют предполагать существование иных механизмов реализации обезболивающих эффектов при спондилогенных дорсопатиях. Кроме того, не выявлено прямой зависимости между степенью подавления синтеза медиаторов воспаления, с одной стороны, и анальгетической активностью препаратов – с другой.
Несомненными преимуществами фармакокинетики лекарственных средств данной группы являются короткий период полувыведения, отсутствие аккумуляции и энтеропеченочной рециркуляции, длительное накопление в области воспаления. Благодаря этим качествам лекарства имеют хорошее соотношение польза/риск. Быстрота наступления обезболивающего действия служит основанием для назначения этих средств в первую очередь для купирования острых болевых синдромов различной интенсивности. Наиболее распространенными препаратами этой группы являются диклофенак, кеторолак, производные оксикамов (пироксикам, лорноксикам), производные пропионовой кислоты (ибупрофен, флурбипрофен, кетопрофен, напроксен).
Широко применяемый диклофенак характеризуется хорошей переносимостью, сочетающейся с выраженным обезболивающим эффектом. В клинической практике удобно использование пролонгированной формы диклофенак-ретард, содержащей 100 мг активного вещества. Прием пищи не оказывает клинически значимого влияния на всасывание активного вещества из таблеток ретард и его системную биодоступность. Степень абсорбции находится в прямой зависимости от дозы препарата. Среднее значение максимальной концентрации препарата в плазме достигается в среднем через 4 ч и сохраняется в течение 24 ч.
Производные пропионовой кислоты имеют малый период полувыведения, составляющий порядка 4 ч, и характеризуются хорошей переносимостью при относительно низком риске побочных эффектов. Эти препараты быстро всасываются в кишечнике и быстро элиминируются, не кумулируются при нарушении метаболических процессов. Они обладают умеренной ингибирующей активностью на синтез простагландинов, поэтому по своему противовоспалительному действию уступают диклофенаку, индометацину и фенилбутазону. В связи с этим целесообразно их применение при относительно нетяжелых дорсопатиях с умеренным болевым синдромом.
К сожалению, подавляющее большинство НПВП обладает ульцерогенным действием, что заставляет в каждом индивидуальном случае решать вопрос о целесообразности их применения и способе введения в организм. Отсутствие заболеваний желудочно-кишечного тракта допускает возможность перорального приема. Считается, что риск возникновения гастропатии, обусловленной приемом НПВП, достоверно выше у лиц в возрасте старше 65 лет, при длительном (более 3 мес) приеме НПВП, в особенности при применении двух препаратов и более из этой группы, одновременном приеме кортикостероидов и непрямых антикоагулянтов и, соответственно, у больных язвенной болезнью желудка в анамнезе. Вероятными факторами риска являются женский пол, курение, злоупотребление алкоголем, наличие хеликобактерной инфекции. В качестве профилактических мероприятий, снижающих риск поражения слизистой оболочки желудка, могут быть использованы ингибиторы протонной помпы (омепразол по 20 мг 1 раз в сутки) или блокаторы Н2-гистаминовых рецепторов (ранитидин по 300 мг в сутки), а также антацидные препараты.
При плохой переносимости НПВП, наличии хронического гастрита, перенесенной язвенной болезни применение таблетированных лекарственных форм исключено. В этом случае возможно их парентеральное (внутримышечное) или ректальное (в виде свечей) введение. Использование ректальных суппозиториев характеризуется высокой скоростью всасывания (она может соответствовать таковой при пероральном приеме или быть незначительно ниже ее). Так, после ректального введения 50 мг диклофенака максимальная концентрация его в плазме достигается в среднем в пределах 1 ч. К сожалению, угроза обострения желудочно-кишечной патологии полностью не исключается и в этой ситуации.
В последнее время широкое распространение получили трансдермальные формы НПВП (мази, кремы, гели). Необходимо четко представлять, что биодоступность препаратов при локальном введении, как правило, на порядок ниже, чем при пероральном применении. Серьезным недостатком трансдермальных лекарственных форм является малая концентрация действующего вещества и ограниченность прохождения препарата непосредственно к патологическому очагу. Большинством исследователей признается целесообразность применения трансдермальных форм при умеренно выраженных болевых синдромах, тогда как при выраженном болевом синдроме их эффективность явно недостаточна. Выраженный обезболивающий эффект проводимого лечения может быть достигнут при многократном (не менее 4–6 раз в сутки) нанесении препарата.
Большое внимание привлекают селективные ингибиторы ЦОГ-2, обеспечивающие ингибирование синтеза медиаторов воспаления и не оказывающие влияния на продукцию простаноидов (целекоксиб, нимесулид). Несомненным достоинством этих препаратов является относительно низкий риск поражения слизистой оболочки желудка и двенадцатиперстной кишки. Вместе с тем их обезболивающий эффект в острой стадии спондилогенной дорсопатии не всегда достаточен, что требует продления курса терапии или повышения доз препаратов.
Сроки применения НПВП и анальгетиков определяются интенсивностью болевого синдрома, курс их приема прекращается по мере достижения эффекта. Следует отметить нецелесообразность «профилактического» применения НПВП у больных со спондилогенными дорсопатиями при отсутствии болевого синдрома – убедительных подтверждений превентивного эффекта не получено, тогда как риск осложнений возрастает значительно.
Повышение эффективности применения НПВП может быть достигнуто за счет комбинирования лекарственных препаратов, воздействующих на различные звенья патогенеза болевого синдрома. Наблюдающаяся при этом потенциация эффекта позволяет использовать относительно низкие дозы препаратов и минимизировать фармакологическую нагрузку на организм пациента. С этой целью у некоторых пациентов может быть использовано внутривенное капельное введение смеси из обезболивающих препаратов, седативных, мочегонных средств. Помимо взаимно потенцирующего действия адекватно подобранных компонентов «коктейля», нельзя исключить психотерапевтического действия указанного способа лечения.
Миорелаксанты
Хорошим терапевтическим эффектом обладает комбинация обезболивающих средств с миорелаксантами, уменьшающими выраженность мышечно-тонических проявлений. Указанный комплекс может быть эффективным как при компрессионных, так и при рефлекторных синдромах. В качестве препаратов, снижающих повышенный мышечный тонус, используются производные бензодиазепинов (диазепам, тетразепам), толперизон, тизанидин. Тизанидин помимо расслабляющего действия на поперечнополосатую мускулатуру обладает умеренным гастропротективным действием. Механизм подобного эффекта не вполне ясен, хотя имеются данные о том, что препарат, оказывая влияние через центральные альфа-адренергические пути, тормозит выработку желудочного секрета, предотвращает изменения гликопротеинов, обусловленные действием ацетилсалициловой кислоты или НПВП, и повреждение слизистой оболочки желудка. Учитывая то, что практически все миорелаксанты в той или иной степени обладают седативным эффектом, следует информировать пациента о возможных побочных эффектах – сонливости, снижении концентрации внимания, заторможенности. Нередко выраженность этих эффектов ограничивает применение данной группы препаратов в амбулаторных условиях.
Противоотечная терапия
В ряде случаев компрессионный синдром сопровождается локальным венозным полнокровием, отеком корешка и окружающих его тканей, что делает целесообразным включение в терапевтический комплекс диуретиков (салуретиков или осмотических) и, в отдельных тяжелых случаях, кортикостероидов. Из гормональных препаратов обычно используются преднизолон (40–60 мг в сутки) или дексаметазон (4–8 мг в сутки) на протяжении 3–5 дней с последующей быстрой отменой. Необходимо учитывать повышенный риск осложнений со стороны желудочно-кишечного тракта при одновременном применении кортикостероидов и НПВП. В ряде стран применяется эпидуральное введение кортикостероидов. Получены данные об эффективности данного способа лечения у пациентов с остро развившимся болевым синдромом. Менее обосновано эпидуральное введение препаратов при умеренно выраженных болях в пояснице и нижней части спины, а также при их хроническом или подостром характере заболевания.
Комбинированные препараты
Удачной комбинацией лекарственных средств, обладающих обезболивающим и противоотечным действием, положительным образом влияющих на обмен веществ в периферическом нерве и окружающих тканях, является препарат «Амбене». Выпускается в виде готового для употребления двухкамерного шприца для инъекций, первая камера которого содержит 2 мл раствора фенилбутазона (375 мг) и 3,5 мг дексаметазона, вторая – 1 мл цианокобаламина (2,5 мг). Кроме того, в состав амбене входит лидокаин, добавление которого обеспечивает уменьшение болевых ощущений непосредственно в месте введения. Растворы смешиваются непосредственно перед употреблением. Лечебное воздействие компонентов, входящих в состав амбене, потенцируются, за счет чего обеспечивается быстрый и стойкий обезболивающий эффект.
Фенилбутазон представляет собой НПВП пиразолонового ряда, который за счет ингибирования активности ЦОГ уменьшает продукцию простагландинов и оказывает обезболивающее и противовоспалительное действие. Выраженный анальгетический эффект сочетается с хорошей переносимостью, благодаря чему суточная доза может составлять до 1200–1600 мг. Дексаметазон является синтетическим глюкокортикоидом с мощным противовоспалительным, противоаллергическим, десенсибилизирующим, а также противоотечным действием. Основные клинические эффекты реализуются вследствие угнетения высвобождения медиаторов воспаления эозинофилами, мембраностабилизирующего действия, уменьшения количества тучных клеток. Цианокобаламин (витамин В12) участвует в метаболизме целого ряда биологически активных веществ, обладает высокой биологической активностью, в том числе в отношении метаболических процессов в периферической нервной системе.
Амбене оказывает выраженный обезболивающий эффект у больных со спондилогенной дорсопатией, при этом отличается хорошей переносимостью. Препарат вводится внутримышечно 1 раз в сутки не чаще 1 раза в 2–3 дня. Следует учитывать, что отдельные компоненты препарата способны вызывать нежелательные побочные эффекты. Как и прочие НПВП, фенилбутазон оказывает ульцерогенное действие, относительно редко наблюдаются кожные проявления (крапивница, сухая экзема). Дексаметазон характеризуется низкой частотой возникновения побочных эффектов, вместе с тем необходимо иметь в виду возможность снижения толерантности к глюкозе, повышение риска развития эрозивно-язвенных поражений желудка и двенадцатиперстной кишки. Исходя из этого, амбене не следует применять у больных с острыми заболеваниями желудка и двенадцатиперстной кишки, нарушением обмена углеводов (снижение толерантности к глюкозе), индивидуальной непереносимости его отдельных компонентов.
Купирование как компрессионных, так и рефлекторных болевых синдромов может быть достигнуто применением блокады болезненных мышечных групп или триггерных точек. Технически правильно выполненные, эти манипуляции обладают достаточной эффективностью и не вызывают значимых осложнений. Требуется аккуратность при выполнении паравертебральных блокад во избежание травматизации спинальных корешков. Используются комбинации раствора анестетика (новокаин, лидокаин) и небольшой дозы кортикостероида (суспензия гидрокортизона, бетаметазона дипропионат). Локальное введение препаратов, обладающих системным, а не местным действием (антиагреганты, вазоактивные препараты, миорелаксанты и пр.), а также не обладающих способностью к депонированию в ткани, нецелесообразно. К сожалению, эффект, оказываемый блокадами в отношении болевого синдрома, не носит стойкого характера, в связи с чем возникает необходимость повторных манипуляций.
В ряде случаев применение НПВП, даже в комбинации с миорелаксантами, не оказывает должного положительного эффекта. Хронизация болевого синдрома сопровождается эмоциональными расстройствами, в частности с преобладанием депрессивных реакций, что диктует необходимость расширения фармакотерапевтического арсенала. Исследования последних лет убедительно продемонстрировали, что хронизация боли у пациентов с поясничными болями обусловлена причинами скорее психологическими, чем биомеханическими (т.е. связанными непосредственно с патологией позвоночника и корешков). Следствием этого является увеличение сроков процесса выздоровления, резкое ограничение возможности двигательной реабилитации больных, нарушение взаимодействия в системе «врач–пациент». Причинами, затрудняющими процесс восстановления, являются убежденность пациента в наличии прогрессирующего органического поражения позвоночника, в необходимости полного ограничения физических нагрузок, нарушения социальных функций, связанных с заболеванием, ориентация на пассивное (лекарственное, физиотерапевтическое), но не активное лечение (дозированные физические нагрузки, специальные упражнения). Мощным лечебным инструментом в этой ситуации является проведение разъяснительной психотерапии, формирование у больного оптимистических взглядов на перспективы лечения, выработка стратегии поведения на будущее (оптимальный объем и характер трудовых и бытовых нагрузок, проведение профилактических мероприятий и пр.).
Антидепрессанты и антиконвульсанты
В этой ситуации к лечению могут быть подключены антидепрессанты, причем желательно использовать препараты, оказывающие седативный и миорелаксирующий эффект (например, амитриптилин). Противоболевым эффектом обладает карбамазепин – эффективный антиконвульсант из группы производных иминостильбена. Препарат инактивирует натриевые каналы, угнетает высвобождение возбуждающих нейротрансмиттеров в синаптическую щель, вызывая снижение синаптической передачи. Помимо основного противосудорожного и обезболивающего действия препарат обладает антипсихотическим и антиманиакальным эффектами. Высказывается предположение о том, что положительный эффект карбамазепина у пациентов со спондилогенными дорсопатиями может быть опосредован воздействием на центральные ноцицептивные механизмы, нормализацией мышечного тонуса. Дозирование препарата осуществляется индивидуально, в зависимости от переносимости, а также от характера двигательного режима. Побочные эффекты (в первую очередь сонливость, нарушение концентрации внимания) требуют аккуратности в подборе дозы препарата, в особенности в амбулаторных условиях. Вероятность указанных расстройств возрастает при одновременном назначении седативных средств, антидепрессантов, некоторых миорелаксантов. Убедительных данных о целесообразности применения прочих антиконвульсантов не получено, хотя исследования такого рода проводятся.
В комплекс терапевтических мероприятий должны быть включены и немедикаментозные методы лечения – физиотерапия (фоно- или электрофорез лекарственных препаратов, воздействие электрическими токами специально подобранной конфигурации, частоты и напряжения, низкоэнергетическое лазерное излучение). Обезболивающим эффектом обладает рефлексотерапия в различных модификациях (традиционная акупунктура, электро- и лазеропунктура). Следует отметить значительные трудности при сравнении результатов применения различных физиотерапевтических методов лечения, явную недостаточность исследований их эффективности, удовлетворяющих требованиям доказательной медицины.
Имеющиеся на сегодняшний день данные свидетельствуют о существовании значительного арсенала фармакотерапевтических и нелекарственных способов купирования болевого синдрома у больных спондилогенными дорсопатиями. Представляется желательным индивидуальный выбор терапевтической тактики с использованием комбинации различных препаратов, их дозировок и способов введения. Сочетанное применение различных способов лечения позволяет повысить эффективность лечения и уменьшить фармакологическую нагрузку на организм. По мере купирования болевого синдрома абсолютно необходимым является использование методов восстановительной терапии, лечебной гимнастики, направленной на формирование мышечного корсета, укрепление мускулатуры брюшной стенки и спины. Не менее важным является обучение больного навыкам повседневной двигательной активности – формирование двигательного стереотипа, предупреждающего возникновение болевых ощущений.