Дексаметазон или цефтриаксон что лучше
Мера отчаяния: дексаметазон при COVID-19 поможет лишь тяжелым больным
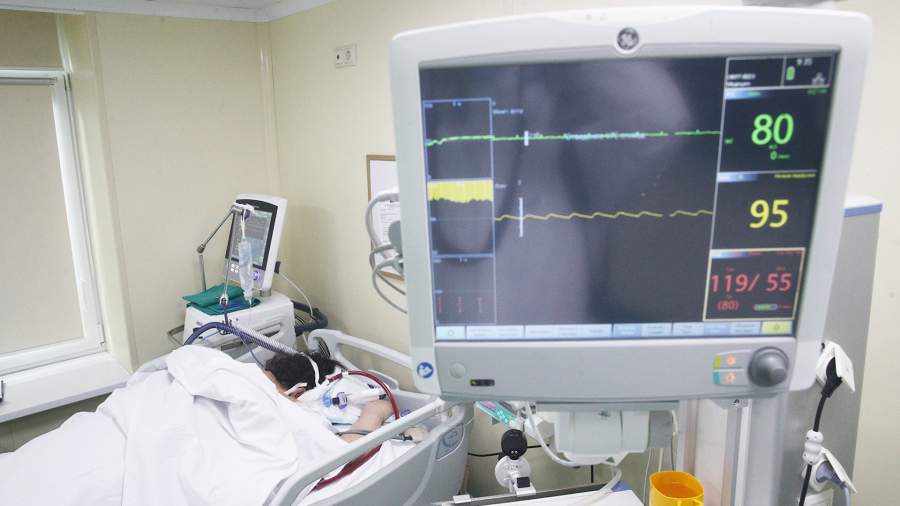
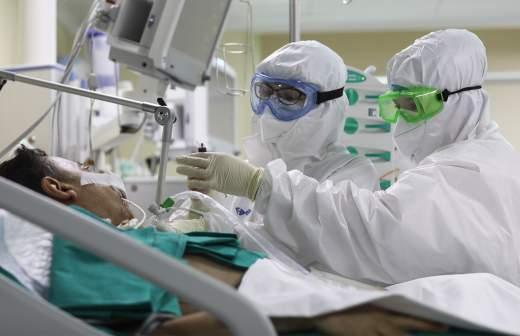
Препарат дексаметазон, успешные клинические испытания которого глава ВОЗ назвал научным прорывом, действительно может быть эффективен для пациентов, находящихся в реанимации. Он подавляет активность иммунитета и останавливает «цитокиновый шторм», от которого сегодня умирают многие инфицированные COVID-19. Однако его ни в коем случае нельзя принимать людям с симптомами легкой и средней тяжести заболевания, предупреждают ученые. Если человек начнет использовать его раньше времени, то просто уничтожит свою иммунную систему и спасти его будет практически невозможно. Также при длительном применении данное противовоспалительное средство может вызывать ожирение, диабет, остеопороз, глаукому и даже психические отклонения. Поэтому использовать препарат нужно с большой осторожностью под строгим врачебным контролем.
Прорыв из прошлого
Иммунодепрессанты, к которым относится противовоспалительный препарат дексаметазон, могут помочь бороться с тяжелой формой течения коронавирусной инфекции. Как сообщил «Известиям» заместитель директора по научной работе ИФХЭ РАН Олег Батищев, это средство помогает при осложнениях, вызванных гиперактивностью иммунной системы (так называемым цитокиновым штормом).
— Насколько мне известно, проверялось достаточно много препаратов, которые должны были помочь в борьбе с развитием такого пути протекания заболевания. Все они существуют давно, и их использовали при лечении ряда других, в основном аутоиммунных, патологий, — рассказал ученый. — Тот факт, что дексаметазон показал свою эффективность, безусловно, важная находка. Надеюсь, это поможет в лечении тяжелых форм COVID-19.
О прорывных результатах ранее заявили сотрудники Оксфордского университета. В сообщении на их сайте говорится о том, что недорогой и давно известный дексаметазон снижает смертность у госпитализированных пациентов с тяжелыми респираторными осложнениями COVID-19. Британские инфекционисты провели рандомизированное исследование, в рамках которого 2104 пациента получали по 6 мг этого препарата один раз в сутки (в виде таблеток или внутривенно) в течение десяти дней.
Результаты оказались настолько впечатляющими, что о них тут же сообщила ВОЗ. И это несмотря на то, что само исследование еще не опубликовано. Генеральный директор ВОЗ назвал «научным прорывом» полученные данные об эффективности дексаметазона. По его словам, противовоспалительный препарат снижает риск смерти пациентов с COVID-19, подключенных к аппаратам ИВЛ, на 35%. А среди больных, получающих кислород, — на 20%.
Дексаметазон широко применяется с 1980-х годов. Это лекарство из группы глюкокортикостероидов, которое оказывает выраженное противовоспалительное, противоаллергическое, противоотечное и иммуносупрессивное ( подавляющее иммунитет ) действие на организм. Средство имеет синтетическое происхождение, по сути это аналог собственных гормонов человека, выделяемых надпочечниками. Оно подавляет функции тканевых макрофагов, а также ограничивает миграцию лейкоцитов в область воспаления. Как подчеркивают специалисты, использование данного препарата опасно, так как все стероиды имеют большое количество серьезных побочных эффектов.
Неволшебная палочка
Несмотря на заявления ВОЗ, сам препарат не станет «волшебной палочкой» при коронавирусе, сообщил «Известиям» ведущий научный сотрудник лаборатории молекулярной биологии МГУ им. М.В. Ломоносова Роман Зиновкин.
— Научным прорывом его применение считать нельзя, это просто довольно логичный ход, продиктованный особенностями COVID-19, — подчеркнул ученый. — В первую очередь препарат представляет собой иммунодепрессант. Когда у человека есть инфекция, давать ему подавители иммунитета — нестандартное решение. Но в тяжелых случаях COVID-19, когда собственная иммунная система начинает разрушать организм, такой подход, видимо, работает.
При этом у пациентов, к которым применяют дексаметазон, повышается риск получения вторичной бактериальной пневмонии, которая будет активнее развиваться на фоне подавленного иммунитета. Кроме того, возможно, будут хуже синтезироваться антитела к SARS-Cov-2 — в меньшем количестве, чем без этого препарата. В итоге у человека, перенесшего инфекцию и принимавшего дексаметазон, шанс заболеть второй раз становится выше. Использовать это лекарство можно только в отношении пациентов в тяжелом состоянии — на ИВЛ и при кислородной поддержке, пояснил Роман Зиновкин.
Сами медики говорят, что ничего неожиданного в том, что данное лекарство оказалось эффективным, нет. Его применяют при различных угрожающих жизни состояниях, в том числе патологиях легких, рассказал «Известиям» врач скорой помощи Андрей Игнатов.
— Дексаметазон — это препарат выбора, так называемая терапия отчаяния. Его используют по жизненным показаниям, чтобы остановить острое воспаление, — отметил специалист. — При этом, как и у любых гормонов, у данного лекарства есть серьезные побочные эффекты.
В частности, при длительном применении, может нарушиться нормальная работа собственных надпочечников организма пациента. Также прием препарата временно повышает сахар крови, что будет способствовать набору веса и в крайнем случае — развитию диабета. Еще одно серьезное ограничение связано с тем, что глюкокортикостероиды способны вызывать остеопороз. Дексаметазон вымывает кальций из костей, из-за чего повышается их ломкость. В связи с чем возможно развитие катаракты, глаукомы, могут даже возникнуть проблемы с психикой.
Применять с осторожностью
В целом кортикостероиды вызывают ряд опасений у медицинского сообщества. В научной периодике встречается множество статей с критикой использования этих лекарств при атипичной пневмонии. Так, в мае в журнале Nature вышла статья группы ученых из КНР, в которой был проведен анализ имеющихся научных данных о влиянии терапии кортикостероидами на людей с коронавирусной инфекцией. «Использование кортикостероидов у субъектов с инфекциями SARS-CoV-2, SARS-CoV и MERS-CoV задержало очистку от вирусов и не привело к убедительному улучшению выживаемости, уменьшению продолжительности госпитализации или меньшему использованию искусственной вентиляции легких», — сказано в статье.
— SARS ранее действительно лечили с использованием кортикостероидов, причем высокими дозами, вплоть до такого побочного эффекта, как асептические некрозы головки бедренной кости, — рассказал «Известиям» научный сотрудник лаборатории анализа показателей здоровья населения и цифровизации здравоохранения МФТИ (вуз — участник проекта «5-100»), младший научный сотрудник лаборатории экспериментальной хирургии и онкологии Курского государственного медицинского университета Давид Наимзада.
Более того, использовать данное лекарство можно только в отношении пациентов в тяжелом состоянии — на ИВЛ и при кислородной поддержке.
— Для них этот препарат действительно нужен, — подчеркнул Роман Зиновкин. — Пациентам с легкими формами COVID-19 это средство безумно опасно. Возможно, у них даже есть тенденция к увеличению смертности при применении данного препарата. Если человек начнет применять его раньше времени, то просто уничтожит свою иммунную систему и спасти его будет практически невозможно. Так что использовать дексаметазон следует только под строгим врачебным надзором.
В России дексаметазон широко применяют. Лекарство продается по рецепту в любой аптеке. Рекомендация использовать его присутствует и во временных методических руководствах для лечения коронавирусной инфекции. Средство предлагают применять при угрозе «цитокинового шторма» в сочетании с иммунодепрессантом тоцилизумабом.
Препараты, которые назначают при пневмонии, вызванной COVID-19, исчезли из аптек
Лента новостей
Все новости »
Речь об инъекционных формах антибиотика цефтриаксон и гормонального дексаметазона. Пациенты крупных регионов жалуются, что найти их в аптеках невозможно и собирать лекарства приходится по знакомым, у которых он остался после лечения. Лекарств нет даже в Москве и Подмосковье, а в соседних регионах — только в единицах аптек
Цефтриаксон и дексаметазон в инъекционной форме назначают, когда другие препараты уже не помогают. У одной из пациенток в Краснодарском крае на 12-й день лечения последствий коронавируса сохранялась двусторонняя пневмония. В новом назначении появились эти препараты. Врач предупредил, что найти их сложно. Но на практике оказалось, что это невозможно вовсе.
Женщине 61 год, рассказывать свою историю под запись она отказалась. Business FM обзвонила аптечные сети региона — безрезультатно. По телефону в аптеках отвечали, что препаратов этих на Кубани нет уже больше 20 дней: не привозят.
Проблему подтвердила жительница Краснодара Елена. Она искала цефтриаксон для своей родственницы. «Я не знаю, сколько аптек уже объездила. Специально выбирала те, где указано, что в наличии много цефтриаксона, но его нигде нет вообще». А дексаметазона, по словам Елены, не хватает даже в больницах. Она говорит, что накануне лечащий врач ее родственницы проинформировал об этом своих пациентов.
На острый дефицит этих лекарств в ноябре жаловались пациенты из Екатеринбурга, Санкт-Петербурга, республик Северного Кавказа. Это притом, что оба препарата рекомендованы ВОЗ и Минздравом России при лечении тяжелых форм COVID-19 и входят в список жизненно важных лекарств.
Как оказалось, проблема актуальна и для Москвы и области. Business FM обзвонила несколько крупных российских сетей, в том числе «Горздрав», «Столички», «Самсон-фарма», «36,6». Везде один ответ: «Цефтриаксон и дексаметазон раскупили. Поставок нет».
— Ваш заказ отменен, так как аптека не подтвердила наличие данного препарата. Ни в одной из аптек в настоящий момент в сети «Горздрав» его нет.
— А в чем причина? Дело в том, что его сейчас при пневмонии назначают.
— Раскупили данный препарат. Ассортимент аптеки пополняется регулярно, возможно, что он в ближайшее время появится.
—А дексаметазон есть в ампулах, в инъекциях?
— Только в таблетках. Не поступил, к сожалению, ни в Москве, ни в Московской области. Данный препарат раскупили.
В одной из сетей Business FM сказали, что этих лекарств в Москве и области не найти уже несколько недель. И если цефтриаксон иногда появляется в электронных базах аптек и тут же исчезает, то на появление дексаметазона нет и намека. Это действительно так, и причины не сводятся к одному ажиотажному спросу, заявил в интервью радиостанции гендиректор Ассоциации российских фармацевтических производителей Виктор Дмитриев.
Виктор Дмитриев генеральный директор Ассоциации российских фармацевтических производителей «С 1 июля запустили систему маркировки, фактически не работающую. Она привела к перебоям с поставками лекарств. Очень много ошибок было в этой системе маркировки лекарств и медицинских изделий (МДЛП), в результате чего возник дефицит. Проблема связана с ограничениями по передвижению за границу. Большинство субстанций, в частности если говорить о тех препаратах, о которых вы сказали, закупаются за рубежом. Запасы либо подошли к концу, либо исчерпываются, а поставки нового задерживаются. Оба этих препарата входят в список жизненно важных и необходимых лекарственных препаратов (ЖНВЛП). Курс доллара подскочил на 27%. Если препарат находится в списке ЖНВЛП, то поднять цену на эти выпускные препараты компания не имеет права. Притом что себестоимость выросла за счет того, что они закупили субстанцию, которая стала на 27% дороже. Производство этого препарата становится убыточным. Тут есть два варианта: разрешить увеличить цену либо компания идет на приостановку выпуска этого препарата. Наверное, маркировку надо останавливать, тогда мы хотя бы от одной проблемы избавимся. Потому что эта проблема рукотворная. Вторая рукотворная проблема — фиксирование цен».
Business FM направила запрос в Минздрав, Минпромторг и другие профильные ведомства. По словам фармпроизводителей, они уже не раз обращались к властям с просьбой прекратить сдерживание цен на эти препараты, но их не слышат или слышат лишь отчасти. Навстречу производителям пошли в Минпромторге, временно отменив подтверждение маркировки лекарств.
Другие причины дефицита пока на фоне пика пандемии коронавируса остаются актуальными. Поэтому даже низкая отпускная цена дексаметазона — 250 рублей за упаковку — и цефтриаксона — 48 рублей — не делают их доступнее для пациентов.
Основы антибактериальной терапии внебольничной пневмонии у больных пожилого возраста
Какие возбудители пневмонии наиболее типичны у пожилых людей? Каковы принципы выбора антибиотиков у пожилых людей? Важным фактором риска развития острой пневмонии является пожилой и старческий возраст, что приобретает особое значение в связи с увеличе
Какие возбудители пневмонии наиболее типичны у пожилых людей?
Каковы принципы выбора антибиотиков у пожилых людей?
Важным фактором риска развития острой пневмонии является пожилой и старческий возраст, что приобретает особое значение в связи с увеличением продолжительности жизни в развитых странах. Пневмонии у лиц пожилого и старческого возраста представляют серьезную проблему из-за значительной частоты, трудностей диагностики и лечения, высокой летальности. В возрастной группе старше 60 лет заболеваемость пневмонией составляет от 20 до 40 случаев на 1000 населения. В Москве распространенность внебольничных пневмоний среди лиц пожилого и старческого возраста составляет 17,4 на 1000. В последние годы отмечается тенденция к увеличению смертности от пневмонии; в середине 90-х годов она достигла отметки 18 на 100 тыс. населения.
Пневмония у лиц старше 60 лет обычно развивается в условиях анатомически измененной легочной паренхимы, нарушений вентиляции и перфузии. Возрастные изменения многих органов и тканей определяют снижение способности организма человека препятствовать проникновению патогенных микроорганизмов и противостоять развитию инфекционного процесса.
У пожилых людей инфекционное заболевание часто характеризуется скудной клинической симптоматикой: отсутствием острого начала, слабовыраженной лихорадочной реакцией, умеренными изменениями лейкоцитарной формулы. Иногда инфекция у таких пациентов протекает атипично и клинически может проявляться симптомами со стороны ЦНС (заторможенность, сонливость, слабость, нарушение сознания, изменения психики, головная боль, головокружения и т. д.), внезапным появлением или прогрессированием дыхательной, сердечной или почечной недостаточности.
Одна из особенностей больных пожилого и старческого возраста — это наличие двух или более сопутствующих заболеваний, которые, влияя как на патогенез пневмонии, так и на фармакокинетику лекарств, отягощают течение инфекционного процесса и увеличивают вероятность осложнений. У 80-90% пожилых больных наиболее часто встречаются сердечная недостаточность, хронические обструктивные заболевания легких, неврологические сосудистые заболевания, сахарный диабет, хроническая почечная недостаточность, заболевания печени, опухоли.
Выбор антибактериальной терапии пневмонии, как правило, должен быть основан на этиологическом принципе, который может включать внебольничный и внутрибольничный характер пневмонии, наличие и специфику фоновой патологии, эпидемиологическую обстановку, особенности клинико-рентгенологической ситуации. Наиболее частым возбудителем внебольничной пневмонии, в том числе и у пожилых, остается S. pneumoniae, на долю которого приходится 30% и более случаев заболевания. Однако у пожилых больных возрастает роль грамотрицательных микроорганизмов, таких как H. influenzae (8–25%), E. coli, Рoteus spp., Kl. pneumoniae. Развитие нетяжелой пневмонии у лиц старше 60 лет чаще всего связывается с инфекцией S. pneumoniae, H. influenzae и аэробными грамотрицательными микроорганизмами. В этиологической структуре внебольничной пневмонии тяжелого течения доминируют S. aureus, P. aeruginosa, L. pneumophila и K. pneumoniae.
В практической медицине не всегда удается выявить возбудитель пневмонии из-за отсутствия у 30-35% больных (а у пожилых — более 50%) продуктивного кашля в ранние сроки заболевания и значительной продолжительности традиционных микробиологических исследований. Таким образом, основным подходом в терапии внебольничной пневмонии у пожилых является эмпирический выбор антибактериальных средств.
Лечение у лиц пожилого и старческого возраста сопряжено со значительными сложностями. Основным принципом лекарственной терапии в гериатрии должно быть применение только необходимых препаратов, обладающих наибольшей эффективностью при минимальном побочном действии. В то же время, кроме лекарственной терапии пневмонии и ее осложнений, лица старше 60 лет нередко нуждаются в приеме медикаментов для лечения сопутствующих заболеваний. Несмотря на то что политерапия может привести к увеличению частоты побочных действий, отмена антиаритмических, коронароактивных и некоторых других препаратов часто невозможна. Полипрогмазию следует воспринимать как особенность, свойственную пожилому возрасту.
С возрастом изменяется фармакокинетика лекарственных средств, что может привести к изменению фармакодинамических эффектов. Возрастное уменьшение проникновения лекарств в ткани в результате снижения объема распределения и снижения уровня тканевого кровотока может являться одной из причин недостаточной клинической и бактериологической эффективности антибиотиков у больных пожилого возраста. С возрастом уменьшается уровень метаболизма лекарств в печени в результате уменьшения массы печени, печеночного кровотока и активности микросомальных ферментов, что приводит к уменьшению клиренса и повышению сывороточных концентраций тех антибактериальных средств, которые в основном метаболизируются в печени. В результате атрофии коркового слоя почек с возрастом снижается уровень клубочковой фильтрации. У больных пожилого возраста экскреция многих лекарственных средств замедляется, что приводит к увеличению их концентрации в крови. Дозы антибактериальных препаратов, имеющих преимущественно почечный путь элиминации, у пожилых больных желательно корректировать в зависимости от индивидуальной величины клубочковой фильтрации. Это особенно важно для потенциально токсичных лекарств, таких как аминогликозиды, ванкомицин, карбенициллин, тикарциллин, тетрациклины.
Антибактериальная терапия должна быть ранней и адекватной по дозе, способу применения и длительности использования, а также корригируемой в процессе лечения в зависимости от клинического эффекта. Эффективность лечения в первую очередь зависит от правильного выбора антибактериального препарата и соответствия его этиологии заболевания. Кроме того, необходимо знать о наличии и возможности антибиотикорезистентности в данной ситуации, учесть тяжесть пневмонии, функциональное состояние печени или почек и риск развития побочных эффектов.
Тяжесть пневмонии также является одним из клинических ориентиров в выборе первоначального антибактериального препарата и путей его введения. При назначении антибактериальной терапии необходимо учитывать возможные побочные эффекты препаратов и избегать назначения лекарственных средств, которые могут вызвать нежелательные эффекты и ухудшить течение основного и сопутствующих заболеваний. Не рекомендуется применять антибиотики с бактериостатическим действием (тетрациклины, хлорамфеникол, сульфаниламиды), так как вследствие снижения защитных сил пожилого организма при лечении этими препаратами высока вероятность неполного бактериологического эффекта, что увеличивает риск развития рецидива инфекции и хронизации инфекционного процесса. Кроме того, при применении бактериостатиков повышен риск селекции устойчивых штаммов микроорганизмов и развития суперинфекции.
Имеющийся опыт свидетельствует о том, что в России тяжелые внебольничные пневмонии у пожилых часто лечат комбинациями из β-лактамов и аминогликозидов, что нельзя считать достаточно обоснованным. Аминогликозидные антибиотики не активны в отношении пневмококков и атипичных патогенов, малоактивны в отношении стафилококков. В качестве аргументов в пользу такой комбинации обычно ссылаются на возможность расширения спектра действия комбинации, проявление синергизма и преодоление возможной резистентности. Однако представление о высокой степени синергизма между бета-лактамами и аминогликозидами несколько преувеличено, так как эта комбинация не приводит к усилению клинического эффекта. Устойчивость грамотрицательных микроорганизмов к цефалоспоринам III поколения в настоящее время практически всегда ассоциируется с резистентностью к гентамицину и тобрамицину (в частности, в Москве). Кроме того, использование аминогликозидов должно сопровождаться контролем функции почек и слуха.
В нашей стране в течение многих лет при эмпирическом лечении пневмоний использовали внутримышечное введение пенициллина, однако, изменение спектра возбудителей с довольно высоким удельным весом гемофильной палочки, микоплазмы и других бактерий, нечувствительных к пенициллину, диктует изменение тактики антибактериальной терапии. Появление пенициллинорезистентных штаммов пневмококка, а также необходимость введения пенициллина каждые 3-4 часа требует замены препарата первой линии для лечения амбулаторных пневмоний.
Для лиц старше 60 лет чаще применяют антибиотики широкого спектра действия. Это оправданно из-за полиэтиологичности пневмоний у этого контингента, широкой распространенности ассоциаций грамположительных и грамотрицательных микроорганизмов. Пероральное применение препаратов имеет ряд несомненных преимуществ перед парентеральным — в частности, оно безопаснее, проще и дешевле. Предпочтение следует отдать средствам с различными формами введения с использованием режима «ступенчатой» терапии.
В абсолютном большинстве случаев необходимо предпочесть монотерапию, преимущества которой состоят в уменьшении риска неадекватного взаимодействия антибактериальных средств, нежелательных взаимодействий с другими лекарственными средствами, риска развития токсических явлений, в облегчении работы медперсонала, снижении стоимости лечения.
В целях оптимизации антибактериальной терапии на основании многоцентровых исследований были предложены многочисленные алгоритмы лечения внебольничной пневмонии у пожилых больных. Так, С. В. Яковлев (1999) предлагает дифференцированный подход к терапии больных пожилого возраста, разделяя их на группы. Для амбулаторных пациентов без сопутствующей патологии препаратами выбора являются: амоксициллин/клавулановая кислота перорально и цефуроксим аксетил, как альтернативные средства — амоксициллин, ампициллин, доксициклин и грепафлоксацин. Для амбулаторных больных с сопутствующей патологией — цефтриаксон и грепафлоксацин. Амоксициллин/клавулановая кислота и фторхинолоны (ципрофлоксацин и офлоксацин) у данной категории больных являются альтернативными. У госпитализированных больных при нетяжелом и неосложненном течении пневмонии препаратами первого ряда являются цефуроксим или амоксициллин/клавуланат внутривенно. Альтернативными — грепафлоксацин, цефалоспорины III поколения (цефотаксим* или цефтриаксон) внутривенно, доксициклин. У госпитализированных больных при тяжелом течении — цефалоспорины III поколения внутривенно + макролид внутривенно. В качестве альтернативы в данной группе могут применяться фторхинолоны внутривенно.
В октябре 1998 года на VIII Национальном конгрессе по болезням органов дыхания (Москва) были представлены рекомендации по антибиотикотерапии у взрослых, разработанные Комиссией по антибактериальной политике при Минздраве РФ и РАМН, в соответствии с которыми для больных пневмонией в возрасте 60 лет и старше и с сопутствующими заболеваниями в качестве средств выбора рекомендуются «защищенные» аминопенициллины (ампициллин/сульбактам**, амоксициллин/клавуланат) или целафоспорины II поколения (цефуроксим-аксетин). Учитывая вероятность у данной группы пациентов хламидийной или легионеллезной инфекции, оправданным представляется комбинированное лечение с использованием макролидных антибиотиков.
При тяжелой внебольничной пневмонии, в том числе и у пожилых больных, средствами выбора являются парентерально вводимые цефалоспорины III поколения (цефотаксим или цефтриаксон) в комбинации с макролидами для парентерального введения (эритромицин, спирамицин). Приведенная комбинация перекрывает практически весь спектр потенциальных этиологических агентов тяжелой внебольничной пневмонии — как «типичных», так и «атипичных».
В Федеральном руководстве для врачей по использованию лекарственных средств (формулярная система) 2000 года в разделе «Противомикробные средства» для лечения внебольничной пневмонии у пациентов старше 60 лет и с сопутствующими заболеваниями рекомендованы амоксициллин/клавуланат или цефалоспорины II-III поколения + макролид. При клинически тяжелых пневмониях: бензилпенициллин + макролид парентерально, цефотаксим или цефтриаксон + макролид парентерально, фторхинолоны. При абсцедирующей пневмонии — ампициллин/сульбактам или амоксициллин/клавуланат, линкозамид + целафоспорины II-III поколения (или фторхинолоны), имипенем или меропенем.
В данных рекомендациях в основном перечислены группы препаратов (например, цефалоспорины III поколения, макролиды и т. д.) без конкретизации особенностей отдельных препаратов внутри группы и без учета разнообразных клинических, фармакокинетических и фармакоэкономических показателей. Без ущерба клинической эффективности с учетом характерных особенностей в каждой группе можно выделить наиболее оптимальные препараты для лечения внебольничной пневмонии. Так, из цефалоспоринов III поколения — цефтриаксон (длительный период полувыведения), из макролидов — спирамицин (парентеральная и пероральная формы введения), из линкозамидов — клиндамицин (активнее и безопаснее линкомицина и лучше всасывается при приеме внутрь). Из фторхинолонов предпочтительнее новые фторхинолоны (моксифлоксацин, левофлоксацин), так как ципрофлоксацин, пефлоксацин и офлоксацин характеризуются сниженной активностью против пневмококков. Карбапенемы целесообразно использовать как препараты выбора в случаях, угрожающих жизни больного, а также как препараты резерва при неэффективности предыдущей антибактериальной терапии.
Адекватный выбор первоначального антибактериального препарата имеет не только клиническое значение. Здесь нельзя также не учитывать экономические аспекты, особенно у пожилых больных, поскольку ошибка в выборе сама по себе влечет за собой экономические убытки.
В настоящее время все более актуальным становится вопрос стоимости эффективной терапии. Примерно 60% пациентов старше 65 лет относятся к льготной категории населения, имеющей право на бесплатное (или с 50%-ной скидкой) приобретение лекарственных препаратов. Поэтому вопрос правильного выбора с точки зрения фармакоэкономики и затратно-эффективного отбора лекарственного препарата для лечения пожилого человека приобретает не только медицинский, но и социальный характер.
Таким образом, основой лечения пневмоний является адекватная антимикробная терапия: учет соответствия назначаемого антибактериального средства выделенному или предполагаемому возбудителю; оптимальная дозировка; оптимизация путей введения препарата; учет осложнений заболевания и сопутствующей патологии; профилактика возможных побочных эффектов от применения препаратов; обоснованная длительность лечения; учет стоимости препарата.
Литература
1. Алексеев В. Г., Яковлев В. Н. Очерки клинической пульмонологии. М., 1998. С. 176.
2. Антибактериальная терапия пневмоний у взрослых. Учебно-метод. пособие для врачей. М.: РМ-Вести. 1998. С. 28.
3. Дворецкий Л. И. Пневмонии у больных пожилого и старческого возраста. М. РМЖ. 1998, т. 6. № 21. С. 1364-1372.
4. Дворецкий Л. И., Лазебник Л. Б., Яковлев С. В. Диагностика и лечение бактериальных инфекций у пожилых // М.: Универсум Паблишинг, 1997. С. 54.
5. Ноников В. Е. Пневмонии в пожилом и старческом возрасте // М. Ж. Клинич. геронтол. / 1995, № 1. С. 9-13.
6. Федеральное руководство для врачей по использованию лекарственных средств (формулярная система). Раздел 5: «Противомикробные средства»/ М. 2000.
7. Яковлев С. В. Внебольничная пневмония у пожилых: особенности этиологии, клинического течения и антибактериальной терапии. М.: РМЖ. т. 7, № 16. С. 763-768.
Обратите внимание!
* В России производится под торговым названием Цефосин®
** В России производится под торговым названием Сультасин®