Дерматит у младенца чем лечить
Атопический дерматит у грудного ребенка
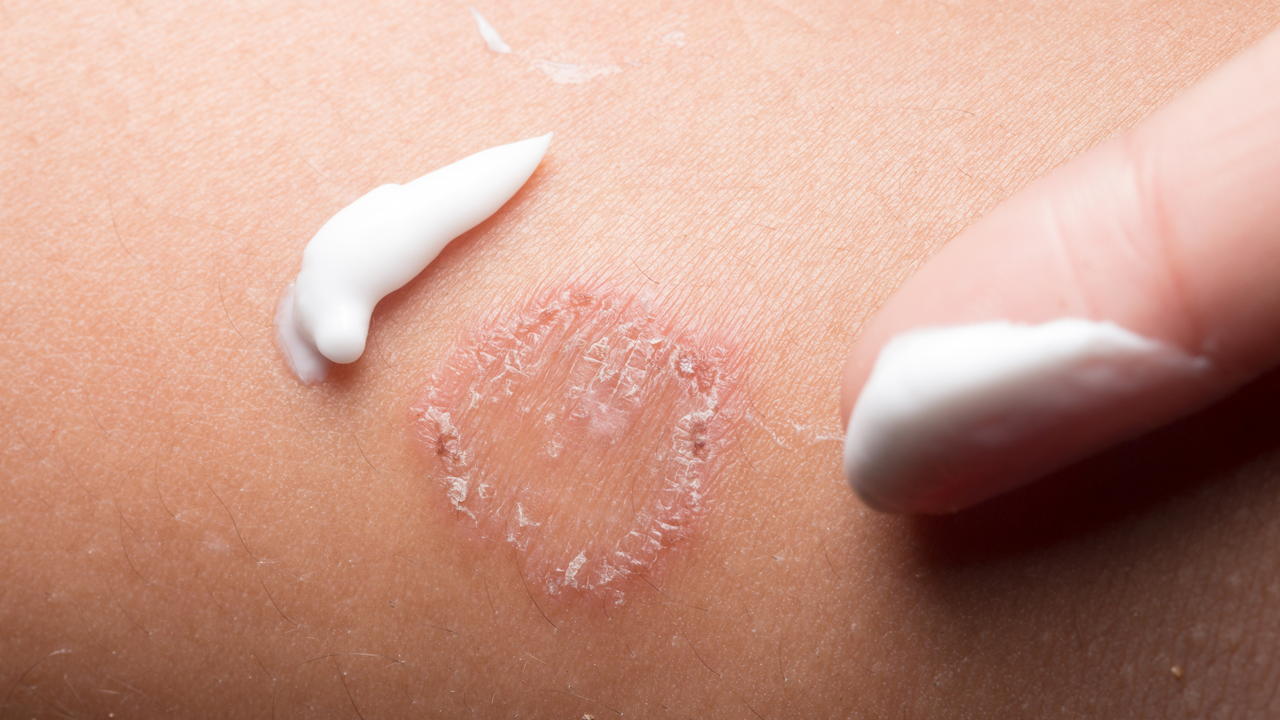
Почти каждое покраснение на коже младенца вызывает у мамы опасения. Так и должно быть — кожа малыша очень нежная, быстро реагирует на раздражители, а главное — если вовремя не обработать воспаление, оно причиняет сильное страдание грудничку. Чаще всего, кожные воспаления у малышей связаны с несвоевременной сменой подгузников. В случае с опрелостями довольно быстро помогают воздушные ванны и обработка специальным кремом.
Но что если «опрелости» появились не только в области подгузника, а еще и в складочках, под коленочками или на тыльной стороне локтей, а также на лице, голове и шее? В этом случае обычного крема будет недостаточно. Нужно обязательно показать ребенка врачу. Так как одной из самых частых причин высыпаний и покраснений у грудничков является атопический дерматит. А поставить диагноз может только педиатр.
Как выглядит атопический дерматит грудных детей
Чаще всего дебют атопического дерматита возникает в первые шесть месяцев жизни, что связано с введением прикорма. Очень часто первое воспаление проявляется в виде шелушащейся и шершавой кожи на щеках или в виде мелкой красной сыпи, потом уже красные пятна расходятся по всему телу. Кожа в месте воспаления становится очень сухой и шелушится.
Важно знать, что обычные опрелости у предрасположенных к атопическому дерматиту малышей быстро могут перерасти в зудящие воспаления и ноющие ранки. Просматривайте кожу ребенка один-два раза в день, обращая особое внимание на складочки. Легко пропустить начало болезни, если первые признаки воспаления появились, например, внутри глубокой складочки, под коленками, за ушками.
Необычные симптомы атопического дерматита
Атопический дерматит иногда проявляется необычным образом. Например, «заеды» в уголках рта, могут быть проявлением атопического хейлита, который возникает вследствие постоянного контакта сухой кожи с раздражителями (пищей, слюной). Атопический дерматит может проявиться и в виде контрастного красно-белого рисунка на языке («географического языка»). А также в виде обостренно четкого рисунка на ладонях. Обо всех нехарактерных симптомах обязательно нужно рассказать врачу.
Атопический дерматит у детей на грудном и на искусственном вскармливании
Многие думают, что у «искусственников» риск обострения атопического дерматита выше. На самом деле исследований, доказывающих этот факт, нет. Больше того, в случае с малышом-искусственником гораздо проще контролировать «пищевую опасность» в плане аллергии. Тогда как для детей на грудном вскармливании крайне важна диета мамы. Самое главное для кормящей мамы — не употреблять в пищу потенциальные аллергены. Как правильно выбрать смесь для младенца, читайте здесь. Как питаться кормящей маме, читайте здесь.
Как не спровоцировать атопический дерматит у грудничка
Чтобы не спровоцировать появление атопического дерматита у малыша, важно создать ему максимально безопасные условия развития. Для начала, задайте себе несколько важных вопросов:
Для того, чтобы не спровоцировать обострений, обязательно нужно строго следить за кожей ребенка и соблюдать общие рекомендации по уходу.
Что самое важное при уходе за малышом с атопическим дерматитом
Как лечить атопический дерматит у грудничка
При неправильном лечении и уходе за кожей болезнь будет стремительно развиваться по той простой причине, что у младенцев очень нежная, склонная к раздражению, кожа. Но если было подобрано грамотное лечение, острую стадию атопического дерматита довольно быстро можно перевести в стадию ремиссии. Чтобы сохранить результат на долгое время, важно обеспечить правильный уход за кожей в быту и не допустить контакта организма ребенка с аллергенами.
Атопический дерматит у грудничка требует систематического лечения. Врачи обычно назначают местные комплексные препараты, которые позволяют снять неприятный зуд, восстановить водный баланс и устранить сухость кожи, снизить воспаление, шелушение, раздражение кожи. Все средства: мази, эмульсии, гели и крем от дерматита у малышей можно применять только строго следуя инструкции.
Глюкокортикоидные препараты (или топические гормоны) используйте только по назначению врача. Не пытайтесь подобрать их сами. Такие препараты обладают рядом противопоказаний, особенно когда речь идет о грудничке.
Детям с трех месяцев могут быть назначены препараты на основе пимекролимуса 1%. Их можно использовать длительно, даже в течение нескольких лет. Они не оказывают отрицательного влияния на развитие иммунной системы ребенка, на скорость его роста, на качество его развития.
Параллельно с лечебными мазями необходимо использовать специальные увляжняющие средства с эмолентами. А если на коже есть ранки, возможно, сначала придется воспользоваться антисептическими средствами. Но ни в коем случае не выбирайте препараты сами. Вы можете нанести вред коже ребенка.
Если с возрастом увеличивается площадь участков пораженной кожи и происходит усиление зуда, если диагностируется нарушение работы нервной системы и появляются сопутствующие заболевания, обязательно нужно провести комплексное обследование ребенка. Но, к сожалению, бывают случаи, когда нужно проконсультироваться с несколькими врачами. Ведь вся ответственность за самочувствие маленького ребенка и за его здоровое будущее лежит в первую очередь на вас.
Как избавиться от аллергического дерматита у грудничка?
Аллергический дерматит у детей встречается достаточно часто. Данная форма заболевания возникает в основном в первые полгода жизни, то есть у грудничков, и может продолжаться в более взрослом возрасте.
При аллергическом дерматите на кожном покрове образуются воспаления, вызванные внешними или внутренними раздражителями. Сначала появляются легкие покраснения какой-либо части тела, чаще на лице.
В некоторых случаях дерматит проходит достаточно быстро и самостоятельно, но иногда по истечении времени может усугубляться. Пораженные участки превращаются в мокнущие ранки и язвочки, а зуд при этом только усиливается.
Пускать такое заболевание на самотек или заниматься самолечением было бы крайне легкомысленным занятием. Во избежание неприятных последствий самым разумным будет своевременное вмешательство специалиста и своевременная профилактика в дальнейшем.
Симптомы аллергического дерматита у взрослого человека и младенца существенно отличаются. Как правило, если аллергия у взрослого появилась единожды, то эта неприятность будет сопровождать его всю жизнь. Но станет ли аллергическая реакция, появившаяся у ребенка, постоянной, зависит непосредственно от причины, ее повлекшей.
Какими же могут быть факторы, способствующие развитию дерматита у ребенка?
После выявления причин следует принять меры по профилактике, которые, в свою очередь, можно подразделить на определенные группы.
Пожалуй, меры по предупреждению причин дерматита, описанные в данном блоке, являются самыми элементарными, и всем они давно известны. Одежду малыша желательно прокипятить либо выстирать гипоаллергенным моющим средством и прополоскать в кипяченой воде. Это же касается элементов одежды взрослого человека, контактирующего с ребенком, и постельного белья. Все эти предметы необходимо гладить.
Все игрушки ребенка в обязательном порядке дезинфицируют специальным средством. Купать малыша также нужно в кипяченой воде, используя при этом отвары трав. Часто использовать мыло не рекомендуется, ввиду того, что оно смывает естественную жировую пленку с кожи.
Соблюдение всех вышеперечисленных мер по профилактике поможет родителям значительно уменьшить вероятность образования у ребенка данного заболевания, но риск все же остается. Если же избежать появления дерматита не удалось, важно безотлагательно обратиться к врачу для выявления причин и назначения грамотного квалифицированного лечения.
Первичную диагностику, включающих в себя ряд процедур, проводит либо детский врач-терапевт, либо аллерголог-дерматолог. В противном случае возможны осложнения, в частности инфицирование ранок и расчесов. Повышенная температура, которая характерна при инфекционном процессе, в свою очередь, влечет усиленное потоотделение, что только ухудшает положение.
Подводя итоги, целесообразным будет еще раз напомнить, что аллергический дерматит – это серьезная болезнь, которая чревата серьезными последствиями при несвоевременном и неправильном лечении.
Средства от атопического дерматита
Атопический дерматит (АД) у детей является одним из наиболее распространенных заболеваний детей раннего возраста. Данное заболевание представляет собой аллергическое воспаление кожи, которое характеризуется зудом, а также частыми рецидивами и возрастными особенностями сыпи на коже. Как правило, дерматит появляется в раннем возрасте, при отсутствии лечения продолжает свое прогрессирование в более старшем возрасте, что значительно ухудшает качество жизни пациентов и их родных.
Распространенность атопического дерматита у детей
Исследования показывают значительный рост распространенности атопического дерматита у детей в РФ.
Также комитетом экспертов по астме и аллергии Европейского бюро ВОЗ была разработана и утверждена еще одна программа – GA2LEN. GA2LEN ( Global Allergy and Asthma European Network ) исследовало частоту встречаемости аллергической патологии среди подростков в возрасте от 15 до 18 лет. Согласно исследованию, наличие симптомов АД встречалось у 33 % подростков, распространенность АД по данным анкет – у 10%, подтвержденный диагноз – у 7% детей подросткового периода. У девочек в 1,5 раза больше, чем у мальчиков.
Причины и симптомы атопического дерматита у детей
Лечение атопического дерматита у детей
В данной статье мы уделим большое внимание именно лечению данного недуга, а также расскажем об основных особенностях применения лекарственных средств у малышей с атопическим дерматитом.
Основой лечения является наружная терапия с использованием различных лекарственных средств. Целью наружной (местной) терапии является полное устранение воспалительных изменений, зуда, а также восстановление водно-липидного слоя кожи. В качестве таких средств используются местные глюкокортикостероиды (гормоны), ингибиторы кальциневрина, эмоленты. Особое внимание уделим эмолентам. Эмоленты представляют собой средства лечебной косметики, которые ухаживают за кожей и предотвращают сухость кожи. В ряде случаев назначается и системная терапия. Под системной терапией подразумевается использование средств, которые применяют внутрь. Наиболее часто в качестве системной терапии используют антигистаминные средства.
Ниже рассмотрим наиболее распространенные средства для лечения АД у детей.
Целью местной терапии атопического дерматита является полное устранение воспалительных изменений и зуда.
Гормоны
В качестве гормонов используют местные глюкокортикостероиды (МГК). Они являются наиболее сильными препаратами в начале заболевания, что позволяет в кратчайшие сроки добиться устранения симптомов данного заболевания. Длительность использования данных препаратов не должна превышать двух недель. По возможности, использование МГК должно быть коротким.
Что должны помнить родители при использовании данных средств:
Местные гормоны существуют различных классов, что зависит от силы их действия. Наиболее распространенными МГК являются: целестодерм, элоком, локоид, дермовейт, кутивейт.
Ингибиторы кальциневрина (ИК)
Особенностью данных средств является отсутствие осложнений, свойственных гормонам. Они могут использоваться вместе с гормонами. После устранения симптомов, МГК можно заменить на ИК, что позволит избежать развития осложнений. Наиболее распространены два лекарства из этой группы: пимекролимус и такролимус. Пимекролимус используется при легкой степени тяжести заболевания, тогда как такролимус используется в тяжелых случаях.
Эмоленты
Как было сказано выше, эмоленты представляют собой средства, которые позволяют восстановить водно-липидный слой кожи. Тем самым они устраняют сухость и способствуют снижению зуда кожи. Используются как при обострении, так и в стадии ремиссии. Как правило, препараты используют несколько раз в сутки – утром и вечером. При отсутствии эффекта, возможно применение до 4-6 раз в день, иногда до 10 раз в сутки. Возможность более частого использования данных препаратов объясняется минимальностью побочных эффектов.
Эмоленты представляют собой средства, которые позволяют восстановить водно-липидный слой кожи.
Эмоленты выпускаются в виде лосьонов, термальной воды, кремов и мазей. Использование той или иной лекарственной формы зависит от стадии болезни. При остром процессе, если есть мокнутие, используют подсушивающие средства (термальная вода, лосьоны). Если нет мокнутия, то возможно использование масел для ванны. После купания нужно нанести крем-эмолент. Даже когда заболевание отступает, очень важно продолжать наносить эмоленты на кожу после купания. Если перестать следить за кожей, то заболевание может обостриться снова.
Ниже перечислим основные средства лечебной косметики, рекомендованные союзом педиатров России:
Помимо местного лечения, используются также и иные средства. Предпочтение отдается антигистаминным препаратам. Среди них используют: цетиризин, левоцетиризин, дезлоратадин, лоратадин, фексофенадин, рупатадин, эбастин.
Атопический дерматит является заболеванием, которое хорошо поддается лечению. В связи со значительным ростом данной патологии, у родителей должна быть повышенная настороженность в плане развития данного недуга у ребенка. Очень важно придерживаться рекомендаций лечащего врача, соблюдать диету и режим, использовать только те препараты, которые имеют доказательный характер. Не занимайтесь самолечением с применением народных средств, при возникновении симптомов заболевания обращайтесь к педиатру.
Что такое пеленочный дерматит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Столяровой Елены Александровны, аллерголога со стажем в 15 лет.
Определение болезни. Причины заболевания
Пелёночный дерматит чаще возникает у детей, обычно он начинается в возрасте 3-12 недель жизни, а пик встречаемости отмечается в возрасте 9-12 месяцев. Однако заболевание может возникнуть и у взрослых, так как некоторым пациентам требуется длительное ношение подгузников (например при недержании кала и/или мочи). Встречаемость пелёночного дерматита не зависит от пола и расы.
Провоцирующие факторы возникновения пелёночного дерматита:
Симптомы пеленочного дерматита
Простой пелёночный дерматит
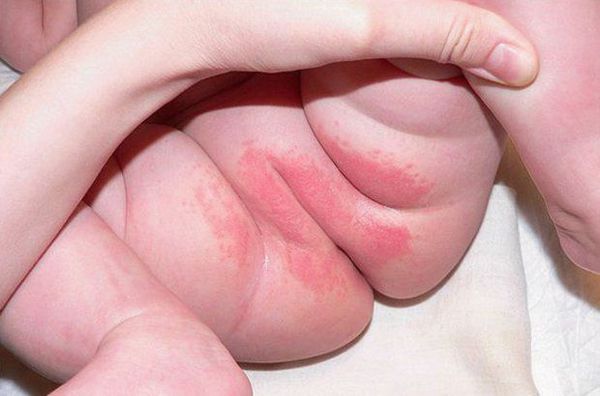
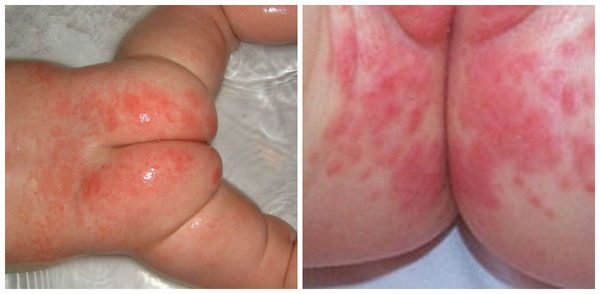
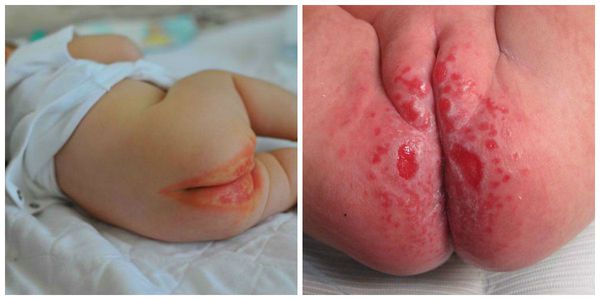
Проявляется эритемой, т. е. покраснением кожи, при дальнейшем развитии воспалительного процесса может появиться мацерация (пропитывание тканей кожи жидкостью и их набухание) и даже эрозивные поверхности. Наибольшее раздражение возникает в местах, где подгузник плотно контактирует с кожей, особенно с выступающими поверхностями (ягодицы, нижняя часть живота, мошонка или большие половые губы, поверхность бёдер). Складки кожи остаются чистыми.
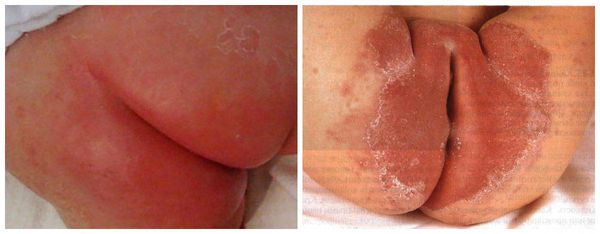
Пелёночный дерматит, осложнённый грибковой инфекцией (Candida)
Патогенез пеленочного дерматита
Детская кожа сильно отличается от кожи взрослого. Она очень чувствительна и ранима, бедна липидами и естественным увлажняющим защитным фактором. Липиды являются связующим раствором между клетками, благодаря которому образуется барьер, защищающий кожу от инфекций, ультрафиолета и потери влаги. Кроме этого, детская кожа обладает высокой проницаемостью и имеет повышенный показатель pH. Высокий уровень pH активирует пищеварительные ферменты (протеазы и липазы). Поэтому при появлении неблагоприятных факторов у детей очень быстро нарушается защитный барьер кожи и развивается воспаление.
Ирритантный контактный дерматит
Механизм развития этого типа дерматита можно представить следующим образом:
Кандидозный пелёночный дерматит
Грибы рода Candida — это дрожжевые микроорганизмы, обычные представители микробного сообщества нашего организма, которые обитают на слизистых желудочно-кишечного тракта, ротовой полости, во влагалище и на коже. Это самые частые микотические агенты, вызывающие поражение кожи и слизистых оболочек у человека.
В 90 % случаев кандидоз — это эндогенная (внутренняя) инфекция, вызываемая собственными грибками кандида. При появлении неблагоприятных факторов (приёме антибиотиков, иммунодефицитных состояниях и пр.) грибки начинают активно размножаться и синтезировать протеазы (пищеварительные ферменты) и гемолизины (токсины, разрушающие эритроциты). Протеазы и гемолизины повреждают клетки и вызывают клинические проявления кандидоза. В 10 % случаев заражение происходит от больного человека или здорового носителя контактно-бытовыми путями. Например, ребёнок может заразиться при родах, когда проходит через инфицированные родовые пути матери.
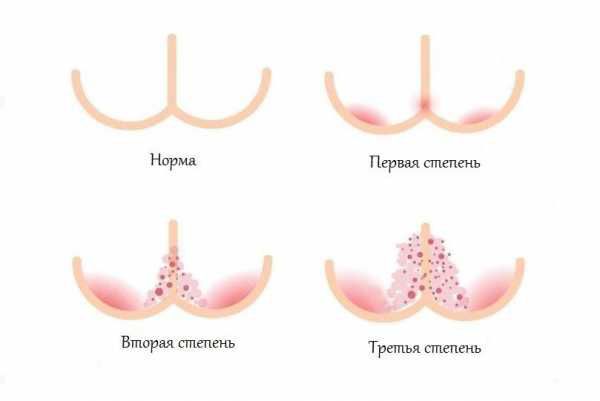
Классификация и стадии развития пеленочного дерматита
Степени тяжести пелёночного дерматита:
Выделяют различные клинические формы пелёночного дерматита.
Наиболее распространёнными являются первые две формы пелёночного дерматита. При должном уходе и лечении они обычно проходят в течение трёх дней.
Осложнения пеленочного дерматита
Пелёночный дерматит может быть осложнён суперинфекцией (присоединением другой инфекции), например грибковой (Candida) или бактериальной. В случае бактериальной инфекции развивается пиодермия. Это гнойное поражение кожи в виде пустул (гнойничков) и даже абсцессов и пузырей, которые лопаются и оставляют обширные эрозивные поверхности. Пиодермии очень опасны, так как могут распространяться не только на соседние участки, но и в глубину кожи с возможным развитием сепсиса ( опасного инфекционного заболевания, вызванного попаданием возбудителя в кровь ).
Диагностика пеленочного дерматита
Перед осмотром доктор расспрашивает о симптомах заболевания:
Далее врач осматривает пациента на наличие раздражений или повреждений в области подгузника или пелёнок.
При настойчивом, хроническом течении пелёночного дерматита необходимо исключить дефицит цинка, что может указывать на наличие редкого наследственного врождённого заболевания — акродерматита энтеропатического. Причиной данной патологии является нарушение обмена веществ, приводящее к серьёзному дефициту цинка. Проявляется дерматитом, облысением, диареей и отставанием в росте. Обычно проявляется в первые 4-10 недель жизни у младенцев, которых не кормят грудью, и в период отлучения от груди у детей на грудном вскармливании. Это связано с тем, что коровье молоко содержит больше цинк-связывающих веществ, которые препятствуют всасыванию цинка. Лечится это заболевание препаратами цинка пожизненно.
Дифференциальный диагноз включает контагиозное импетиго, кандидоз, себорейный дерматит, псориаз и другие кожные заболевания, которые локализуются в аногенитальной зоне и связаны с болезнетворными микроорганизмами.
Лечение пеленочного дерматита
Когда необходимо обратиться к врачу:
Для восстановления кожного барьера при простом ирритативном дерматите, по данным американских и европейских источников, используются следующие средства наружной терапии:
Следует избегать потенциально вредных местных методов лечения пелёночного дерматита. К ним относятся продукты с ассоциированным риском системной токсичности и/или метгемоглобинемии (повышения количества метгемоглобина), такие как:
Лечение кандидозного пелёночного дерматита по данным европейских исследований и рекомендаций:
В РФ для лечения пелёночного дерматита, осложнённого грибковой кандидозной инфекцией, местно используют следующие препараты:
Для лечения пелёночного дерматита, осложнённого бактериальной инфекцией (стафилококковой или стрептококковой) рекомендовано:
Системная противогрибковая терапия может потребоваться при рецидивирующей или распространённой кожной инфекции, вызванной грибом рода кандида или при кандидозе полости рта и желудочно-кишечного тракта. При этом используются пероральные суспензии нистатина или флуконазола. Возможное побочное действие указано в инструкции к препаратам.
Другие методы лечения включают растительные препараты: ромашка, алоэ вера, оливковое масло, масло примулы вечерней, масло календулы. База, доказывающая эффективность этой группы препаратов, недостаточна.
Прогноз. Профилактика
Для профилактики пелёночного дерматита используется комплекс мероприятий ABCDE (а ббревиатура от английских слов):
Barrier — барьер. Использование защитных кремов. Их нанесение необходимо при каждой смене подгузников. Чаще всего в их составе есть цинк, декспантенол, вазелин, ланолин. Эти кремы создают защитную плёнку, отделяющую кожу от раздражающего действия мочи и фекалий.