Диагноз эко 2 степени что это
Эндокринное ожирение
Поиском этих 5% ожирения и занимается эндокринолог.
По классификации ожирение бывает 3 степеней.
Классификация базируется на измерении ИМТ (индекса массы тела). Не самый достоверный, кстати, для определения ожирения индекс, не используется у людей старше 65 лет (у них преобладает саркопеническое ожирение, с потерей костной ткани из-за остеопороза, мышечной ткани из-за снижения продукции гормона роста), спортсменов, растущих детей, беременных.
ИМТ исчисляется по формуле вес\ рост(м2).
1 степень – ИМТ более 30
2 степень 35-40
3 степень более 40, морбидное ожирение.
Выделяют следующие значимые для вторичного ожирения эндокринные синдромы:
Генетически–обусловленное эндокринное ожирение встречается при:
Вторичное ожирение может быть следующих типов (но оно неэндокринное):
Не стоит пугаться страшных названий, распространённость данных синдромов не большая. Наибольший интерес для эндокринологов представляют первые 2 синдрома.
Синдром и болезнь Кушинга связаны с избытком продукции гормона стресса – кортизола. Всегда проявляется повышением артериального давления, появлений растяжек бардового цвета на бёдрах, животе и ожирением.
Поэтому если врач предлагает провести вам пробу с дексаметазоном, когда вечером в 23.00 выпивается 2 таблетки дексаметазона, а утром берётся анализ на кортизол, то это как раз для исключения данного синдрома. Пациенты с болезнью Кушинга редко имеют ожирение более 2 степени (ИМТ >35).
Вывод, основа заболевания – нарушение пищевого поведения в семье.
Гипоталамическое ожирение – вызывается опухолью краниофарингиомой, это опухоль, нарушающая пищевое поведение, лечится только оперативно, чаще бывает у детей.
Гипофизарное ожирение в виде опухоли, продуцирующей пролактин, или макроаденомы гормононеактивной, опять же не даёт прибавки веса более 7 кг.
Синдром Прадера–Вилли, синдром Альстрёма, синдром Барде–Бидля, синдром Бабинского–Фрелиха, синдром Мартина–Олбрайта чаще устанавливаются уже с раннего детского возраста и связаны с генетическими мутациями, многие сопровождаются умственной отсталостью. Не буду сейчас на них останавливаться.
Синдром Клайнфельтера хоть и встречается часто, но выставляется с опозданием, характерен только для мужчин и связан с бесплодием. Поэтому так важно показывать планово мальчиков урологу в период полового созревания.
5 отдельно вынесенных синдрома в конце классификации сейчас «уходят» из обихода и такие формулировки диагноза уже не будут использоваться, хотя ранее использовались активно.
Конечно, могут быть одновременно 2 и 3 эндокринных диагноза, тогда ожирение будет смешанного характера (например, могут сочетаться пролактинома, первичный гипотиреоз, гипогонадизм, как проявление менопаузы). Как раз «распутыванием» это сложной цепочки заболеваний и будет заниматься эндокринолог.
Главный вопрос в том – почему вокруг проблемы ожирения столько «шума»?
Вы можете спросить, «что вы всё о классификациях и синдромах, что делать поправившемуся человеку?»
Во-первых, сходить к эндокринологу и проверить наличие метаболических нарушений, эндокринных синдромов и осложнений. Решить вопрос о необходимости медикаментозного лечения этих состояний. А затем активно работать с диетологом и если надо с психологом на формирование правильного пищевого поведения и, если нет противопоказаний, с фитнесс-инструктором.
Ожирение – заболевание, к сожалению, хроническое. «Запасательный тип» обмена веществ характерен для большей части населения нашей страны. Правильные пищевые привычки гарантия не только вашего здоровья, но и здоровья ваших будущих детей, внуков и даже правнуков.
Ожирение у детей
Причины ожирения

Степени ожирения
Сам факт наличия ожирения или избыточного веса у ребенка определяется по индексу массы тела. Этот показатель рассчитывается очень легко: необходимо вес разделить на рост, возведенный во вторую степень.
Полученное число оценивается в соответствии с таблицами.
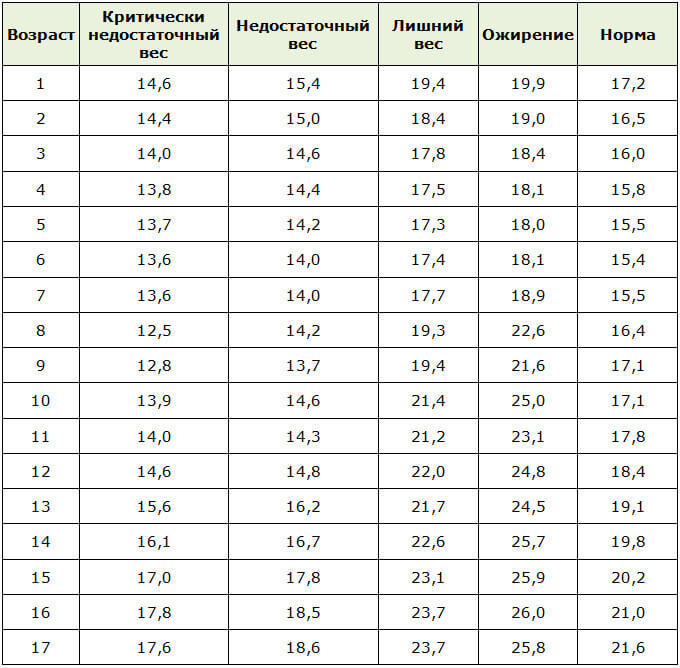
Для девочек
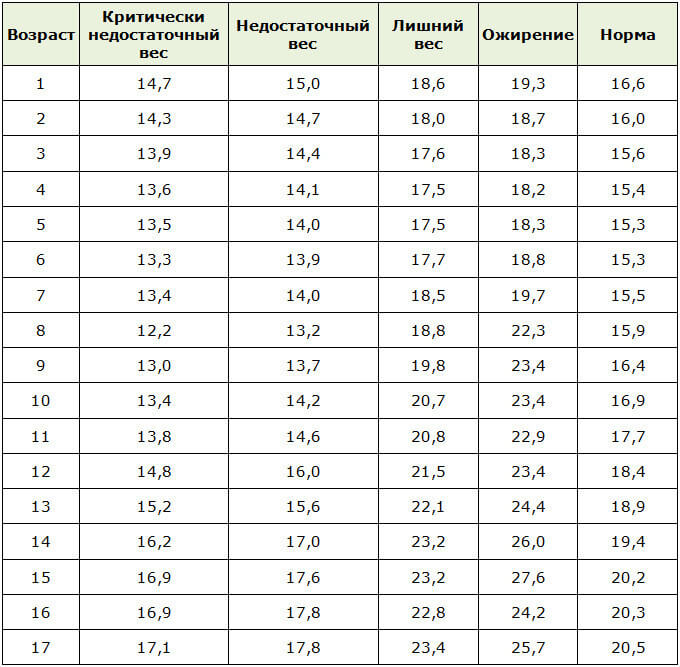
Для детей до года используются усредненные показатели роста и веса.
| Возраст ребенка (месяцы) | Норма для девочек (в граммах) | Норма для мальчиков (в граммах) |
|---|---|---|
| 1 | 400-900 | 400-1200 |
| 2 | 400-1300 | 400-1500 |
| 3 | 500-1200 | 600-1300 |
| 4 | 500-1100 | 400-1300 |
| 5 | 300-1000 | 400-1200 |
| 6 | 300-1000 | 400-1000 |
| 7 | 200-800 | 200-1000 |
| 8 | 200-800 | 200-800 |
| 9 | 100-600 | 200-800 |
| 10 | 100-500 | 100-600 |
| 11 | 100-500 | 100-500 |
| 12 | 100-500 | 100-500 |
Величина отклонения ИМТ от нормы определяет степень ожирения у ребенка:
| Степень ожирения | Отклонение ИМТ от основной нормы |
|---|---|
| 1 степень | 15-24% |
| 2 степень | 25-49% |
| 3 степень | 50-99% |
| 4 степень | 100% и более |
Статистика показывает, что чаще всего у детей наблюдается ожирение 1 и 2 степени.
Чем опасен избыточный вес у ребенка
Чем больше лишних килограммов «носит на себе» ребенок, тем сложнее приходится организму. Повышается нагрузка на сердечно-сосудистую и дыхательную системы, страдает опорно-двигательный аппарат. Регулярное переедание способствует развитию проблем с пищеварением, панкреатита и холецистита.
Нельзя забывать о психологических комплексах, которым способствует избыточный вес у ребенка. В школе дети могут подвергаться травле, а неспособность полноценно играть со сверстниками только усугубляет ситуацию. В подростковом возрасте это может вылиться в комплексы.
Диагностика ожирения
Лечение ожирения
Лечение детского ожирения вне зависимости от его причины – это сложный и длительный процесс, требующий участия не только врачей, но и родителей ребенка. Важно, чтобы каждый член семьи понимал важность всех назначаемых мероприятий и соблюдал предписания диетолога и других специалистов. Родителям и всем членам семьи важно показать правильный пример и перейти на здоровый образ жизни.
Современные клинические рекомендации по лечению ожирения 1 и 2 степени у детей включают, в первую очередь, диету и физическую активность. Метаболизм ребенка намного интенсивнее, чем у взрослого, поэтому соблюдение основных правил питания – это залог успеха.
Физическая активность позволит не только ускорить потерю веса, но и подтянуть кожу, укрепить мышцы. Комплекс упражнений строится с участием врача ЛФК и учитывает исходную массу тела ребенка, его возраст и пожелания. Игровые виды спорта, соревнования, ежедневная гимнастика или силовые упражнения – движение должно приносить удовольствие.
Лечение ожирения тяжелых форм, помимо спорта и диеты, включает медикаментозные препараты, коррекцию гормональных и других нарушений. Проведение операций по уменьшению объема желудка и прочих методик бариатрической хирургии разрешено только с 18 лет.
Лечением заболевания ожирения занимается диетолог.
Профилактика ожирения
Шанс развития ожирения снижается, если мама ребенка во время беременности ведет здоровый образ жизни и не ест за двоих. Вскармливание грудным молоком также способствует правильному метаболизму в дальнейшем.
Самая лучшая профилактика ожирения у детей и подростков – соблюдение здорового образа жизни всей семьей. Если в холодильнике нет запрещенных продуктов, а самое лучшее лакомство – это свежие фрукты, если каждый вечер все выходят на прогулку, а утром делают зарядку – у лишнего веса нет шанса.
Что делать, когда у ребенка лишний вес или ожирение? Если этот вопрос действительно актуален, необходимо обратиться за помощью к профессионалам. Не пытайтесь использовать радикальные диеты или принуждать малыша заниматься спортом на износ. Такие методики могут еще больше навредить.
Своевременная комплексная помощь специалистов, основанная на данных лабораторных и инструментальных обследований, даст возможность вернуться к нормальному весу. Запишитесь на консультацию в детскую клинику «СМ-Доктор».
Бесплодие 2 степени у женщин: как лечить?
В одной из статей мы уже кратко коснулись отличий между бесплодием 1 и 2 степеней и акцентировали внимание на особенностях первой формы. Здесь рассмотрим вторую разновидность этого заболевания, методы ее диагностики и лечения – тем более, что она хоть и встречается реже, но все равно достаточно распространена среди семейных пар.
Что значит бесплодие 2 степени?
Вторичное бесплодие – именно так по-медицински корректно называется это явление – означает неспособность семейной пары завести ребенка в течение 12 месяцев при условии, что до этого у родителей уже был опыт успешной беременности. От первичной формы патологии оно отличается следующим:
В остальном значимых отличий между двумя формами заболевания нет. Бесплодие 2 степени может быть вызвано теми же причинами, что и первичное (за исключением врожденных нарушений репродуктивной системы).
Причины бесплодия 2 степени
Неспособность иметь детей – не самостоятельная патология, а симптом других заболеваний или следствие воздействия различных негативных факторов. Как правило, оно обусловлено комплексом причин, причем оно может наблюдаться как у одного из родителей, так и у обоих сразу. Поэтому рассмотрим, чем вызывается вторичное бесплодие у женщин:
Даже при объективном отсутствии патологий репродуктивной системы ее функция может быть нарушена. Например, сильный или хронические стресс вызывает нарушение нейро-гуморальной регуляции работы половых органов, недостаточное или неправильное питание не дает нужных организму для успешного наступления беременности веществ, а плохая экология, воздействие токсичных или радиоактивных веществ снижает фертильность яйцеклеток, ведет к образованию ошибок в их генетическом коде. К бесплодию 2 степени у женщин может привести даже низкое материальное или социальное положение.
Впрочем, неспособность семейной пары завести ребенка может быть обусловлено и патологиями мужской репродуктивной системы – например:
Диагностика бесплодия 2 степени
Диагноз «бесплодие 2 степени» ставится после прохождения будущими родителями комплексного медицинского исследования. Для женщин и мужчин он включает различный набор диагностических процедур, что обусловлено особенностями женского и мужского организма и ролью каждого в процессе зачатия. Пациентки проходят:
Этот минимальный набор тестов может при необходимости дополняться гинекологическим осмотром, гистероскопией или лапароскопией, обследованиями у эндокринолога, репродуктолога, генетика, УЗИ щитовидной железы и другими диагностическими процедурами. Конкретный список анализов и инструментальных исследований врач назначает в зависимости от результатов предыдущих обследований, данных анамнеза, общего состояния здоровья и индивидуальных особенностей пациентки.
Мужчина проходит меньший объем обследований, в минимальный перечень которых входит:
При необходимости мужчине также могут назначить дополнительные обследования или консультации с узконаправленными специалистами – андрологом, генетиком и т. д.
Лечение вторичного бесплодия
Если неспособность иметь ребенка возникла после того, как уже имелся опыт успешной беременности и родов – шансы на восстановление репродуктивной функции выше, чем при отсутствии такой способности к зачатию изначально. Все методы лечения бесплодия 2 степени можно условно разделить на следующие категории.
Медикаментозное. Консервативное лечение, заключающееся в приеме лекарственных препаратов. В зависимости от причины бесплодия 2 типа используются следующие виды медикаментов:
Медикаментозное лечение назначается в первую очередь как наименее безопасное в плане побочных эффектов и риска для организма родителей. Врач тщательно подбирает дозировку и режим приема препаратов, исходя из данных медицинских обследований пациентов, их возраста, состояния здоровья и т. д. В большинстве случаев вторичного бесплодия у женщин лечение лекарствами существенно улучшает репродуктивную функцию будущих родителей и повышает шансы на успешное наступление беременности.
Физиотерапевтическое. Разновидность консервативного лечения, заключающееся в воздействии на весь организм или отдельные органы физическими процессами – тепловым или лазерным излучением, магнитным полем, электрическим током, физическим усилием и т. д. К типичным физиотерапевтическим процедурам при бесплодии можно отнести:
Физиотерапевтическое лечение является дополнением к медикаментозному или хирургическому.
Оперативное. Хирургические операции назначаются при лечении тяжелых форм бесплодия, при которых медикаментозная и физиотерапия неэффективны. Как правило, их назначают при анатомических нарушениях, доброкачественных и злокачественных новообразованиях половых органов. Операции можно разделить на две категории:
Вспомогательные репродуктивные технологии. К ним относятся, в первую очередь, экстракорпоральное оплодотворение, искусственная инсеминация, криоконсервация эмбрионов, ИКСИ и т. д. Строго говоря, ВРТ не лечат патологию, а помогают обойти вызвавшие причины вторичного бесплодия. В частности, ЭКО за счет переноса зачатия из организма женщины в искусственный инкубатор позволяет отбирать наиболее жизнеспособный генетический материал, контролировать внедрение сперматозоида в яйцеклетку. Криоконсервация помогает сохранить фертильные яйцеклетки, сперматозоиды или эмбрионы, полученные от здоровых родителей, на будущее, когда репродуктивная функция будет снижена из-за возраста, различных видов лечения. Сегодня ВРТ являются наиболее передовым и эффективным направлением медицинской помощи, которые позволяют бесплодным семейным парам и одиноким женщинам обрести нормальную семью.
Бесплодие 1 степени у женщин: причины и особенности
Бесплодие первой степени – «просторечный» вариант термина «первичное бесплодие». Так называется неспособность зачать ребенка в течение 12 месяцев, до которой у семейной пары никогда не наступала беременность. Этот диагноз боятся услышать миллионы мужчин и женщин во всем мире, ведь он лишает их возможности стать в будущем счастливыми родителями. Почему возникает эта патология и можно ли ее преодолеть – рассмотрим в данной статье.
Что означает бесплодие 1 степени?
Нарушение репродуктивной функции ставится семейной паре или одинокой женщине в том случае, если она не может забеременеть в течение 12 месяцев при условии ведения активной половой жизни без использования контрацептивов. Первичную форму бесплодия устанавливают, если до этого супруги не имели детей, причем оценка патологии у женщин и мужчин несколько различается:
Большой разницы между бесплодием 1 степени (первичным) и 2 степени (вторичным) нет. Однако, во втором случае шансы забеременеть у семейной пары все же больше, так как наличие беременностей в прошлом свидетельствует об отсутствии у родителей врожденных патологий, делающих зачатие и вынашивание ребенка абсолютно невозможными. В остальном вторичное бесплодие практически не отличается от первичного и может быть вызвано теми же (за редким исключением) причинами.
Также стоит указать, что отсутствие беременности в прошлом не обязательно объясняется репродуктивными проблемами – многие люди решают завести ребенка только в зрелом возрасте и до этого момента пользуются средствами контрацепции.
Бесплодие 1 степени встречается вдвое чаще, чем вторичная форма патологии. Это обусловлено отсутствием детей у семейных пар, неспособных к зачатию.
Что вызывает бесплодие 1 степени?
Неспособность иметь ребенка может быть обусловлена репродуктивными проблемами сразу обоих родителей или одного из них. По статистике, бесплодие первой степени у женщин чаще (примерно в 40% случаев) становится причиной отсутствия беременности у семейной пары, чем аналогичная патология у мужчин (около 24%). С вероятностью 24% в проблеме «виноваты» оба родителя, а еще в 11% случаев точные причины заболевания неизвестны, но беременность не наступает.
Более высокая вероятность «женского фактора» в первичном бесплодии объясняется тем, что беременность в большей степени зависит от организма будущей матери, чем отца. Мужчина участвует в процессе зачатия как «поставщик» генетического материала, то женщина не только продуцирует половую клетку, необходимую для зачатия, но и является естественным «инкубатором», в котором впоследствии развивается эмбрион.
Бесплодие 1 степени у женщин обуславливается следующими причинами:
Также причинами женского первичного бесплодия могут быть наследственность, неправильный образ жизни, чрезмерные физические нагрузки, хронический стресс, плохое питание, экология и даже низкое социально и материальное положение. Чаще всего все вышеперечисленные факторы «работают» в комплексе, хотя обычно среди них можно выделить тот, который оказывает на здоровье пациентки наибольшее воздействие.
У мужчин первичное бесплодие также возникает по разнообразным причинам – среди них:
Точную причину неспособности семейной пары завести ребенка может определить только врач на основании данных анамнеза пациентов и результатов их социологического обследования.
Диагностика первичного бесплодия
Для постановки точного диагноза и определения точной причины оба родителя проходят комплексное медицинское обследование. При бесплодии 1 степени у мужчин оно включает следующие процедуры:
Обследование женщин при диагностировании первичного бесплодия проходит более подробно и включает:
При необходимости для уточнения диагноза женщине могут быть назначены и другие диагностические процедуры – лапароскопия, гистероскопия, биопсия эндометрия, ультразвуковое исследование щитовидной железы, надпочечников, МРТ головы и т.д.
Как лечат бесплодие 1 степени?
Стратегия лечения первичного бесплодия зависит от причин, вызвавших данную патологию. Пациенткам назначаются следующие виды терапии:
Лечение первичного бесплодия у мужчин осуществляется следующими методами:
Отдельно стоит упомянуть экстракорпоральное оплодотворение (ЭКО) с помощью генетического материала родителей и/или донора – данная методика не устраняет саму причину бесплодия, но позволяет ее обойти за счет зачатия ребенка вне материнского организма. Это сложная процедура, требующая длительной подготовки от обоих половых партнеров, поэтому назначается только в самых крайних случаях, когда другие методы лечения неэффективны. Эффективность ЭКО достаточно высокая – примерно 35-40% шансов на зачатие с первой попытки, что сопоставимо с вероятностью возникновения беременности у здоровой семейной пары при естественном половом акте.
Важным аспектом лечения бесплодия 1 степени является устранение факторов, негативно влияющих на репродуктивную функцию – вредных привычек, нездорового образа жизни, стрессов, плохой экологии, некоторых медицинских препаратов и т. д. Зачастую этого бывает достаточно для полного восстановления фертильности пациентов и обеспечения им возможности зачать, выносить и родить здорового ребенка.
Лечение дисплазии шейки матки 2 степени
Содержание:
Дисплазия шейки матки 2 степени, заболевание, характеризующееся ростом клеток на поверхности или в канале матки. Это умеренная степень поражения, поэтому при отсутствии своевременного лечения болезнь может прогрессировать и перерастать в злокачественный процесс.
Что такое умеренная дисплазия шейки матки
Шейка матки представляет собой конусовидный отдел матки, который располагается в ее нижней части. Внутри шейки есть цервикальный канал, соединяющий полость органа и влагалище. Внешняя часть матки покрыта эпителиальными клетками, отвечающими за выработку слизи и препятствующими попаданию в матку среды влагалища:
Стрепто и стафилококков.
При дисплазии защитный барьер нарушается ввиду изменения клеток.
Эпителий включает три морфологических типа:
Однослойный или многослойный плоский эпителий.
Дисплазия может затрагивать как плоский, так и цилиндрический эпителий. Чаще всего изменение клеток обусловлено влиянием ВПЧ, гормональных изменений, связанных с повышением уровня эстрогена и прогестерона.
Современные врачи наряду с понятием дисплазия, используют цервикальную интраэпителиальную неоплазию. Этот термин подразумевает, что в ткани образовываются новые, несвойственные для нее клеточные элементы. Прогрессирование заболевания приводит к нарушению строения, формы и структуры ткани.
При второй степени атипии, нормальное строение клеток и их последовательность нарушается. Изменения затрагивают большую часть эпителиального пласта. Причем клетки изменяются уже на морфологическом уровне. Умеренная дисплазия шейки матки 2 степени в гинекологии обозначается как ЦИН-2.
Главная опасность заболевания заключается в вероятности злокачественного перерождения атипичных клеток. Измененный эпителий выступает в роли основания тела опухоли и дальнейшего метастазирования, развития вторичных опухолей.
Кроме того, дисплазия может спровоцировать появление рубцов на слизистых оболочках, кровотечение, снижение общего иммунитета, осложнения, вызванные влиянием вторичной инфекции.
Причины
Специалисты в качестве главной причины развития дисплазии выделяют активность вируса папилломы в женском организме. Вирус и имеет около 200 различных подтипов, часть из которых вызывает предраковые заболевания, а другие генитальные бородавки и кондиломы.
Вирус может попасть в женский организм только половым путем. Риски инфицирования значительно возрастают при:
Раннем начале половой жизни до 18 лет.
Ранних родах до 16 лет.
Частой смене половых партнеров.
Наличии заболеваний, связанных со снижением иммунитета.
Пренебрежении барьерными методами контрацепции.
Чаще всего дисплазия возникает из-за следующих факторов:
Влияния вирусов, чаще всего ВПЧ.
Ранних сексуальных контактов.
Рождения нескольких детей.
Заболеваний венерического характера.
Отсутствия лечения воспалительных процессов во влагалище и шейки матки.
Влияния на организм вредных привычек.
Игнорирования регулярных осмотров у гинеколога и отказ от цитологического обследования.
В отдельных случаях специалисты отмечают влияние наследственного фактора, когда заболевание проявляется у родственников.
Признаки и симптомы
В 10-15% случаев дисплазия шейки матки 2 степени симптомы практически не проявляются. Болезнь проходит в латентной форме и диагностируется в ходе планового посещения врача. Явные признаки могут проявиться только, если атипичные изменения сопровождаются влиянием инфекционного агента, вирусов или грибков. В таком случае первые признаки развития заболевания схожи с эндоцервицитом или кольпитом:
Зуд и жжение в области влагалища.
Обильные выделения с неприятным запахом и сгустками крови.
Выделения, проявляющиеся после полового контакта.
Болевые ощущения для дисплазии не характерны. Если иммунитет находится в нормальном состоянии, то через некоторое время признаки воспалительного процесса исчезнут. На фоне гонореи, кондиломатоза или хламидиоза дисплазия шейки матки 2 степени симптомы лечение имеет более специфические.
Как диагностировать дисплазию 2 степени
Дисплазия средней степени шейки матки не имеет ярко выраженных клинических признаков, а потому чаще всего диагноз ставится случайно в ходе планового осмотра у гинеколога.
Специалист изучает все жалобы женщины, проводит осмотр в гинекологическом кресле. В ходе первичного осмотра специалист может заметить незначительные изменения слизистой такие как покраснения, блеск по окружности зева, изменение структуры эпителия, наличие пятен.
В качестве дополнительных методов исследования применяются:
Расширенная кольпоскопия. Процедура подразумевает осмотр внутренних половых органов при помощи специального увеличительного прибора. Врач осматривает слизистые влагалища и матки. В ходе кольпоскопии проводятся пробы с уксусной кислотой и Люголем, позволяющие выявить измененные участки тканей. Воздействие уксусной кислоты низкой концентрации способствует снижению кровообращения, а Люголь меняет окраску гликогеновых капсул. Здоровые участки полностью меняют цвет, а поврежденные нет.
Цитологические исследование. Мазок на анализ берется во время обычного гинекологического осмотра. Если в организме женщины обнаружен ВПЧ, то в мазке будет наблюдаться акантоз (ороговевшие клетки с двуядерным строением). В ходе анализа видно, что пораженные вирусом клетки теряют свою форму, значительно увеличиваются в размерах.
Биопсия. Диагностическая процедура подразумевает получение образца материалов для дальнейшего гистологического исследования. Обычно биопсия проводится в ходе кольпоскопии. Анализ тканей дает врачам информацию о состоянии клеток и слоев эпителия. Этот анализ позволяет определить степень поражения тканей и стадию дисплазии.
ПЦР анализ. Этот анализ позволяет выявить присутствие в организме ВПЧ и определить какую нагрузку он создает. Исследование позволяет оценить риски развития онкологического процесса в шейке матки при выявлении античных клеток. ПЦР исследование назначается женщинам в возрасте старше 30 лет, которые имеют риск заражения ВПЧ, а также девушкам от 21 года, также входящим в группу риска.
Если основные методы диагностики не позволили обнаружить изменения, однако у врача остаются сомнения, то женщине может быть назначена бактериоскопия. Этот анализ определяет вид возбудителя. Дополнительно врач может выдать направление на ИФА.
Если дисплазия средней степени шейки матки сопряжена с эрозией и у врача имеются подозрения на злокачественный характер изменений, могут практиковаться методы дифференциальной диагностики. Они позволяют выявить разрушения в области слизистых и отследить ускоренный рост тканей.
Преимущества МЦ «ЗДОРОВАЯ СЕМЬЯ»
Лечение дисплазии шейки матки второй степени
Лечение дисплазии шейки матки 2 степени должно носить комплексный характер. Схема лечения подбирается индивидуально, в зависимости от этиологических и патогенных факторов. Главная задача, которая должна быть решена в ходе лечения, устранение не только физических проявлений болезни, но и ее первоисточника.
Консервативные методы терапии основываются на приеме лекарственных препаратов для подавления ВПЧ и активизации работы иммунной системы. Развитию дисплазии способствует сниженный иммунитет, а потому для устранения проблемы назначают витаминные комплексы, фолиевую кислоту, токоферол, селен и другие вещества, оказывающие положительное влияние на поврежденные клетки и способствующие выздоровлению.
Изопринозин назначают для подавления выработки белков вируса и приостановления деления клеточного ядра. Противовирусная терапия позволяет устранить атипичные изменения и восстановить ткани до нормального состояния.
Если дисплазия шейки матки 2 степени развилась на фоне воспалительного процесса, спровоцированного болезнями передающимися половым путем, лечение придется пройти не только пациентке, но и ее партнеру.
Деструктивная терапия применяется, если консервативное лечение проявило себя не эффективно и врачом выявлены показания для проведения такой методики лечения. Суть данного лечения основана на разрушении атипичных участков. Эффект достигается путем:
Криодеструкции. Для проведения процедуры применяется жидкий азот. Поврежденные области замораживаются и погибают. Этот метод лечения чаще всего применяется если есть необходимость устранить дисплазию у молодой, нерожавшей женщины. Эффективность методики достигает 80%. После процедуры на слизистой не остается рубцов или других следов вмешательства. Недостаток криодеструкции заключается в том, что для нее характерна слабая проникающая способность, что обуславливает необходимость повторного применения.
Лазерной терапии. Лазерный луч влияет на атипичные клетки и практически испаряет их. Патологически измененные ткани полностью удаляются, за счет чего врач может контролировать глубину проникновения луча. При этом лазер не влияет на эпителиальные клетки и рубцов на шейке не остается.
Диаметрокоагуляции. Измененные ткани прижигаются путем применения электрического тока. Эффективность метода достигает 100%, но есть ряд недостатков. За счет воздействия на ткани потока электронов, образовываются рубцы на заживление которых уходит несколько месяцев. Могут возникнуть маточные кровотечения, наблюдаются боли в нижней части живота, сбивается менструальный цикл. Ряд побочныйх эффектов возникает из-за того, что специалист не может контролировать глубину проникновения тока. Этот метод лечения используется преимущественно для терапии рожавших женщин, так как он сопряжен с высокими рисками бесплодия.
Радиоволнового лечения. Пораженные участки тканей удаляются при помощи волн. После удаления не остается рубцовой ткани. Удаление захватывает все измененные участки, восстановление проходит достаточно быстро.
Лечение дисплазии шейки матки 2 степени применяется, если консервативные методики не принесли желаемого результата. Как правило, операция проводится в первую фазу месячных. При 2 стадии дисплазии, хирургия является основой лечения, а медикаментозная терапия выступает лишь вспомогательной терапией к операции. Врачи рекомендуют сочетать традиционные методики лечения с народной медициной. Совмещая по совету врача народные средства и основную терапию можно ускорить выздоровление.
Прогноз дисплазии шейки матки 2 степени
Прогнозы выздоровления при дисплазии 2 степени положительны. К сожалению, самостоятельно подавить активность вируса организм уже не может. Но при правильно подобранном лечении за 2-3 года можно полностью избавиться от болезни. При умеренной дисплазии шейки матки лечение должно проходить под строгим контролем гинеколога. Даже после выздоровления, женщина в течение нескольких лет должна регулярно проходить контрольные обследования. По клиническим данным ВОЗ, в 16% умеренная степень переходит в тяжелую в течение двух лет с момента обнаружения, а в 25% случаев в течение пяти лет.
CIN 2 и беременность
Дисплазия 1-2 степени практически не несет угрозы для здоровья беременной и плода, но во время вынашивания возможно прогрессирование болезни, что может отразиться на состоянии плода. Это обусловлено тем, что при беременности уровень иммунитета снижается, а активность атипических изменений остается на прежнем уровне.
За счет значительного повышения уровня эстрогена изменяется шейка матки. Внутренний эпителиальный слой укорачивается и выворачивается наружу. На прогрессе заболевания может отразиться кислая среда во влагалище или проникновение вируса.
Профилактика
Для того чтобы вовремя обнаружить дисплазию и начать лечение, не стоит пренебрегать мерами профилактики. К таковым относятся:
Регулярное прохождение осмотра у гинеколога.
Избегание случайных половых связей.
Использование презерватива во время интимной близости.
Своевременное лечение заболеваний воспалительного характера.
Включение в рацион богатых на витамины продуктов.










