Диагноз ндмп у ребенка что
Нейрогенная дисфункция мочевого пузыря (у детей), не классифицированная в других рубриках
Общая информация
Краткое описание
Протокол «Нейрогенная дисфункция мочевого пузыря (у детей), не классифицированная в других рубриках»
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Классификация А [В.М.Державин, В.В.Вишневский,1977]:
Диагностика
Жалобы и анамнез: ночное недержание мочи, редкое или частое мочеиспускание.
Физикальное обследование: боли в области мочевого пузыря.
Лабораторные исследования: лейкоцитоз, ускоренное СОЭ, бактериурия, лейкоцитурия, эритроцитурия, протеинурия.
Показания для консультации специалистов: невропатолога и окулиста для оценки изменений микрососудов глаза.
Минимум обследования при направлении в стационар:
3. Проба Зимницкого.
4. Креатинин, общий белок, трансаминазы, тимоловая проба и билирубин крови.
Основные диагностические мероприятия:
1. Общий анализ крови (6 параметров), гематокрит.
2. Определение креатинина, остаточного азота, мочевины.
3. Расчет скорости клубочковой фильтрации по формуле Шварца.
4. Определение общего белка, сахара.
5. Определение АЛТ, АСТ, холестерина, билирубина, общих липидов.
6. Общий анализ мочи.
7. Посев мочи с отбором колоний.
8. Анализ мочи по Нечипоренко.
9. Анализ мочи по Зимницкому.
10. УЗИ органов брюшной полости.
11. Внутривенная урография.
12. Допплерография сосудов почек.
15. Ретроградная цистометрия.
Дополнительные диагностические мероприятия:
Дифференциальный диагноз
Признак
Врожденный нейрогенная дисфункция мочевого пузыря
Приобретенная дисфункция мочевого пузыря
Постепенное, на фоне основного заболевания
Иногда, при нарастании обструкции извне
Дети старшего возраста
Зависит от степени нарушений уродинамики
При присоединении неврологической патологии
Отставание в физическом развитии
Дизурия, ночное недержание мочи
Боли в пояснице, в области проекции почек, почечная колика
При наличии нейрогенной дисфункции мочевого пузыря
При инфекции мочевых путей
Чаще, с постепенным нарастанием
Снижение концентрационной функции почек
При устранении основного заболевания функция почки восстанавливается
Признаки пиелонефрита, неровность контуров и признаки повышенной эхогенности, неровность контуров мочевого пузыря, наличие остаточной мочи
Увеличение размеров, истончение паренхимы умеренное
Признаки пиелонефрита, функция почек сохранна
Признаки нарушения уродинамики различной степени
Признаки увеличения размеров мочевого пузыря, неправильность формы и ригидность шейки мочевого пузыря
Признаки цистита, малый объем, зияние задней уретры
Наличие основной патологии
Лечение
Тактика лечения
Цели лечения: медикаментозная и электромиостимуляция мочевого пузыря, улучшение иннервации нижних мочевых путей, лечение цистита.
Немедикаментозное лечение: диета №15, режим охранительный.
Медикаментозное лечение:
1. Антибактерильная терапия с учетом этиологии (цефалоспорины, аминогликозиды, уросептики), симптоматическая и общеукрепляющая терапия.
2. Стимуляция альфа-адренотропных рецепторов ( холино-альфа и холино-бета блокаторы).
3. Электромиостимуляция (электрическое раздражение нервных импульсов).
Профилактические мероприятия:
— санация очагов инфекций.
Дальнейшее ведение: контроль фильтрационной, концентрационной функций почек, анализов мочи, специальный режим.
Основные медикаменты:
1. Гентамицин, бруламицин, 80 мг
2. Фурагин, таб., нитроксолин, таб. 50 мг
3. Нистатин, флуканозол, линекс
4. Оксибутинина гидрохлорид, таблетки 5 мг
5. Тиамин, пиридоксин
7. Синтомициновая эмульсия
8. Устройство для вливания
9. Новокаин, лидокаин
Дополнительные медикаменты:
1. Мочевые и уретральные катетеры
2. Парафин или озокерит
— нормализация акта мочеиспускания;
— купирование или уменьшение признаков цистита;
— стабилизация нарушенных функций почек;
— улучшение клинико-лабораторных показателей: снижение азотемии, креатинина;
Нейрогенный мочевой пузырь у детей
Нейрогенный мочевой пузырь у детей – функциональные расстройства наполнения и опорожнения мочевого пузыря, связанные с нарушением механизмов нервной регуляции. Нейрогенный мочевой пузырь у детей может проявляться неконтролируемыми, учащенными или редкими мочеиспусканиями, ургентными позывами, недержанием или задержкой мочи, инфекциями мочевых путей. Диагноз нейрогенного мочевого пузыря у детей ставится по данным лабораторных, ультразвуковых, рентгенологических, эндоскопических, радиоизотопных и уродинамических исследований. Нейрогенный мочевой пузырь у детей требует комплексного лечения, включающего медикаментозную терапию, физиопроцедуры, ЛФК, хирургическую коррекцию.
Общие сведения
Зрелый, полностью контролируемый днем и ночью, режим мочеиспускания формируется у ребенка к 3-4 годам, прогрессируя от безусловного спинального рефлекса до сложного произвольно-рефлекторного акта. В его регуляции принимают участие кортикальные и субкортикальные центры головного мозга, центры спинальной иннервации пояснично-крестцового отдела спинного мозга, периферические нервные сплетения. Нарушение иннервации при нейрогенном мочевом пузыре у детей сопровождается расстройствами его резервуарно-эвакуаторной функции и может стать причиной развития пузырно-мочеточникового рефлюкса, мегауретера, гидронефроза, цистита, пиелонефрита, хронической почечной недостаточности. Нейрогенный мочевой пузырь значительно снижает качество жизни, формирует физический и психологический дискомфорт и социальную дезадаптацию ребенка.
Причины нейрогенного мочевого пузыря у детей
В основе нейрогенного мочевого пузыря у детей лежат неврологические нарушения разного уровня, приводящие к недостаточной координации активности детрузора и/или наружного сфинктера мочевого пузыря при накоплении и выделении мочи.
Нейрогенный мочевой пузырь у детей может развиваться при органическом поражении ЦНС вследствие врожденных пороков (миелодисплазии), травм, опухолевых и воспалительно-дегенеративных заболеваний позвоночника, головного и спинного мозга (родовой травме, ДЦП, спинномозговой грыже, агенезии и дисгенезии крестца и копчика и др.), приводящих к частичному или полному разобщению супраспинальных и спинальных нервных центров с мочевым пузырем.
Нейрогенный мочевой пузырь у детей может быть обусловлен неустойчивостью и функциональной слабостью сформировавшегося рефлекса управляемого мочеиспускания, а также нарушением его нейрогуморальной регуляции, связанным с гипоталамо-гипофизарной недостаточностью, задержкой созревания микционных центров, дисфункцией вегетативной нервной системы, изменением чувствительности рецепторов и растяжимости мышечной стенки мочевого пузыря. Основное значение имеет характер, уровень и степень поражения нервной системы.
Нейрогенный мочевой пузырь чаще встречается у девочек, что связано с более высокой эстрогенной насыщенностью, повышающей чувствительность рецепторов детрузора.
Классификация нейрогенного мочевого пузыря у детей
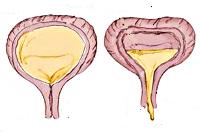
По изменению пузырного рефлекса различают гиперрефлекторный мочевой пузырь (спастическое состояние детрузора в фазу накопления), норморефлекторный и гипорефлекторный (гипотония детрузора в фазу выделения). В случае гипорефлексии детрузора рефлекс на мочеиспускание возникает при функциональном объеме мочевого пузыря, значительно превышающем возрастную норму, в случае гиперрефлексии – задолго до накопления нормального возрастного объема мочи. Наиболее тяжелой является арефлекторная форма нейрогенного мочевого пузыря у детей с невозможностью самостоятельного сокращения полного и переполненного мочевого пузыря и непроизвольным мочеиспусканием.
По приспособленности детрузора к нарастающему объему мочи нейрогенный мочевой пузырь у детей может быть адаптированный и неадаптированный (незаторможенный).
Симптомы нейрогенного мочевого пузыря у детей
Нейрогенный мочевой пузырь у детей характеризуется различными расстройствами акта мочеиспускания, тяжесть и частота проявлений которого определяется уровнем поражения нервной системы.
При нейрогенной гиперактивности мочевого пузыря, преобладающей у детей раннего возраста, отмечаются учащенные (> 8 раз/сутки) мочеиспускания малыми порциями, ургентные (императивные) позывы, недержание мочи, энурез.
Постуральный нейрогенный мочевой пузырь у детей проявляется только при переходе тела из горизонтального положения в вертикальное и характеризуется дневной поллакиурией, ненарушенным ночным накоплением мочи с нормальным объемом ее утренней порции.
Стрессовое недержание мочи у девочек пубертатного возраста может возникать при физической нагрузке в виде упускания небольших порций мочи. Для детрузорно-сфинктерной диссинергии характерны полная задержка мочеиспускания, микции при натуживании, неполное опорожнение мочевого пузыря.
Нейрогенная гипотония мочевого пузыря у детей проявляется отсутствующими или редкими (до 3-х раз) мочеиспусканиями при полном и переполненном (до 1500 мл) мочевом пузыре, вялым мочеиспусканием с напряжением брюшной стенки, ощущением неполного опорожнения из-за большого объема (до 400 мл) остаточной мочи. Возможна парадоксальная ишурия с неконтролируемым выделением мочи вследствие зияния наружного сфинктера, растянутого под давлением переполненного мочевого пузыря. При ленивом мочевом пузыре редкие мочеиспускания сочетаются с недержанием мочи, запорами, инфекциями мочевыводящих путей (ИМП).
Нейрогенная гипотония мочевого пузыря у детей предрасполагает к развитию хронического воспаления мочевых путей, нарушению почечного кровотока, рубцеванию почечной паренхимы и формированию вторичного сморщивания почки, нефросклероза и ХПН.
Диагностика нейрогенного мочевого пузыря у детей
При наличии расстройств мочеиспускания у ребенка необходимо проведение комплексного обследования с участием педиатра, детского уролога, детского нефролога, детского невролога и детского психолога.
Диагностика нейрогенного мочевого пузыря у детей включает сбор анамнеза (семейная отягощенность, травмы, патология нервной системы и др.), оценку результатов лабораторных и инструментальных методов исследования мочевой и нервной системы.
Для выявления ИМП и функциональных нарушений со стороны почек при нейрогенном мочевом пузыре у детей выполняют общий и биохимический анализ мочи и крови, пробу Зимницкого, Нечипоренко, бактериологическое исследование мочи.
Урологическое обследование при нейрогенном мочевом пузыре включают УЗИ почек и мочевого пузыря ребенку (с определением остаточной мочи); рентгенологическое исследование (микционную цистографию, обзорную и экскреторную урографию); КТ и МРТ почек; эндоскопию (уретроскопию, цистоскопию), радиоизотопное сканирование почек (сцинтиграфию).
Для оценки состояния мочевого пузыря у ребенка отслеживают суточный ритм (количество, время) и объем спонтанных мочеиспусканий при нормальном питьевом и температурном режиме. Высокую диагностическую значимость при нейрогенном мочевом пузыре у детей имеют уродинамическое исследование функционального состояния нижних мочевых путей: урофлоуметрия, измерение внутрипузырного давления при естественном заполнении мочевого пузыря, ретроградная цистометрия, профилометрия уретры и электромиография.
Лечение нейрогенного мочевого пузыря у детей
В зависимости от типа, тяжести нарушений и сопутствующих заболеваний при нейрогенном мочевом пузыре у детей используют дифференцированную лечебную тактику, включающую немедикаментозную и медикаментозную терапию, хирургическое вмешательство. Показано соблюдение охранительного режима (дополнительный сон, прогулки на свежем воздухе, исключение психотравмирующих ситуаций), прохождение курсов ЛФК, физиотерапии (лекарственного электрофореза, магнитотерапии, электростимуляции мочевого пузыря, ультразвука) и психотерапии.
При гипотонии мочевого пузыря рекомендованы принудительные мочеиспускания по графику (каждые 2-3 часа), периодические катетеризации, прием холиномиметиков (ацеклидин), антихолинэстеразных средств ( дистигмин), адаптогенов (элеутерококк, лимонник), глицина, лечебные ванны с морской солью.
В целях профилактики ИМП у детей с нейрогенной гипотонией мочевого пузыря назначают уросептики в малых дозах: нитрофураны (фуразидин), оксихинолоны (нитроксолин), фторхинолоны (налидиксовая кислота), иммунокорригирующую терапию (левамизол), фитосборы.
При нейрогенном мочевом пузыре у детей выполняют внутридетрузорные и внутриуретральные инъекции ботулотоксина, эндоскопические хирургические вмешательства (трансуретральную резекцию шейки мочевого пузыря, имплантацию коллагена в устье мочеточника, операции на нервных ганглиях, ответственных за мочеиспускание), проводят увеличение объема мочевого пузыря с помощью кишечной цистопластики.
Прогноз и профилактика нейрогенного мочевого пузыря у детей
При правильной лечебной и поведенческой тактике прогноз нейрогенного мочевого пузыря у детей наиболее благоприятен в случае гиперактивности детрузора. Наличие остаточной мочи при нейрогенном мочевом пузыре у детей увеличивает риск развития ИМП и функциональных нарушений почек, вплоть до ХПН.
Для профилактики осложнений важно раннее выявление и своевременное лечение нейрогенной дисфункции мочевого пузыря у детей. Детям с нейрогенным мочевым пузырем необходимо диспансерное наблюдение и периодическое исследование уродинамики.
Нейрогенная дисфункция мочевого пузыря
Общая информация
Краткое описание
Нейрогенная дисфункция мочевого пузыря – группа расстройств функций мочевого пузыря, возникающих при заболеваниях головного и спинного мозга, а также периферических нервов и интрамуральных нервных сплетений [1, 2, 3].
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Диагностика
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
Диагностические мероприятия, проводимые на этапе скорой неотложной помощи: не проводится.
Общий анализ мочи: бактериурия, лейкоцитурия, эритроцитурия, протеинурия.
Толщина стенки растянутого мочевого пузыря не должна превышать 4 мм. После опорожнения стенка неравномерно утолщается, и ее размер может достигать 8 мм.
Цистография позволяет выявить нейрогенную дисфункцию мочевого пузыря, характерным признаком является «башенный пузырь», контуры мочевого пузыря неровные, нечеткие. Также после того как больной опорожнит мочевой пузырь от контрастной жидкости, следует произвести рентгенографию области мочевого пузыря, где выявляется наличие остаточной мочи с контрастным веществом.
Урофлоуметрия: снижение восходящего и нисходящего сегментов, падение объемной скорости кровотока мочи, увеличение времени мочеиспускания.
Дифференциальный диагноз
Лечение
В/в медленно, в виде раствора с концентрацией 100 мг/мл, максимальная разовая доза для взрослых – 2 г, для детей – 50 мг/кг; максимальная суточная доза для взрослых – 12 г. Для профилактики инфекционных послеоперационных осложнений – в/в по 1–2 г до за 30–60 мин до начала операции и затем каждые 12 часов.Длительность курса 7- 10 дней.
Длительность курса лечения составляет 7–10 дней; тяжелые инфекции могут потребовать более продолжительного лечения.
Больным с нарушением выделительной функции почек и пожилым пациентам, а также при тяжелой ожоговой болезни для адекватного выбора режима дозирования требуется определение концентрации гентамицина в плазме. Доза должна быть подобрана так, чтобы значение Cmax не превышало 12 мкг/мл (снижение риска развития нефро-, ото- и нейротоксичности). При отеках, асците, ожирении дозу определяют по «идеальной» или «сухой» массе тела. При нарушении функции почек и проведении гемодиализа рекомендуемые дозы после сеанса взрослым – 1–1,7 мг/кг (в зависимости от тяжести инфекции), детям – 2–2,5 мг/кг. Длительность курса – 7-10 дней.
Длительность курса- 7-10 дней.
Длительность курса 7-10 дней.
при внутривенном применении 7-10 дней.
Длительность курса до 27 дней.
Длительность курса до 6 месяцев.
Длительность курса 3-5 дней.
Длительность курса 10-15 дней.
• амикацин.Аморфный порошок белого или белого с желтоватым оттенком цвета, 500 мкг.раствор для инъекций.
• кетопрофен 100 мг, раствор для инъекций
Медикаментозное лечение, оказываемое на этапе скорой неотложной помощи: не проводится.
• электромиостимуляция (электрическое раздражение нервных импульсов).
Хирургическое вмешательство: не проводится.
Имплантация сакрального нейростимулятора: (при нейростимуляции происходит прямая стимуляция третьего сакрального сегмента через специальный электрод. Этот электрод вживляется в область третьего крестцового сегмента спинного мозга, и соединяется с генератором слабых электрических импульсов. Генератор имплантируется под кожу. Электростимуляция осуществляется при помощи монофазных электрических импульсов).
Нейрогенный мочевой пузырь у детей. Возможности фармакотерапии
Вопросы лечения нарушений мочеиспускания и недержания мочи у детей никогда не потеряют своей актуальности, что обусловлено значительной распространенностью этой патологии
Вопросы лечения нарушений мочеиспускания и недержания мочи у детей никогда не потеряют своей актуальности, что обусловлено значительной распространенностью этой патологии (около 10% детского населения), а также ее ролью в развитии и поддержании вторичных изменений мочевыводящей системы (рецидивирующего хронического цистита, пузырно-мочеточникового рефлюкса, уретерогидронефроза, пиелонефрита, приводящих к нефросклерозу, артериальной гипертензии, хронической почечной недостаточности и ранней инвалидизации), сопровождающих это заболевание по данным литературы более чем в 30% случаев [1–4].
Нейрогенный мочевой пузырь (НМП) — это собирательное понятие, объединяющее большую группу нарушений его резервуарной и эвакуаторной функций, которые развиваются вследствие поражения нервной системы на различных уровнях, изменений со стороны уроэпителия или поражения гладкомышечной структуры мочевого пузыря (МП).
Нормальная функция нижних мочевых путей включает два основных этапа — фазу накопления мочи и фазу опорожнения и определяется сложным взаимодействием между МП, мочеиспускательным каналом и всеми уровнями нервной системы. Как видно из табл. 1, дисфункции МП могут иметь место как в фазу накопления, так и в фазу выделения. Функция детрузора может быть нормальной, гиперактивной и гипоактивной. Гиперактивность проявляется в фазу накопления, гипоактивность — в фазу выделения.
Согласно рекомендациям Международного общества по изучению проблемы удержания мочи (International Continence Society [ICS]) гиперактивность МП (ГАМП) подразделяется на нейрогенную гиперактивность (заменяет используемый ранее термин «гиперрефлексия детрузора»), когда у пациента имеется установленная неврологическая патология, и идеопатическую гиперактивность (заменяет используемый ранее термин «нестабильность детрузора»), когда причина гиперактивности не ясна. Типичными симптомами ГАМП являются поллакиурия, императивные позывы и ургентное недержание мочи. Термином гипоактивность детрузора обозначают дисфункции МП, проявляющиеся снижением или отсутствием сократительной активности МП в фазу выделения и приводящие к нарушению опорожнения МП. Другой дисфункцией является снижение растяжимости, обусловленное снижением эластичности вследствие цистита и некоторых неврологических заболеваний. При этом в фазу наполнения происходит резкое повышение внутрипузырного давления в отсутствии сокращений детрузора.
Другим важным показателем функции МП является его чувствительность, которая оценивается на основании только субъективных ощущений пациента во время наполнения МП при цистометрии. Выделяют нормальную, гипо- и гиперчувствительность [2, 11–13].
Нарушения накопительной и эвакуаторной функции МП часто сопровождаются различными формами недержания мочи. В настоящее время наиболее приемлемой в урологии детского возраста является классификация, предложенная проф. Е. Л. Вишневским (2001), в которой недержание мочи подразделяется на:
— среднего объема (150–300 мл);
— большого объема (более 300 мл) — тотальное;
Выбор тактики лечения больного зависит от типа и выраженности дисфункции МП, эффективности использованных ранее видов лечения и наличия сочетанной патологии или осложнений со стороны других органов и систем.
Учитывая тот факт, что за последние годы не появилось новых взглядов на патогенез развития нейрогенной дисфункции МП у детей и на сегодняшний день одним из наиболее доказанных звеньев является дисфункция гипоталамо-гипофизарной системы, вследствие которой возникает увеличение тонуса вегетативной нервной системы, при котором повышение активности парасимпатического звена приводит к возрастанию чувствительности детрузора к ацетилхолину, а повышенная активность симпатического отдела вегетативной нервной системы ведет к спазму артериальных сосудов МП, что в конечном итоге приводит к энергетической гипоксии и развитию ишемической болезни МП, то единственным и наиболее перспективным среди существующих в настоящее время подходов к терапии нарушений мочеиспускания у детей является органный, поскольку лечение, направленное на устранение отдельных симптомов, является тупиковым, а внеорганный подход является прерогативой психоневрологов [14].
Все лечебные мероприятия, применяемые при НМП, можно разделить на три основных направления:
Основным принципом является начало лечебных мероприятий с наименее травматичных и дающих наименьшее число побочных эффектов методик.
Немедикаментозное лечение. Преимуществом немедикаментозных методов лечения является практически полное отсутствие побочных эффектов и ограничений к последующим видам лечения, а также возможность комбинирования с медикаментозной терапией [15–17].
Оно включает в себя:
Фармакотерапия. В настоящее время фармакотерапия является одним из самых распространенных и эффективных методов лечения нейрогенной дисфункции мочевого пузыря (НДМП). Метод вызывает интерес прежде всего благодаря своей доступности, возможности длительного применения и регуляции воздействия. Мишени фармакотерапии условно могут быть разделены на центральные и периферические. К центральным относятся зоны контроля мочеиспускания в спинном и головном мозге, а к периферическим — МП, уретра, периферические нервы и ганглии. В нижних мочевых путях большинство рецепторов являются холинэргическими мускариновыми, альфа- и бета-адренергическими и пуринергическими (табл. 2). Исходя из распределения рецепторов в МП и особенностей сократительного ответа при их стимуляции, опыт последних 20 лет определил круг применения нескольких групп препаратов, представленных в табл. 3. Это достаточно обширный список препаратов, что, с одной стороны, вызывает сложности при назначении необходимого средства, а с другой стороны, дает широту выбора при неэффективности традиционно применяемого препарата.
Среди препаратов, применяемых при нарушении накопительно-сохраняющей функции МП, восстановление которой происходит путем ингибирования ГАМП и гиперсенсорности МП, восстановления его объема и улучшения сфинктерных механизмов, наиболее часто применяются в нашей практике и, надо заметить, до сих пор остаются наиболее эффективными антихолинергические препараты.
Одним из самых известных и старых представителей этой группы является атропин, который имеет выраженное системное действие. В практике атропин применялся перорально и подкожно. Зарубежные исследователи доказали достоверную эффективность и безопасность его внутрипузырного применения. Согласно рекомендациям Международного общества по проблемам удержания мочи в настоящее время атропин не используются при лечении ГАМП из-за большого количества побочных эффектов, хотя применение этого препарата в нашей стране не теряет своей популярности до сих пор. Самым распространенным методом введения сейчас является электрофорез.
Следующим препаратом, наиболее известным и широко применяемым в педиатрической практике, обладающим, помимо умеренного антихолинергического действия, угнетающим действием на гладкую мускулатуру, является оксибутинин (Дриптан), назначаемый в дозе от 2,5 до 5 мг 2–3 раз/сут. Препарат был создан в 60-е годы для лечения гипермоторных расстройств желудочно-кишечного тракта, но в настоящее время нашел широкое применение при лечении гиперактивного МП. Более чем за два десятилетия оксибутинин зарекомендовал себя как золотой стандарт в терапии НДМП. Несмотря на достаточно высокую эффективность препарата, доказанную многочисленными клиническими исследованиями, он обладает рядом отрицательных особенностей. Прежде всего, это низкая селективность в отношении МП, что обуславливает развитие таких побочных эффектов, как сухость во рту, снижение остроты зрения, запоры, неприятные ощущения и боли в животе, а также наличие побочных действий со стороны ЦНС — сонливость, нарушение когнитивной функции. В ряде случаев они послужили основанием для прекращения лечения. Поиск путей снижения выраженности побочных эффектов привел к внедрению внутрипузырного применения оксибутинина, эффективность и безопасность которого изучена достаточно подробно, разработке форм для трансректального применения и оксибутинина замедленного высвобождения. Также в последние годы наблюдается тенденция к снижению назначаемой дозы [9–29].
Толтеродин (Детрузитол) — препарат, первый из группы антихолинергических средств, разработанный специально для лечения симптомов гиперактивности МП. Сегодня в США это наиболее часто назначаемый пациентам с данной патологией препарат. Международная программа клинических исследований препарата является одной из самых обширных. Толтеродин не обладает рецепторной селективностью, но при клинических испытаниях он оказывал более избирательное действие по отношению к гладким мышцам МП, чем слюнным железам. Применение толтеродина приводит к снижению частоты мочеиспусканий и эпизодов недержания мочи. Исчезают дизурические явления, и увеличивается объем мочеиспускания.
В зарубежной печати появились сведения о первых результатах применения толтеродина в педиатрической практике. Так, по данным исследователей установлено, что у 73% принимавших препарат детей наблюдалось улучшение или излечение. Эффективность оказалась сравнимой с эффективностью оксибутинина, а переносимость — значительно лучше. Важными результатами исследования стало полное отсутствие развития толерантности при длительном (более 12 мес) применении препарата. Эффективность и безопасность длительного применения толтеродина подтверждена Детским международным обществом по проблемам удержания мочи [30–32].
Перспективой улучшения переносимости толтеродина стало появление его новой формы — так называемого толтеродина замедленного высвобождения, обладающего большей эффективностью. В сравнительном клиническом исследовании, опубликованном в 2003 году, была оценена эффективность оксибутинина замедленого высвобождения, толтеродина и толтеродина замедленного высвобождения. Полученные данные показали большую эффективность оксибутинина и толтеродина замедленного высвобождения в отношении дневного недержания мочи, чем у обычного толтеродина. Оксибутинин замедленного высвобождения значительно эффективней любой формы толтеродина в отношении недержания мочи и поллакиурии [33].
Необходимо отметить, что применение многих лекарственных препаратов с антихолинергическим действием не может быть оценено как эффективное прежде всего из-за отсутствия достоверных отличий по сравнению с плацебо и выраженности побочных эффектов. В настоящее время уже широко используется у взрослых новый высокоселективный антагонист М3-рецепторов солифенацина (Везикар).
Из группы препаратов, обладающих смешанным действием, помимо оксибутинина, рассмотренного выше, в зарубежной практике применяются следующие препараты: пропиверин и теродилин, которые обладают антихолинэстеразным действием и блокируют кальциевые каналы. Пропиверин повышает емкость МП, снижает амплитуду максимальных сокращений детрузора. Побочные эффекты, характерные для антимускариновых препаратов, наблюдаются при использовании пропиверина у 20% больных. Контролируемые клинические исследования европейских и японских ученых доказали эффективность его применения у пациентов с симптомами ГАМП. Пропиверин хорошо переносится, при сравнительном анализе — лучше, чем оксибутинин, особенно в отношении частоты и выраженности сухости во рту [34–35]. Hellstorm и соавт. в двойном слепом контролируемом исследовании применяли теродилин в дозе 25 мг/сут у 58 детей в возрасте от 6 до 14 лет с симптомами ГАМП. Было отмечено клинически значимое снижение числа мочеиспусканий и эпизодов недержания мочи. Препарат хорошо переносится, низкая частота встречаемости побочных эффектов также способствует применению его у детей [36].
Из препаратов, действующих на каналы мембран, особое внимание привлекают антагонисты кальциевых и активаторы калиевых каналов. Роль кальция как посредника для передачи внеклеточных импульсов во внутриклеточное пространство хорошо известна. Поэтому препараты, уменьшающие поступление Са внутрь гладкомышечной клетки, способствуют снижению сократительной активности детрузора. Наиболее типичным представителем является нифедипин. При его использовании у пациентов с нестабильностью детрузора происходит увеличение емкости МП, снижается частота мочеиспусканий и амплитуда непроизвольных сокращений. В настоящее время не существует препаратов, избирательно блокирующих Са-каналы тканей МП. По имеющимся данным, систематическая терапия антагонистами Са-каналов из-за побочных эффектов не может являться базовой при лечении гиперактивного МП.
Активаторы калиевых каналов являются одними из перспективных препаратов для лечения нарушений накопительной функции МП, поскольку они могут подавлять только непроизвольные сокращения детрузора, не оказывая влияния при нормальном мочеиспускании. Однако недостаточная изученность и высокая частота побочных эффектов не позволяют на сегодняшний день рекомендовать эти препараты для применения в педиатрической практике.
Использование ингибиторов синтеза простагландинов (флурбипрофен, индометацин), механизм действия которых связан с уменьшением синтеза простогландина (ПГ), путем ингибирования активности ПГ-синтетазы, что способствует уменьшению сократительной активности МП, ограничивается тем, что дозировка, необходимая для купирования симптомов гиперактивности, значительно превышает среднюю терапевтическую. В то же время применение препаратов данной группы в высоких дозах вызывает известные побочные эффекты и делает его небезопасным.
Что касается применения препаратов из группы бета-адреномиметиков, то к настоящему времени опыт их применения незначителен, несмотря на то, что со времени первых исследований их эффективности при гиперактивности детрузора прошло более 20 лет.
Аналоги вазопрессина клинически эффективны в ситуациях, когда нарушен ритм секреции вазопрессина и наблюдается энурез. Имеются данные об их использовании при лечении никтурии у больных с ГАМП.
Трициклические антидепрессанты эффективны при пероральном применении у детей, страдающих энурезом. Имеются сообщения о повышении эффективности при комбинированной терапии с антихолинергическими препаратами или оксибутинином [37].
Использование этих препаратов в широкой клинической практике ограничено из-за их психотропности.
Обоснованием к применению альфа-адреноблокаторов (альфа-АБ) послужило преобладание альфа-адренорецепторов в дне, шейке МП и уретре и связанные с их блокированием такие эффекты, как снижение частоты микций, увеличение объема, улучшение опорожнения МП и снижение объема остаточной мочи. Однако их эффективность в отношении ирритативных симптомов послужила поводом для более глубокого изучения патогенеза их действия.
В настоящее время доказано, что препараты этой группы воздействуют не только на рецепторы гладких мышц нижних мочевых путей, но и на альфа-адренорецепторы, расположенные в сосудах стенки МП, вследствие чего происходит активация кровообращения в МП и существенное улучшение адаптационной и сократительной активности детрузора, что приводит к снижению выраженности расстройств мочеиспускания [38–39]. Имеются сообщения об успешном применении альфа1-АБ и у детей с ГАМП. В проведенном исследовании у детей с синдромом императивного мочеиспускания на фоне приема доксазозина отмечалась стойкая положительная динамика клинической симптоматики (исчезновение поллакиурии, увеличение эффективного объема МП) и стабилизация показателей РЦМ (снижение удельного внутрипузырного давления). Полученные положительные результаты применения альфа1-АБ позволяют считать перспективным дальнейшее изучение и внедрение этих препаратов при лечении расстройств мочеиспускания у детей [40–41].
В настоящее время доказанным является тот факт, что применение препаратов, активирующих органное кровообращение, устраняет гипоксическую депрессию холинорецепторов и/или функциональную активность гладких мышц, приводя к более выраженному эффекту от применения холиноблокаторов. Учитывая выраженный эффект альфа1-АБ на снижение ишемических нарушений стенки детрузора, становится возможным и оправданным изучение совместного применения холиноблокаторов и альфа1-адреноблокаторов в лечении нейрогенных дисфункций МП гиперрефлекторного типа [41].
Среди других препаратов, применяющихся при лечении накопительной дисфункции МП, упоминается об использовании капсаицина [42], содержащегося в жгучем перце и фактически являющегося нейротоксином, и его суперсильного аналога — резинфератоксина [43]. Использование этих препаратов нарушает афферентную чувствительность нервных волокон МП и тормозит активность детрузора, т. е. приводит к первичному резкому возбуждению с последующей длительной невосприимчивостью. Внутрипузырное применение этих веществ представляется многообещающим в лечении рефрактерной гиперрефлексии у пациентов с различными неврологическими заболеваниями.
В последние годы появились сообщения об успешном применении инъекций ботулинического токсина (БТ) в стенку МП или уретры при лечении гиперактивного и нейрогенного МП. В результате наблюдалось устранение или облегчение симптомов заболевания. Учитывая практически полное отсутствие побочных эффектов, продолжительный клинический эффект (до 6 мес), использование БТ кажется довольно перспективным при лечении гиперрефлексии и устойчивых форм гиперактивности МП, сфинктерной диссенергии, инфравезикальной обструкции [44–45].
В настоящее время является необходимым применение совместно с базовой терапией препаратов, обладающих антигипоксическим и антиоксидантным действием. С этой целью в состав комбинированной терапии включают препараты янтарной кислоты, коферментные формы витаминов, L-карнитин, Пикамилон, Пантогам и др. В частности, доказано потенцирующее влияние Пикамилона у детей с атропинрезистентными формами НДМП [7, 22, 39, 46].
Что касается лечения нарушений эвакуаторной функции МП, то основной задачей является обеспечение регулярного и эффективного опорожнения МП — начиная с принудительных мочеиспусканий, эвакуации мочи с помощью наружной компрессии (прием Креде) и заканчивая его периодической или постоянной катетеризацией. Из медикаментозных средств наиболее эффективным считается использование М-холиномиметиков, таких как дистигмина бромид (Убретид), ацеклидин, галантамин, позволяющих снижать эффективный объем МП, количество остаточной мочи и тем самым частоту катетеризаций за счет усиления моторики МП. Прозерин чаще применяется методом электрофореза на область МП.
Значительная выраженность нарушений процессов энергообеспечения детрузора диктует необходимость коррегировать гипоксию и метаболические нарушения стенки МП, назначая альфа-адреноблокаторы, витаминотерапию, препараты из группы ноотропов, антиоксиданты и др. Обычно параллельно с лекарственной терапией проводят физиотерапию.
В случае неэффективности консервативных методов лечения, а также органических причин возникновения нарушений мочеиспускания применяются, в зависимости от уровня поражения, различные оперативные методики.
Таким образом, правильный и индивидуальный подбор современных методов лечения НДМП открывает новые возможности в решении ряда важных медицинских, социальных и психологических проблем, помогает улучшить качество жизни больных и повысить их социальную активность.