Диагноз ога при беременности что
Лечение плацентарной недостаточности
Предсказание риска задержки внутриутробного развития и/или гипоксии плода либо их своевременное выявление чрезвычайно важны для предупреждения и коррекции этих осложнений. Для оценки состояния плаценты особенно широко используется определение в крови пептидных гормонов и специфических белков беременности.
Совместно с НИИ морфологии человека РАМН мы исследуем динамику плацентарных белков у женщин с герпесвирусными инфекциями.
При подготовке к беременности в сыворотке крови с 26 дня менструального цикла до 2 дня менструации и/или во время менструации в менструальной крови определяется концентрация АМГФ (альфа-2-микроглобулин фертильности, РР14).
Во время беременности в первом триместре определяются:
Во втором триместре определяются:
В третьем триместре определяются:
АМГФ (альфа-2-микроглобулин фертильности, РР14)
Определение содержания АМГФ в кровянистых выделениях матки после ранних самопроизвольных абортов показало, что при потере беременности концентрация АМГФ в 50-100 раз превышает уровень белка в нормальной менструальной крови. Поэтому тест на АМГФ может быть использован для дифференциальной диагностики маточных кровотечений и установления причины женского бесплодия. Резкое увеличение содержания АМГФ в сыворотке крови отмечается при тяжелом эндометриозе. При хроническом эндометрите отмечено уменьшение содержания АМГФ в эндометриальном секрете в среднем в 5 раз по сравнению с нормой. Это уменьшение было особенно выраженным при хроническом эндометрите с недостаточностью лютеиновой фазы (более чем в 20 раз по сравнению с нормой). При ановуляторном цикле АМГФ в секрете эндометрия не обнаружен.
При наступлении беременности содержание АМГФ в сыворотке быстро увеличивается, достигая максимума между 6 и 12 неделями. После 16 недель концентрация АМГФ уменьшается и выходит на плато начиная с 24 недель беременности. В первом триместре уровень АМГФ в сыворотке крови матери перестает нарастать или падает при угрозе невынашивания беременности еще до начала клинических проявлений. Так как уровень АМГФ чрезвычайно индивидуален, целесообразно его исследование в первом триместре в динамике 2-3 раза с интервалом в 2-3 недели.
ТБГ(трофобластический бета-1-гликопротеин)
ТБГ – специфический белок беременности и связанных с нею заболеваний (пузырный занос, хорионэпилиома), синтезируется клетками цито- и синцитиотрофобласта и секретируется в кровоток матери. ТБГ обнаруживается в сыворотке крови на протяжении всей беременности, начиная с самых ранних сроков. По мере развития физиологической беременности уровень ТБГ в сыворотке крови постоянно возрастает, достигая максимума к 35-38 неделям. Наблюдается отсутствие положительной динамики или снижение концентраций ТБГ в сыворотке крови беременных женщин по сравнению с нормой:
Уровень ТБГ в сыворотке крови матери резко возрастает при многоплодии, сахарном диабете, гемолитической болезни плода, перенашивании беременности.
В связи с широким диапазоном индивидуальных концентраций ТБГ, рекомендуется его исследование в динамике 2-3 раза с интервалом в 1-2 недели.
Плацентарный альфа-1-микроглобулин (ПАМГ)
Повышенный уровень ПАМГ-1 является:
Задержка внутриутробного роста плода при повышенном уровне ПАМГ-1 может быть обусловлена нарушениями развития и созревания плаценты. Ряд исследователей рассматривают ПАМГ-1 как естественный «материнский» регулятор инвазивности трофобласта. Вероятно, что в аномально высоких концентрациях ПАМГ препятствует нормальному внедрению цитотрофобласта в спонгиозный слой эндометрия и ограничивает рост трофобласта ворсинчатого хориона.
Концентрация ПАМГ-1 в материнской сыворотке в норме не превышает 40 нг/мл на протяжении всей беременности. Для выявления фетоплацентарных нарушений рекомендуется исследовать сыворотку крови матери, начиная с 16-17 недели беременности до 33-35 недель беременности.
Наш медицинский центр оказывает самый широкий спектр услуг. Вы всегда можете обратится к нам по вопросам ведения беременности. Мы готовы оказать вам услуги ведения беременности после эко и ведения поздней беременности.
Диагноз ога при беременности что
Указание в анамнезе на рождение ребенка с хромосомной патологией, а также носительство одним из супругов сбалансированной хромосомной перестройки являются классическими факторами риска,позволяющими включить пациентку при очередной беременности в группу кандидатов на пренатальное кариотипирование.
При наличии сбалансированной перестройки хромосом уродителейплод может иметь нормальный кариотип, сбалансированные изменения, а также грубую патологию, влияющую на прогноз для жизни и здоровья. Исследования В,А, Бахарева и соавт показали, что соответствующие кариотипы были выявлены у 57,1%, 31% и 11,9% плодов.
Таким образом, информация о риске повторения ХА и об особенностях семейного кариотипа является крайне специфической и может быть получена только в ходе развернутого медико-генетического консультирования. Следовательно, рождение ребенка с ХА или прерывание беременности в связи с наличием ХА у плода являются прямыми показаниями для консультации генетика. Помимо таких пациентов в настоящее время на приеме у генетиков все чаще и чаще оказываются пациентки с привычным невынашиванием или длительным бесплодием. Эта, на первый взгляд, сугубо акушерская патология может быть клиническим проявлением генетического неблагополучия в семье.
Анамнез, отягощенный по патологии хромосом, и семейная сбалансированная хромосомная перестройка — это те факторы риска, которые, как никакие другие, объединяют усилия всех врачей, занимающихся пренатальной диагностикой. С одной стороны, только генетик может рассчитать риск рождения больного ребенка при следующей беременности и определить, подлежит ли пренатальной диагностике ожидаемая патология. Генетик может решить, какой пренатальный материал (амниотическая жидкость, плацента, кровь плода) в этом случае будет наиболее информативным для постановки диагноза в дородовом периоде. Например, некоторые виды хромосомных перестроек у родителей, увеличивающие риск грубой хромосомной патологии у плода, не подлежат пренатальной диагностике на материале хориона или плаценты.
С другой стороны, только акушер-гинеколог, наблюдающий пациентку на протяжении долгого времени и хорошо знакомый с семьей, может своевременно посоветовать медико-генетическое консультирование, чтобы избежать трагедии рождения больного ребенка. Следует помнить, что генетическое обследование вне беременности может повысить точность прогноза потомства и эффективность пренатальной диагностики.
Таким образом, генетик и акушер-гинеколог определяют стратегические задачи, связанные с планируемой или наступившей беременностью в семьях, не благополучных с точки зрения генетики. Решение тактических задач во многом зависит от врача, проводящего ультразвуковое исследование, поскольку только с помощью эхографии можно оценить возможность проведения ИДМ и риск потери плода после этого вида обследования.
Наш опыт работы в пренатальной диагностике свидетельствует о том, что информация, полученная от генетиков, в подавляющем большинстве случаев воспринимается родителями как абсолютное показание к ИДМ. Пациентки с рождением в анамнезе ребенка с ХА или с наличием семейной сбалансированной хромосомной перестройки психологически настроены на обследование, поэтому контакт с врачом, проводящим инвазивное вмешательство, как правило, устанавливается быстро и без труда. Несмотря на очевидность показаний к проведению ИДМ в этих случаях непременной частью беседы с такой беременной должно стать обсуждение возможных осложнений инвазивной процедуры.
В структуре показаний к пренатальному кариотипированию отягощенный акушерский анамнез иносительствосемейной хромосомной перестройки занимают небольшую часть в связи с невысокой частотой встречаемости этих факторов риска. Например, по данным РМЦИ, проведенного в 2000 г., ИДМ в связи с семейной хромосомной перестройкой составили всего 1,8%. Более частое (7,8%) обследование по поводу анамнеза, отягощенного ХА, легко объясняется желанием родителейизбежать повторения рождения больного ребенка при очередной беременности. По многолетним данным нашего центра, пренатальное кариотипирование всвязи с отягощенным анамнезом занимает 5-7%, а в связи с семейной хромосомной перестройкой — 1,5—2% в структуре показаний к ИДМ.
При наличии отягощенного анамнеза какизолированного показания к пренатальному кариотипированию частота выявления грубых ХА у плода в этих группах в целом невелика. Поданным I РМЦИ, она составила в среднем 3% как при отягощенном анамнезе, так и при семейной хромосомной перестройке. В исследовании 2000 г. эти показатели составили, соответственно, 2% и 3,5%. Поданным отдельных центров, частота выявления грубых ХА при отягощенном анамнезе варьировала от 0 до 16,5%, при семейной транслокации — от 0 до 8,3%. Как и в случае пренатального кариотипирования по возрасту, такую разницу показателей можно объяснить тем, что некоторые исследователи не учитывают у этих пациенток наличие других факторов риска. По данным нашего центра, в этой группе около 10% приходится на сочетанные показания, включающие отягощенный анамнез или семейную хромосомную перестройку и какой-либо другой фактор риска. Выявляемость грубых ХА у таких пациенток существенно выше, чем при наличии одного фактора риска.
Таким образом, показания к обследованию с применением ИДМ, связанные с анамнезом, прогностически неоднозначны. Наиболее часто патология, требующая решения вопроса о прерывании беременности по медицинским показаниям, выявляется при сочетании отягощенного анамнеза и изменений, диагностированных при ультразвуковом исследовании. Следовательно, даже при наличии отягощенного анамнеза или семейного сбалансированного изменения хромосом окончательное формирование показаний к пренатальному кариотипированию может быть проведено только после тщательного ультразвукового исследования в сроки, оптимальные для выявления эхографических маркеров ХА.
— Вернуться в оглавление раздела «Акушерство.»
Что такое гипертензия при беременности? Причины возникновения, диагностику и методы лечения разберем в статье доктора Мадоян М. А., кардиолога со стажем в 20 лет.
Определение болезни. Причины заболевания
Артериальная гипертензия (АГ) при беременности — это повышение артериального давления (АД), регистрируемое два и более раз в течение четырёх часов. Повышенными считаются цифры ≥ 140 мм рт. ст. для верхнего (систолического) и ≥ 90 мм рт. ст. для нижнего (диастолического) АД. [1] [2] [5]
Повышение АД может возникнуть при гипертонической болезни (ГБ) и при симптоматических (вторичных) АГ.
ГБ не имеет одной причины, она является хроническим многопричинным заболеванием, которое возникает из-за сочетания наследственной предрасположенности и приобретённых факторов. [3,4] К приобретенным факторам риска относятся частые стрессы, избыточное потребление соли, диабет, ожирение, повышение липидов крови, малоподвижность и курение. [1] [2] [5]
Вторичные (симптоматические) АГ обычно имеют одну причину повышения АД: заболевания почек или почечных сосудов, заболевания эндокринных желёз, поражения нервной системы и другие. [3] [4]
Беременность не является причиной появления ни ГБ, ни вторичных АГ, но высокая нагрузка на сердечно-сосудистую систему во время беременности, родов и в послеродовом периоде может послужить причиной выявления или обострения уже существующих в организме женщины сердечно-сосудистых проблем. [1] [2] [5]
Симптомы гипертензии при беременности
Симптомы неосложнённой артериальной гипертензии у беременных неспецифичны:
Они могут наблюдаться как при других заболеваниях, не связанных с повышением АД, так и во время совершенно нормальной беременности.
При наличии осложнений АГ отмечаются симптомы со стороны пораженных органов-мишеней:
Помимо прочего, при беременности могут возникнуть специфические опасные осложнения АГ, связанные с тяжёлой патологией мелких сосудов — преэклампсия и эклампсия. [1] [2] [5] Преэклампсия может ничем себя не проявлять, кроме высокого АД и белка в моче, а может выражаться неспецифическими симптомами со стороны разных органов и систем организма. Эклампсия проявляется судорожными приступами с потерей сознания. [1] [2] [5]
Патогенез гипертензии при беременности
Уровень АД зависит от многих параметров организма: тонуса сосудов, объёма циркулирующей крови, скорости выталкивания крови из сердца, растяжимости стенок аорты и других факторов. Эти параметры регулируются условно на трех уровнях: центральном, сосудистом, почечном. [3] [4] [6]
При воздействии факторов риска, перечисленных выше, регуляторные механизмы сбиваются. В зависимости от того, на каком уровне первоначально произошел сбой, развитие АГ может начаться с одного из звеньев патогенеза и продолжиться подключением следующих: увеличением суммарного сопротивления сосудов, активацией гормональных систем, активацией центральной нервной системы, дисбалансом натрия и воды, увеличением жесткости сосудистой стенки. Эти патологические процессы наслаиваются на процессы адаптации сердечно-сосудистого русла к вынашиванию и рождению ребёнка.
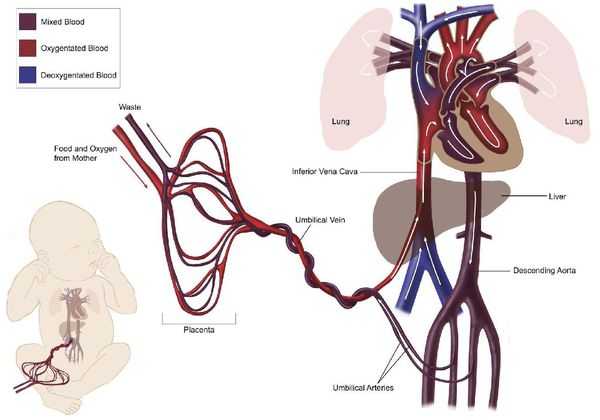
Во время беременности формируется еще один (третий) круг кровообращения, увеличивается общий объём циркулирующей крови, быстро повышается масса тела (рост матки, плаценты, плода), ускоряется обмен веществ, активируется ряд гормональных систем, также для беременности характерно расширение сосудов. [1] [2] [5] В результате увеличивается количество крови, выбрасываемое сердцем при сокращении, и количество сокращений сердца (к концу беременности обычно пульс учащается на 15-20 ударов), а уровень АД, наоборот, понижается (причём в первую треть беременности АД снижается, во вторую — остаётся без изменений, в третью — повышается до уровня перед беременностью). [1] [2] [5] Следовательно, в период беременности сердце работает в наименее экономном режиме, активно расходуя свой ресурс.
В родах нагрузка на сердце и сосуды максимальна, так как стремительно возрастает потребность тканей в кислороде. После родов исчезает третий круг кровообращения, повышается вязкость крови, увеличивается АД — сердечно-сосудистая система вновь должна перестроится, но теперь очень быстро. [1] [2] [5] Компенсаторные возможности сердечно-сосудистой системы резко сужаются.
Таким образом, адаптация сердечно-сосудистой системы к беременности, родам и послеродовому периоду может ухудшить течение АГ, а наличие АГ может затруднить адаптацию сердечно-сосудистой системы.
Классификация и стадии развития гипертензии при беременности
АГ при беременности классифицируют по времени её обнаружения, степени повышения АД и стадиям.
По времени обнаружения АГ выделяют: [1]
Для беременных существует особая классификация степени повышения АД, определяемой по наиболее высокому уровню систолического (верхнего) или диастолического (нижнего) АД: [1]
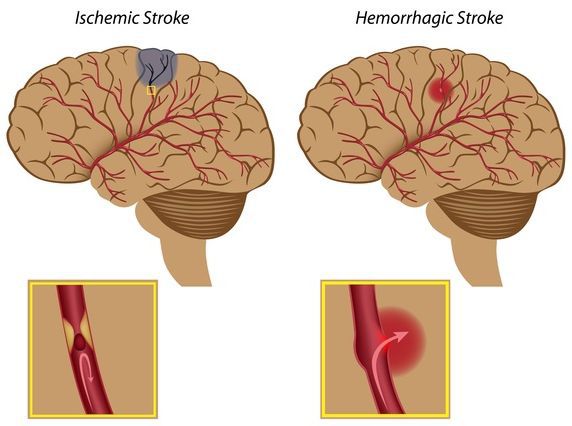
Осложнения гипертензии при беременности
Риски для матери и ребёнка:
Диагностика гипертензии при беременности
В связи с тем, что при беременности диагностические возможности ограничены, женщинам с уже ранее выявленной, существующей АГ целесообразно пройти комплексное обследование перед планированием беременности. [1] [5]
Когда нужно немедленно записаться к гинекологу
Беременной женщине с АГ необходим усиленный врачебный контроль в течение всей беременности и в ближайшее время после неё. Во время беременности обязательно надо обратиться к врачу не только при повышенном уровне артериального давления (верхнее ≥ 140 мм рт. ст., нижнее ≥ 90 мм рт. ст.), но и при головокружении, головной боли, чрезмерной усталости, появлении судорог в мышцах, тошноте.
Диагностический процесс при АГ во время беременности решает следующие задачи:
К каким врачам обращаться
Помимо наблюдения у гинеколога, при хронической АГ рекомендуются консультации терапевта (кардиолога), невролога, офтальмолога, эндокринолога.
Физикальное обследование
Основной метод диагностики — измерение АД. Измерять АД следует в положении сидя поочерёдно на каждой руке, обязательно спустя 5-10 минут предварительного отдыха. [1] В случае различных показателей АД верным считается результат с бо́льшим АД. Необходимо, чтобы на момент измерения прошло около 1,5-2 часов после употребления пищи. Для более достоверных результатов измерения АД следует в день диагностики отказаться от кофе и чая.
Лабораторная диагностика
Основные лабораторные анализы, назначаемые беременным с гипертонией:
Для выявления преэклампсии все беременные должны быть обследованы на наличие протеинурии (белка в моче) на ранних сроках. Если по результатам тест-полоски ≥1, то необходимо незамедлительно выполнить дальнейшие обследования, например выявить соотношение альбумина и креатинина в разовой порции мочи.
Инструментальная диагностика
Также при АГ во время беременности проводят:
Диагностические лабораторные и функциональные параметры преэклампсии (ПЭ)
Преэклампсия – характерный для беременности синдром, развивающийся после 20-й недели беременности. Проявляется повышением АД и протеинурией (появлением белка в моче) ≥ 0,3 г/сут.
Эклампсия – судорожный синдром, не связанный с заболеваниями мозга, возникающий у женщин с преэклампсией.
Лечение гипертензии при беременности
Целями лечения артериальной гипертензии у беременных являются:
Существует два способа лечения артериальной гипертензии при беременности :
— гестационной АГ (АД ≥ 140/90 на сроке ≥ 20 недель беременности);
— гипертоническом кризе (быстрое повышение АД ≥ 170/110);
— преэклампсии (АД ≥ 140/90 + белок в моче);
Виды амбулаторного лечения:
Немедикаментозное лечение: [1] [2] [5] [6]
Преждевременное угасание функции яичников. Что это за патология и как ее лечить?
Преждевременное угасание функции яичников
Преждевременное угасание функции яичников — это форма первичной недостаточности яичников. Патологическое состояние характеризуется нарушением менструального цикла (прекращением месячных) и очень часто диагностируется как преждевременная менопауза.
Преждевременное нарушение работы яичников — обратимый процесс, он эффективно поддается лечению. Симптомы угасания функции яичников появляются чаще всего у женщин в возрасте 40 лет. Наиболее характерны: приливы, ночная потливость и головные боли.
Что такое преждевременное угасание функции яичников
Еще в первой половине XX века заметили, что некоторые молодые женщины в возрасте около 40 лет перестают носить менструации. Такое состояние определили как преждевременную менопаузу. В ходе исследования на протяжении многих лет было замечено, что в моче у женщин с ранним наступлением менопаузы наблюдается повышенный уровень гонадотропинов (гормонов, отвечающих за правильное функционирование половой системы).
В настоящее время это заболевание определяется как преждевременное угасание яичников (от англ. premature ovarian failure – POF). Оно проявляется задержкой менструации у женщин до сорока лет. Является одним из видов первичной недостаточности яичников.
» data-medium-file=»https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/03/Задержка-менструации.jpg?fit=415%2C300&ssl=1″ data-large-file=»https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/03/Задержка-менструации.jpg?fit=762%2C550&ssl=1″ loading=»lazy» src=»https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/03/%D0%97%D0%B0%D0%B4%D0%B5%D1%80%D0%B6%D0%BA%D0%B0-%D0%BC%D0%B5%D0%BD%D1%81%D1%82%D1%80%D1%83%D0%B0%D1%86%D0%B8%D0%B8.jpg?resize=900%2C650&ssl=1″ alt=»Задержка менструации» width=»900″ height=»650″ srcset=»https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/03/Задержка-менструации.jpg?w=900&ssl=1 900w, https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/03/Задержка-менструации.jpg?resize=415%2C300&ssl=1 415w, https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/03/Задержка-менструации.jpg?resize=762%2C550&ssl=1 762w, https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/03/Задержка-менструации.jpg?resize=768%2C555&ssl=1 768w» sizes=»(max-width: 900px) 100vw, 900px» data-recalc-dims=»1″ /> Задержка менструации
Предположить развитие преждевременного угасания яичников может появление ранних приливов до появления нарушений менструального цикла. Преждевременное прекращение работы яичников возникает у женщин на четвертом десятилетии жизни. Этим заболеванием страдает 1 на 100 женщин в возрастном диапазоне от 30 до 39 лет.
Гораздо меньшая заболеваемость 1 на 1000 встречается у женщин в возрасте до 30 лет. Гормональные нарушения подтверждаются данными лабораторных исследований. Определяется повышенный уровень содержания гонадотропинов в моче и снижение концентрации эстрадиола. Преждевременное угасание яичников, в отличие от менопаузы, состояние обратимое.
Необходимо пройти курс лечения. Эффективность терапии подтверждается случаями возобновления функции яичников у женщин после курсового применения лекарственных препаратов.
Причины развития патологии — преждевременного угасания работы яичников
Нарушение нормальной работы яичников могут происходить в результате действия разнообразных факторов на организм женщины. Некоторые вызывают ускоренную атрофию фолликулов яичников. Другой механизм воздействия заключается в уменьшении количества фолликулов, внутри которых находятся яйцеклетки.
К наиболее часто встречающимся причинам преждевременного угасания работы яичников, относят следующие:
Факторы риска развития заболевания
Причина развития патологии у большого количества женщин не установлена. Прекращение длительного приема пероральных средств для контрацепции может привести к преждевременному прекращению работы яичников. В некоторых случаях заболевание может развиться непосредственно после беременности.
В результате проведенных исследований, доказано наличие факторов риска развития данного заболевания:
Симптомы преждевременного старения яичников
Прекращение работы яичников приводит дефициту эстрогенов и развитию гормонального дисбаланса. Это отражается на работе всех систем организма. Развитие заболевания характеризуется следующими симптомами:
Вышеперечисленные симптомы очень похожи на признаки климактерического периода, важно не путать эти состояния и поставить правильный диагноз.
Последствия преждевременного угасания функции яичников
Прежде всего, дефицит содержания эстрогенов в организме приводит к остеопении. Остеопения — это снижение минеральной плотности костной ткани. Впоследствии развивается остеопороз — прогрессирующее системное метаболическое заболевание, поражающее соединительные ткани. Предрасположенность к хрупкости костей и переломам связана не только с заболеванием, но и с приемом препаратов, малоподвижным образом жизни, курением.
» data-medium-file=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/03/Остеопороз.jpg?fit=421%2C300&ssl=1″ data-large-file=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/03/Остеопороз.jpg?fit=771%2C550&ssl=1″ loading=»lazy» src=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/03/%D0%9E%D1%81%D1%82%D0%B5%D0%BE%D0%BF%D0%BE%D1%80%D0%BE%D0%B7.jpg?resize=900%2C642&ssl=1″ alt=»Остеопороз» width=»900″ height=»642″ srcset=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/03/Остеопороз.jpg?w=900&ssl=1 900w, https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/03/Остеопороз.jpg?resize=421%2C300&ssl=1 421w, https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/03/Остеопороз.jpg?resize=771%2C550&ssl=1 771w, https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/03/Остеопороз.jpg?resize=768%2C548&ssl=1 768w» sizes=»(max-width: 900px) 100vw, 900px» data-recalc-dims=»1″ /> Остеопороз
Нарушение работы яичников приводит к отсутствию овуляции, что ставит под угрозу детородную функцию женщины. Поскольку в последнее время наблюдается тенденция к поздним родам, многие именно после 35 лет решают завести ребенка. Нарушение работы яичников — не приговор. При правильной постановке диагноза и терапии заболевания сохраняется возможность нормального течения беременности и родов.
Диагностика и лечение преждевременного угасания яичников
Диагноз яичниковая недостаточность (гипофункция яичников) ставится на основании клинической картины заболевания, результатов исследований на содержание гормонов, гинекологического и общего медицинского осмотра пациентки. Проводится ультразвуковое исследование при котором определяются размеры яичников, наличие или отсутствие фолликулов, общее состояние половых органов.
Схема лечения устанавливается индивидуально с учетом симптомов заболевания, результатов анализов и наличия сопутствующей патологии. Основой лечения преждевременного угасания работы яичников является прием гормональных лекарственных средств в рамках так называемой ЗГТ — заместительной гормональной терапии. ЗГТ подразумевает введение в организм гормонов, которые вырабатываются в результате работы яичников. Лечение должно проводиться строго под контролем врача.
Гормональные лекарственные средства
Гормональные лекарственные средства
» data-medium-file=»https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/03/Гормональные-лекарственные-средства.jpg?fit=394%2C300&ssl=1″ data-large-file=»https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/03/Гормональные-лекарственные-средства.jpg?fit=723%2C550&ssl=1″ loading=»lazy» src=»https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/03/%D0%93%D0%BE%D1%80%D0%BC%D0%BE%D0%BD%D0%B0%D0%BB%D1%8C%D0%BD%D1%8B%D0%B5-%D0%BB%D0%B5%D0%BA%D0%B0%D1%80%D1%81%D1%82%D0%B2%D0%B5%D0%BD%D0%BD%D1%8B%D0%B5-%D1%81%D1%80%D0%B5%D0%B4%D1%81%D1%82%D0%B2%D0%B0.jpg?resize=900%2C685&ssl=1″ alt=»Гормональные лекарственные средства» width=»900″ height=»685″ srcset=»https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/03/Гормональные-лекарственные-средства.jpg?w=900&ssl=1 900w, https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/03/Гормональные-лекарственные-средства.jpg?resize=394%2C300&ssl=1 394w, https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/03/Гормональные-лекарственные-средства.jpg?resize=723%2C550&ssl=1 723w, https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/03/Гормональные-лекарственные-средства.jpg?resize=768%2C585&ssl=1 768w» sizes=»(max-width: 900px) 100vw, 900px» data-recalc-dims=»1″ /> Гормональные лекарственные средства
Следует строго соблюдать рекомендации по лечению сопутствующих заболеваний, которые также могут быть причиной нарушения работы яичников. Особенно таких как: гипотиреоз, гипофункция коры надпочечников, системная красная волчанка, язвенная болезнь Крона, сахарный диабет первого типа. Необходима комплексная терапия заболевания.
Специалисты рекомендуют принимать комплекс витаминов и минеральных веществ, а также препараты, содержащие мелатонин. Мелатонин улучшает работу иммунной системы, замедляет процессы старения, регулирует функции эндокринной системы, артериальное давление, периодичность сна. Кроме того, предполагается. что мелатонин предотвращает депрессию, восстанавливает фертильность и менструальный цикл.
Следует обратить внимание на психическое состояние женщины. Снижение настроения может быть связано как с опасениями за свое здоровье, так и с желанием молодых женщин завести детей. При необходимости нужно назначить соответствующее лечение.
После проведения адекватной терапии заболевания, работа и секреторные функции яичников восстанавливаются. У молодых женщин есть все шансы на рождение здорового ребенка с применением экстракорпорального оплодотворения.
После лечения необходимо регулярное наблюдение у личного гинеколога. Женщине рекомендуется отказаться от вредных привычек, перейти на правильный режим сна-бодрствования, подключить умеренную физическую активность. Изменив свой образ жизни в пользу правильного питания и отказа от стимуляторов, можно существенным образом улучшить функционирование эндокринной и репродуктивной системы.