Диагноз руброфития что это
Рубромикоз (руброфития): симптомы и лечение
По статистике, рубромикоз (руброфития) является одним из наиболее распространенных грибковых поражений кожных покровов и ногтевых пластин. На его долю приходится до 80% всех диагностируемых случаев микозов стоп. Заболевание обычно имеет упорное течение, однако при условии вовремя начатого лечения от рубромикоза можно избавиться навсегда.
Причины рубромикоза
Возбудитель заболевания – красный трихофитон (Trichophyton rubrum). Это крайне контагиозный грибок-дерматофит, который питается кератинами, входящими в состав кожи и ногтей. Пути заражения рубромикозом могут быть следующими:
Симптомы рубромикоза
Признаки патологии зависят от ее локализации:
Лечение рубромикоза
При подозрении на рубромикоз обратитесь к дерматологу. Чтобы терапия была максимально успешной, необходимо точно поставить диагноз и отграничить рубромикоз от некоторых других заболеваний, имеющих схожую симптоматику. При подозрении на руброфитию проводится дифференциальная диагностика с системной красной волчанкой, псориазом, экземой, трихофитией, непаразитарным сикозом. Диагноз ставится на основании данных, полученных при микроскопическом анализе биоматериала – кожных чешуек, волос, частичек ногтевых пластин.
Лечение рубромикоза включает в себя наружную обработку пораженных участков противомикотическими препаратами, нанесение на них противовоспалительных и кератолитических мазей и кремов, а также прием антигистаминных средств для уменьшения кожного зуда. Также может быть рекомендовано проведение сеансов физиотерапии.
Если вы столкнулись с симптомами рубромикоза и не знаете, с чего начать борьбу с ними, рекомендуем обратиться в медцентры «ЭкспрессМедСервис», расположенные в Выборгском и Фрунзенском районах СПб. Наши специалисты проведут диагностику заболевания и подберут оптимальные способы лечения.
Рубромикоз
Автор статьи: Врач дерматолог-косметолог Конькова Ю. Г. Стаж работы: 12 лет
Рубромикоз (rubromycosis, руброфития) — наиболее распространенное грибковое заболевание. Поражает главным образом ладони и подошвы, а также ногти (онихомикоз). Возбудитель — Trichophyton rubrum (Т. rubrum).
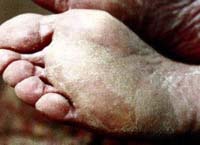
Кожа ладоней и подошв грубая, сухая, утолщенная вследствие разлитого гиперкератоза; нередко образуются омозолелости с глубокими болезненными трещинами. Характерно муковидное шелушение в кожных бороздках. Изменения кожи на стопах могут иметь вид сквамозной или дисгидротической эпидермофитии; межпальцевые складки при руброфитии поражаются все.
Цены на услуги
Первичный приём дерматолога (оценка жалоб пациента, сбор анамнеза, осмотр, постановка предварительного диагноза, консультация)
Повторный приём дерматолога
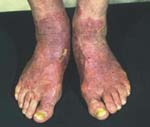
В больших складках кожи рубромикоз проявляется так же, как паховая эпидермофития.
В патологический процесс может вовлекаться кожа голеней, ягодиц, реже — живота, спины, лица; иногда он принимает распространенный характер. Наблюдаются высыпания шелушащихся эритем с синюшным оттенком и фолликулярных узелков. Характерны: фестончатые очертания очагов, прерывистость их границ, группировка узелков, формирование из них дугообразных, кольцевидных, гирляндообразных фигур по периферии эритематозно-сквамозных поражений. В пушковых волосах нередко обнаруживаются элементы гриба, располагающиеся преимущественно внутри волоса, что обусловливает длительность течения заболевания и резистентность его по отношению к наружной фунгицидной терапии.
Руброфития волосистой части головы, верхней губы, подбородка иногда напоминает сикоз.
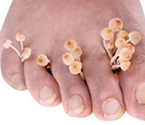
При руброфитии наблюдается множественное, относительно быстро наступающее поражение всех ногтевых пластинок стоп и кистей. Патологический процесс у подавляющего большинства больных начинается со стоп. Описаны единичные случаи онихомикозов кистей без каких-либо проявлений руброфитии на стопах. Причиной изолированного онихомикоза кистей является тесный контакт с больными в семье или заражение во время маникюра.
Выделяются три разновидности онихомикозов, обусловленных Т. rubrum: нормотрофическая, гипертрофическая и онихолитическая, которые, однако, не являются строго отграниченными друг от друга, могут переходить одна в другую и наблюдаться сочетанно у одного и того же больного.
При нормотрофическом онихомикозе ногтевые пластинки длительное время сохраняют свою конфигурацию и толщину, наружная пластинка ногтя имеет обычный блеск. В толще ногтя наблюдаются пятна и полоски, цвет которых варьируется от белого до охряно-желтого. Чаще эти изменения возникают в толще латеральных участков ногтевых пластинок. Постепенно пятна и полосы сливаются, занимая почти весь ноготь; свободным от поражения остается только проксимальный отдел.
Гипертрофический онихомикоз характеризуется выраженным подногтевым гиперкератозом, что приводит к значительному утолщению ногтя. Ногтевая пластинка становится грязно-желтой, легко крошится как с боковых, так и со свободных краев. Вследствие гипертрофии ногтя возможно развитие микотического онихогрифоз, при котором ногти значительно утолщаются и искривляются, напоминая когти птицы. При неравномерном разрушении утолщенного свободного края возникают своеобразные изменения, получившие название «изъеденный ноготь».
Записаться на прием
При онихолитическом типе поражения ногтевые пластинки становятся тонкими и часто очень быстро отделяются от ногтевого ложа со свободного края. Отделившаяся их часть имеет тусклый, грязно-серый цвет. Проксимальная часть ногтевой пластинки, особенно в области луночки, очень долго сохраняет нормальный оттенок. В области ногтевого ложа, лишенного ногтевой пластинки, образуются выраженные гиперкератотические наслоения.
Ногтевые валики при онихомикозе, обусловленном Т. rubrum, в процесс не вовлекаются.
Диагноз. Руброфития может симулировать самые разнообразные дерматозы, и поэтому постановка диагноза нередко представляет большие трудности. Подтверждением грибковой этиологии поражения кожи служат, как и при эпидермофитии, положительные результаты микроскопического исследования (в чешуйках — нити ветвящегося мицелия, иногда артроспорового), однако решение вопроса о характере микоза нередко требует посева патологического материала на искусственные питательные среды (культуральная диагностика).
Пути и условия заражения. Аналогичны таковым при эпидермофитии. Кроме того, возможна передача инфекции через полотенца, перчатки, рукавицы.
Рубромикоз
Рубромикоз – дерматомикоз, поражающий кожу стоп, кистей, пахово-бедренных складок и других участков. Проявлениями рубромикоза служат гиперемия, сухость, гиперкератоз, растрескивание, муковидное шелушение участков кожи. Поражение ногтевых пластинок характеризуется их утолщением, повышенной ломкостью, развитием подногтевого гиперкератоза. Диагностика рубромикоза осуществляется дерматологом-микологом на основании внешнего осмотра и результатов лабораторных исследований (бактериологического посева, соскоба на патогенные грибы). Терапия рубромикоза включает обработку пораженной кожи и ногтей, прием внутрь противомикотических препаратов
Общие сведения
Рубромикоз – это микотическое заболевание кожи, возбудителем которого является грибок Trichophyton rubrum, чья высокая ферментативная активность вызывает поражение кожи стоп, иногда кожи в крупных складках и еще реже рубромикозом поражаются пушковые и длинные волосы. Возбудитель рубромикоза подразделяется на гипсовидного, пушистого и бархатного, гипсовидный тип грибка наиболее агрессивный и в основном вызывает поражения стоп. Рубромикоз составляет 60-80% всех случаев грибковых заболеваний стоп. По локализационному признаку в дерматологии выделяют рубромикоз стоп, кистей (в т. ч. ногтей) и генерализованный рубромикоз.
Механизм заражения
Инфицирование происходит при контакте с больным человеком, но ввиду высокой вирулентности рубромикоза, заражение через пользование общими предметами обихода тоже встречается часто. Применение антибактериальных препаратов, цитостатиков и гормональных лекарств способствует инокуляции возбудителя рубромикоза. Нарушение тонуса сосудов и нарушение кровообращения в нижних конечностях, что случатся при различных заболеваниях, например при облитерирующием эндартериите, способствуют обсеменению спорами грибка. После перенесенного заболевания иммунитет к рубромикозу не развивается. Точный инкубационный период рубромикоза не установлен, при контакте со спорами грибка может развиться длительное носительство, вследствие чего человек, не имеющий клинических проявлений рубромикоза, становиться источником заражения.
Симптомы рубромикоза

Рубромикоз кистей возникает путем самозаражения, реже рубромикоз кистей диагностируют первично. Клинические проявления те же, что и при поражении стоп, но менее интенсивные из-за частого мытья рук. Кроме того, по периферии очагов поражения наблюдается прерывистый валик, который зачастую переходит и на тыльную часть ладоней.

Симптомы генерализованного рубромикоза
Генерализация рубромикоза развивается после более или менее длительного существования ограниченных форм. Заболевания внутренних органов, эндокринной и нервной систем, трофические изменения кожи, а так же прием препаратов из группы антибиотиков, цитостатиков и гормонов при отсутствии адекватного лечения локализованных форм, являются основной причиной генерализации рубромикоза.
Эритематозно-сквамозная форма рубромикоза локализуется на любых участках кожи, сопровождается сильным зудом и маскируется под другие заболевания. Дифференцировать такую форму рубромикоза нужно с атопическим дерматитом, атипичной экземой и парапсориазом. Микотическая природа подтверждается при внимательном осмотре, очаги поражения располагаются группами, склонны образовывать кольца, дуги, полудуги и гирлянды. Гипрепигментация и шелушение от центра к периферии также говорят о микотическом происхождении изменений кожи. Фестончатые края с наличием отечного прерывистого валика являются характерными признаками рубромикоза. Заболевание имеет волнообразное хроническое течение с обострениями в теплое время года.
Фолликулярно-узловатая форма рубромикоза характеризуется глубокими поражениями кожи ступней, кистей, голеней, ягодиц и предплечий. Элементы склонны к периферическому росту и к слиянию и приобретают внешнее сходство с узловатым васкулитом и узловатой эритемой. Если в процесс вовлекается кожа лица, то клинические проявления маскируются под проявления красной волчанки.

Диагностика
Лечение рубромикоза
Если на первое место выступает отек и мокнутие пораженной кожи, то необходимо применение местных успокаивающих и охлаждающих гелей и примочек. Нормализация работы кишечника и лечение системных заболеваний занимают важное место в терапии рубромикоза. При проявлении аллергических реакций, в том числе и на вдыхаемые споры гриба, необходимо назначение десенсибилизирующих препаратов и препаратов, снижающих выработку гистамина – лоратадин, фексофенадин и другие.
После того, как воспалительный процесс стихает, назначают кератолитические препараты, чтобы произвести отслойку утолщенного эпидермиса, иначе противогрибковые мази будут неэффективными. Мыльносодовые ванны и бранш с помощью скальпеля или ножниц позволяют максимально очистить поверхность от роговых масс. Если пациенты чувствуют боль при ходьбе, то необходимо пользоваться костылями, так как в таком случае повязка с агрессивными кератолитическим веществами не соскальзывает на непораженную кожу.
После отслойки утолщенной кожи к терапии рубромикоза подключают обработку кожи и ногтей пораженных участков противомикотическими препаратами. Лечение мазями, содержащими оксиконазол и тербинафин, длительное от 1 до 6 месяцев, после чего необходим перерыв и, если необходимо, продолжение терапии. Для общего курсового лечения назначают те же препараты внутрь, в таблетированных формах.
При рубромикозе гладкой кожи отслойка эпидермиса не требуется, и сразу начинают терапию противогрибковыми мазями и препаратами для приема внутрь. Рекомендуется соблюдать диету с преобладанием белковой пищи и продуктов, богатых витаминами А и Е, для улучшения регенерации кожи. Лечение сопутствующих заболеваний проводят в фоновом режиме. При терапии рубромикоза ногтей используют противогрибковые пластыри и лаки для ногтей, препараты, в набор которого входит мазь, пластырь и скребок для ногтей. В некоторых случаях требуется хирургическое удаление ногтевой пластины.
Процесс лечения рубромикоза длительный, а потому от пациента требуется терпение и полное соблюдение приема препаратов, так как нерегулярный прием таблеток и нерегулярное местное лечение лишь вырабатывают у возбудителя рубромикоза устойчивость к лекарственным веществам. Ежедневная смена нательного и постельного белья и его стирка с добавлением соды и двойное проглаживание помогает уничтожить споры рубромикоза и предотвратить повторное инфицирование. Больной рубромикозом должен иметь отдельные предметы обихода и избегать прямых контактов со здоровыми людьми.
Профилактика
Профилактике рубромикоза уделяется особое внимание ввиду распространенности этого заболевания среди городского населения. Обязательному осмотру подлежат работники бань, саун, спортивных комплексов и бассейнов. И, если вы посещаете подобные заведения, то профилактический осмотр дерматолога должен быть обязательным, так как возможно длительное носительство рубромикоза без клинических проявлений. Индивидуальные банные принадлежности, отказ от совместного ношения одежды внутри семьи снижает риск внутрисемейных очагов рубромикоза и других инфекционных заболеваний.
Микозы кистей, стоп и туловища
Общая информация
Краткое описание
РОССИЙСКОЕ ОБЩЕСТВО ДЕРМАТОВЕНЕРОЛОГОВ И КОСМЕТОЛОГОВ
ФЕДЕРАЛЬНЫЕ КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ ПО ВЕДЕНИЮ БОЛЬНЫХ МИКОЗАМИ КИСТЕЙ, СТОП И ТУЛОВИЩА
Шифр по Международной классификации болезней МКБ-10
В35, В37.2
ОПРЕДЕЛЕНИЕ
Микозы кистей, стоп и туловища – заболевания, вызываемые патогенными грибами, поражающими кожу и ее придатки.
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
В35.1 Микоз ногтей
В35.2 Микоз кистей
В35.3 Микоз стоп
В35.4 Микоз туловища
В35.6 Эпидермофития паховая
В37.2 Кандидоз кожи и ногтей
Этиология и патогенез
Заражение патогенными грибами может происходить при непосредственном контакте с больным, а также через обувь, одежду, предметы обихода (коврики в ванной, мочалки, маникюрные принадлежности и др.), при посещении спортивных залов, бань, саун, бассейнов.
Проникновению грибов в кожу способствуют ссадины, трещины в межпальцевых складках, обусловленные потертостью, повышенной потливостью или сухостью кожи, плохим высушиванием после водных процедур, узостью межпальцевых складок, плоскостопием, расстройством кровообращения при сосудистых заболеваниях конечностей и др. Микозы могут приобретать распространенный характер при наличии сопутствующих заболеваний – эндокринных, чаще сахарного диабета, иммунных нарушений, генодерматозов, заболеваний крови, а также при использовании антибактериальных, кортикостероидных и цитостатических препаратов.
В настоящее время микоз стоп, вызванный Trichophyton rubrum, является наиболее распространенным грибковым заболеванием у взрослых лиц [3–11].
Клиническая картина
Cимптомы, течение
В клинической картине руброфитии стоп различают пять основных форм: сквамозную, сквамозно‑гиперкератотическую, интертригинозную, дисгидротическую и онихомикоз стоп.
Сквамозная форма характеризуется наличием шелушения на коже межпальцевых складок, подошв, ладоней, иногда – с наличием мелких поверхностных трещин. В области боковых поверхностей подошв также могут наблюдаться явления десквамации эпидермиса.
Интертригинозная (межпальцевая, опреловидная) форма клинически сходна с опрелостью. Поражаются межпальцевые складки, чаще между III и IV, IV и V пальцами стоп. Процесс характеризуется гиперемией, отечностью, мокнутием и мацерацией, в ряде случаев – пузырьковыми высыпаниями. Нередко образуются эрозии и глубокие болезненные трещины. Субъективно отмечаются зуд, жжение, болезненность в очагах поражения.
Дисгидротическая форма проявляется многочисленными пузырьками с толстой покрышкой. Преимущественная локализация высыпаний – свод стопы, а также межпальцевые складки и кожа пальцев. Сливаясь, пузырьки образуют крупные многокамерные пузыри, при вскрытии которых возникают влажные эрозии розово‑красного цвета. Высыпания располагаются на неизмененной коже. При развитии процесса присоединяются гиперемия, отечность и зуд кожи, что придает этой разновидности сходство с острой дисгидротической экземой.
У детей поражение гладкой кожи на стопах характеризуется мелкопластинчатым шелушением на внутренней поверхности концевых фаланг пальцев, чаще в 3 и 4 межпальцевых складках или под пальцами, гиперемией и мацерацией. На подошвах кожа может быть не изменена или усилен кожный рисунок, иногда наблюдается кольцевидное шелушение. Заболевание сопровождается зудом. У детей чаще, чем у взрослых лиц возникают экссудативные формы поражения не только на стопах, но и на кистях.
Онихомикоз стоп при руброфитии преимущественно проявляется поражением всех ногтей.
Выделяют нормотрофический, гипертрофический и атрофический типы онихомикоза.
Для нормотрофического типа характерно появление в толще ногтя полос желтоватого и белого цвета, при этом ногтевая пластинка не изменяет своей формы, подногтевой гиперкератоз не выражен.
При гипертрофическом типе ногтевая пластинка утолщается за счет подногтевого гиперкератоза, приобретает желтоватую окраску, крошится, края становятся зазубренными.
Атрофический тип онихомикоза характеризуется значительным истончением, отслойкой ногтевой пластинки от ногтевого ложа с образованием пустот или частичным ее разрушением.
Также различают дистальный, дистально-латеральный, белый поверхностный, проксимальный подногтевой, тотальный дистрофический онихомикоз.
Руброфития кистей в начале заболевания характеризуется поражением кожи ладоней и носит односторонний характер, может сочетаться с онихомикозом кистей. Клинически наблюдаются сухость кожи, утолщение рогового слоя, муковидное шелушение и утрированность кожных борозд. Возникающие очаги на тыле кистей имеют прерывистые края и состоят из узелков, пузырьков, корочек. Инфицирование кистей, гладкой кожи и складок, как правило, происходит из очагов руброфитии стоп в результате лимфогематогенного распространения грибов и при аутоинокуляции; в редких случаях возникает первично при экзогенном внедрении грибов.
Руброфития гладкой кожи чаще наблюдается на ягодицах, бедрах и голенях, но может локализоваться на любых участках тела, включая кожу лица. Различают эритематозно-сквамозную, фолликулярно-узелковую и инфильтративно-нагноительную формы.
Для эритематозно-сквамозной формы руброфитии характерно наличие розовых или красно-розовых с синюшным оттенком пятен округлых очертаний, имеющих четкие границы. На поверхности пятен обычно присутствуют мелкие чешуйки, по их периферии проходит прерывистый валик, состоящий из сочных папул. Нередко папулы бывают покрыты мелкими пузырьками и корочками. Пятна изначально небольшие, склонны к центробежному росту и слиянию друг с другом, при этом они образуют обширные очаги с фестончатыми очертаниями, занимающие обширные области кожного покрова.
Фолликулярно-узелковая форма руброфитии отличается поражением пушковых волос в пределах эритематозно-сквамозных очагов. Волосы утрачивают естественный блеск, становятся тусклыми и ломкими.
Инфильтративно-нагноительная форма руброфитии встречается довольно редко, в основном у детей на волосистой части головы. По клиническим проявлениям она напоминает инфильтративно-нагноительную трихофитию, вызванную зоофильными трихофитонами. На месте очагов после разрешения инфекционно-воспалительного процесса могут оставаться отдельные атрофические рубчики.
Эпидермофития
Эпидермофития стоп представляет собой поражение стоп, вызываемое Trichophyton mentagrophytes, var. interdigitale (межпальцевым трихофитоном). Данный грибковый процесс встречается намного реже и клинически незначительно отличается от руброфитии.
Возбудитель эпидермофитии стоп обладает выраженным аллергизирующим действием, поэтому у больных чаще возникают интертригинозные и дисгидротические формы заболевания, сопровождающиеся вторичными высыпаниями (микидами). Возможно развитие эритемы, отечности, обильной десквамации эпидермиса с образованием эрозий и язв, присоединением вторичной инфекции, вызванной грамотрицательными бактериями. Такой процесс сопровождается региональным (пахово-бедренным) лимфаденитом, лимфангиитом и общеинфекционными симптомами: лихорадкой, недомоганием.
В начале заболевания наблюдается поражение складки между 3 и 4-м пальцами стопы, с переходом на верхнюю треть подошвы, свод, боковые поверхности стопы и пальцев.
Онихомикоз стоп, обусловленный Trichophyton mentagrophytes, var. interdigitale характеризуется поражением ногтевых пластин I и V пальцев стоп, при этом могут наблюдаться дистальный, дистально-латеральный и проксимальный тип измененных ногтей. Чаще выявляются поверхностные формы онихомикоза, однако могут встречаться комбинированные формы ониходистрофий у одного больного (аналогичные таковым при руброфитии).
Эпидермофития паховая характеризуется появлением на коже паховых областей, внутренних поверхностях бедер, мошонке, реже – в межъягодичной складке, а также в подмышечных и субмамарных областях шелушащихся розовых пятен. В начале заболевания размер элементов составляет до 1 см в диаметре, далее они увеличиваются в размерах, при этом воспалительные явления в центре могут разрешаться. Формируются крупные (до 10 см в диаметре) кольцевидные пятна красного цвета, образующие при слиянии «фестончатые» очаги. Границы очагов четкие, подчеркнуты отечным ярким гиперемированным воспалительным валиком с пузырьками и мелкими пустулами на его поверхности. Субъективно высыпания характеризуются зудом.
Кандидоз ногтей и ногтевых валиков
Клиническая картина кандидозного онихомикоза обычно представлена проксимальной формой, реже – дистальной.
При проксимальной форме наблюдается желтовато-коричневый или буроватый цвет ногтевой пластины с участком выраженной ломкости, что приводит к образованию обрезанного сбоку края ногтя (проксимально-латеральный вариант). Процесс сочетается с явлениями паронихии, когда могут наблюдаться флюктуация и гнойное отделяемое при пальпации воспалённого ногтевого валика.
Дистальная форма кандидозного онихомикоза проявляется изменением окраски, гиперкератозом и последующим лизисом ногтевой пластины со свободного (дистального) края.
Диагностика
Для определения вида возбудителя проводится культуральное исследование и исследование молекулярно-биологическими методами.
При назначении системных антимикотических препаратов рекомендуется проведение биохимического исследования сыворотки крови для определения уровня билирубина, АСТ, АЛТ, ГГТ, щелочной фосфатазы, глюкозы.
При резистентных к терапии формах онихомикоза рекомендуется проведение ультразвукового исследования поверхностных и глубоких сосудов [12–14].
Дифференциальный диагноз
Дифференциальный диагноз руброфитии проводят с псориазом, себорейным дерматитом, экземой, красным плоским лишаем, герпетиформным дерматитом Дюринга, красной волчанкой, лимфомой кожи.
Дифференциальный диагноз паховой эпидермофитии проводят с эритразмой, рубромикозом, псориазом, кандидозом.
Дифференциальная диагностика кандидозных поражений ногтей проводится с онихиями и паронихиями бактериальной природы, псориазом.
Лечение
Показания для госпитализации
Длительное неэффективное амбулаторное лечение при распространенных формах заболевания.
Схемы лечения
Лечение микоза гладкой кожи стоп, кистей и других локализаций.
Наружная терапия
1. Антимикотические препараты для наружного применения [9, 11, 14, 15]:
— изоконазол, крем (В) 1–2 раза в сутки наружно в течение 4 недель
или
— кетоконазол, крем, мазь (В) 1–2 раза в сутки наружно до разрешения клинических проявлений
или
— клотримазол, мазь, крем, раствор (B) 2 раза в сутки наружно до разрешения клинических проявлений
или
— тербинафин, спрей, дермгель (B) 2 раза в сутки наружно до разрешения клинических проявлений
или
— тербинафин, раствор (B) однократно наружно на обе стопы на 24 часа
или
— миконазол, крем (B) 2 раза в сутки наружно до разрешения клинических проявлений [16]
или
— нафтифин, крем, раствор (B) 2 раза в сутки наружно до разрешения клинических проявлений
или
— оксиконазол, крем (В) 1–2 раза в сутки наружно в течение 4 недель
или
— сертаконазол, крем 2% (B) 2 раза в сутки наружно до разрешения клинических проявлений [16]
или
— циклопирокс, крем (B) 2 раза в сутки наружно до разрешения клинических проявлений
или
— ундециленовая кислота+ундециленат цинка, мазь (С) 2 раза в сутки наружно до разрешения клинических проявлений
или
— эконазол, крем (B) 2 раза в сутки наружно до разрешения клинических проявлений
или
— бифоназол, крем (В) 1–2 раза в сутки наружно в течение 5 недель.
2. При значительном гиперкератозе в очагах микоза на стопах предварительно производят отслойку рогового слоя эпидермиса с использованием:
— бифоназола (В) 1 раз в сутки в течение 3-4 дней [9, 11, 14].
3. На первом этапе терапии при наличии острых воспалительных явлений применяют примочки: [9, 11, 14]
— ихтиол, раствор 5-10% (D) 2–3 раза в сутки наружно в течение 1–2 дней
или
— бриллиантовый зеленый, водный раствор 1% (D) 1–2 раза в сутки наружно в течение 1–2 дней
или
— фукорцин, раствор (D) 1–2 раза в сутки наружно в течение 2–3 дней
с последующим назначением паст и мазей, содержащих противогрибковые и глюкокортикостероидные лекарственные средства:
— миконазол + мазипредон (B) 2 раза в сутки наружно в течение 7–10 дней
или
— изоконазол нитрат + дифлукортолон валерат (B) 2 раза в сутки наружно в течение 7–10 дней
или
— клотримазол + бетаметазон, крем (B) 2 раза в сутки наружно в течение 7–10 дней.
4. При выраженном мокнутии (в острой фазе) и присоединении вторичной инфекции назначают противовоспалительные растворы в качестве «примочки» и комбинированные антибактериальные препараты [9, 11, 14]:
— ихтиол, раствор 5–10% (D) 2–3 раза в сутки наружно в течение 2–3 дней
или
— натамицин + неомицин + гидрокортизон, крем (B) 2 раза в сутки наружно в течение 3–5 дней
или
— бетаметазон дипропионат + гентамицина сульфат + клотримазол, мазь, крем (B) 2 раза в сутки наружно в течение 3–5 дней.
Системная терапия
1. При неэффективности наружной терапии назначают антимикотические препараты системного действия [9, 11, 14, 15]:
— итраконазол (A) 200 мг в сутки перорально после еды в течение 7 дней, затем 100 мг в сутки перорально после еды в течение 1–2 недель [17]
или
— тербинафин (A) 250 мг в сутки перорально после еды течение 3–4 недель [15]
или
— флуконазол (B) 150 мг перорально после еды 1 раз в неделю не менее 3–4 недель [18]
2. При острых воспалительных явлениях (мокнутие, наличие пузырей) и выраженном зуде применяются антигистаминные препараты:
— хлоропирамина гидрохлорид (D) 0,025 г 2–3 раза в сутки перорально в течение 10–15 дней
или
— клемастин (D) 0,001 г 2 раза в сутки перорально в течение 10–15 дней
или
— мебгидролин (D) 0,1 г 2–3 раза в сутки перорально в течение 10–15 дней.
Лечение онихомикозов стоп и кистей
Наружная терапия [9, 11, 14, 15]
При поражении единичных ногтевых пластин с дистального или боковых краев на 1/3–1/2 пластины можно применять только наружные противогрибковые препараты и ногтевых чистки (с применением кератолитических средств или скалера).
Кератолические средства:
— бифоназол, мазь (С) 1 раз в сутки наружно до полного удаления инфицированных участков ногтей.
После удаления пораженных грибами участков ногтей на очищенное ногтевое ложе применяют один из препаратов:
— кетоконазол, крем (С) 2 раза в сутки наружно до отрастания здоровых ногтей
или
— клотримазол, крем, раствор (С) 2 раза в сутки наружно до отрастания здоровых ногтей
или
— нафтифин, крем, раствор (С) 2 раза в сутки наружно до отрастания здоровых ногтей
или
— оксиконазол, крем (С) 1 раз в сутки наружно до отрастания здоровых ногтей
или
— тербинафин, крем (С) 2 раза в сутки наружно до отрастания здоровых ногтей
или
— циклопирокс, крем, раствор (С) 2 раза в сутки наружно до отрастания здоровых ногтей
или
— бифоназол, раствор, крем 1% (С) 1 раз в сутки наружно в течение до отрастания здоровых ногтей
или
— аморолфин, лак для ногтей 5% (С) 1-2 раза в неделю наружно в течение 6–8 месяцев при поражении ногтей на кистях и в течение 9–12 месяцев при поражении ногтей на стопах (A) [19]
или
— циклопироксоламин, лак для ногтей 8% (С) через день наружно в течение 1 месяца, 2 раза в неделю – в течение второго месяца, 1 раз в неделю – в течение третьего месяца и до отрастания здоровых ногтей (но не менее 6 месяцев).
Особые ситуации
Лечение детей [9, 11, 14, 15]
— тербинафин (С) детям с массой тела более 40 кг – 250 мг 1 раз в сутки перорально после еды; детям с массой тела от 20 до 40 кг – 125 мг в сутки перорально после еды, детям с массой тела менее 20 кг – 62,5 мг в сутки в течение 2–3 месяцев при онихомикозе кистей и в течение 3–4 месяцев при онихомикозе стоп.
Тактика при отсутствии эффекта от лечения
В случае отсутствия положительной динамики в клинической картине онихомикоза при системной или комбинированной терапии, проводимой в течение 16 недель, а также при выявлении замедленного отрастания здоровой ногтевой пластинки, рекомендована смена препаратов на антимикотическое лекарственное средство другой фармакологической группы с присоединением ангиопротекторов.
Профилактика
Первичная профилактика: уход за кожей стоп с целью профилактики микротравм, потертостей, устранения гипергидроза (алюминия хлоргидрат 15%+децилен гликоль 1%) или сухости кожи (tetranyl U 1,5%+мочевина 10%), плоскостопия и др. [9, 11, 14]
Вторичная профилактика: дезинфекционная обработка обуви, перчаток 1 раз в месяц до полного излечения [9, 11, 14]:
— ундециленамидопропилтримониум метосульфат, спрей (D)
или
— хлоргексидина биглюконата, раствор 1% (C).
Информация
Источники и литература
Информация
Персональный состав рабочей группы по подготовке федеральных клинических рекомендаций по профилю «Дерматовенерология», раздел «Микозы кистей, стоп и туловища»:
1. Новоселов Виктор Серафимович – доцент кафедры кожных и венерических болезней им.Рахманова ГБОУ ВПО «Первый МГМУ им. И.М. Сеченова» Минздрава России, кандидат медицинских наук, г. Москва
2. Дубенский Валерий Викторович – заведующий кафедрой дерматовенерологии ГБОУ ВПО «Тверская государственная медицинская академия» Минздрава России, доктор медицинских наук, профессор, г. Тверь
МЕТОДОЛОГИЯ
Методы, использованные для сбора/селекции доказательств:
поиск в электронных базах данных.
Описание методов, использованных для сбора/селекции доказательств:
доказательной базой для рекомендаций являются публикации, вошедшие в Кокрановскую библиотеку, базы данных EMBASE и MEDLINE.
Методы, использованные для оценки качества и силы доказательств:
· Консенсус экспертов;
· Оценка значимости в соответствии с рейтинговой схемой (схема прилагается).
Рейтинговая схема для оценки силы рекомендаций:
| Уровни доказательств | Описание |
| 1++ | Мета-анализы высокого качества, систематические обзоры рандомизированных контролируемых исследований (РКИ) или РКИ с очень низким риском систематических ошибок |
| 1+ | Качественно проведенные мета-анализы, систематические, или РКИ с низким риском систематических ошибок |
| 1- | Мета-анализы, систематические, или РКИ с высоким риском систематических ошибок |
| 2++ | Высококачественные систематические обзоры исследований случай-контроль или когортных исследований. Высококачественные обзоры исследований случай-контроль или когортных исследований с очень низким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 2+ | Хорошо проведенные исследования случай-контроль или когортные исследования со средним риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 2- | Исследования случай-контроль или когортные исследования с высоким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 3 | Неаналитические исследования (например: описания случаев, серий случаев) |
| 4 | Мнение экспертов |
· Обзоры опубликованных мета-анализов;
· Систематические обзоры с таблицами доказательств.
Методы, использованные для формулирования рекомендаций:
Консенсус экспертов.
Рейтинговая схема для оценки силы рекомендаций:
Рекомендуемая доброкачественная практика базируется на клиническом опыте членов рабочей группы по разработке рекомендаций.
Экономический анализ:
Анализ стоимости не проводился и публикации по фармакоэкономике не анализировались.
Метод валидизации рекомендаций:
· Внешняя экспертная оценка;
· Внутренняя экспертная оценка.
Описание метода валидизации рекомендаций:
Настоящие рекомендации в предварительной версии рецензированы независимыми экспертами.
Комментарии, полученные от экспертов, систематизированы и обсуждены членами рабочей группы. Вносимые в результате этого изменения в рекомендации регистрировались. Если же изменения не были внесены, то зарегистрированы причины отказа от внесения изменений.
Консультация и экспертная оценка:
Предварительная версия была выставлена для обсуждения на сайте ФГБУ «Государственный научный центр дерматовенерологии и косметологии» Минздрава России для того, чтобы лица, не участвующие в разработке рекомендаций, имели возможность принять участие в обсуждении и совершенствовании рекомендаций.
Рабочая группа:
Для окончательной редакции и контроля качества рекомендации повторно проанализированы членами рабочей группы.
Основные рекомендации:
Сила рекомендаций (A–D) приводится при изложении текста рекомендаций