Диакарб для чего назначают грудничкам
Диакарб ® (Diacarb) инструкция по применению
Владелец регистрационного удостоверения:
Произведено:
Упаковано:
Контакты для обращений:
Лекарственная форма
Форма выпуска, упаковка и состав препарата Диакарб ®
Таблетки белого цвета, круглые, двояковыпуклые.
| 1 таб. | |
| ацетазоламид | 250 мг |
Фармакологическое действие
Ацетазоламид используется для лечения ликвородинамических нарушений и внутричерепной гипертензии за счет снижения избыточной продукции ликвора на уровне сосудистых сплетений головного мозга. Угнетение карбоангидразы в эпендимоцитах сосудистого сплетения понижает избыточный отрицательный заряд в клетках эпендимы и уменьшает градиентную фильтрацию плазмы в полость желудочков мозга.
Через 3 дня от начала применения ацетазоламид теряет свои диуретические свойства. После перерыва в лечении на несколько дней вновь назначенный ацетазоламид возобновляет диуретическое действие из-за восстановления нормальной активности карбоангидразы проксимального отдела нефрона.
Препарат применяется как вспомогательное средство при лечении эпилепсии, т.к. ингибирование карбоангидразы в нервных клетках головного мозга тормозит патологическую возбудимость.
Фармакокинетика
Ацетазоламид хорошо всасывается из ЖКТ. После приема препарата внутрь в дозе 500 мг C max активного вещества составляет 12-27 мкг/мл и достигается через 1-3 ч. Минимальная концентрация ацетазоламида в плазме сохраняется в течение 24 ч после приема препарата.
Распределение и метаболизм
Не кумулирует в тканях и не метаболизируется в организме.
Выводится почками в неизмененном виде. Около 90% дозы выводится с мочой в течение 24 ч.
Показания препарата Диакарб ®
Открыть список кодов МКБ-10
| Код МКБ-10 | Показание |
| G40 | Эпилепсия |
| G93.2 | Доброкачественная внутричерепная гипертензия |
| H40.1 | Первичная открытоугольная глаукома |
| H40.2 | Первичная закрытоугольная глаукома |
| H40.3 | Глаукома вторичная посттравматическая |
| H40.4 | Глаукома вторичная вследствие воспалительного заболевания глаза |
| H40.5 | Глаукома вторичная вследствие других болезней глаза |
| I50.0 | Застойная сердечная недостаточность |
| N18 | Хроническая болезнь почек |
| T70 | Воздействие атмосферного давления и давления воды |
| Z51.4 | Подготовительные процедуры для последующего лечения или обследования, не классифицированные в других рубриках |
Режим дозирования
Препарат принимают внутрь, строго по назначению врача.
В случае пропуска приема препарата, при очередном приеме не следует увеличивать дозу.
В начале лечения принимают по 250 мг утром. Для достижения максимального диуретического эффекта необходимо принимать Диакарб ® 1 раз/сут через день или 2 дня подряд с однодневным перерывом. Повышение дозы не усиливает диуретический эффект.
Диакарб ® следует принимать в составе комплексной терапии.
После 5 дней приема делают перерыв на 2 дня. При длительном лечении необходимо назначение препаратов калия, калийсберегающей диеты.
При подготовке к операции назначают по 250-500 мг накануне и утром в день операции.
Дозы для взрослых : 250-500 мг/сут в 1 прием в течение 3 дней, на 4-й день перерыв.
При одновременном применении ацетазоламида с другими противосудорожными препаратами в начале лечения применяют 250 мг 1 раз/сут, постепенно увеличивая дозу в случае необходимости.
Острая «высотная» болезнь
Препарат следует применять за 24-48 ч до восхождения. В случае появления симптомов болезни лечение продолжают в течение следующих 48 ч или дольше, если это необходимо.
Ликвородинамические нарушения, внутричерепная гипертензия
Рекомендуется применение препарата в дозе 250 мг/сут или 125-250 мг каждые 8-12 ч. Максимальный терапевтический эффект достигается при приеме дозы 750 мг/сут. Для достижения оптимального терапевтического эффекта может потребоваться ежедневный безинтервальный прием препарата.
Побочное действие
Противопоказания к применению
С осторожностью: отеки печеночного и почечного генеза, одновременный прием с ацетилсалициловой кислотой (дозы более 300 мг/сут), легочная эмболия и эмфизема легких (риск развития ацидоза), II и III триместры беременности.
Применение при беременности и кормлении грудью
Хорошо контролируемых клинических исследований применения препарата Диакарб ® у беременных не проводилось. Поэтому при беременности препарат Диакарб ® противопоказан в I триместре, а во II и III триместрах применяется с осторожностью и только в тех случаях, когда потенциальная польза для матери превышает потенциальный риск для плода.
Ацетазоламид в небольшом количестве выделяется с грудным молоком, поэтому при необходимости применения препарата Диакарб ® в период лактации грудное вскармливание необходимо прекратить.
Применение при нарушениях функции печени
Противопоказан при печеночной недостаточности (риск развития энцефалопатии).
С осторожностью следует применять препарат при отеках печеночного генеза.
Применение при нарушениях функции почек
Противопоказан при острой почечной недостаточности.
С осторожностью следует применять препарат при отеках почечного генеза.
Применение у детей
Особые указания
В случае повышенной чувствительности к препарату могут проявиться опасные для жизни побочные эффекты, например, синдром Стивенса-Джонсона, синдром Лайелла, фульминантный некроз печени, агранулоцитоз, апластическая анемия и геморрагический диатез. В случае проявления этих симптомов следует немедленно прекратить прием препарата.
Препарат может вызвать ацидоз, поэтому должен с осторожностью применяться у больных с легочной эмболией и эмфиземой легких.
Препарат защелачивает мочу.
Диакарб ® следует осторожно применять у пациентов с сахарным диабетом в связи с повышенным риском гипергликемии.
В случае назначения на протяжении более 5 дней высок риск развития метаболического ацидоза.
Рекомендуется контроль картины крови и тромбоцитов в начале лечения и в регулярные интервалы времени в ходе лечения, а также периодический контроль электролитов в сыворотке крови.
Влияние на способность к управлению транспортными средствами и механизмами
Передозировка
Симптомы передозировки не описаны. Вероятными симптомами передозировки могут быть нарушения водно-электролитного баланса, метаболический ацидоз, а также нарушения со стороны ЦНС.
Лечение: специфического антидота не существует. Проводят симптоматическую и поддерживающую терапию. Следует контролировать содержание электролитов в крови, особенно калия, натрия, а также рН крови. В случае метаболического ацидоза применяется гидрокарбонат натрия. Ацетазоламид выводится с помощью гемодиализа.
Лекарственное взаимодействие
Ацетазоламид может усиливать действие антагонистов фолиевой кислоты, гипогликемических средств и пероральных антикоагулянтов.
Одновременное применение ацетазоламида и ацетилсалициловой кислоты может вызывать метаболический ацидоз и усиливать токсические эффекты на ЦНС.
При совместном применении с сердечными гликозидами или препаратами, повышающими АД, следует корректировать дозу ацетазоламида.
Ацетазоламид повышает содержание фенитоина в сыворотке крови.
Ацетазоламид усиливает проявления остеомаляции, вызванной приемом противоэпилептических лекарственных средств.
Потенцирование диуретического эффекта возникает при совместном применении с метилксантинами (аминофиллином).
Уменьшение диуретического эффекта происходит при комбинированном применении с хлоридом аммония и другими кислотообразующими диуретиками.
Усиление гипотензивного эффекта в отношении внутриглазного давления возможно при одновременном применении с холинергическими препаратами и бета-адреноблокаторами.
Ацетазоламид усиливает действие эфедрина.
Увеличивает концентрацию в плазме крови карбамазепина, недеполяризующих миорелаксантов.
Увеличивает выведение лития.
Условия хранения препарата Диакарб ®
Препарат следует хранить в недоступном для детей месте при температуре не выше 25°C.
Применение диакарба (ацетазоламида) в неврологической практике
А.П. Рачин, А.В. Сергеев
ВВЕДЕНИЕ
Ацетазоламид (Диакарб) является одним из наиболее часто применяемых диуретиком в клинической практике врачей различных специальностей. Начиная с 50-х годов прошлого столетия изучение действия сульфаниламидов, которые приводили к развитию метаболического ацидоза, способствовало синтезу первого не ртутного мочегонного препарата – ацетазоламида. Длительное время применение препарата имело больше теоретический, а не практический аспект. Однако постепенно ацетазоламид стал успешно использоваться в практике при лечении сердечной и сердечно-легочной патологии, глаукомы, эпилепсии, ликвородинамических расстройств, а также хронической внутричерепной гипертензии. Начиная с 1957 года, когда A.R.Elwidge et al. впервые успешно применили ацетазоламид для лечения гидроцефального синдрома, и по настоящий момент это наиболее универсальный препарат при терапии ликвородинамических нарушений и повышенного внутричерепного давления. В последние годы данный препарат успешно применяется при лечении синдрома центрального апноэ во сне, некоторых вариантов головной боли, а также для терапии гипер- и гипокалемического периодического паралича.
В неврологической практике ацетазоламид (Диакарб) используется при лечении:
Гидроцефалия и повышение внутричерепного давления
Ацетазоламид является одним из ведущих препаратов в терапии ликвородинамических расстройств. Впервые для лечения гидроцефального синдрома и внутричерепной гипертензии он был применен A.R.Elwidge et al. в 1957 году.
Основными причинами увеличения ликвора в полости черепа, т.е. внутричерепной гидроцефалии являются:
Согласно данным В.Р.Пурина и Т.П.Жуковой (1974), выделяют активную (с повышенным ВЧД) и пассивную (с нормальным или низким ВЧД) гидроцефалию.
У здорового взрослого человека давление СМЖ находится в пределах 70-120 мм.вод.ст., а у новорожденных оно составляет менее 70-80 мм.вод.ст. При различных патологических состояниях возможно как увеличение внутричерепного давления, так и его уменьшение.
Наиболее распространенным вариантом изменения ВЧД является его повышение (внутричерепная гипертензия). Основной причиной внутричерепной гипертензии является вазогенный, цитотоксический и интерстициальный отек.
Для клинической картины синдрома внутричерепной гипертензии характерна триада основных симптомов:
Наряду с представленными выше симптомами может отмечаться разнообразная т.н. «глазная» симптоматика (отек височных половин дисков зрительных нервов, страбизм, диплопия, симптом «заходящего солнца» и т.д.), а также болезненность в точках выхода тройничного и затылочного нервов, нарушение чувствительности в зонах их иннервации.
На краниограммах у этих больных может выявляться остеопороз спинки турецкого седла, усиление «пальцевых» вдавлений и венозного рисунка.
У новорожденных детей синдром внутричерепной гипертензии проявляется нарушением сознания, рвотой, зеванием, нерегулярное дыханием, эпизодами апноэ, брадикардией, «глазными» симптомами (особенно симптомом «заходящего солнца»).
Диагностика повышения ВЧД базируется на прямой манометрии в области переднего рога бокового желудочка, эпидуральном или субарахноидальном пространствах. Используются также неинвазивные методы, позволяющие косвенно определить величину ВЧД через открытый родничок у грудных детей (манометр Schiotz, монитор Ladd и др.). Самым достоверным способом определения уровня ВЧД является метод определения эластичности краниоспинального содержимого. Для диагностики гидроцефалии используют нейросонографию, компьютерную и магнитно-резонансную томографию.
Лечение внутричерепной гипертензии и гидроцефалии проводится в зависимости от причины вызвавшей данное состояние. Как правило, это хирургические методы устранения обструктивных нарушений циркуляции ликвора, опухолей, различные виды шунтирования (при сообщающейся и несообщающейся гидроцефалии). При повышении ВЧД возможно использование консервативной терапии.
Доброкачественная внутричерепная гипертензия (pseudotumor cerebri)
Этиология и патогенез pseudotumor cerebri остаются до конца неизвестны. Среди этиологических факторов наиболее часто упоминаются: ожирение, беременность, нарушение менструального цикла, эклампсия, гипопаратиреоидизм, болезнь Аддисона, цинга, диабетический кетоацидоз, отравление тяжелыми металлами (свинец, мышьяк), прием лекарственных препаратов (витамин А, тетрациклины, нитрофуран, налидиксовая кислота, пероральные контрацептивны, длительная кортикостероидная терапия или ее отмена, психотропные средства), некоторые инфекционные заболевания, паразитарные инфекции (торулоз, трепаносомоз), хроническая уремия, лейкозы, анемия (чаще железодефицитная), гемофилия, идиопатическая тромбоцитопеническая пурпура, системная красная волчанка, саркоидоз, сифилис, болезнь Педжета, болезнь Уиппла, синдром ГийенаБарре и т.д. В этих случаях гипертензию расценивают, как вторичную, поскольку устранение названных патологических факторов способствует ее разрешению. Однако, значительную часть составляют идиопатические случаи.
Основным клиническим проявлением заболевания согласно данным Paterson и Weisberg является головная боль (90%) различной интенсивности. Для цефалгии характерны все типичные черты головной боли при повышении ВЧД: более выраженная интенсивность в утренние часы, сопровождается тошнотой, рвотой, может усиливаться при кашле и наклоне головы. Изменения зрения, по разным данным, встречаются в 35-70% случаев. Сиптомы зрительных нарушений предшествуют головной боли, включают в себя приступы кратковременного затуманивания зрения, выпадения полей зрения и горизонтальную диплопию.
В неврологическом статусе иногда отмечается недоведение или ограничение движения глазных яблок кнаружи. При офтальмоскопии выявляется двусторонний или односторонний отек диска зрительного нерва различной степени выраженности. В 10-26% случаев это приводит к необратимому снижению зрения, особенно при несвоевременном лечении.
В большинстве случаев заболевание разрешается самостоятельно, в то же время рецидивы составляют до 40%.
Диагноз подтверждается МРТ. Давление СМЖ повышенно (более 200 мм.вод.ст.), клеточный её состав не изменен.
В лечении данной патологии используют как хирургические, так и консервативные методы. Показаниями для терапии доброкачественной внутричерепной гипертензии являются: выраженные, длительные головные боли, признаки оптической нейропатии. Консервативная терапия включает: ограничение солевого и водного режима, применение диуретиков, в тяжелых случаях кортикостероидов. Основным препаратом выбора является ацетазоламид (диакарб), применяемый в дозировке 250 мг 3р/сутки.
Rodriguez de Rivera FJ et al обследовали 41 пациента с диагнозом доброкачественная внутричерепная гипертензия. На фоне проводимой терапии ацетазоламидом 250 мг 3 раза /сутки отмечалось достоверное снижение давления СМЖ в 51,2% случаев. Errquiq L et al отмечали положительный эффект при использовании комбинции препаратов (кортикостероиды+ацетазоламид). Liu GT et al в исследованиях подтвердили актуальную роль ацетазоламида, как препарата первого выбора в лечении внутричерепной гипертензии.
При отсутствии положительного эффекта от консервативной терапии в течение 2-х месяцев пациенту показано хирургическое лечение (люмбальная пункция, шунтирование, декомпрессия оболочек зрительного нерва).
В последние годы появляется все больше данных об эффективности декомпрессии самого зрительного нерва в целях предотвращения необратимой потери зрительных функций. Liu GT et al отмечают целесообразность данного оперативного вмешательства и одновременное применение диакарба в дозировке 250 мг 3р/сутки.
Таким образом, ацетазоламид является одним из наиболее эффективных препаратов применяемых при консервативном лечении как внутричерепной гипертензии, так и гидроцефалии.
Способность ацетазоламида влиять на кислотно-основное состояние крови, со сдвигом в сторону метаболического ацидоза, широко применяется в лечении дыхательных расстройств. Основным показанием к применению диакарба является синдром центрального апноэ во сне как у взрослых, так и в детском возрасте.
Синдром апноэ во сне
Существуют несколько основных видов нарушений дыхания во сне
Основной клинической точкой применения ацетазоламида при дыхательных расстройствах является синдром апноэ во сне центрального характера.
Синдром центральных апноэ во сне (СЦАС)
Согласно исследованию D. White et al, данное состояние наблюдается в 8-10% случаев синдрома апноэ во сне. Критериями диагностики является наличие 5 эпизодов апноэ за час, либо 30 на протяжении всего сна. Для синдрома апноэ во сне центрального происхождения характерно нарушение дыхания и снижение уровня насыщения крови кислородом без изменения механических свойств легких.
В формировании центрального апноэ половые и возрастные особенности не имеют высокого значения, в отличие от обструктивных нарушений дыхания. Данные о распространенности СЦАС в различных возрастных и половых группах противоречивы. По данным D. White et al, СЦАС встречается значительно чаще у лиц мужского пола, в то же время A.T. Roehrs et al отмечают противоположные тенденции. Изучение эпидемиологических особенностей СЦАС практически не проводилось. Точных данных о распространенности центральных апноэ в зависимости от возраста в литературе не встречается.
Основными причинами центрального апноэ во сне, согласно данным Wisskirhen T. Et al, являются:
Известно, что СЦАС встречается и у совершенно здоровых людей, как правило, во время нестабильной части медленного сна. Существует достаточно большое количество патологических состояний, приводящих к увеличению эпизодов СЦАС и развитию клинической картины заболевания. По данным Weil J.V., значительное количество центральных апноэ характерно для лиц, находящихся в условиях высокогорья, причиной данного состояния является снижение напряжения кислорода в воздухе. Развитие СЦАС на высоте выше 2000 метров, показывает прямую взаимосвязь между метаболическим состоянием и частотой нарушения дыхания во сне.
В результате нарушений функционирования автономной нервной системы (например, при болезни Шая-Дреджера, диабетической полинейропатии и др.), за счет изменений хеморецепторной чувствительности, часто отмечаются эпизоды центрального апноэ во сне.
При инсультах, опухолях, энцефалитах в области ствола головного мозга, сирингобульбии в результате повреждения дыхательного центра, зон хеморецепторов, генератора дыхательного ритма развиваются тяжелые расстройства дыхания, которые могут отмечаться как во сне, так и при бодрствовании. Не существует однозначного мнения о взаимосвязи мозговых полушарных инсультов и частотой развития дыхательных расстройств во сне. Однако, Bassetti C., et al (1996) обследовали 59 пациентов с транзиторными ишемическими атаками и ишемическими инсультами и отмечали наличие дыхания типа Чейн-Стокса у трети пациентов.
Особое значение имеют нарушения дыхания при хронической сердечной недостаточности (ХСН). У лиц с ХСН частота центральных апноэ во сне по данным Javaheri S., et al, достигает 40-45%. В формировании респираторных нарушений при данной патологии способствуют:
Наличие СЦАС у пациентов с хронической сердечной недостаточностью имеет важное прогностическое значение. К примеру, при гипокапнии (РаСО2 Повреждение путей от периферических хеморецепторов к дыхательным центрам продолговатого мозга, также способствует развитию СЦАС, (подобный механизм развития характерен для диабетической полинейропатии).
Часто респираторные расстройства встречаются при нервно-мышечных заболеваниях (миопатии, дистрофической миотонии, миастении и др.). В данном случае в механизме развития СЦАС основную роль играет повреждение эфферентного звена дыхательной системы, в результате происходит нарушение проведения стимула к дыхательным мышцам, а также возникает неспособность диафрагмы к полноценному сокращению во время дыхания.
Puertas J., et al показали высокую распространенность нарушений дыхания во сне у лиц, страдающих паркинсонизмом. Однако до сих пор не доказана взаимосвязь между нарушениями вегетативной нервной системы при паркинсонизме и дыхательными расстройствами. Согласно данным Елигулашвили Т.С., апноэ во сне при данной патологии связаны с дискоординацией работы дыхательных мышц в результате акинетико-ригидного синдрома.
По данным литературы, Deverauxe M et. Al., Fletcher et. Al., встречаются отдельные упоминания о дыхательных нарушениях во время сна при таких неврологических заболеваниях, как:
Клинические проявления СЦАС:
По данным Guillemintault C., такие проявления как дневная сонливость, храп, сексуальная дисфункция, когнитивные нарушения и цефалгия встречаются значительно реже при центральных апноэ в сравнении с синдромом обструктивных апноэ во сне.
Диагностика СЦАС
Диагностика нарушений дыхания во сне центрального генеза основывается на клинических характеристиках и данных дополнительных методов обследования.
Существуют критерии диагноза СЦАС согласно Международной классификации расстройств сна (1990):
А. Жалобы на нарушения сна и/или дневную сонливость
Б. Частые эпизоды поверхностного дыхания и/или эпизоды отсутствия дыхания во сне
В. По меньшей мере один из следующих симптомов:
Г. Результаты дополнительных исследований.
Д. СЦАС может сочетаться с СОАС, синдромом центральной альвеолярной гиповентиляции и синдромом беспокойных ног.
Если невозможно проведение полисомнографического исследования, то диагноз может быть поставлен на основании клинических критериев по пунктам А, Б и Г.
Современные подходы к лечению СЦАС
По данным W. McNicholas et al, у больных с СЦАС наблюдался положительный терапевтический эффект при применении кислородотерапии. При этом отмечалось уменьшение, как количества, так и длительности центральных апноэ. В результате ретроспективного наблюдения за пациентами эти изменения сохранялись в течение 5-ти месяцев. Для оценки эффективности применения кислородотерапии используется исследование в условиях специализированной лаборатории на протяжение 1-4 часов. Кислород поступает в дыхательные пути со скоростью 3-4 литра в минуту через носовой, либо трахеальный катетер. Несмотря на достаточную эффективность данного метода применение его ограничено из-за сложности использования в домашних условиях и высокой стоимости.
Метод лечения расстройств дыхания во время сна с помощью вентиляции под непрерывным положительным давлением в дыхательных путях был впервые предложен в 1981 году австралийскими ученными во главе с C. Sullivan. Сущность методики заключается в создании в верхних дыхательных путях непрерывного положительного давления, как на входе, так и на выходе. Метод с успехом применяется при обструктивном синдроме апноэ во сне, в то же время при СЦАС применение его не достаточно обосновано.
Данные литературы о применении лекарственных средств в терапии расстройств дыхания во сне достаточно противоречивы и малочисленны. Применение теофиллина, препаратов прогестерона, антидепрессантов, как правило, малоэффективно и исследования в этой области ограничены их использованием при обструктивных апноэ.
Основным препаратом выбора в лечении СЦАС является ацетазоламид (Диакарб). Известно, что одним из основных звеньев патогенеза центральных нарушений дыхания во сне является снижение оксигенации крови, что приводит к метаболическому алкалозу и угнетению дыхательных структур головного мозга. При рассмотрении фармакодинамики ацетазоламида упоминалась его способность подавлять карбоангидразу почек и как следствие нарушать кислотно-основное состояние (КОС) со сдвигом в сторону метаболического ацидоза. Развивающийся метаболический ацидоз стимулирует дыхательный центр, что способствует поддержанию нормального уровня насыщения крови кислородом.
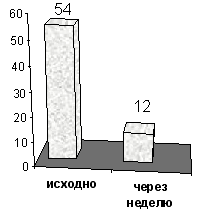
Рис 1. Эффективность применения ацетазоламида при СЦАС (по данным White, et al, 1982).
В ходе дальнейшего исследования этого препарата DeBacker, et al. (1994) отметили его положительный эффект (снижение эпизодов апноэ во сне за час) у больных с хронической сердечной недостаточностью и СЦАС. В данном исследовании обследовано 14 пациентов с ХСН и СЦАС. Ацетазоламид применялся по 250 мг на ночь, в течение 1 месяца. В результате лечения частота эпизодов апноэ во сне после однократного приема достоверно снизилась с 25,5 до 13,8 в час, а по истечении 1 месяца до 6,6 эпизодов (рис.2).
Рис.2. Эффективность применения ацетазоламида при ХСН и СЦАС (по данным DeBacker, et al., 1994).
По данным DeBacker, et al. (1995) назначение ацетазоламида (Диакарб) по 250 мг, за час до сна в течение 1 месяца позволяет улучшить качество и продолжительность сна, а также снизить дневную сонливость и усталость, уменьшить количество апноэ, его индекс и продолжительность. При этом отмечается улучшение периодичности дыхания, восстановление газового состава крови, снижается количество пробуждений и уменьшается вариабельность артериального давления в фазу “быстрого” сна.
По данным Сурковой Н.А. (2006) при терапии дыхательных расстройств во сне у 40 пациентов с гипертонической энцефалопатией диакарбом в дозе 250 мг/сутки, в течение 3-х пятидневных циклов, отмечалось улучшение когнитивных процессов (слуховая, зрительная память, лобная дисфункция), улучшение сна, дневной активности, а также уменьшение чувства усталости.
В педиатрической практике синдром апноэ во сне достигает 2-4% в общеё популяции. По данным Phillipi H., et al у младенцев отмечается достоверное снижение как самих эпизодов апноэ во сне, так и их глубины при терапии ацетазоламидом в дозе 7мг/кг/сутки в три приема в течение 11 недель.
Таким образом, способность ацетазоламида влиять на кислотно-основное равновесие со сдвигом в сторону метаболического ацидоза, позволяет его использовать для терапии дыхательных расстройств во сне, как в детской практике, так и у взрослых с ХСН и СЦАС.
Применение Диакарба при других патологических состояниях
Среди других неврологических заболеваний при которых эффективно применение ацетазоламида можно выделить эпилепсию, в особенности абсансы и менструальную эпилепсию. Согласно данным Hoddevik G.H. возможно успешное применение ацетазоламида курсами до 5 дней в комбинации с антиконвульсантами, особенно у женщин с менструальной эпилепсией. При этом Диакарб назначается по 5-25 мг/кг/сутки в 2-3 приема, но нельзя сочетать прием ацетазоламида с кетогенной диетой. Tantsura L.N, Pilipets E, исследовали применение диакарба у 96 детей с эпилепсией и фибрильными судорогами. В ходе проводимой терапии отмечалось снижение количества и тяжести приступов, что подтверждалось положительной динамикой на ЭЭГ. Исследователи также подчеркивают профилактическое действие диакарба при наличии фебрильных судорог у детей.
В современных исследованиях отмечается эффективность применения ацетазоламида при различных головных болях. По данным Wang SJ, Fuh JL, Lu SR, рекомендованно применение диакарба при доброкачественной кашлевой головной боли. Sibon I, Ghorayeb I, Henry P отмечают значительную эффективность использования ацетазоламида в лечении и профилактике гипнической цефалгии. Согласно данным Black D.F., возможно использование диакарба в качестве профилактического средства при частых приступах мигрени. Среди вторичных головных болей, диакарб в дозировке 125 мг 3 раза в сутки успешно применяется для профилактики высотной головной боли. Burtscher M рекомендует использовать ацетазоламид в данной дозировке за 2 дня до подъема на высоту выше 2500 метров, а также исключить прием алкоголя и увеличить потребление жидкости. Возможно применение ацетазоламида при посттравматических головных болях, сопровождающихся повышением внутричерепного давления, а также для профилактики приступов при семейном гипо- и гиперкалемическом периодическом параличе.
В острый период посттравматической головной боли Диакарб назначается по 250 мг 2-3 раза в сутки в течение 2-3 дней, однако при этом осмолярность крови не должна превышать 310-320 мосм/л. Для профилактики приступов семейного гипо- и гиперкалиемического паралича рекомендовано применение ацетазоламида в дозе 250 мг 4 раза в сутки.
При использовании ацетазоламида необходимо помнить меры предосторожности:
ЗАКЛЮЧЕНИЕ
Таким образом, в неврологической практике ацетазоламид (Диакарб) является одним из основных препаратов в терапии ликвородинамических расстройств, pseudotumor cerebri, хронической внутричерепной гипертензии, синдрома апноэ во сне, а также вспомогательным лекарственным средством при лечении эпилепсии, некоторых разновидностей головной боли и для профилактики приступов при семейном гипо- и гиперкалемическом периодическом параличе.