Диализ или трансплантация почки что лучше
Хроническая почечная недостаточность
Почечная недостаточность – симптомокомплекс, возникающий на фоне различных заболеваний почек из-за объемного поражения нефронов. Бывает острой и хронической. Если изменения в почечной ткани при острой почечной недостаточности преимущественно обратимы, то с хронической формой заболевания все гораздо сложнее.
В основе возникновения хронической почечной недостаточности (ХПН) лежит гибель главных рабочих клеток почки – нефронов. Несмотря на достаточно высокую компенсаторную способность почек, прогрессирующая гибель нефронов приводит к постепенному угасанию их функций и нарушению жизнедеятельности всего организма. Результатом данного состояния сначала является уменьшение размеров почек (сморщенная почка), а затем полный отказ органа.
Согласно статистике, хроническая почечная недостаточность диагностируется сегодня у 500 из одного миллиона пациентов, что не так уж мало. И с каждым годом в Москве число больных с таким диагнозом неуклонно растет.
Почечная недостаточность: причины развития
Спровоцировать почечную недостаточность может множество факторов, которые исключить из жизни современного человека просто невозможно. К появлению хронической почечной недостаточности в первую очередь приводят такие неприятные недуги, как хронический пиелонефрит и особенно хронический гломерулонефрит. Также почечная недостаточность часто возникает на фоне подагры, сахарного диабета, амилоидоза, красной волчанки и многих других системных заболеваний и ревматических процессов:
Причиной развития хронической почечной недостаточности также являются врожденные аномалии почек и заболевания сосудов, провоцирующие нарушения в почечном кровотоке.
Симптомы хронической почечной недостаточности
Несмотря на высокие компенсаторные способности почек (даже 10 % оставшихся дееспособными нефронов могут в организме поддерживать относительно нормальный водно-электролитный баланс), уже на первых стадиях хронической почечной недостаточности нарушается электролитный состав крови, развивается ацидоз (закисление), в организме нарушается обмен белка и начинают накапливаться продукты метаболизма: креатинин, мочевина, мочевая кислота.
ХПН характеризуется прогрессирующим течением и имеет четыре основных стадии развития:
Независимо от причины заболевания, клиническая картина хронической почечной недостаточности одинаковая. Симптоматика нарастает с каждой стадией болезни. На первом этапе ХПН человек может даже не подозревать о наличии проблемы, поскольку патология проявляет себя не слишком специфичными жалобами – бессонницей, снижением аппетита, быстрой утомляемостью. Обычно такая симптоматика просто остается без внимания и списывается на простую усталость после трудового дня.
Компенсированная стадия почечной недостаточности приносит усиление симптомов, кроме того, картина дополняется новой симптоматикой:
Дальнейшее развитие хронической почечной недостаточности отличается еще большим снижением компенсаторной способности почек. Нарастают симптомы интоксикации, резко снижается диурез, кожа становится сухой, желтушной, истончается, теряется мышечная масса, появляется анемия, отеки, возникает устойчивое повышение артериального давления, одышка.
Если на начальных стадиях ХПН патологический процесс еще можно контролировать медикаментозно и при помощи специальной диеты, то терминальная стадия хронической почечной недостаточности сопровождается необратимыми изменениями в тканях почек и падением их фильтрационной возможности до минимума. В этом случае пациенты нуждаются в регулярном проведении гемодиализа и, в идеале, в трансплантации почки.
Диагностика
При подозрении на ХПН обязательно требуется консультация нефролога и проведение ряда лабораторно-инструментальных исследований. Самыми достоверными являются лабораторные пробы по Зимницкому, Ребергу, общие и биохимические анализы крови и мочи. Для постановки такого диагноза, как хроническая почечная недостаточность, основанием является:
На УЗИ, КТ или МРТ почек выявляется уменьшение их размера и выраженное снижение толщины паренхиматозной ткани, а эходоплерография сосудов почек демонстрирует снижение почечного кровотока.
Мощная диагностическая база Клиники Современной Медицины позволяет проводить комплексное обследование на ХПН и оперативно получать результаты, необходимые для установления правильного диагноза. Объем необходимых исследований специалисты клиники определяют на первичной консультации.
Лечение хронической почечной недостаточности
Современная нефрология располагает широкими возможностями в лечении хронической почечной недостаточности. Применение инновационных терапевтических методик позволяет принципиально изменить качество лечения ХПН и значительно замедлить прогрессирование болезни. Врачи нашей Клиники для лечения хронической почечной недостаточности в додиализной стадии применяют самые передовые медикаментозные и физиотерапевтические методики, позволяющие затормозить развитие болезни и минимизировать выраженность проявлений почечной недостаточности.
Терапевтическую схему врач-нефролог подбирает в каждом клиническом случае строго индивидуально, в зависимости от стадии заболевания, основной причины развития ХПН, клинической картины и ее выраженности, возраста пациента и общего состояния его здоровья. Терапевтические мероприятия направлены на устранение симптоматики, компенсацию уремии и нормализацию гемостаза. Немаловажную роль в лечении хронической почечной недостаточности играют диета и питьевой режим.
Следует помнить, что консервативное лечение демонстрирует высокие результаты только на начальных стадиях ХПН, когда отсутствуют необратимые изменения в почках. Поэтому пациентам, страдающим различными заболеваниями мочевыводящей системы, так важно регулярно обследоваться у нефролога, ведь даже минимальные исследования – анализы крови и мочи – дают достаточно информации о состоянии почек.
Наш медицинский центр оказывает самый широкий спектр услуг. Вы всегда можете обратится к нам по вопросам лечения нефрологических заболеваний. Мы готовы оказать вам услуги лечения хронического гломерулонефрита и лечения хронического интерстициального нефрита.
Диализ или трансплантация почки что лучше
В терминальной стадии хронической почечной недостаточности трансплантация почки обеспечивает лучшее качество жизни
Сегодня мы поговорим о пересадке почек. У нас в гостях заведующая и главный врач нефрологического центра Региональной больницы доктор Кадри Лилиенталь.
Сколько пересадок почек проводится в год и сколько пациентов в ожидании такой пересадки?
На сегодняшний день в очереди на пересадку почки в Эстонии 46 человек. В среднем в год и проводится 40–50 пересадок, и все они в Клинике Тартуского университета, куда направляются пациенты со всей Эстонии.
Какую роль здесь играет Региональная больница?
Мы проводим лечение и наблюдение перед пересадкой, а также лечение и мониторинг после нее. Пациента сначала оперируют в Тарту, там он проводит 2–4 недели и затем снова наблюдается у наших специалистов.
В какой момент становится ясно, что трансплантация неизбежна, и что собой представляет этот процесс?
Трансплантация почки необходима, если у пациента терминальная стадия хронической почечной недостаточности, то есть его почки практически не работают, и человеку, чтобы выжить, необходимо постоянное лечение диализом. Гемодиализ означает посещение процедуры 3 раза в неделю по 4 часа. За это время из организма выводится лишняя жидкость и шлаки. При перитонеальном диализе пациент делает это дома, а фильтром является собственная брюшина человека.
Если человек здоров и не имеет противопоказаний для пересадки почки, пересадка, несомненно, обеспечит лучшую и более полноценную жизнь. Правда, пациент до конца жизни должен будет принимать определенные лекарства, но зато он не будет нуждаться в дополнительных процедурах. Лекарства необходимы, чтобы организм принял почку и не возникло отторжения. С пересаженной почкой пациент может прожить 10–15 лет.
Как я понимаю, очередь на пересадку может быть длинной. Как долго человек может жить на диализе?
У каждого пациента это по-разному, и обычно нет ограничений по времени для лечения диализом. Возможность гемодиализа зависит от кровеносных сосудов, потому что вся процедура чистки проходит через них. Либо у пациента на руке в ходе операции размещается артериовенозная фистула, через которую кровь очищается три раза в неделю, либо устанавливаются специальные катетеры, которые можно использовать многократно. Со временем они повреждаются и могут вызвать тромбоз, катетеры забиваются, и их необходимо менять. Определить продолжительность лечения диализом сложно, пациенты у нас лечатся и пять, и десять лет. Однако, если у человека нет тяжелых сопутствующих заболеваний, он прошел консилиум по поводу пересадки почки, прошел проверку маркеров сердца, желудка, опухоли, если зубы здоровы, человек не слишком стар, – в этом случае у него нет противопоказаний к пересадке почки и он будет ожидать своей очереди. Время ожидания первой почки относительно небольшое – от полугода до года. Другое дело с пациентами, ожидающими вторую и третью почку, для них время ожидания может растянуться на десять лет.
Почему настолько дольше?
Это связано с тем, что при пересадке в организме вырабатываются антитела, и найти подходящую почку становится все труднее. Возрастает риск отторжения.
Почка близкого родственника подходит для трансплантации лучше, чем постороннего?
Как правило, почка близкого родственника подходит лучше, но все обследования перед трансплантацией необходимы. В случае пересадки почки близкого родственника дозы иммуносупрессивных лекарств часто оказывается меньше, и почка работает дольше.
Какое влияние оказывает донор почки на свое здоровье? Насколько полноценна жизнь с одной почкой?
Организм приспосабливается к жизни с одной почкой очень хорошо, и, как правило, это не ограничивает человека. Оставшаяся почка берет на себя функции отсутствующей и поэтому немного увеличивается.
Таким образом, если у человека в течение жизни нет проблем с диабетом, гипертензией и значительным увеличением веса, он будет хорошо жить и с одной почкой. Тем не менее, после донорства важно регулярно проверяться, сначала каждые 3–6 месяцев, а затем один раз в год.
Какова доля пересадок от близких родственников относительно всего числа пересадок?
Насколько близким должно быть родство, чтобы была возможна трансплантация почки?
Как правило, это брат или сестра, мать или отец. Но это не железное правило, иногда, напротив, лучше подходит почка дальнего родственника.
Вы сказали, что человек может жить с одной почкой. Но ведь почки – это парные органы.
Действительно, как и легкие, почки – парные органы. Тем не менее, почка очень хорошо адаптируется, и, поскольку на самом деле терминальная стадия почечной недостаточности формируется, когда обе почки функционирует менее чем на 10%, то одной почки достаточно. Риск повышенного кровяного давления, действительно, несколько выше, но, по существу, в организме ничего не меняется.
Обычно болезни почек поражают обе почки одновременно?
Хроническое повреждение почек, почечная недостаточность, наступившие вследствие диабета или гипертензии, затрагивают обе почки, как и заболевания почечной паренхимы. У одной почки могут наблюдаться, например, камни или воспаление малого таза.
Можно ли утверждать, что более легкие заболевания могут поражать одну почку, а более тяжелые – обе?
Возвращаясь к трансплантации почки, какова вероятность успеха? Это, определенно, сложная операция.
Как и любая операция, трансплантация почки сопряжена с риском. Здесь в качестве фактора риска добавляется то, что человек должен до конца жизни принимать препараты, снижающие иммунитет, и это может вызвать осложнения в других органах. Для того чтобы все было хорошо спланировано и прошло успешно, мы каждый первый вторник месяца проводим консилиум нефрологов Региональной больницы, Западно-Таллиннской больницы и Клиники Тартуского университета. Там обсуждаются все пациенты, которым требуется трансплантация: есть ли у них противопоказания, нужны ли дополнительные обследования. Четкий регламент и строгий контроль помогают нам обеспечить успешную трансплантацию, после которой пациенты продолжают правильно принимать свои лекарства и регулярно проходят осмотр.
Означает ли тот факт, что пациент, которому пересаживается почка, должен быть относительно здоров, что эту операцию делают более молодым?
Хотя верхний возрастной предел имеет тенденцию к росту, так как люди получают хорошее медицинское обслуживание и у них больше жизненных сил, несомненно, у молодых состояние здоровья лучше. Здесь важно, чтобы было проверено сердце, чтобы не было новообразований, хронической инфекции и чтобы зубы были в порядке. Всё это обеспечит положительный результат пересадки. У пожилых людей проблемы после трансплантации возникают чаще, включая опухолевые заболевания.
Вы упомянули, что консилиум должен удостовериться, что после операции пациент будет в состоянии регулярно принимать лекарства. Не означает ли это, что людям в неблагоприятном социальном положении такую операцию, скорее, проводить не будут?
Проведут, конечно, но человек должен быть готов к совместной работе, регулярно ходить на диализ, выкупить и принимать лекарства еще до пересадки. Таким образом он и нам дает уверенность. Сначала, после пересадки, пациент должен приходить на прием несколько раз в неделю, так как дозы лекарств могут немного меняться. У нас должен быть с ним хороший контакт еще до операции, чтобы мы не сомневались, что и после нее он будет следовать нашим рекомендациям.
Сколько бывает неудач из-за недостаточного следования вашим предписаниям?
Часто это как раз молодые люди. Они получают почку, отлично себя после этого чувствуют и забывают принимать лекарства. Это может привести к реакции отторжения, и человек будет вынужден вернуться к диализу.
Что человек в состоянии сам сделать, чтобы избежать такого экстремального лечения, как пересадка почки?
Если человек находится на последней стадии почечной недостаточности, есть два варианта лечения: диализ или трансплантация. И последнее гарантирует человеку лучшее качество жизни, это позволяет ему ежедневно ходить на работу. Человек на диализе должен очень внимательно пересмотреть свой рабочий день и нагрузки, найти компромисс с работодателем.
Насколько процедура диализа влияет на трудовую жизнь человека?
Это опять же зависит от основной болезни, возраста и характера работы. Более молодые и здоровые пациенты часто продолжают ходить на работу, однако на диализ требуется по 4 часа 3 раза в неделю, и для работодателя это много. Вместе с временем на дорогу и подготовкой получается целых пять часов. Остальное зависит от пациента – кто-то может работать сразу после процедуры, кому-то нужно день отдохнуть.
Диализ – это болезненная, некомфортная процедура?
Боль возникает при прокалывании артериовенозной фистулы на руке. Ее пунктируют каждый раз двумя иглами – через одну кровь направляется в диализатор, через другую возвращается очищенной. Сама по себе процедура не болезненна, есть боль от укола – как при анализе крови.
К уколу при анализе крови большинство людей, наверно, привыкли.
Да, человек приспосабливается и к этому. Сложности начинаются, когда в месте укола возникают осложнения, кровоподтеки и воспаление.
Если говорить о донорах, то как обстоят дела в Эстонии по сравнению со Скандинавскими странами, с которыми мы находимся в единой трансплантологической сети? Многие ли дают согласие на использование органов в случае смерти мозга или в результате несчастного случая?
С донорством у нас всё довольно хорошо. Всё чаще люди готовы отдать свои органы, если произойдет несчастный случай, и все больше людей готовы помочь таким образом своим родственникам. Поскольку мы являемся членами Skandia Transplant, у нас выбор больше, чем просто среди жителей Эстонии, и пациенты, нуждающиеся во второй или третьей почке, с большой вероятностью ее получат.
Сколько добровольцев, готовых пожертвовать почку родственнику или незнакомому?
Совсем постороннему почку пожертвовать невозможно. Это должен быть генетически и хотя бы эмоционально близкий человек, например муж или жена. В год у нас 3–4 пересадки от таких доноров.
Это растущая в мире тенденция? Существует много государственных программ донорства, распространяется ли эта тенденция и на пересадку от живых доноров?
Здесь очень важен психологический аспект, важно, чтобы человек посетил психолога, был в курсе всех рисков. Такое решение не должно приниматься под влиянием сиюминутных эмоций. Мы также должны быть уверены в здоровье донора. Мы проводим инструментальные обследования, чтобы сосуды в почках были в порядке, чтобы функция почек была в норме.
Были ли в последнее время какие-либо серьезные прорывы в трансплантации почек, ведь эту операцию делают уже довольно давно?
В последние годы начали проводить совместные пересадки поджелудочной железы и почек, и это то, что помогает диабетикам. В результате у молодых пациентов улучшается качество жизни, им не требуется больше вводить инсулин и делать диализ, им следует только регулярно принимать лекарства.
В этом случае поджелудочная железа и почка берутся от одного донора?
Да, в Эстонии только от посмертных доноров, если это возможно. Также можно сначала пересадить почку и затем поджелудочную железу, но в Эстонии их сейчас пересаживают только вместе.
Есть ли прогресс в увеличении продолжительности жизни почки и таким образом – в продолжительности жизни пациента?
Да, лекарства становятся всё лучше, побочные явления уменьшаются, дозы лекарств сокращаются, а пересаженные почки, действительно, работают дольше.
Если человек принимает иммуносупрессивные лекарства, подвергается ли он особому риску?
Да, эти люди подвергаются повышенному риску заражения всеми вирусами, и любой подхваченный ими вирус может быть для них смертельным. Могут возникнуть бактериальные осложнения, из которых не выбраться. Сейчас определенно стоит избегать гриппа и коронавируса.
Можно ли вакцинировать человека с пересаженной почкой?
Можно, и от гриппа можно, и мы это рекомендуем.
А другие прививки, которые делают перед путешествиями, например от гепатита?
Как правило, пациенты, поступившие на трансплантацию, ранее уже вакцинировались, в том числе и от этих заболеваний. Важно использовать живую вакцину.
Варианты лечения
Узнайте, какая форма лечения привлекает вас, и обсудите варианты с вашим врачом
Если вам необходим диализ, вы можете выбрать свое место лечения. Для многих пациентов лечение может быть интегрировано в повседневную жизнь дома, в то время как другие предпочитают лечиться в клинике диализа.
Типы лечения
При отказе почек существует три основных типа лечения:
Все три типа лечения были успешно внедрены во всем мире.
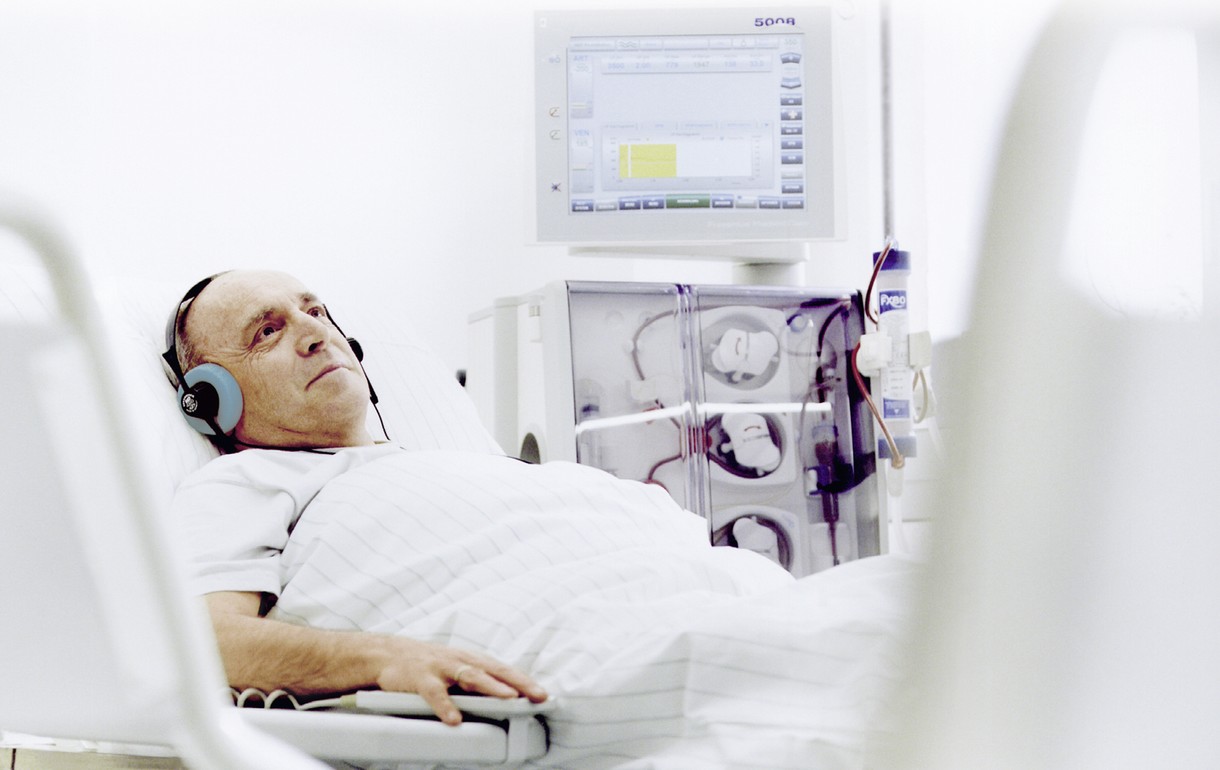
Гемодиализ (ГД)
Лечение гемодиализом
Когда гемодиализ подходит лучше всего
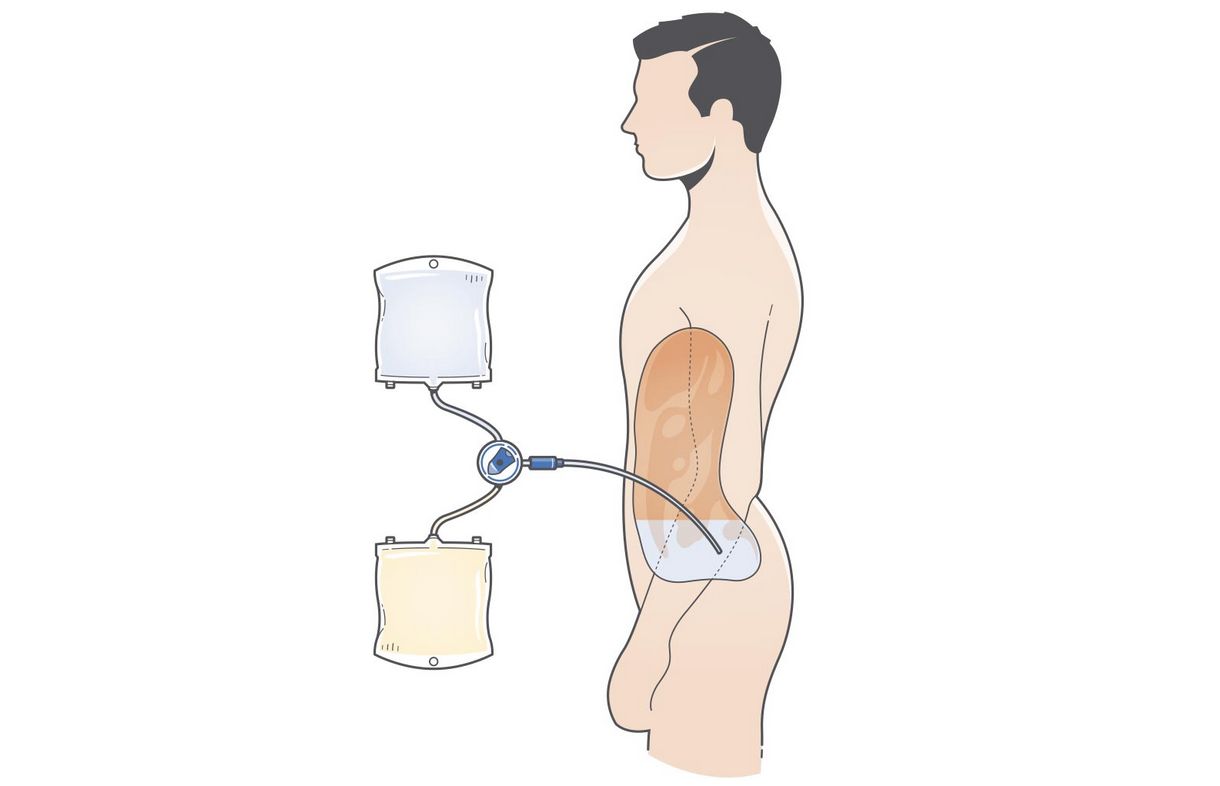
Перитонеальный диализ (ПД)
Терапия перитонеального диализа
Терапию перитонеального диализа называют так, потому что кровь фильтруется в брюшине — мембране, которая выстилает полость. Перитонеальная полость хранит диализную жидкость, и фильтрация проходит через брюшину. Токсины и избыточная жидкость пересекают перитонеальную мембрану в течение заданного времени выдержки.
В брюшную полость перманентно вводится трубка или катетер. Через нее диализную жидкость подают в полость и оставляют для абсорбции загрязняющих кровь веществ. Позже жидкость сливают в мешок и заменяют свежей жидкостью. Этот процесс заполнения и слива может выполняться вручную в течение дня. Или автоматически по ночам при помощи циклера. В любом случае вам нужно быть уверенным в своих силах и умело справляться с этой процедурой.
Для кого подходит перитонеальный диализ?
Трансплантация
Трансплантация почки
Трансплантация почки предполагает имплантацию здоровой почки от одного донора, живого или умершего, человеку с хроническим заболеванием почек. Получение новой почки — это не лекарство от заболевания почек, а лечение. Многие пациенты с хроническим заболеванием почек являются подходящими кандидатами на трансплантацию. Но не все.
Если вы хотите изучить трансплантацию как вариант лечения, первым шагом будет обсуждение вашей личной ситуации с вашим нефрологом. Нефролог оценивает ваше здоровье и состояние почек, прежде чем давать рекомендации. Если ваш нефролог сделает вывод, что вы — подходящий кандидат на трансплантацию, вам нужно будет пройти обследование и сдать анализы. Затем ваш врач может включить вас в национальный список кандидатов на трансплантацию, чтобы получить почку от умершего человека или найти совместимого живого донора.
Правильный выбор
Места терапии
Диализ можно выполнять в больнице, медицинском учреждении или в домашних условиях. Как гемодиализ, так и перитонеальный диализ могут быть выполнены либо в медицинском учреждении, либо в знакомой обстановке вашего дома. Диализ в медицинском центре дает вам уверенность в том, что врачи и сиделки будут контролировать ваши регулярные сеансы диализа, которые обычно проходят 2–3 раза в неделю в клинике. Диализ в домашних условиях дает вам возможность более гибко выполнять терапию диализом в любое удобное для вас время и в удобном для вас месте, оставляя вам больше свободного времени.
Диализ в медицинском центре
Гемодиализ в домашних условиях
После настройки и обучения терапия гемодиализом может проводиться самостоятельно в вашем собственном доме в соответствии с графиком, предписанным вашим врачом.
Перитонеальный диализ (ПД) в домашних условиях
Узнайте больше о различных формах диализа и обсудите с вашим врачом, какой из этих вариантов наиболее подходит для вас.
Ваша жизнь. Ваше лечение. Ваши варианты.
Уход за пациентами на дому
Компания Fresenius Medical Care, мировой лидер в области диализа, предлагает надежные и проверенные продукты диализа по самым высоким стандартам. Мы предлагаем следующие услуги и поддержку для пациентов на курсах домашнего лечения (в зависимости от наличия на местах и законодательства).
Часто задаваемые вопросы о диализе
Будет ли моя почка излечиваться, когда я прохожу процедуру диализа?
Диализ — это процедура, которая может заменить две самые важные функции почек: удаление избыточной воды из организма и удаление продуктов жизнедеятельности, которые накопились в крови.
Диализ — это не лекарство.
Нужно ли мне прекратить работать?
Обычно во время диализа вы можете вернуться на работу или продолжить обучение, в зависимости от вашей индивидуальной медицинской ситуации. Если вы проходите диализ в медицинском центре, вам будет предложен план лечения, который соответствует вашему графику работы или обучения. Другой альтернативой является гемодиализ или перитонеальный диализ в домашних условиях, которые обеспечивают большую гибкость в графиках.
Является ли диализ болезненным?
Во время гемодиализа вы можете почувствовать щипок во время введения каждой из игл. Есть средства для онемения кожи, которые могут помочь. В остальном диализное лечение безболезненно. В противном случае сообщите об этом работнику больницы, чтобы он это исправил.
Что я могу пить и есть, как пациент на диализе?
Вам нужно будет следовать специальной диете. Существуют разные диеты для пациентов на ПД и ГД. Спросите об этом своего нефролога.
Могу ли я заниматься спортом?
Пациенты должны принимать активное участие в спорте и участвовать в играх, так как разумная спортивная нагрузка помогает вам оставаться здоровым и чувствовать себя хорошо. В любом случае перед началом занятий спортом обратитесь за советом к врачу.