Дифференцируются единичные мелкие паратрахеальные парааортальные лимфоузлы что означает
Дифференцируются единичные мелкие паратрахеальные парааортальные лимфоузлы что означает
а) Лучевые признаки:
1. Основные особенности метастазов во внутригрудные лимфатические узлы:
• Оптимальный диагностический ориентир:
о Внутригрудные лимфатические узлы размером >10 мм в поперечнике, измеренные при КТ
о Визуализация накопления ФДГ лимфатическими узлами при ПЭТ/КТ
• Локализация:
о Обычно поражаются лимфатические узлы средостения
• Морфологические особенности:
о Пониженная плотность, накопление контрастного вещества, кальцификация
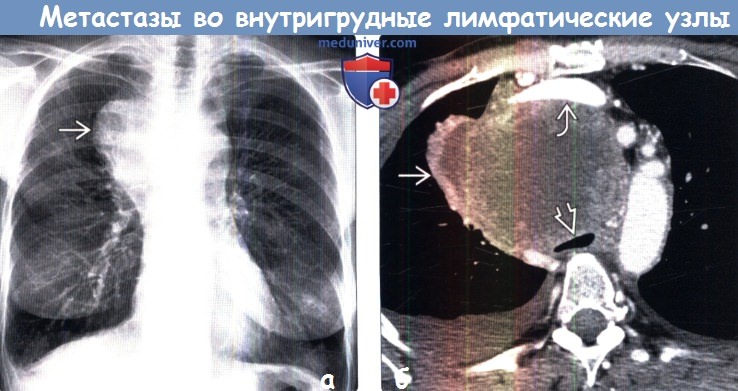
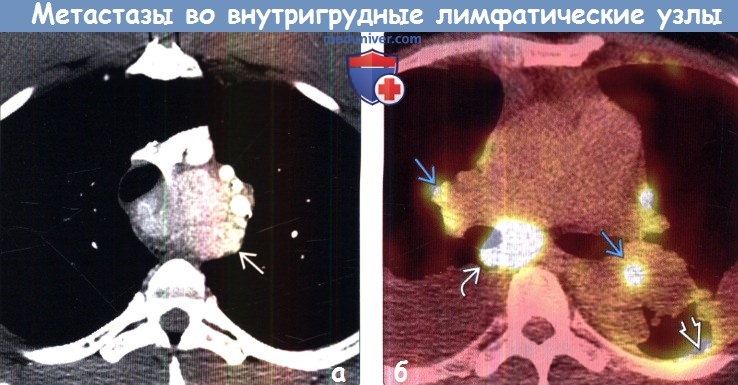
(б) У этого же пациента при КТ с контрастным усилением в претрахеальном отделе средостения визуализируется крупное мягкотканное объемное образование гетерогенной структуры. Образование сдавливает трахею, смещает и сдавливает прилежащие сосуды средостения. Картина соответствует конгломерату метастатически измененных лимфатических узлов средостения.
2. Рентгенография метастазов во внутригрудные лимфатические узлы:
о Увеличение лимфатических узлов может обусловливать патологический контур средостения:
— Основные особенности:
Изменение контуров средостения или органов грудной клетки
Утолщение медиастинальных полос и линий
— Правые паратрахеальные лимфатические узлы:
Утолщение правой паратрахеальной полосы
Выпуклый контур верхней полой вены
— Левые паратрахеальные лимфатические узлы:
Утолщение левой паратрахеальной полосы
Выпуклый контур левой подключичной артерии
— Преваскулярные лимфатические узлы:
Объемное образование в переднем средостении
Утолщение передней соединительной линии
— Бифуркационные лимфатические узлы:
Выпуклый контур верхних отделов азигоэзофагеального кармана
— Лимфатические узлы корней легких:
Увеличение корней легких, формирование дольчатого контура
— Лимфатические узлы аортопульмонального окна:
Выпуклый контур аортопульмонального окна
— Юкстадиафрагмальные лимфатические узлы:
Выпуклый контур кардиодиафрагмального угла
4. Рак легких, яичников, щитовидной железы и желудка, семинома:
о Накопление контрастного вещества:
— Рак легких, почек, щитовидной железы, меланома, саркома
о Кальцификация:
— Муцинозная аденокарцинома толстой кишки и яичников, рак щитовидной железы, остеосаркома
• Внутригрудные и внегрудные злокачественные опухоли могут распространяться по специфическим путям оттока лимфы
3. Методы медицинской радиологии. ПЭТ/КТ:
о Поглощение ФДГ лимфатическими узлами:
— Повышает выявляемость метастазов в лимфатических узлах и точность стадирования
4. МРТ метастазов во внутригрудные лимфатические узлы:
• Точность сопоставима с КТ
• Точность стадирования повышается при введении контрастного вещества на основе гадолиния
5. Рекомендации к проведению лучевых исследований:
• Оптимальный метод лучевой диагностики:
о КТ для выявления лимфаденопатии:
— Размер лимфатического узла не всегда является достоверным признаком наличия метастаза
о ФДГ-ПЭТ/КТ позволяет повысить точность диагностики
(б) Пациент со злокачественной мезотелиомой плевры. При ФДГ-ПЭТ/КТ в плевре слева визуализируется очаг накопления ФДГ. Интенсивный уровень поглощения ФДГ также выявляется в лимфатических узлах корней легких и средостения. Следует отметить, что метастазы обнаруживаются и в лимфатических узлах на противоположной стороне. 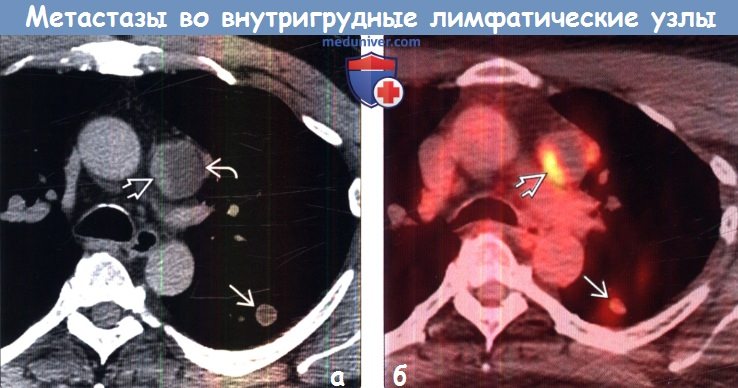
(б) У этого же пациента при ПЭТ/КТ метастаз в левом легком характеризуется умеренным накоплением ФДГ. Периферические отделы метастаза в лимфатическом узле средостения поглощают ФДГ интенсивной. Злокачественные опухоли с очагами пониженной плотности вследствие некроза могут характеризоваться слабым уровнем накопления ФДГ или его отсутствием. 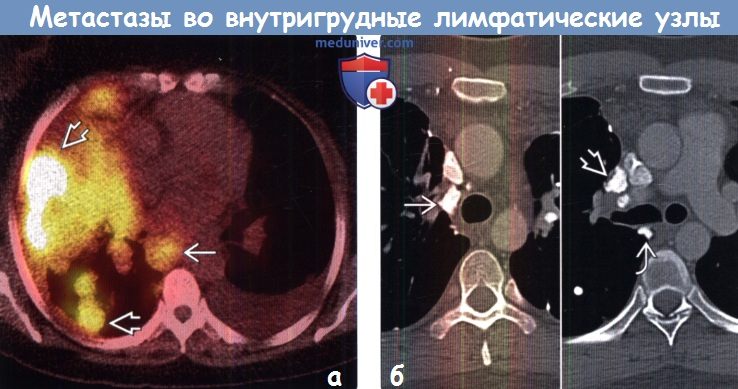
(б) Пациент с метастазами остеосаркомы. На совмещенных изображениях при КТ с контрастным усилением визуализируются кальцифицированные метастазы в паратрахеальных, бифуркационных лимфатических узлах и лимфатических узлах корня правого легкого.
б) Дифференциальная диагностика:
1. Лимфома:
• Увеличенные лимфатические узлы; могут накапливать контрастное вещество
• После проведенного лечения лимфома может обызвествляться
• Лимфома Ходжкина в органах грудной клетки встречается чаще, чем неходжкинская
2. Саркоидоз:
• Мультисистемное хроническое воспалительное заболевание, характеризующееся образованием неказеозных гранулем
• Симметричное увеличение лимфатических узлов корней легких и правых паратрахеальных лимфатических узлов
• Могут выявляться кальцифицированные лимфатические узлы
в) Патоморфология метастазов во внутригрудные лимфатические узлы. Основные особенности:
• Этиология:
о Внутригрудные злокачественные новообразования метастазируют в лимфатические узлы грудной клетки чаще, чем внегрудные:
— Внутригрудные: рак легких и пищевода, злокачественная мезотелиома плевры
— Внегрудные: карциномы головы и шеи, органов мочеполовой системы и молочных желез, меланома
г) Клинические аспекты метастазов во внутригрудные лимфатические узлы. Лечение:
• Тактика лечения зависит от типа злокачественной опухоли и протяженности поражения лимфатических узлов
• Вовлечение в опухолевый процесс большого количества лимфатических узлов может явиться противопоказанием для выполнения резекции, а также показанием для проведения предоперационной химиотерапии
д) Диагностические пункты. Следует учитывать:
• При обнаружении у пациентов со злокачественной опухолью внутригрудной лимфаденопатии следует заподозрить наличие метастатического поражения
е) Список литературы:
1. Li X et al: Mediastinal lymph nodes staging by 18F-FDG PET/CT for early stage non-small cell lung cancer: a multicenter study, Radiother Oncol. 102(2):246-50, 2012
2. Okada M et al: Integrated FDG-PET/CT compared with intravenous contrastenhanced CT for evaluation of metastatic regional lymph nodes in patients with resectable early stage esophageal cancer. Ann Nucl Med. 23(1):73-80, 2009
Редактор: Искандер Милевски. Дата публикации: 19.2.2019
Ультразвуковое исследование лимфатических узлов
УЗИ аппарат HS40
Лидер продаж в высоком классе. Монитор 21,5″ высокой четкости, расширенный кардио пакет (Strain+, Stress Echo), экспертные возможности для 3D УЗИ в акушерско-гинекологической практике (STIC, Crystal Vue, 5D Follicle), датчики высокой плотности.
Оценка состояния зон регионарного лимфооттока при обследовании онкологических больных имеет решающее значение в определении лечебной тактики и прогнозе течения заболевания. Знание путей лимфооттока позволяет вести целенаправленный поиск метастатически измененных лимфатических узлов у больных со злокачественными новообразованиями. Уточнение локализации и количества выявленных измененных лимфатических узлов дает возможность уточнить стадию опухолевого процесса.
Выявление лимфатических узлов при физикальном осмотре не всегда возможно. Так, по данным R. Chandawarkar и S. Shinde [1], J. Verbanck и соавт. [2], чувствительность пальпации в выявлении лимфатических узлов колеблется от 50 до 88%. Глубоко залегающие лимфатические узлы, например, ретромаммарные, интрапекторальные и др., недоступны для клинической оценки при пальпации. Одним из ведущих методов обнаружения патологии лимфатических узлов является ультразвуковое исследование (УЗИ). Точность УЗИ в выявлении лимфатических узлов различна, она во многом зависит от локализации лимфатических узлов, качества аппаратуры, а также опыта исследователя. Специфичность УЗИ в выявлении и дифференциальной диагностике поражения лимфатических узлов составляет от 30 до 100% 3. Число работ, посвященных ультразвуковой диагностике метастатического поражения поверхностных лимфатических узлов, увеличивается [7, 8].
Периферические лимфатические узлы исследуют линейными датчиками с рабочей частотой 5-12 МГц, линейные и конвексные датчики с рабочей частотой 3-5 МГц можно использовать для осмотра больших периферических конгломератов.
Исследование регионарных чаще проводят на стороне поражения, иногда и на контралатеральной стороне, а при лимфогранулематозе, неходжкинских лимфомах, лейкозах и др. УЗИ необходимо проводить с учетом возможного поражения разных групп лимфатических узлов.
При проведении УЗИ следует определить локализацию лимфатических узлов, их число, форму, размер и структуру.
В норме лимфатические узлы представляют собой образования бобовидной, овальной или лентовидной формы и располагаются группами, чаще по несколько узлов.
Размеры лимфатических узлов зависят от возраста обследуемого, особенностей конституции и др. У клинически здоровых людей можно обнаружить лимфатические узлы, длина которых достигает 3,5 см. Существует разница в величине и форме лимфатических узлов разных регионарных групп и лимфатических узлов, расположенных в разных областях у одного и того же индивидуума.
Форма лимфатических узлов в значительной мере зависит от их топографоанатомических отношений с прилежащими органами, обычно она несколько продолговатая и сплюснутая, немного выпуклая с одной стороны и с небольшой впадиной с другой, напоминает фасоль. Иногда форма лимфатического узла может быть округлой. В пожилом и старческом возрасте нередко встречаются лентовидные формы лимфатических узлов, которые можно рассматривать как результат слияния более мелких узлов. На участках, ограниченных фасциями (например, в затылочной области), узлы более вытянуты в длину, чем те, которые располагаются в рыхлой клетчатке (например, подмышечные) (рис. 1, 2).
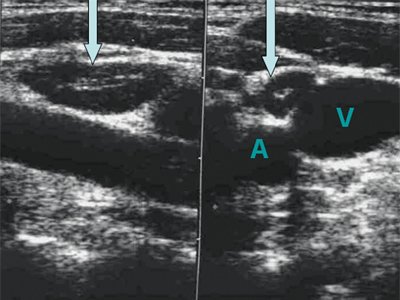
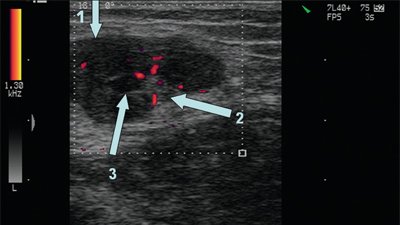
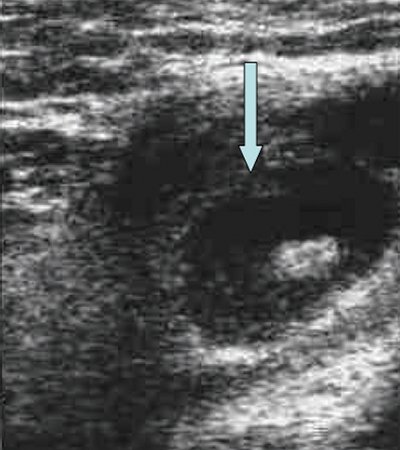
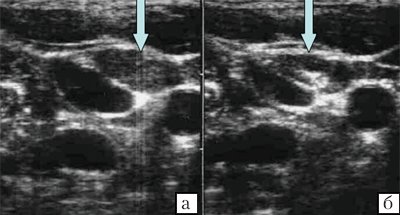
Эхогенность лимфатических узлов оценивают по отношению к окружающим тканям (чаще клетчатке) и описывают как высокую, среднюю и низкую (гипер- или гипоэхогенные, изо- или анэхогенные лимфатические узлы) (рис. 3, 4).
Рис. 3. Метастазы в лимфатические узлы (LN) шеи (Ln. Рretrachealis и Lnn. laterotracheales sinistri). Гипоэхогенные округлые гомогенные лимфатические узлы.
Рис. 4. Состояние после тиреоидэктомии. Изоэхогенный лимфатический узел претрахеальный (слева).
Паренхима лимфатического узла подразделяется на корковое вещество, расположенное ближе к капсуле, и медуллярную (мозговую) часть, занимающую центральные отделы узла, находящиеся ближе к воротам органа. Соотношение коркового и мозгового вещества варьирует в зависимости от локализации лимфатических узлов.
Структура лимфатических узлов изменяется в зависимости от этапности их расположения. Так, при оценке структуры лимфатических узлов шеи, расположенных рядом с органом, видно, что наиболее близко расположенные к органу лимфатические узлы (непостоянно присутствующие) имеют относительно небольшие размеры, округлую или веретенообразную форму, в них в меньшей степени выражено корковое вещество. В лимфатических узлах, расположенных дальше от органа, корковое вещество развито лучше.
Под взаимоотношением лимфатического узла с окружающими тканями понимается взаиморасположение узла и окружающих тканей: отсутствие связи или сохранение капсулы лимфатического узла и наличие прослойки клетчатки (или соединительной ткани) между лимфатическим узлом и другими структурами; соприкосновение или прилегание к органу (сосуду и др.) без нарушения его целости; вовлечение в опухолевый процесс.
У лиц пожилого возраста выявляют редукцию и склерозирование лимфатических узлов, некоторые из них срастаются между собой (у пожилых чаще определяются крупные лимфатические узлы). При этом наблюдается замещение больших участков узла жировой тканью. Жировая инфильтрация в старческом возрасте разрушает капсулу узла. Проросшие жиром лимфатические узлы (чаще периферические) выглядят как округлые и овальные структуры с гиперэхогенной гетерогенной (иногда сетчатой) центральной частью и относительно тонким гипоэхогенным ободком. Капсула узла может быть видна фрагментарно.
Локализация лимфатического узла описывается по отношению к анатомической области, сосудисто- нервному пучку либо к органу, рядом с которым находится выявленный лимфатический узел (в средней трети шеи, кнаружи от сосудисто-нервного пучка).
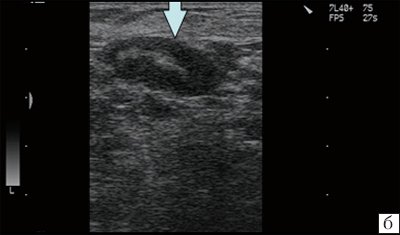
Для удобства диагностики банальные (неспецифические) лимфадениты дифференцируют следующим образом:
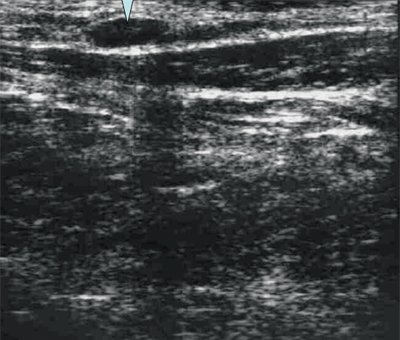
Рис. 6. Острый лимфаденит (лимфатический узел в средней трети шеи слева кнаружи от сосудистого пучка у больного с тромбозом яремной вены). Капсула четко не дифференцируется.
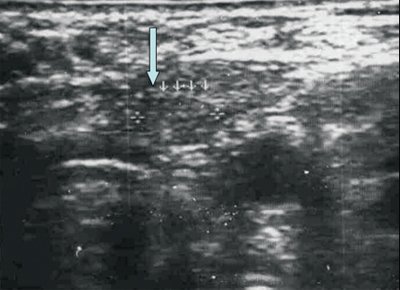
Реактивные изменения, возникающие в ответ на различные патологические процессы в организме (воспалительный процесс, проведение вакцинации и др.), способствуют увеличению лимфатического узла, напряжению его капсулы, усилению сосудистого рисунка, расширению корковой и околокорковой зон, отеку и разволокнению капсулы, расширению синусов, в лимфатическом узле могут встречаться единичные анэхогенные «кистозные » структуры, в дальнейшем может происходить абсцедирование. Следует учитывать, что изменения в лимфатических узлах, расположенных рядом с опухолью, могут выражаться в неспецифической реакции воспалительного характера (рис. 8).
а, б) Увеличение лимфатического узла, утолщение гипоэхогенной периферической части, утолщение капсулы (показано стрелкой).
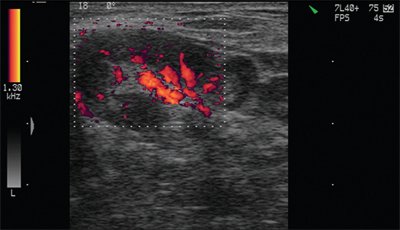
По мнению M. Choi и соавт. [9], сосуды в воспаленном расширены в сравнении с сосудами метастатически измененного лимфатического узла, которые, напротив, могут быть сдавлены клетками опухоли.
В нормальных и реактивно измененных при воспалении лимфатических узлов видимые сосуды чаще расположены в области ворот лимфатических узлов или не определяются вовсе. В крупном гиперплазированном лимфатическом узле сосудистый рисунок в периферических отделах упорядочен, сосуды (артерии) определяются вдоль капсулы и радиально от ворот к периферии.
При гиперплазии в случае положительного эффекта лечения лимфатических узлов становятся менее контрастными, размеры их уменьшаются. При хроническом лимфадените часто отмечается утолщение капсулы, спаяние ее с окружающими тканями.
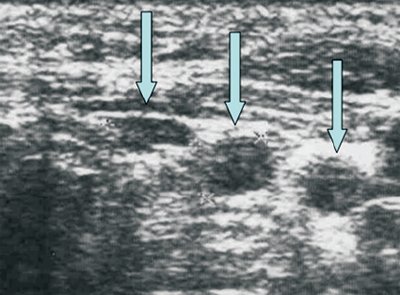
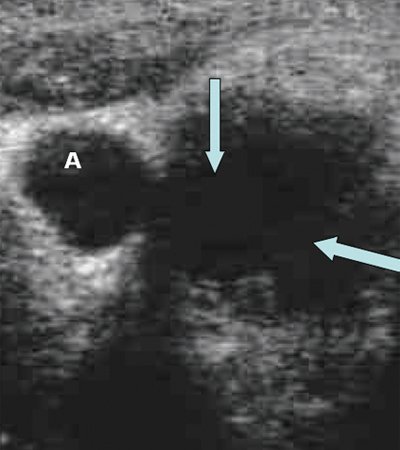
О метастатическом поражении при больших размерах узлов, их неправильной форме, неровных или нечетких контурах уверенно можно говорить при наличии анэхогенных участков в узлах, выявлении конгломератов лимфатических узлов (рис. 9, 10).
а) Метастаз в лимфатический узел.
б) Гиперплазированный лимфатический узел (сохраняется центральная гиперэхогенная структура).
Рис. 10. Сосудистый рисунок периферического гиперплазированного лимфатического узла (подострый лимфаденит).
При метастатическом поражении лимфатического узла происходит изменение его формы, размеров, эхогенности и структуры. Описанный феномен лежит в основе использования УЗИ для диагностики метастатического поражения лимфатических узлов.
P. Vassallo и соавт. (1993) показали, что опухолевая инфильтрация приводит к изменению формы лимфатического узла (отношение поперечного и продольного размеров или длинной и короткой осей лимфатического узла менее 1,5): он становится округлым, гипо- или анэхогенным, видно расширение кортикального слоя. Таким образом, чем ближе форма лимфатического узла к округлой, тем больше вероятность опухолевого поражения лимфатического узла. Капсула узла при инфильтрации и прорастании в окружающие ткани четко не определяется, контур становится размытым.
Известно, что при метастатическом поражении лимфатических узлов в них увеличивается содержание жидкости. При проведении УЗИ отмечают стирание рисунка лимфатического узла уже на начальном этапе (замещение клетками опухоли) 11. Капсула лимфатического узла дифференцируется, но при прорастании за пределы капсулы контур узла становится размытым. При инфильтрации капсулы, в дальнейшем (прорастании окружающих тканей) распространении за пределы лимфатического узла и срастании нескольких узлов отмечается образование конгломератов.
Таким образом, изображение структуры метастатически пораженных лимфатических узлов может быть: гипоэхогенной вплоть до анэхогенной, гиперэхогенной гетерогенной (полиморфной неоднородной) за счет чередования гипер- и гипоэхогенных участков и с наличием локальных гипоэхогенных участков на фоне неизмененной или гиперплазированной структуры лимфатических узлов.
При злокачественных процессах в лимфатических узлах наиболее часто отсутствует гиперэхогенная центральная часть или отмечается ее истончение, что соответствует диффузному или тотальному замещению центральных отделов опухолевой тканью. В некоторых случаях при метастатическом поражении только центральной части лимфатического узла он может выглядеть неизмененным, так как происходит имитация изображения ворот опухолевой тканью (чаще встречается при высокодифференцированном плоскоклеточном раке или других формах рака, которые сопровождаются коагуляционным некрозом, в случае ишемической дегенерации). Иногда можно наблюдать лимфатический узел в виде полностью гиперэхогенного образования. Хотя последнее более характерно для жировой инфильтрации, в этих случаях все же нельзя полностью исключать опухолевый генез изменений.
Структура лимфатического узла при замещении опухолевой тканью чаще гетерогенная или гипоэхогенная. Встречаются анэхогенные лимфатические узлы (например, при меланоме) или изо- и гиперэхогенные (при папиллярном раке). Иногда могут визуализироваться гиперэхогенные включения (кальцинаты) в метастатически измененном лимфатическом узле, может наблюдаться также внутриузловой некроз с характерной гетерогенной ультразвуковой картиной.
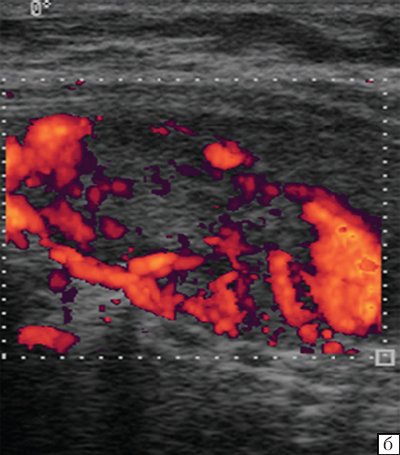
В метастатически измененных лимфатических узлах отмечается диффузное усиление васкуляризации с широким диапазоном скоростей и атипичным сосудистым рисунком (хаотично расположенные сосуды с наличием артериовенозных шунтов). По данным спектрального анализа, имеются низкие значения индекса резистентности при одновременной высокой диастолической составляющей.
Экстракапсулярный рост метастазов в лимфатических узлах часто приводит к объединению нескольких пораженных лимфатических узлах в бесформенный конгломерат и вовлечению в опухолевый процесс окружающих тканей. Признаком инфильтративного роста за пределы капсулы узла является нечеткость его контуров. Следует также определять вовлечение в опухолевый конгломерат прилежащих органов и структур, описывать характер этого вовлечения.
По данным T. Arita и соавт. (1993), УЗИ эффективно и при оценке изменений лимфатических узлов в динамике.
Оценивая состояние лимфатических узлов, следует помнить, что наличие измененного лимфатического узла может свидетельствовать как о гиперплазии узла, так и о метастатическом его поражении, однако при множественном опухолевом поражении метастазы могут принадлежать разным опухолям. Так, Н.И. Богданская (1978) описала случай одновременного поражения шейного лимфатического узла метастазами рака щитовидной железы и лимфосаркомы (рис. 11).
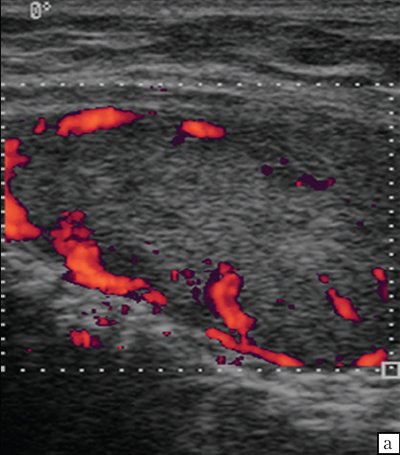
Рис. 11. ЛГМ. Кровоток в лимфатических узлах шеи.
Достаточно характерная ультразвуковая картина лимфатических узлов наблюдается при лимфогранулематозе. При этом в большинстве случаев видно несколько увеличенных лимфатических узлов (одна или несколько групп лимфатических узлов). Узел имеет овальную или округлую форму, четко видимую капсулу, гомогенную, чаще слабо гипоэхогенную структуру. Группа увеличенных лимфатических узлов («пачка») представлена четко отграниченными, не прорастающими капсулу и не сливающимися между собой лимфатические узлы (как при метастатическом поражении, в виде конгломерата) и может локализоваться в какой-либо одной области (например, надключично справа или слева) или в нескольких областях (увеличенные лимфатические узлы средостения, надключичные и в нижней трети шеи с одной или обеих сторон и др.).
Литература
УЗИ аппарат HS40
Лидер продаж в высоком классе. Монитор 21,5″ высокой четкости, расширенный кардио пакет (Strain+, Stress Echo), экспертные возможности для 3D УЗИ в акушерско-гинекологической практике (STIC, Crystal Vue, 5D Follicle), датчики высокой плотности.
Диагностика лимфаденопатий
Общая информация
Краткое описание
Национальное гематологическое общество
НАЦИОНАЛЬНЫЕ КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ ПО ДИАГНОСТИКЕ ЛИМФАДЕНОПАТИЙ
2018
Анализ публикаций отечественных [1—5,8] и зарубежных [12—14] авторов, посвященных алгоритмам диагностики ЛАП, а также многолетний опыт работы «НМИЦ гематологии» [5] позволили разработать и внедрить протокол дифференциальной диагностики лимфаденопатий [15—17].
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Этиология и патогенез
Эпидемиология
Диагностика
Первый этап заключается в сборе жалоб, данных анамнеза жизни и анамнеза заболевания, эпидемиологического анамнеза и физикального исследования (рис.1) (II A).
Рисунок 1. Алгоритм первичной диагностики пациентов с ЛАП 
Жалобы и анамнез:
Таблица 1. Эпидемиологические данные, профессиональные факторы, важные в диагностике лимфаденопатий. 
Таблица 3. Географическое распространение основных эндемичных инфекционных заболеваний, сопровождающихся лимфаденопатией.
Таблица 4. Локализация лимфатических узлов, зоны дренирования лимфы и наиболее частые причины увеличения. 

Таблица 5. Значение клинических признаков при лимфаденопатии. 

Уровень убедительности рекомендаций В (уровень достоверности доказательств – IIВ).
Уровень убедительности рекомендаций В (уровень достоверности доказательств – II).
3. Правила выбора лимфатического узла и выполнения его биопсии:

Алгоритм дифференциальной диагностики после проведения биопсии лимфатического узла представлен на рисунке 2 и основан на выявленных морфологических изменениях. В случаях с морфологической картиной опухолевого поражения (лимфома или нелимфоидная опухоль) проводиться ряд дополнительных исследований (иммуногистохимическое и/или молекулярно-генетическое исследование) для уточнения нозологической формы согласно ВОЗ классификации. При отсутствии опухолевого поражения, устанавливается гистологический вариант ЛАП согласно дифференциально-диагностическим группам (таблица 6), в зависимости от которого проводятся/непроводятся дополнительные исследования – повторный сбор жалоб, данных анамнеза жизни, заболевания, объективного осмотра, лабораторное и инструментальное исследования (рисунок 2).
Рисунок 2. Алгоритм постбиопсийной диагностики ЛАП 
Лечение
Вид терапии зависит от окончательного диагноза, установленного после обследования, единого стандарта лечения лимфаденопатии не существует. Проводить консервативное лечение следует в случае доказанной неопухолевой природы ЛАП:
Уровень убедительности рекомендаций В (уровень достоверности доказательств – III).
Медицинская реабилитация
Профилактика
Информация
Источники и литература
Информация
Они предназначены для врачей-гематологов, онкологов, терапевтов, инфекционистов, хирургов, педиатров, работающих в амбулаторно-поликлинических условиях, организаторов здравоохранения.
Поспелова Татьяна Ивановна, д.м.н., профессор, заведующая кафедрой терапии, гематологии и трансфузиологии Федерального государственного бюджетного образовательного учреждения высшего образования «Новосибирский государственный медицинский университет» Министерства здравоохранения Российской Федерации.