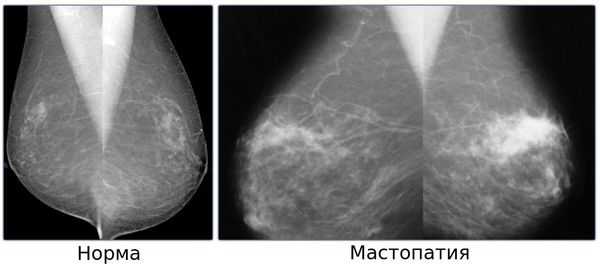
Диффузная фиброзная мастопатия что это такое
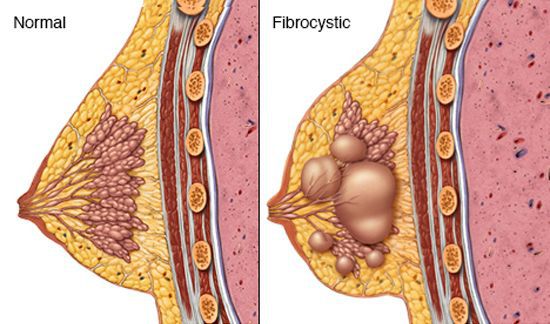
Диффузная фиброзно-кистозная мастопатия
Для женщин репродуктивного возраста характерна смена пролиферативных и регрессивных изменений эпителиальных и опорных тканей молочных желёз, Нарушение регуляции этих процессов может вызвать диффузную перестройку структуры молочных желёз, что наблюдают у 39% женщин. Такая перестройка проявляется в виде диффузных и диффузно-узловых изменений. Наиболее распространена фиброзно-кистозная мастопатия. Термин «фиброзно-кистшман мастопатия» имеет до 30 синонимов, например:
Разделение мастопатии по степени выраженности процесса имеет большое значение для дифференциальной диагностики и выбора оптимальных сроков повторных исследований.
Диффузная фиброзно-кистозная мастопатия с преобладанием железистого компонента (аденоз)
Аденоз — состояние, пограничное между нормой у молодых женщин и патологией у женщин старше 22-25 лет (9,7%). Морфологическая основа аденоза — гиперплазия железистых долек. Клинически регистрируют болевые ощущения, особенно в предменструальный период, набухание молочных желёз, их уплотнение. При пальпации молочные Железы плотные, с отдельными диффузно расположенными узлами, нерезко отграниченными от окружающих тканей.
На рентгенограммах выявляют множественные тени неправильной фирмы с нечеткими, расплывчатыми контурами. Каждая тень соответствует участку лобулярной гиперплазии, совокупность теней образует неоднородную неравномерную тень, занимающую почти всю молочную железу.
Диффузная фиорозно-кистозная мастопатия с преобладанием фиброзного компонента.
Клиническая картина и субъективные ощущения почти такие же. как при форме мастопатии, описанной выше. Рентгенологическая картина обеих форм также сходна. Вся молочная железа интенсивно затемнена, имеет узкую полоску просветления, образованную подкожно-жировой клетчаткой. В отличие от аденоза, при фиброзе контуры отдельных участков лобулярной гиперплазии подчёркнуты, а не разрыхлены. Эта форма мастопатии встречается в 30,7% случаев.
Диффузная фиброзно-кистозная мастопатия с преобладанием кистозного компонента.
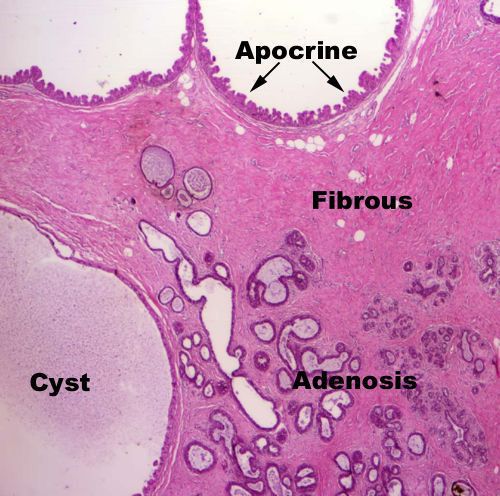
Встречается у 17,4% всех женщин с мастопатией. При морфологическом обследовании обнаруживают множественные кисты, расширение протоков, преобладание фиброза, атрофию долек.
Клиническая картина такая же, как у предыдущих форм мастопатии, но, в отличие от них, могут пальпироваться отдельные уплотнения округлой или овальной формы, эластической консистенции, отграниченные от окружающих тканей, если их размер превышает 2 см. Более мелкие уплотнения при пальпации не всегда обнаруживают вследствие мягкой консистенции, в этом случае помогает рентгенография. На рентгенограммах на фоне пёстрого неоднородного рисунка, обусловленного чередованием жировой, соединительной и железистой ткани, видны уплотнения — округлые, овальные или с вдавлениями от соседних кист. Размеры уплотнений колеблются от 0,3 до 6-8 см, их контуры чёткие, ровные, с ободком просветления, свидетельствующим об экспансивном росте. При наличии в кистах нескольких камер их контуры полицикличные, резкие. Наиболее информативный метод диагностики — УЗИ.
Смешанная форма диффузной фиброзно-кистозной мастопатии.
Встречается в 38,6% случаев. Морфологическая картина довольно пёстрая: избыточное развитие железистых долек, склерозирование внутридольковой и междольковой соединительной ткани, превращение альвеол в микрокисты.
Различают непролиферирующую и пролиферирующую формы мастопатии; на фоне последней рак встречается в 7-14 раз чаще. Клинически заболевание проявляется ощущением болей различной степени выраженности, даже при прикосновении одежды. При пальпации выявляют либо диффузную мелкую зернистость, либо дисковидную тестоватость. В рентгенологическом изображении отмечается нарушение нормального структурного рисунка, выражающееся в чередовании просветлений и затемнений округлой, овальной или неправильной формы, сочетающихся с хаотически расположенными плотными фиброзными тяжами. Нередко УЗИ вносит ясность, уточняя, какие структуры преобладают.
Информация для пациента (краткие рекомендации):
Чем раньше пациент получит квалифицированную помощь, тем меньше времени займет лечение, и оно будет более эффективным.
Что такое мастопатия? Причины возникновения, диагностику и методы лечения разберем в статье доктора Провоторов М. Е., маммолога со стажем в 9 лет.
Определение болезни. Причины заболевания
Фиброзно-кистозная мастопатия (далее ФКМ или просто мастопатия) — это заболевание молочной железы, при котором происходит нарушение соотношения эпителиальных и соединительных компонентов ткани, сопровождающееся формированием доброкачественных новообразований.
Как показывает практика, эта болезнь довольно распространена среди фертильной (плодовитой) половины женского населения. По данным различных авторов, мастопатией могут страдать до 70% женщин. [1]
Причины мастопатии
Мастопатия молочной железы является следствием гормонального дисбаланса: основную роль в развитии данного заболевания играют гормоны эстроген, его метаболиты, а также прогестерон. Изменения уровня тиреотропного гормона, гормонов щитовидной железы, уровня пролактина и многие другие причины могут также способствовать развитию заболевания.
Мастопатия и беременность
При беременности меняется гормональный фон, что, как правило, благоприятно влияет на доброкачественные варианты диффузной мастопатии. Однако если беременность возникает при пролиферирующих формах мастопатии, то патология может прогрессировать и даже стать злокачественной.
Симптомы мастопатии
Основными симптомами мастопатии являются:
При пальпации можно обнаружить крупные и мелкие образования с гладкой или зернистой поверхностью. [4] Боли могут быть различного характера и интенсивности. Помимо болезненности молочных желёз ощущается нагрубание, отёчность и увеличение объёма груди. Боли могут быть иррадиирующими и распространяться в область подмышки, плеча и лопатки, а также исчезать в первые дни менструации. Однако некоторых женщин болезненность молочных желёз беспокоит постоянно, независимо от фазы менструального цикла. [8]
Болевой синдром может возникать как в ответ на прикосновения к железе, так и в виде постоянного дискомфорта, усиливающегося в период менструаций. С прогрессированием заболевания симптоматика становится более яркой, болезненность более ощутимой, а уплотнения тканей могут определяться уже вне зависимости от периодичности цикла.
Патогенез мастопатии
В развитии мастопатии молочной железы важную роль играют дисгормональные расстройства. Особое значение имеют:
Относительная гиперэстрогения сопровождается изменением уровня эстрогена относительно прогестерона, но, в свою очередь, данные гормоны всё же находятся в пределах нормы. Абсолютная гиперэстрогения характеризуется повышением целевого уровня эстрогенов.
Таким образом при повышении эстрогена происходит пролиферация — разрастание протокового альвеолярного эпителия, в то время как прогестерон пытается препятствовать этому процессу благодаря своим способностям: он снижает экспрессию рецепторов эстрогенов и уменьшает локальный уровень активных эстрогенов. Эти свойства прогестерона ограничивают стимуляцию разрастания тканей молочной железы.
При гормональном дисбалансе (избытке эстрогенов и дефиците прогестерона) в тканях молочной железы возникает отёк и гипертрофия внутридольковой соединительной ткани, а пролиферация протокового эпителия приводит к образованию кист. При возникающих прогестерон-дефицитных состояниях избыточная концентрация эстрогенов приводит к разрастанию тканей молочной железы и нарушению рецепторного аппарата.
Стоит отметить, что результаты исследований содержания данных гормонов в плазме крови не всегда могут подтвердить этот патогенетический процесс. Большинству учёных удалось обнаружить недостаток прогестерона при мастопатии, однако в ходе других исследований его уровень был в пределах нормы.
В развитии ФКМ не менее важную роль играет повышение уровня пролактина в крови, которое сопровождается нагрубанием, болезненностью молочных желёз и отёком. Эти симптомы в большей степени проявляются во второй фазе менструального цикла.
Медицинские исследования доказали связь между заболеваниями молочных желез и гениталий. Было выявлено, что при миоме матки и воспалительных заболеваниях гениталий в 90% случаях происходят патологические изменения в молочных железах. А при условии, что миома матки сочетается с аденомиозом, увеличивается риск возникновения узловых форм мастопатии.
Необходимо отметить, что воспалительные заболевания гениталий не выступают в качестве прямой причины развития ФКМ. [3] Однако они могут оказать непосредственное воздействие на её развитие через гормональные нарушения.
У женщин, страдающих аденомиозом и гиперплазией эндометрия, особенно велик риск возникновения заболеваний молочной железы.
Классификация и стадии развития мастопатии
В современной медицине существует несколько классификаций ФКМ.
В настоящее время самая распространённая из них — классификация Рожковой Н.И. В ней выделяют те формы мастопатии молочной железы, которые можно выявить на рентгенограммах и с помощью морфологического исследования. К ним относятся:
Также выделяют узловую мастопатию, при которой образуются чётко выраженные узлы. Но она не относится к доброкачественным мастопатиям.
Существует классификация мастопатии, которая основана на степени пролиферации. К I степени относят ФКМ без пролиферации, ко II степени — мастопатию с пролиферацией эпителия без атипии, к III степени — мастопатию с атипической пролиферацией эпителия. II и III степени являются предопухолевыми состояниями.
Осложнения мастопатии
Что будет, если не лечить мастопатию:
Диагностика мастопатии
При обращении к врачу пациентки чаще всего жалуются на боли в груди и нагрубание одной или обеих молочных желёз, которое усиливается за несколько суток до начала менструаций. Практически у всех женщин возникают нерезкие болевые ощущения перед началом менструации. Однако если болезненность груди является следствием патологического состояния молочных желёз, то боли становятся более выраженными и асимметричными. Однако у 15% больных не возникают болевые ощущения в области груди, а причиной их обращения к врачу является уплотнение в железах. [7]
Диагностика ФКМ осуществляется поэтапно:
1. Опрос. На приёме доктор уточнит наличие:
Также доктор спросит, насколько регулярный менструальный цикл и принимает ли женщина гормональные препараты, в т. ч. контрацептивы.
2. Осмотр и пальпация молочных желёз (в положениях стоя и лёжа).
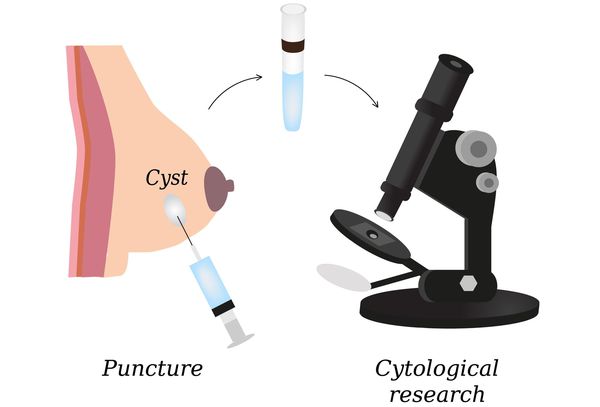
4. Биопсия и морфологическое исследование. Проводится пункция узловых образований и исследование пунктатов и выделений из сосков (цитологическое исследование).
5. Лабораторные исследования крови (анализы на гормоны).
6. Гинекологический осмотр.
7. Дополнительные обследования: КТ и МРТ.
При пальпации молочных желёз важно обратить внимание на консистенцию, наличие или отсутствие тяжей, уплотнений, объёмных образований, оценить плотность тяжей, их спаянность с кожей и окружающими тканями и т. д. Обязательно производится пальпация подмышечных, подключичных и надключичных лимфатических узлов, проверяется, есть ли выделения из сосков.
Как обнаружить мастопатию самостоятельно
Cамообследование груди — полезный инструмент скрининга, особенно в сочетании с регулярным медицинским осмотром, маммографией и в некоторых случаях УЗИ молочных желёз и/или МРТ.
Алгоритм самообследования груди:
Лечение мастопатии
Лечением мастопатии занимается врач-маммолог. В первую очередь, оно заключается в поиске и устранении причин мастопатии: нервных расстройств, дисфункции яичников, гинекологических заболеваний, болезней печени и др.
Основные задачи лечения мастопатии: снизить болевой синдром, уменьшить кисты и фиброзные ткани в молочной железе, провести профилактику рецидивов опухолей и онкопатологии, а также скорректировать гормональный статус (после обнаружения гормональных расстройств и консультации гинеколога-эндокринолога).
Если в организме пациентки протекают сопутствующие воспалительные заболевания женской половой сферы, эндокринные заболевания (гипотиреоз, узловой зоб, сахарный диабет и др.), то лечение требуется проводить совместно с гинекологом, эндокринологом и терапевтом.
Лечение мастопатии можно условно разделить на два основных вида — консервативное (медикаментозное) и оперативное (хирургическое) лечение. Чаще всего проводится консервативное лечение МФК. В том случае, если имеются кисты больших размеров и значительные уплотнения, не поддающиеся консервативному лечению или при безуспешности терапии, проводится хирургическое лечение.
Консервативное лечение
Обычная тактика ведения женщин, страдающих мастопатией, была разработана ещё в 60-70-е годы, поэтому на данный момент она не является достаточно эффективной. Внедрённые в практику новые лекарственные средства повысили эффективность лечения на начальной стадии. Однако эти препараты оказались малоэффективными для женщин с фиброкистозной мастопатией, в анамнезе которых были близкие родственницы (мама, бабушка, сестра, тётя), страдающие раком молочной железы.
При медикаментозном лечении применяются следующие препараты:
Гормонотерапия
Данный метод лечения назначается в сложных случаях ФКМ. Нормализация гормонального баланса направлена, в первую очередь, на устранение болей. Стабилизация состояния эндокринных желёз, желудочно-кишечного тракта помогает предотвратить появление новых образований, уменьшить размеры существующих, снизить или устранить болевые ощущения. Однако пролиферативные формы фиброаденоматоза и фиброзно-кистозные или фиброматозные мастопатии плохо поддаются данному способу лечения.
Применение гормональных препаратов назначается индивидуально и проводится под контролем лечащего врача. Лекарственные средства применяются в виде таблеток, инъекций или гелей, которые наносятся на молочную железу. Пациенткам репродуктивного возраста может быть назначен приём гормональных контрацептивов. Системная гормонотерапия должна проводиться высококвалифицированным специалистом, который сможет контролировать гормональный статус.
Гормональная терапия предполагает применение антиэстрогенов, оральных контрацептивов, гестагенов, андрогенов, ингибиторов секреции пролактина, аналогов освобождающего гормона гонадотропина (LHRH). Лечение аналогами
LHRH применимо к женщинам с мастодинией (болями в молочной железе) при отсутствии эффективного лечения другими гормонами. Действие гестагенов основано на антиэстрогенном аффекте на уровне ткани молочной железы и торможении гонадотропной функции гипофиза. Их применение в комплексной терапии мастопатии повысило терапевтический эффект до 80%.
Для лечения мастопатии у женщин до 35 лет применимы оральные монофазные комбинированные эстроген-гестагенные контрацептивы. Их контрацептивная надёжность практически близка к 100%. У большинства женщин на фоне применения данных препаратов отмечается значительное снижение болезненных ощущений и нагрубания молочных желёз, а также восстановление менструального цикла.
В настоящее время при лечении мастопатии применяется довольно эффективный препарат наружного применения. В его состав входит микронизированный прогестерон растительного происхождения, идентичный эндогенному. Препарат выпускают в виде геля. Его преимущество заключается именно в наружном применении — так основная масса прогестерона остается в тканях молочной железы, а в кровоток поступает не более 10% гормона. Благодаря такому воздействию побочные эффекты, которые возникали при приёме прогестерона внутрь, отсутствуют. В большинстве случаев рекомендовано непрерывное нанесение препарата по 2,5 г на каждую молочную железу или же его нанесение во второй фазе менструального цикла па протяжении 3-4 месяцев.
Негормональная терапия
Методами негормональной терапии являются: коррекция диеты, правильный подбор бюстгальтера, применение витаминов, мочегонных, нестероидных противовоспалительных средств, улучшающих кровообращение. Последние Нестероидные противовоспалительные препараты уже на протяжении долгого времени применяются в лечении диффузной мастопатии.
Индометацин и бруфен, применяемые во второй фазе менструального цикла в форме таблеток или в свечей, снижают боль, уменьшают отёк, способствуют рассасыванию уплотнений, улучшают результаты ультразвукового и рентгенологического исследований. Особенно показано применение этих препаратов при железистой форме мастопатии. Однако для большинства женщин может быть достаточно гомеопатии или фитотерапии.
Консервативное лечение мастопатии должно заключаться не только в длительном приёме седативных средств, но и витаминов А, В, С, Е, РР, Р, так как они благоприятно воздействуют на ткань молочной железы:
Так как мастопатия рассматривается в качестве предракового заболевания, требуется длительное применение натуральных антиоксидантов: витаминов С, Е, бета-каротина, фосфолипидов, селена, цинка.
Помимо витаминов и седативных средств пациентам показан приём адаптогенов, длительностью от четырёх месяцев и более. После четырёхмесячного курса применение препарата прекращается сроком на два месяца, а затем цикл лечения возобновляется также на четыре месяца. Всего должно проводиться не менее четырех циклов. Таким образом полный курс лечения может занять примерно два года.
Диета при мастопатии
При лечении мастопатии необходимо наладить работу пищеварительной системы. [1] Поэтому выздоровление можно ускорить при соблюдении специальной диеты. Для этого необходимо снизить калорийность питания за счёт отказа от углеводов. В первую очередь важно полностью избавиться от употребления легкоусвояемых углеводов (сахара, мёда, джема и мучных изделий) и увеличить долю потребляемых овощей, несладких ягод и фруктов.
При мастопатии, развившейся в результате проблем с щитовидной железой, необходимо ограничить употребление мясных блюд, так как белок стимулирует выделение гормонов щитовидной железы, от которых зависит уровень женского полового гормона — эстрогена.
Если мастопатия появилась на фоне гипертонической болезни, то необходимо ограничить употребление жиров, особенно сливочного масла и сала для снижения гормональной стимуляции груди.
Чтобы обеспечить организм необходимым количеством кальция, который регулирует функции гормональных желёз и оказывает противовоспалительное и противоотёчное действие, следует употреблять кефир, йогурт и творог. Помимо прочего, желательно включить в рацион морепродукты, которые содержат йод — рыбу, кальмары, креветки и морскую капусту. Этот микроэлемент в большом количестве также присутствует в грецких орехах и грибах.
Лечение народными средствами
Помимо общего курса лечения также можно принимать травяные отвары, которые способствуют улучшению сна и обезболиванию, обладающие мочегонным действием и содержащие полезные элементы.
Хирургическое лечение
Хирургическое удаление поражённых тканей назначается в следующих случаях:
Во время операции осуществляется удаление отдельного сектора молочной железы, в котором обнаружены кисты и уплотнения (секторальная резекция). Операция длится 40 минут под общим наркозом.
После оперативного вмешательства назначается приём антибиотиков и витаминов. При необходимости проводится обезболивание, приём успокоительных препаратов. Может быть применена гормонотерапия для предотвращения рецидивов. При этом пациенткам необходимо заняться лечением основного заболевания, вызвавшего дисбаланс гормонов.
При кистах больших размеров возможно проведение лазерной коагуляции данных образований. Такая методика является довольно молодой и малораспространённой ввиду дорогостоящего оборудования. Для данной процедуры используется современный лазерный аппарат BioLitec, который позволяет без разрезов и наркоза выполнить коагуляцию кистозного образования. Также при данной процедуре отсутствует риск возникновения инфекции, нахождение в условиях стационарного отделения не требуется.
Тепловые процедуры, в том числе и физиотерапия, при лечении ФКМ не рекомендуются, так как они могут усилить воспалительные процессы.
Противопоказания к лечению
Гормональное лечение противопоказано при подозрении на злокачественную опухоль, при аллергии и индивидуальной непереносимости препаратов. Кроме того, каждое лекарство имеет свои противопоказания — например, гормональные контрацептивы противопоказаны при нарушении свёртываемости крови, заболеваниях печени и варикозном расширении вен. Поэтому если есть хронические заболевания, то о них важно рассказать врачу.
Операция показана при подозрении на злокачественную опухоль. В остальных случаях диффузная ФКМ лечится консервативно.
Прогноз. Профилактика
Благоприятный прогноз сводится к своевременному обращению к специалисту-маммологу, периодическому проведению УЗИ молочных желез. Всё это поможет уберечься от неприятных последствий патологии молочных желез. Не нужно бояться симптомов заболевания и его лечения, стоит опасаться последствий. Мастопатия может пройти бесследно, для этого требуется лишь внимание к собственному здоровью. [5]
Стоит помнить, что избыточный вес является предвестником многих гормональных нарушений. Если после 50 лет у женщины изменился размер одежды с 50-го на 56-ой, то это следует расценивать как предупреждение об опасности, исходящее от гормональной системы человека. Это, в свою очередь, говорит о необходимости обследования.
Диффузно фиброзная болезнь (мастопатия)
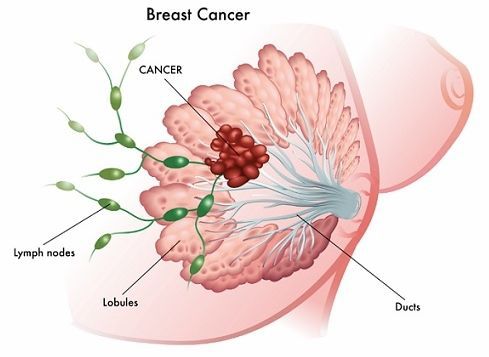
Тема, предлагаемая нашим женщинам чрезвычайно актуальна, так как Рак молочной железы (РМЖ) занимает первое место в структуре онкологической заболеваемости и смертности женщин в факторов риска рака молочной железы особое место занимает диффузнофиброзная болезнь (мастопатия).
Диффузно фиброзная болезнь (мастопатия) — это доброкачественные изменения молочной железы, довольно распространённые в возрасте от 18 до 45 лет. Более чем треть женщин знакомы с симптомами диффузно фиброзной болезни (ДФБ). По сути мастопатия — это зеркало, отражающее состояние здоровья женщины, так как молочная железа является гормонально-зависимым органов, и любые изменения гормонального.
Какие формы ДФБ известны?
В клинической практике такое деление легко позволяет выделить диффузные и узловые формы с помощью УЗ-диагностики и маммографии.
Факторы риска развития рака молочной железы
Многообразие причин мастопатии, приводит к дисбалансу половых гормонов в женском организме, что влечет кповышению эстрогенов в крови, избыточному синтезу пролактина, недостатки тиреоидных гормонов.
Показания для проведения УЗИ молочных желез:
Основным методом диагностики патологии молочных желез у женщин старше 35 лет — является маммография. По приказу МЗ № 154 всем женщинам старше 40 лет проведение маммографии является обязательным 1 раз в 2 года, женщинам старше 45 лет — показано ежегодное маммографическое обследование. В настоящее время, еще одним ведущим методом диагностики патологии молочной железы у женщин молодого возраста является МРТ. Другие методы диагностики — как термометрия, КТ — являются вспомогательными и малоинформативными.
В комплексное обследование женщин с ДФБ необходимо включить:
Особое значения в патогенезе мастопатии имеет вегетативная нервная система- так как она обеспечивает деятельность внутренних органов, иннервацию желез и скелетной мускулатуры, регуляцию сосудистого тонуса.
Берегите своё здоровье!
© ООО «Клиника в Северном», 2021
имеются противопоказания, необходима консультация специалиста
Актуальные аспекты лечения диффузных мастопатий
К предопухолевым заболеваниям молочных желез (МЖ), прежде всего, относятся различные варианты дисплазии (фиброзно-кистозная болезнь— ФКБ, более известная как фиброзно-кистозная мастопатия— ФКМ).
К предопухолевым заболеваниям молочных желез (МЖ), прежде всего, относятся различные варианты дисплазии (фиброзно-кистозная болезнь— ФКБ, более известная как фиброзно-кистозная мастопатия— ФКМ). По определению ВОЗ (1984) ФКБ представляет собой «комплекс процессов, характеризующихся широким спектром пролиферативных и регрессивных изменений тканей МЖ с формированием ненормальных соотношений эпителиального и соединительнотканного компонентов и образованием изменений фиброзного, кистозного, пролиферативного характера, которые часто, но не обязательно, сосуществуют».
Разработаны также классификации дисгормональных дисплазий, в основу которых положена гистологическая классификация опухолей МЖ ВОЗ (1969). Выделяют непролиферативную мастопатию (дольковая, протоковая, кистозная, фиброзная), пролиферативную эпителиальную (солидная, сосочковая, криброзная), фиброэпителиальную (цистоаденопапиллома), миоэпителиальную (склерозирующий аденоз).
Л. Н. Сидоренко (1991) предлагает 6-балльную клиническую оценку состояния МЖ по данным осмотра и пальпации:
По данным Е. М. Самунджан (1979) различаются фиброзная, кистозная и фиброзно-кистозная формы фиброаденоматоза.
Мы, также как и Н. И. Рожкова (1993), выделяем следующие формы мастопатии:
По степени выраженности выявленных изменений мы выделяем:
Возникновению фиброаденоматоза МЖ могут предшествовать заболевания нервной системы, болезни печени, патология репродуктивной системы, патология надпочечников, изменения в состоянии щитовидной железы (Сидоренко Л. Н.,1997; Макаренко Н. П.,1999; Бурдина Л. М.,1999; Комаров Е. К.,1991; Огнерубов Н. А. и соавт., 1998).
Почему так много внимания уделяется мастопатии? Конечно, не из-за болевого синдрома и распространенности этого заболевания. Рак МЖ— вот та опасность, которая подстерегает женщин, страдающих дисгормональными заболеваниями МЖ (ДЗМЖ). На фоне диффузных гиперпластических процессов рак развивается в 2–3 раза чаще, а при локализованных формах мастопатии в 25–30 раз чаще, чем в интактных МЖ (Дымарский Л. Ю., 1980). Полученные результаты свидетельствуют о том, что больные ДЗМЖ подлежат включению в диспансерную группу наблюдения. Пациенток с данной патологией наблюдают гинекологи, хирурги, онкологи, терапевты. Известны случаи, когда специалисты поликлиники во время обследования женщин МЖ не осматривают. Введение в перечень обследования поликлиник радиотермометрических исследований позволит своевременно выявлять и лечить дисфункциональные заболеваний МЖ. Таким образом, подчеркнем: периодические осмотры врача-маммолога с проведением инструментальных и лабораторных исследований необходимы.
Этиология и патогенез ФКБ
Нормальное функционирование МЖ зависит от адекватного соотношения концентраций эстрадиола и прогестерона в их тканях. Нарушение этого соотношения приводит вначале к развитию функциональных нарушений, а в дальнейшем и к морфологическим изменениям, причем ведущая роль в возникновении ФКБ принадлежит не столько абсолютному увеличению эстрогенов, сколько относительной гиперэстрогении, возникающей вследствие недостатка продукции прогестерона во II фазу менструального цикла. Гормональный дисбаланс в сторону дефицита прогестерона вызывает морфофункциональную перестройку МЖ, сопровождается отеком и гипертрофией внутридольковой соединительной ткани, а избыточная пролиферация эпителия протоков, приводящая к их обструкции, при сохраненной секреции в альвеолах приводит к увеличению альвеол и развитию кистозных полостей.
Причиной развития дисгормональной гиперплазии МЖ может явиться повышение уровня пролактина вне беременности и лактации. Некоторые исследователи отмечали его значительное повышение в крови в течение менструального цикла у женщин, страдающих ФКБ, в сравнении с его уровнем в крови здоровых женщин (Стуруа Н. Т., 1983; Самойлова Т. А., 1987; Botiga J. et al., 1984). По другим наблюдениям, уровень пролактина остается нормальным (Ильин А. Б., 1998; Kubista E., Muller G., Spona J., 1983). Некая противоречивость полученных данных по-видимому связана как с характером нарушений в гипоталамо-гипофизарно-яичниковой системе, так и со сроками определения уровня пролактина в сыворотке крови. Последнее наиболее актуально для транзиторной формы гиперпролактинемии, для которой характерно повышение уровня пролактина только к концу менструального цикла (Beskrovniy S. et al., 1997). Патогенетическая роль пролактина в развитии ФКБ до конца не уточнена. С одной стороны, рост содержания последнего в сыворотке крови является только маркером центральных, гипоталамо-гипофизарных нарушений в системе регуляции репродуктивной функции, но, с другой, избыток пролактина оказывает прямой стимулирующий эффект на пролиферативные процессы в периферических органах мишенях, реализуемый путем усиления продукции эстрогенов яичниками. Как уже упоминалось, имеет значение также способность пролактина увеличивать содержание рецепторов эстрадиола в тканях МЖ (Botiga J. et al., 1984).
Причинами патологической гиперпролактинемии являются заболевания, сопровождающиеся нарушением функции гипоталамуса (инфекции, травмы), аденомы гипофиза (пролактиномы), эктопическая секреция гормона, гипотиреоз, синдром поликистозных яичников, климактерический синдром, недостаточность надпочечников, хроническая почечная недостаточность, цирроз печени, опоясывающий лишай, внутриматочная контрацепция, воздействие токсических факторов, а также различные стрессовые ситуации, которые могут сопровождаться эпизодами гиперпролактинемии.
Повышение уровня пролактина сопровождается отеком, нагрубанием и болезненностью МЖ, особенно во вторую фазу менструального цикла. При этом могут наблюдаться вегетативные расстройства: мигренеподобные головные боли, отеки конечностей, боли и вздутие живота. Этот симптомокомплекс получил название предменструального синдрома (ПМС).
По данным разных авторов у 2/3 больных, страдающих ФКБ, отмечается абсолютная и относительная гиперэстрогения.
Причин возникновения этих расстройств огромное количество. По данным Л. Н. Сидоренко (1991) основными из них являются:
К факторам репродуктивного характера относятся возраст первых менархе, количество беременностей, количество абортов, длительность лактации и т. д.
Неблагоприятными являются слишком раннее менархе и поздняя менопауза, ановуляторные циклы, поздняя первая беременность, отказ от кормления ребенка грудью, искусственные прерывания беременности.
Неблагоприятные изменения в тканях МЖ находятся в прямой зависимости от времени появления менархе и первой беременности и обратной— от количества детей. Своевременное менархе и первая беременность в 18–20 лет обладают защитным влиянием — у первородящих до 19 лет риск появления патологических процессов в МЖ более чем в 3 раза ниже, чем у женщин, впервые родивших в 35 лет и позже. С увеличением количества нормальных родов уменьшается риск появления указанных изменений.
Вскармливание ребенка грудью менее 5 месяцев является также неблагоприятным фактором.
Многими авторами подчеркивается, что особенно неблагоприятно на состоянии МЖ отражается количество абортов, равное или превышающее три, поскольку желтое тело в полной мере «расцветает» во время беременности. После прерывания беременности оно продолжает длительное время функционировать, что сопровождается поступлением в кровь избыточного количества прогестерона. Это приводит к подавлению выработки лютеинизирующего гормона (ЛГ) гипофиза и повышению продукции фолликулостимулирующего гормона (ФСГ). В результате возникает дисбаланс гормонов, что приводит к преобладанию процессов пролиферации в тканях органов-мишеней.
Среди этиологических факторов дисгормональных гиперплазий МЖ значительная роль принадлежит гинекологическим заболеваниям— в первую очередь воспалительным процессам придатков матки, которые, благодаря механизму обратной связи, могут быть причиной значительных структурных и функциональных нарушений гипофизарно-яичниковой оси. Это связано с тем, что МЖ, также как и матка, являются органом-мишенью для половых гормонов. По данным Габуния М. С. (1999), Ильина А. Б. (2004), довольно высокая частота (60–92%) доброкачественных заболеваний МЖ отмечается у женщин с эндометриозом и миомой матки. Причем чаще всего гинекологическая патология сочетается с диффузными изменениями в МЖ. При генитальном эндометриозе и миоме матки диффузная мастопатия отмечалась в 72% и 66% случаев соответственно, а узловая форма мастопатии констатирована в 17% и 18% наблюдений. Следует отметить, что при миоме матки чаще выявляются кисты МЖ и узловая мастопатия (18%). Бурдина Л. М. (1998) указывает, что у женщин, страдающих гиперпластическими гинекологическими заболеваниями (эндометриоз, миома матки, гиперплазия эндометрия, полипы), в 74,4% случаев развивается диффузная и узловая формы мастопатии, сопровождающиеся гиперплазией железистого компонента. Интересно отметить, что при генитальном эндометриозе в большинстве наблюдений (37%) в МЖ преобладает гиперплазия железистого компонента, в то время как при миоме матки чаще (36,4%) наблюдается гиперплазия железистого и фиброзного компонентов стромы (Огнерубов Н. А., 2001).
Нарушения менструальной функции— это клиническая манифестация неблагополучия в нейроэндокринной системе. К числу наиболее часто встречаемых патологических состояний относятся: ановуляция, недостаточность лютеиновой фазы, олигоменорея, дисфункциональные метроррагии. Данная патология, как правило, обусловлена явной или скрытой гиперпролактинемией, дефицитом прогестерона, относительной, а позже и абсолютной гиперэстрогенией, что является индуктором в развитии ФКБ (Бурдина Л. М., 1995; Волков Н. А., 1996; Цвелев Ю. В., Ильин А. Б., 1999).
Высокая частота сочетания указанных заболеваний свидетельствует о едином генезе и синхронном развитии патологических процессов в МЖ и гениталиях. В связи с этим ряд авторов (Сидорова И. С. и соавт., 1996; Бурдина Л. М., 1998) предлагают рассматривать гиперпластические заболевания как генерализованный процесс в репродуктивной системе, что требует единой тактики лечения этих пациентов. Значительную роль в развитии ФКБ играют различные эндокринные нарушения.
При эпидемиологических исследованиях показано, что у больных, страдающих ФКБ, выявляется большая, чем в общей популяции, частота встречаемости заболеваний щитовидной железы (от 9 до 50% и более).
Клиника и диагностика ФКБ
Диагностика заболеваний МЖ основывается на осмотре, пальпации, маммографии, УЗИ, пункции узловых образований и подозрительных участков и цитологическом исследовании пунктата.
Основной жалобой больных ФКБ является болезненность одной или обеих МЖ, чаще всего во второй половине менструального цикла, усиливающаяся за несколько дней до начала менструаций. Боли могут иметь различный характер и интенсивность. С началом менструаций боли исчезают. Однако у некоторых женщин болезненность МЖ постоянная, независимо от фазы менструального цикла.
Значительная часть пациенток (до 15%) не испытывает никаких неприятных ощущений в МЖ, в том числе и болевых. Они обращаются к врачу, нащупав в железах какие-либо уплотнения. У пациенток, страдающих ФКБ, нередко отмечается депрессивный синдром, тревожное состояние, канцерофобия. Иногда женщины жалуются на наличие выделений различного характера из сосков.
Для диагностики ФКБ МЖ у женщин детородного возраста крайне важными являются два условия:
Пальпация проводится последовательно во всех квадрантах МЖ и в сосковоареолярной зоне. Методики пальпации могут быть разными (радиальная, по спирали, скользящая), однако важным представляется не сама методика, а тщательность ее выполнения и охват всей МЖ. При больших размерах желез целесообразно проводить их пальпацию двумя руками, когда одна из рук исследующего помещается под железу, а вторая осуществляет пальпацию сверху, как бы между двух рук.
Приоритетными методами диагностики заболеваний МЖ в настоящее время являются рентгенологическая маммография и ультразвуковое исследование (рисунок). Эти два метода не конкурируют между собой, а дополняют друг друга. Поэтому современные маммографические кабинеты оснащены маммографической установкой и аппаратом ультразвуковой диагностики.
Маммография— это рентгенография МЖ без применения контрастных веществ, выполняемая в двух проекциях. В настоящее время является наиболее распространенным методом инструментального исследования.
Достоинства метода: высокая информативность (чувствительность до 95%, специфичность до 97%), возможность визуализации непальпируемых образований, возможность выполнения широкого спектра инвазивных и неинвазивных методик, используемых для диагностики и лечения ряда заболеваний, возможность объективной оценки динамики течения заболевания. По маммограммам опытный рентгенолог-маммолог может судить о нарушениях гормонального статуса у женщины.
Недостатки метода: дозовая нагрузка, низкая информативность метода у молодых женщин при плотном фоне МЖ, нежелательность использования у женщин моложе 35 лет, а также в период беременности и лактации.
Ультразвуковая эхография прочно заняла место одного из основных методов диагностики заболеваний МЖ.
Возможности и преимущества метода: безопасность в плане дозовой нагрузки, что позволяет использовать его многократно без ограничений, даже у беременных и кормящих женщин; высокая разрешающая способность, что особенно важно при плотном фоне МЖ у молодых женщин; возможность визуализации рентгенонегативных новообразований, расположенных вблизи грудной стенки; дифференциальная диагностика солидных и полостных образований— стопроцентная диагностика кист любого размера, при этом без дополнительных вмешательств дает возможность судить о состоянии эпителия выстилки кисты; визуализация регионарных лимфатических узлов; возможность выполнения прицельных пункционных биопсий пальпируемых и непальпируемых образований под объективным визуальным контролем.
Недостатки ультразвукового исследования МЖ: отсутствие визуализации органа в целом; малая информативность при жировой инволюции тканей; субъективность интерпретации полученного изображения, обусловленная уровнем квалификации врача и техническими параметрами используемых УЗ-сканера и УЗ-датчиков.
В настоящее время довольно широко используется допплеросонография, позволяющая получать цветовое изображение кровотока, что облегчает дифференциальную диагностику различных заболеваний МЖ.
При обнаружении узлового образования или подозрительного участка необходима пункция его с последующим цитологическим исследованием полученного материала. Пункция узловых образований производится следующим образом: больная укладывается на стол или кушетку. Кожа над местом пункции смазывется антисептиком. Образование фиксируется пальцами и пунктируется сухой иглой, надетой на сухой 10-миллилитровый шприц (оптимально — одноразовый шприц). Многократно двигая поршнем, в канал иглы засасывают клеточный материал. Затем игла извлекается, и содержимое ее канала выдувается на чистое обезжиренное предметное стекло. Затем иглой материал тонким слоем распределяется по поверхности предметного стекла. В течение нескольких минут материал высушивается и без какой-либо фиксации направляется в цитологическую лабораторию.
В зависимости от результатов цитологического исследования решается вопрос о тактике лечения пациенток в каждом конкретном случае.
Лечение
Врачами всего мира уже многие годы идет поиск средств, нормализующих дисбаланс гормонального фона и в то же время не нарушающих многосложную и хрупкую эндокринную систему, функционирующую в организме женщины по законам, не до конца изученным к настоящему моменту.
В прошлом столетии прогресс в области фармакохимии привел к увеличению потребления химических лекарственных средств, однако в последнее десятилетие интерес исследователей и врачей вновь обращен к препаратам растительного происхождения. Отличительная особенность действия природных факторов заключается в полифункциональности, мягкости действия, минимуме побочных эффектов, наличии эффекта последействия, отсутствии развития лекарственной болезни и эффекта отмены препарата.
Лечебные мероприятия при ФКБ МЖ должны выполнять следующие задачи:
При узловых формах ФКБ принято выполнять секторальные резекции МЖ со срочным гистологическим исследованием. Однако если при цитологическом исследовании пункционного материала признаков пролиферации не обнаруживается (заключение цитолога— мало клеточного материала или его отсутствие, в препарате межуточное вещество), учитывая, что ФКБ представляет собой не опухоль, а лишь дисгормональную гиперплазию, т. е. обратимое состояние, можно попытаться начать лечение с консервативной терапии. Нередко оно бывает успешным: локализованное уплотнение исчезает совсем или распадается на мелкие мягкие эластичные фрагменты.
В консервативном лечении мастопатии нет единого подхода, и в подавляющем большинстве публикаций не представлено ни одной схемы комплексного лечения ФКБ. В них приводится лишь перечень различных средств, применяемых при мастопатии. Ввиду полиэтиологичности и сложности патогенеза дисгормональных расстройств, приводящих к развитию ФКБ, совершенно закономерно, что проведение монотерапии ее неэффективно или дает временный эффект.
Учитывая, что ФКБ является следствием дисгормональных расстройств, основной задачей консервативного лечения является нормализация гормонального статуса больной.
Поскольку значительную роль в возникновении дисгормональных нарушений, а следовательно, и ФКБ, играют факторы социально-бытового характера, представленная схема предусматривает повышение адаптационных возможностей организма больной. Ввиду того, что мы не в состоянии изменить социально-бытовые условия жизни женщины, то должны попытаться изменить ее отношение к фрустирующим ситуациям, в которых она постоянно оказывается. Обязателен прием витаминов А, группы В, С, Е, РР, Р, так как они улучшают функцию печени, где происходит инактивация эстрогенов, обладают адаптогенными свойствами, а также благоприятно воздействуют на ткань МЖ: витамин А обладает антиэстрогенным действием, уменьшает явления пролиферации эпителия и стромы, витамин Е потенцирует действие прогестерона, витамин В6 снижает уровень пролактина, витамины Р и С улучшают микроциркуляцию и уменьшают локальный отек.
В данную схему лечения ФКБ включены микродозы препаратов йода. Это оправданно, поскольку йод оказывает нормализующее влияние на биосинтез эстрогенов и прогестерона. Однако в связи с тем, что йод подавляет секреторную активность щитовидной железы, у больных с гипофункцией последней микройодтерапия не рекомендуется. Она также противопоказана при заболеваниях печени и желчевыводящих путей. Как уже упоминалось, в этих случаях больным назначается Хофитол по 1–2 таблетке 3 раза в день в течение каждых 20 дней каждого месяца на протяжении курса лечения.
Поскольку причиной ФКБ, в основном, является дефицит прогестерона в тканях МЖ, сам собой встает вопрос о гормональном лечении этого заболевания. Однако концентрация прогестерона в норме превышает таковую в сыворотке в 2–10 раз, и устранение дефицита прогестерона путем системного введения гормона представляется маловероятным. Кроме того, системная гормонотерапия требует осторожного подхода, ее должен проводить высококвалифицированный специалист, имеющий возможность осуществлять контроль за гормональным профилем. В противном случае велика вероятность получить осложнения и побочные реакции (менорагии, формирование миоматозных узлов в матке и др.) В настоящее время при лечении фиброзно-кистозной болезни МЖ и синдрома предменструального напряжения отлично зарекомендовал себя препарат для наружного применения под названием «Прожестожель 1%». Он содержит микронизированный прогестерон растительного происхождения и выпускается в виде геля с содержанием 1 г прогестерона на 100 г геля. Строение молекулы, молекулярная масса и химический состав прогестерона в Прожестожеле 1% идентичны эндогенному. Несомненным преимуществом препарата является то, что он применяется наружно, и основная масса прогестерона остается в тканях молочной железы (в кровоток поступает не более 10% гормона), что никак не отражается на уровне прогестерона в сыворотке крови, благодаря чему не наблюдается никаких побочных реакций, возможных при системном введении прогестерона.
Отечественный лекарственный препарат «Мамоклам» открывает новые перспективы в лечении мастопатии и имеет ряд важных преимуществ по сравнению с используемыми сегодня средствами. Действующий комплекс Мамоклама — концентрат ламинарии. Вырабатывается из липидного комплекса бурой морской водоросли ламинарии. Одна таблетка содержит 100 мкг йода в органически связанной форме, 40 мг липидов (полиненасыщенные; жирные кислоты омега-3 типа), 5 мг хлорофилла. Мамоклам уменьшает проявления болей в МЖ, предменструального синдрома и болезненности месячных, нормализует менструальный цикл, баланс половых гормонов и гормонов щитовидной железы; вызывает регрессию уплотнений и кист в ткани МЖ. Мамоклам показан для лечения фиброзно-кистозной мастопатии; его назначают при различных формах диффузной мастопатии. Способ применения и дозы: внутрь до еды, разовая доза — 1–2 таблетки, 2–3 раза в день (суточная доза 3–6 таблеток), продолжительность курса лечения — 1–3 месяца. Курсы лечения повторяют после перерыва от 2 недель до 3 месяцев. Противопоказания: повышенная чувствительность к компонентам препарата, заболевания почек, гиперфункция щитовидной железы, многоузловой зоб, тиреотоксикоз различного генеза, беременность, период кормления грудью. Побочное действие встречается редко, но возможны аллергические реакции, в основном, в виде кожного зуда, покраснения кожных покровов и кожных высыпаний; изжога, метеоризм, диарея.
Высокая эффективность Мамоклама доказана в клинических испытаниях, проведенных в НИИ онкологии им. проф. Н. Н. Петрова Росздрава (Санкт-Петербург), Научном центре акушерства, гинекологии и перинатологии РАМН (Москва), Кафедре радиологии РМАПО Росздрава. Мамоклам проявил выраженное лечебное действие у больных диффузной мастопатией: существенно уменьшал проявления болей в МЖ, предменструального синдрома, нормализовал менструальный цикл, вызывал регрессию кист и уплотнений. В целом положительный эффект наблюдался более чем у 90% больных. Препарат хорошо переносится, за время наблюдения не давал токсических и побочных эффектов. Одним из наиболее эффективных препаратов, применяемых при лечении ФКМ, является растительный препарат «Мастодинон».
Согласно многократным фармакологическим и клиническим российским и зарубежным исследованиям было доказано, что содержащиеся в Мастодиноне Vitex agnys castus (прутняк, авраамово дерево) и еще пять растительных компонентов обладают уникальной природной способностью воздействовать на дапаминовые D2-рецепторы и тем самым ингибировать синтез пролактина. Патофизиологически это блокирует латентную гиперпролактинемию, транзиторную гиперпролактинемию, что способствует сужению протоков, снижению активности пролиферативных процессов и образованию соединительнотканного компонента, уменьшает кровенаполнение, приводит к обратному развития дегенеративных процессов тканей молочных желез, восстановлению функции яичников. Многие синтетические препараты, обладающие теми же свойствами, не нашли широкого применения из-за побочных эффектов. Таким образом, Мастодинон обладает патогенетическим механизмом действия.
В нашей клинике мы провели оценку результатов лечения препаратом «Мастодинон», которая основывалась в первую очередь на субъективных ощущениях женщин и данных клинического, ультразвукового, радиотермографического исследований.
Клинически после приема Мастодинона результат проявляется снижением отека МЖ, что способствует ослаблению болевого синдрома, уменьшению нагрубания в предменструальный период. Назначение препарата «Мастодинон» в большой группе больных с ФКМ, проявляющейся масталгией, выявило, что препарат также нормализует менструальный цикл, снижает последствия хронического стресса, уменьшает приступы мигрени, снижает проявления психического напряжения. Отмечено, что во многих случаях период улучшения после длительного приема препарата сменялся возобновлением жалоб, присущих до его отмены. Препарат разработан и выпускается во флаконах по 50–100 мл. Противопоказания не известны. Крайне редко бывает индивидуальная непереносимость, в таких случаях лучше отменить. Случаи передозировки препарата не известны, отрицательного влияния на водителей не оказывает. Курс лечения: Мастодинон назначался по 30 капель с небольшим количеством жидкости утром и вечером в течение не менее 3 месяцев. Возможен и более длительный прием препарата.
В последние годы появились таблетированные формы, упрощающие процесс приема препарата.
В группе пациенток значительное облегчение почувствовали до 70% женщин.
При ультразвуковых исследованиях отмечено относительное уменьшение мелких кист и кистозного компонента, в некоторых случаях уменьшение или полное прекращение молозивных выделений из сосков (12%). Значительного влияния Мастодинона на динамику кистозных образований при выраженном поликистозе МЖ не отмечено.
В виде монопрепарата экстракта плодов прутняка предлагается препарат «Агнукастон», появившийся недавно с новым названием «Циклодинон». В настоящее время опыт его применение еще не велик. Выпускается в виде капель по 50–100 мл во флаконе и для приема внутрь и в виде таблеток по 40 мг, покрытых оболочкой. Назначают по 40 капель в день или по одной таблетке в течение 3 месяцев без перерыва во время менструаций.
Наш небольшой опыт применения Циклодинона свидетельствует о его эффективности в данной группе пациенток. Субъективно улучшение состояния, снижение предменструальной симптоматики, улучшение настроения и общего состояния отмечалось уже после 4–5 недель после начала лечения у 56% женщин, принимавших данный препарат. Особенно эффективен Циклодинон у пациенток с предменструальным синдромом в сочетании с нарушением менструального цикла. Препарат растительного происхождения, хорошо переносится и пригоден к длительному применению, независимо от менструального цикла. Отличительная особенность Циклодинона— ежедневное однократное применение. Учитывая комплексный подход к лечению мастопатии, Мастодинон и Агнукастон (Циклодинон) хорошо сочетаются с применяемыми средствами лечения, не дублируя механизм их действия. Немаловажное значение имеет экономическая доступность качественного препарата.
Важное значение при назначении терапии имеет вопрос о причинах болевого синдрома, которые могут быть связаны не только с гиперпластическими процессами в самой железе, но и иметь внесистемное происхождение. Длительный психический стресс, как известно, приводит к изменению секреторной функции эндокринных желез и сам по себе является причиной возникновения большинства заболеваний. Не учитывать данный факт при назначении лечения мастопатии невозможно.
Таким образом, при всех формах диффузной ФКБ необходимо проведение патогенетически обоснованной консервативной терапии, которая должна быть направлена на гармонизацию состояния нейроэндокринной системы, устранение дисбаланса гормонов в тканях МЖ, нормализацию их структуры и физиологии. Целью комплексного лечения ФКБ является улучшение качества жизни за счет устранения субъективных проявлений болезни и прекращения прогрессирования процесса, что в конечном итоге призвано уменьшить заболеваемость раком МЖ.
Подготовка и переподготовка кадров в системе высшего последипломного медицинского образования является важнейшим направлением снижения смертности от злокачественных опухолей, в том числе рака МЖ.
Литература
1.Бурдина Л. М. Диагностика и лечение доброкачественных патологических изменений молочных желез// Терапевтический архив. 1998, т. 70, № 10, с. 37–41.
3.Заболотская Н. В., Заболотский В. С. Комплексное ультразвуковое исследование молочных желез// Sono Ace International, 2000, вып. 6, русская версия, с. 86–91.
5.Корженкова Г. П. Комплексная рентгено-сонографическая диагностика заболеваний молочной железы (атлас). 2004.
8.Кулаков В. И., Прилепская В. Н. Практическая гинекология (клинические лекции). М.:МЕДпресс-информ, 2001.
9.Летягин В. П. Мастопатия// Русский мед. журнал, 2000, № 11, с. 468–472.
10.Летягин В. П., Высоцкая И. В., Легков А. А., Погодина Е. М., Хайленко В. А. Лечение доброкачественных и злокачественных заболеваний молочных желез. Москва. 1997.
11.Летягин В. П. Опухоли молочной железы. М.,2000.
12.Летягин В. П. Мастопатия// Русский медицинский журнал. 2000, т. 8, № 11, с. 468–472.
15.Линденбратен Д. Д., Бурдина Л. М., Пинхосевич Е. Б. Маммография (атлас). М.,1977.
21.Сидоренко Л. Н. Мастопатия: психосоматические аспекты. Ленинград, 1991.
22.Тихомиров А. Л., Лубнин Д. М. Местные гормональные препараты в лечении доброкачественных заболеваний молочной железы, сопровождающихся масталгией// Русский медицинский журнал. 2000, т. 8, № 18, с. 768–771.
23.Швецова О. Б. Возможности применения препарата прожестожель у больных с мастопатией// Гинекология, 2000,т.2, № 5, с.148–150.
24.Allred D. C., Mohsin S. K., Fuqua S. A. Histological and biological evolution of human premalignant breast disease// Endocr. Relat. Cancer. 2001. Vol. 8, № 1. P. 47–61.
25.Dupont W., Page D. Relative risk of breast cancer varies with time since diagnosis of atypical hyperplasia// Hum. Pathol. 1989. Vol. 20. P.723–725.
26.Dupont W. D., Parl F. F., Hartmann W. H. et al. Breast cancer risk associated with proliferative breast disease and atypical hyperplasia// Cancer. 1998. Vol. 71, № 4. Р. 1258–1265.
27.Foidart J.-M., Colin C., Demoo X. et al. Estradiol and progesterone regulate the proliferation of human breast epithelial cells// Fertil-Steril. 1998. Vol. 69, № 5. P. 963–969.
28.Marie P. J. Cellular and molecular basis of fibrous dysplasia// Histol. Histopathol. 2001. Vol. 16, № 3. P. 981–988.
29.Mertani H. C., Garcia-Caballero Т., Lambert A. et al. Cellular expression of growth hormone and prolactin receptors in human breast disorders// Cancer. 1998. Vol. 79, № 2. P. 202–211.
30.Ranieri E., D’Andrea M. R., D’Alessio et al. The integration of diagnostic tests and role of outpatient surgery in the management of breast disease// Int. Surg. 1995. Vol. 80, № 2. P. 181–184.
31.Schweppe K. W. The significance of gestagens in treatment of mastopathy// Zentralbl. Gynacol. 1997. Vol. 119, №. 2. P. 54–58.
32.Strand P. A., Zavadil M., Danes J. et al. The importance of hormone receptors in the benign breast diseases// Ceska Gynekol. 1998. Vol.63, № 1. P. 29–38.
Ч. К. Мустафин, кандидат медицинских наук, доцент РМАПО, Москва