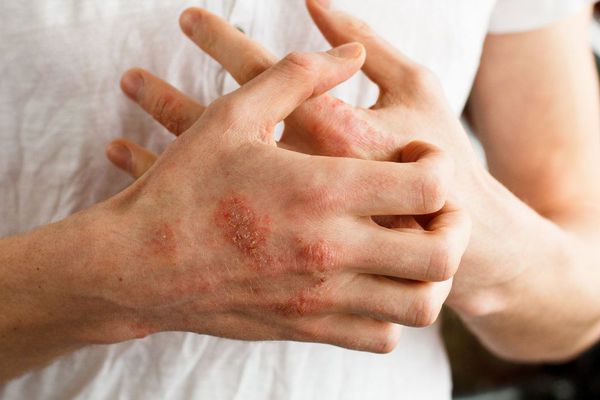
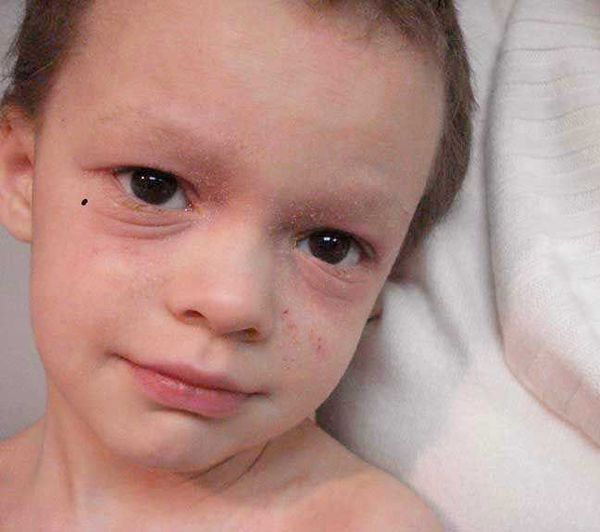
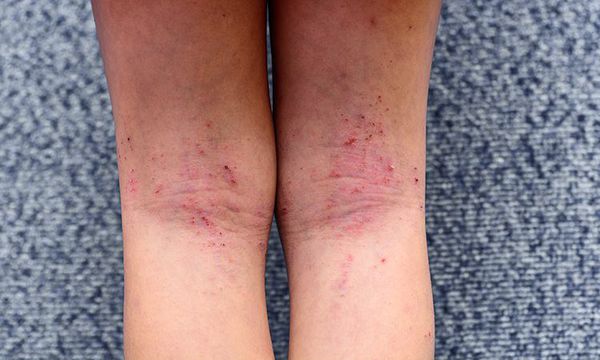
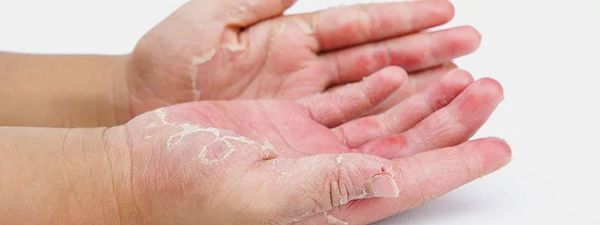
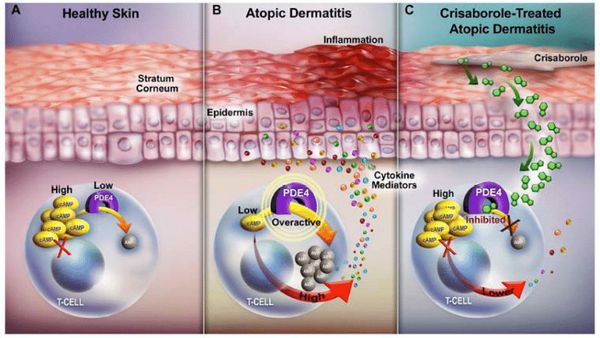
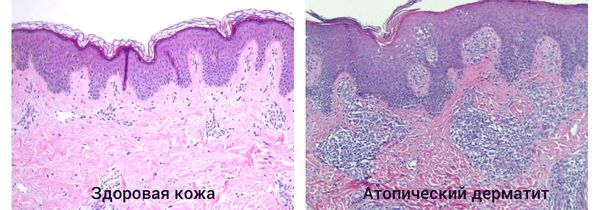
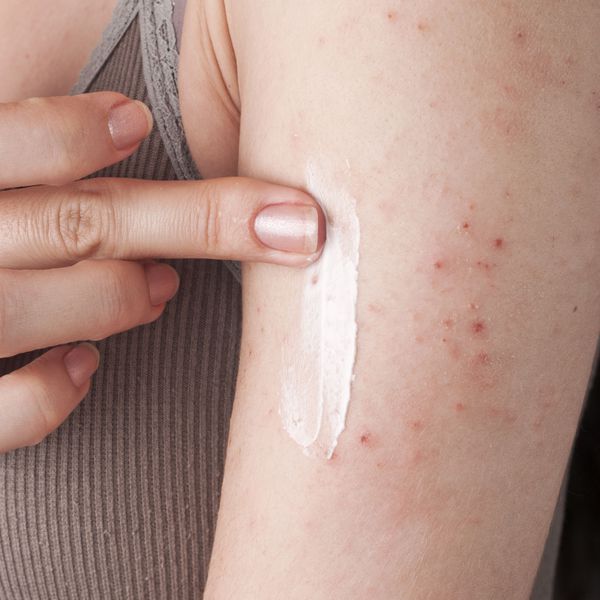
Дискоидный дерматит чем лечить
Какие мази от дерматита лучшие: гормональные или негормональные, и есть ли альтернатива
Рассматривая, какие мази применяют при дерматите, стоит сразу сказать, что они делятся на две большие группы: гормональные и негормональные. Они отличаются не только составом, но также степенью эффективности и безопасности.
Мазь считают лучшей от дерматита на коже у конкретного пациента, если она отвечает ряду требований:
Какими негормональными мазями можно лечить дерматит
Негормональные мази считают более безопасными, поскольку они имеют относительно натуральный состав. Это позволяет использовать наружное средство в течение длительного времени без какого-либо вреда для здоровья.
Именно негормональные мази считают лучшими при атопическом дерматите у ребенка. У взрослых в большинстве случаев в начале лечения врачи тоже стараются назначать именно такие мази. По принципу действия они делятся на несколько групп:
Поскольку средства с одним основным веществом могут снимать только один симптом, врачи часто назначают комбинированные мази. Они за счет нескольких активных компонентов могут оказывать не одно, а несколько эффектов. Примеры негормональных препаратов, претендующих на роль самой хорошей мази от дерматита:
Из плюсов негормональных мазей особое значение имеет минимум побочных эффектов. Еще большинство из них разрешены к применению у детей, беременных и кормящих женщин.
Главным минусом негормональных мазей часто выступает недостаточная эффективность. Из-за этого лечение может затянуться на несколько недель, месяц и даже дольше. При этом курс нельзя прерывать, иначе предыдущая терапия может оказаться неэффективной. В результате врачу все-таки приходится назначать более сильные гормональные средства.
Выбирая, какая мазь лучше от дерматита, нельзя игнорировать и другие недостатки негормональных мазей:
То есть при длительном лечении мазь вызывает аллергию, но при этом может не давать нужного эффекта.
Гормональные мази
Когда отсутствует положительная динамика от применения негормональных мазей, специалисты прибегают к гормональным препаратам. В их составе основным компонентом выступают глюкокорстикостероиды – гормоны, которые в теле человека вырабатываются надпочечниками. В основе механизма действия таких препаратов лежит влияние на обмен белков и углеводов. Гормональные мази восстанавливают уровень кортизона, при недостатке которого организм становится неспособен справляться с воспалительными процессами.
В зависимости от степени воздействия на кожу гормональные мази делятся на несколько категорий:
Последние используют только при самых тяжелых формах дерматита, поэтому первыми их никогда не назначают. Примеры гормональных мазей:
Главные недостатки гормональных мазей при лечении дерматита:
Гормональные средства могут претендовать на звание лучших мазей от дерматита, но только в плане эффективности. Да, они быстрее помогают справиться с симптомами заболевания, нежели негормональные. Но при этом они могут оказывать кратковременный эффект, требуют очень строгого соблюдения схемы лечения, имеют побочные эффекты и большой список противопоказаний, который включает:
Какую же мазь использовать
Как видно из обзора мазей от дерматита, и гормональные, и негормональные средства нельзя назвать идеальными для лечения такого заболевания. Клиника «ПсорМак» предлагает в качестве альтернативы и эффективную, и безопасную мазь. Она создана по собственной рецептуре и показывает свою эффективность уже в течение более 25 лет.
В составе мази отсутствуют гормоны. Вместо них только натуральные природные компоненты, которые делают мазь безопасной для детей, беременных и кормящих. Мазь не вызывает побочных эффектов, не приводит к аллергии и обострению симптомов.
Кроме того, мы комплексно подходим к лечению заболевания, прибегая к всесторонней работе с пациентом путем психотерапии, игло- и гирудотерапии. Еще мы разрабатываем для пациентов индивидуальную диету. Такой подход позволяет добиться стойкой ремиссии до 6 лет, что подтверждают отзывы и результаты лечения наших пациентов.
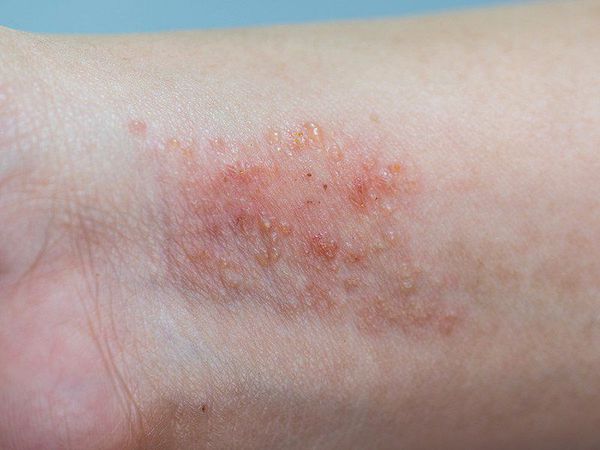
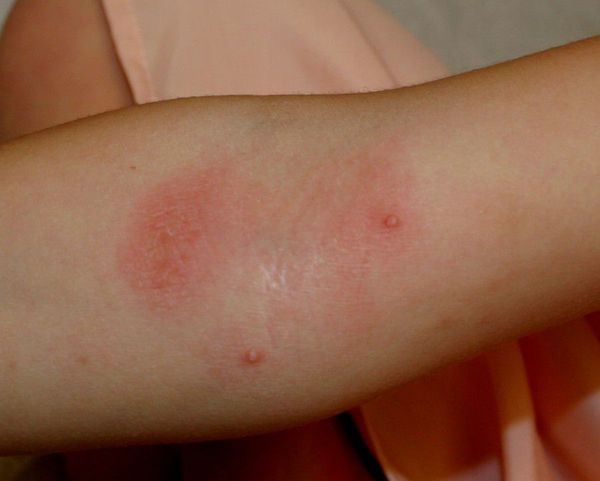
Нуммулярная экзема (дисковидный дерматит)
Нуммулярная экзема, или дисковидный дерматит является воспалительным заболеванием кожи, которое характеризуется образованием типичных овальных или круглых красно-коричневых пятен на различных частях тела.
Нуммулярная экзема чаще встречается у мужчин в возрасте от 50 до 70 лет. Согласно статистическим данным годовая заболеваемость составляет 2 случая на 1000 человек. Появление болезни почти всегда связано с сухой кожей, а иногда с предшествующим ей атопическим дерматитом.
Причины нуммулярной экземы
В настоящее время причины дисковидного дерматита до конца не выяснены, однако существует несколько научных гипотез. Самая аккредитованная теория касается связи с сухой кожей: это условие, по сути, делает кожу пациента менее защищенной от агрессивного влияния воспалительных и раздражающих агентов.
Другие исследования связывают появление дисковидного дерматита с укусами насекомых, третьи – с потреблением определенных препаратов, таких как интерферон и рибавирин.
Симптомы нуммулярной экземы
Нуммулярная экзема вызывает появление на коже пятен с очень переменными характеристиками. Фактически эти пятна могут быть: овальными или круглыми; от нескольких миллиметров до нескольких сантиметров; от розового до коричневого цвета; сухими, чешуйчатыми или мокнущими; зудящими и болезненными.
Пятна могут появляться в любом месте на теле. Наиболее затрагиваемые области: предплечья, ноги, живот и спина.
Влияние на нуммулярную экзему инфекционных агентов не определено, поэтому распространяться через простой физический контакт между людьми заболевание не может.
В некоторых случаях зуд (особенно ночью) становиться очень интенсивным. Из-за расчесов возникает риск бактериального инфицирования кожи.
Диагностика нуммулярной экземы
Из-за специфических элементов высыпания постановка диагноза нуммулярной для опытного специалиста не представляет особого труда. Однако в некоторых случаях требуется дифференциальная диагностика со стригущим лишаем. Поэтому, чтобы быть уверенными в диагнозе, Вы можете обратиться в МЦ «Боголюбы», где сможете пройти не только тщательное физическое обследование, но и тест на бактериальную культуру, и аллергические тесты.
Анализа соскоба кожи определяет, есть ли место грибковой инфекции или нет. Отсутствие грибка означает подозрение на нуммулярную экзему. Аллергические тесты используются для исключения контактного дерматита.
Лечение и профилактика нуммулярной экземы
Сложность лечения болезни состоит в том, что одни пациенты очень хорошо реагируют на определенное лекарство, которое оказывается неэфективным, а иногда и контрпродуктивным для других (например, может возникнуть аллергическая реакция).
Следует отметить, что очень важную роль в терапии нуммулярной экземы играют смягчающие средства. Как правило, они в базовой формуле содержат маслянистые вещества. Их применение останавливает раздражение, и способствуют восстановлению кожи.
Смягчающие вещества должны наноситься несколько раз в день в достаточных количествах. Рекомендуется их осторожно втирать в кожу. Если кожа очень сухая, втирание должно проводиться каждые 3 – 4 часа.
Мощный противовоспалительный эффект обеспечивают кортикострероидные препараты. Мази отлично подходят для тяжелых форм экземы, кремы – для умеренных проявлений заболевания. Эти лекарства нельзя применять более двух раз в день и в течение более 3 – 4 недель. Перед их нанесением на пораженный участок рекомендуется сначала обработать кожу смягчающим средством, чтобы способствовать фармакологическому эффекту используемого кортикостероида.
Антибиотики рекомендуются в случае, если на пораженном участке определена бактериальная инфекция. А антигистаминные препараты назначаются, если есть жалобы на интенсивное раздражение и сильный зуд.
Если осложнений не возникает (например, бактериальное инфицирование), и лечение подобрано правильно, то у заболевания положительный прогноз.
Советы относительно предупреждения заболевания следующие: избегайте чрезмерно пенистых ванн, которые слишком сушат кожу, и проконсультируйтесь с дерматологом относительно выбора наиболее подходящих очищающих средств для сухой кожи.
Что такое атопический дерматит и диатез? Причины возникновения, диагностику и методы лечения разберем в статье доктора Алексеева М.Е., дерматолога со стажем в 50 лет.
Определение болезни. Причины заболевания
Атопический дерматит (эндогенная экзема) — это хронически рецидивирующее воспалительное заболевание кожи, которое сопровождается мучительным зудом и появлением экзематозных и лихеноидных высыпаний.
Такая форма дерматоза часто протекает одновременно с другими аллергическими болезнями, например, бронхиальной астмой, аллергическим ринитом и конъюнктивитом, пищевой аллергией, а также с ихтиозом. Это сочетание усугубляет течение атопического дерматита.
Сама по себе такая генетическая мутация не приводит к атопическому дерматиту, но предрасполагает к его развитию. Такую «запрограммированную» склонность сейчас принято называть диатезом. Он не является самостоятельным заболеванием и может привести к развитию атопического дерматита только под влиянием провоцирующих факторов. К ним относятся:
Значительную роль в обострении атопического дерматита играют:
Симптомы атопического дерматита
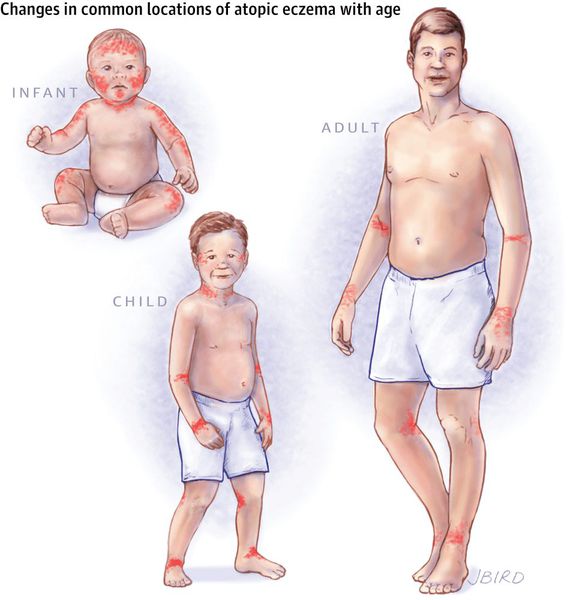
Клиническая картина заболевания зависит от возраста пациента, в котором впервые возникли его симптомы. Начинается болезнь, как правило, в раннем детстве и к школьным годам затихает, но во время полового созревания и позже она может возникнуть снова.
Выделяют три фазы заболевания:
По мере смены этих фаз локализации атопического дерматита постепенно меняются.
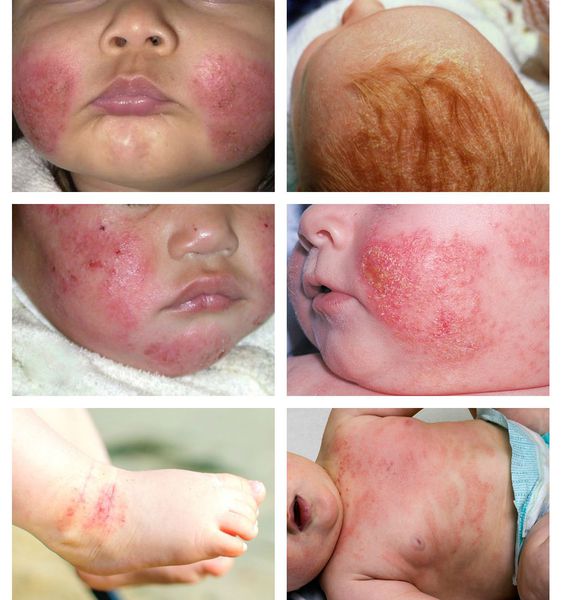
В младенческой фазе атопический дерматит протекает остро в форме младенческой экземы. При этом возникают красные отёчные папулы (узелки) и бляшки, которые мокнут и покрываются коркой. В основном они покрывают кожу щёк и лба, боковой поверхности шеи, верхней части груди, сгибательной поверхности конечностей и тыльной стороны кистей рук. На волосистой части головы образуется скопление чешуек-корок — гнейс.
В детской фазе заболевание протекает в форме детской экземы. Первыми признаками в этот период являются зуд кожи и лёгкий отёк, сглаживающий мелкие складки. При этом складка нижнего века, наоборот, становится более выраженной (симптом Денни).
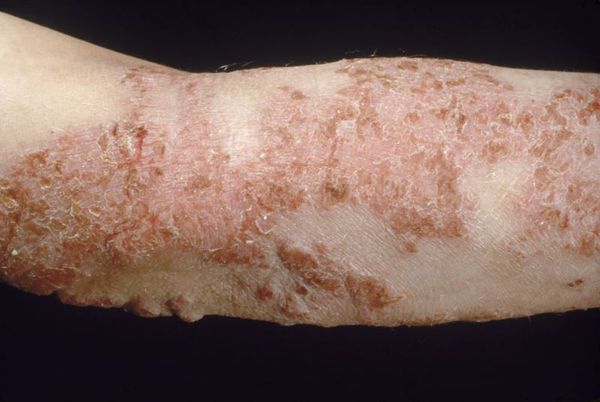
Первичным элементом кожной сыпи становятся везикулёзные (пузырьковые) высыпания. Затем образуются экзематозные бляшки величиной с монету, покрытые мелкими кровянистыми корками. По-другому эту сыпь называют экземой сгибов, т. к. в основном она располагается на сгибательной поверхности рук и ног.
При обострении заболевания на месте регрессирующих высыпаний появляется шелушение, папулы, похожие на красный плоский лишай, и очаги лихенификации — утолщение кожи с увеличением складок. Процесс становится распространённым. Сыпь поражает в основном кожу сгибов локтевых и коленных суставов, лица, шеи и кистей рук. Нередко она стойко держится в области тыльной поверхности кистей рук, приобретая картину «хронической экземы кистей у атопика».
При продолжительном обострении общее состояние ухудшается. У некоторых возникают признаки астено-депрессивного синдрома — повышенная утомляемость, раздражительность, тревожность.
В период ремиссии кожа отличается сухостью (атопический ксероз), бледностью и раздражимостью.
Помимо основных проявлений болезни, т. е. экзем и зуда, становятся более выраженными симптомы сопутствующих заболеваний, таких как:
У людей с врождённым ихтиозом нередко развивается субкапсулярная катаракта.
При нерациональном лечении и повторном воздействии раздражающих средств помимо свежих высыпаний появляются парадоксальные вегетативные реакции кожи:
Кроме того, появляются такие симптомы, как:
Патогенез атопического дерматита
В основе патогенеза атопического дерматита лежит патологическая реакция организма. Она возникает из-за сложного взаимодействия трёх факторов [4] :
Изменение проницаемости кожи связано с дефицитом филаггрина, который возникает из-за дефекта генов, регулирующих строение рогового слоя эпидермиса. Другими причинами нарушения кожного барьера являются:
Когда защитный барьер кожи нарушен, она становится более проницаемой для аллергенов, токсинов и раздражающих веществ, при проникновении которых возникает патологический иммунный ответ. Как правило, он протекает с участием Т-хелперов второго типа (Th2) — клеток, усиливающих адаптивную иммунную реакцию. Они приводят к продукции интерлейкинов (ИЛ-4, ИЛ-5, ИЛ-13), которые активируют В-лимфоциты, производящие иммуноглобулин Е (IgE), запускающий аллергическую реакцию. В результате в периферической крови происходит увеличение эозинофилов — лейкоцитов, которые участвуют в развитии аллергической реакции и защищают организм от аллергенов.
Расчёсывание при возникшем иммунном ответе травмирует кожу и стимулирует кератиноциты к выработке провоспалительных цитокинов, приводящих к хроническому воспалению.
Классификация и стадии развития атопического дерматита
В зависимости от степени вовлечения кожного покрова различают три формы болезни:
При ограниченной форме высыпания возникают на коже шеи, локтевых и подколенных сгибов, тыльной стороне кистей и стоп, в области лучезапястных и голеностопных суставов. За пределами этих очагов кожа с виду здорова. Зуд приступообразный.
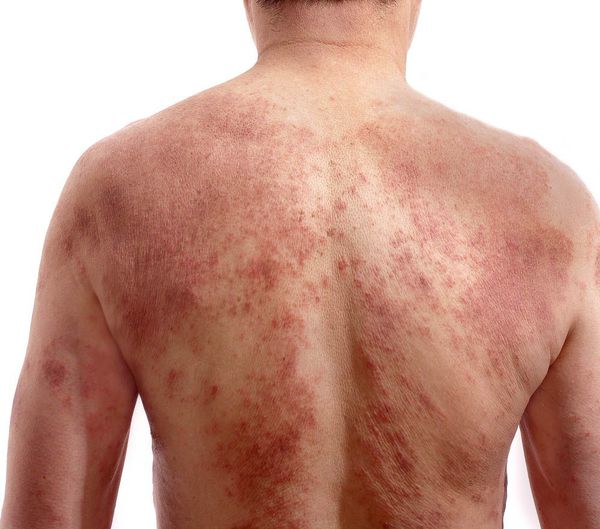
При распространенной форме сыпь появляется на коже предплечий, плеч, голеней, бёдер и туловище. На красновато-отёчном фоне возникают обширные участки лихеноидных папул с расчёсами и корками. Границы очагов поражения нечёткие. Кожные покровы сухие с отрубевидным шелушением. Зуд приводит к бессоннице.
При универсальной форме сыпь покрывает более 50 % поверхности кожи кроме ладоней и носогубного треугольника. Кожа ярко красного цвета, напряженная, уплотнённая, покрыта многочисленными трещинами, особенно в складках. Пациентов беспокоят нестерпимый зуд, приводящий к расчёсам, глубоко травмирующим кожу. Щетинковые волосы обломаны в области бровей и усов. Возникает лихорадка до 38,2 °C и озноб.
По характеру преобладающих высыпаний выделяют три типа атопического дерматита:
Осложнения атопического дерматита
Осложнения младенческой фазы:
Осложнения детской фазы:
Осложнения взрослой фазы:
Длительные обострения атопического дерматита осложняются неврастеническим, депрессивным синдромами и истерией. По сути, это проявление чрезмерно выраженных черт характера, которое уходит сразу после выздоровления.
Диагностика атопического дерматита
У данного заболевания нет специфического лабораторного анализа, поэтому диагноз основывается на выявлении симптомов с учётом критериев Rajka [2] и оценки степени тяжести по шкале SCORAD.
Чтобы определить степень тяжести п о шкале SCORAD, нужно оценить объективные и субъективные критерии. К объективным относят интенсивность и распространённость поражений, к субъективным — интенсивность зуда днём и нарушение сна. Общая оценка высчитывается по определённой формуле. Максимальный возможный балл — 103, он указывает на крайне тяжёлое течение болезни.
О стадии заболевания можно судить по двум вегетативным изменениям:
Также для установления диагноза необходимо выявить специфические антитела класса IgE к экологическим аллергенам. С этой целью проводятся накожные аппликационные тесты, но только если у пациента выявлена гиперчувствительность замедленного типа.
При гистологическом исследовании участка поражённой кожи возникает следующая картина:
Часто атопический дерматит можно спутать с другими заболеваниями. Чтобы избежать ошибки, проводится дифференциальная диагностика с простым и аллергическим контактным дерматитом, монетовидной экземой, простым лишаем Видаля, псориазом, чесоткой, себорейной экземой, микозом гладкой кожи, СПИДом, энтеропатическим дерматитом и гистиоцитозом.
Для этого прибегают к лабораторным исследованиям:
Лечение атопического дерматита
Тактика лечения зависит от тяжести и длительности заболевания:
При развитии среднетяжёлой и тяжёлой формы болезни, если топические препараты не помогают, больному вводят Дупилумаб (противопоказан пациентам младше 18 лет).
Второй задачей лечения является коррекция сухости кожи (ксероза), сосудистых и обменных нарушений. Для этого нужно устранить провоцирующие факторы, избегать запоров и диареи, принимать антигистаминные, седативные и иммунокорригирующие средства. Также показана рефлексотерапия, облучение кожи ультрафиолетом, селективная фототерапия и фотохимиотерапия. На кожу накладывают антисептические влажно-высыхающие повязки, горячие припарки и аппликации из парафина и наносят мази с кортикостероидами.
Диетотерапия проводится в три этапа:
При младенческой форме заболевания следует уделять особое внимание прикорму: он должен быть гипоаллергенным. Для этого нужно исключить такие продукты и вещества, как молоко, глютен, сахар, соль, бульон, консерванты, искусственные красители и ароматизаторы. Если у ребёнка есть желудочно-кишечные нарушения, то первым прикормом должны стать безмолочные каши промышленного производства, в составе которых нет сахара и глютена (например, гречневая, рисовая и кукурузная). В случае запоров или избыточной массы тела малыша прикорм начинают с пюре из кабачков, патиссонов, капусты и других овощей. Белковая часть рациона включает пюре из мяса кролика, индейки, конины и ягнёнка. Фруктовый прикорм состоит из зелёных и белых яблок. Соки рекомендуется давать только к концу первого года жизни.
При госпитализации проводится инфузионная терапия — внутривенное введение раствора «Циклоспорин» с начальной дозой 2,5 мг/кг в сутки. В тяжёлых случаях доза может быть увеличена до 5 мг/кг в сутки. При достижении положительного результата дозировку постепенно снижают до полной отмены. Комплексно рекомендуется применять увлажняющие и смягчающие кремы «Локобейз Рипеа», «Ликоид Липокрем», «Липикар» и молочко «Дардиа».
Прогноз. Профилактика
При достижении школьного возраста обычно наступает стойкая ремиссия. Обострения возникают крайне редко. У пациентов с сопутствующим ихтиозом, бронхиальной астмой и аллергическим риносинуситом заболевание затягивается до взрослого возраста.
К профилактике заболевания относят:
В случае начала обострения заболевания рекомендуется следующая формула профилактики: сон 8-10 часов в день + гипоаллергенная диета + ежедневные четырёхчасовые прогулки.
Поражение кожи при красной волчанке
Общая информация
Краткое описание
РОССИЙСКОЕ ОБЩЕСТВО ДЕРМАТОВЕНЕРОЛОГОВ И КОСМЕТОЛОГОВ
ФЕДЕРАЛЬНЫЕ КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ ПО ВЕДЕНИЮ БОЛЬНЫХ С ПОРАЖЕНИЯМИ КОЖИ ПРИ КРАСНОЙ ВОЛЧАНКЕ
Шифр по Международной классификации болезней МКБ-10
L93
ОПРЕДЕЛЕНИЕ
Красная волчанка (КВ) – мультифакториальное аутоиммунное воспалительное заболевание соединительной ткани, поражающее различные органы и системы и имеющее широкий спектр клинических проявлений.
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
L93.0 Дискоидная красная волчанка
L93.1 Подострая кожная красная волчанка
L93.2 Другая ограниченная красная волчанка
Этиология и патогенез
Этиология дискоидной красной волчанки (ДКВ) неизвестна. Важными звеньями патогенеза заболевания являются воздействие ультрафиолетового излучения, образование аутоантител и развитие аутоиммунных реакций, нарушение регуляции функций Т-лимфоцитов и дендритных клеток.
Факторами риска развития ДКВ является длительное пребывание на солнце, морозе, ветре (работники сельского хозяйства, рыбаки, строители), I фототип кожи, наличие лекарственной непереносимости, наличие очагов хронической инфекции.
Факторами, провоцирующими развитие кожных форм КВ, являются ультрафиолетовое излучение, некоторые лекарственные препараты (тербинафин, ингибиторы фактора некроза опухоли-α, антиконвульсанты, ингибиторы протонного насоса, блокаторы кальциевых каналов, ингибиторы ангиотензин-превращающего фермента, β-блокаторы, лефлуномид и др.), вирусные инфекции, травмы кожи. Около 1/3 всех случаев подострой кожной КВ индуцировано приемом медикаментов. Курение ассоциировано с риском развития кожных форм КВ и более тяжелым течением заболевания. Изменение уровня половых гормонов (эстрогенов) также имеет важное значение в формировании предрасположенности к КВ.
Заболеваемость кожными формами КВ составляет 3,0–4,2 случаев на 100000 населения в год, при этом больные с дискоидной КВ составляют 70–80%. Начало заболевания чаще всего отмечается в возрасте от 20 до 40 лет, женщины болеют чаще мужчин.
Клиническая картина
Cимптомы, течение
Различают специфические и неспецифические поражения кожи при КВ. Среди специфических поражений кожи выделяют хроническую, подострую и острую формы заболевания:
1. Острая кожная КВ:
— локализованная;
— распространенная;
— подобная токсическому эпидермальному некролизу.
2. Подострая кожная КВ:
— кольцевидная;
— папуло-сквамозная/псориазиформная;
— буллезная;
— подобная токсическому эпидермальному некролизу.
3. Хроническая кожная КВ:
— дискоидная:
o локализованная;
o распространенная;
— гипертрофическая/веррукозная;
— глубокая/люпус-панникулит;
— опухолевидная/папуло-муцинозная КВ;
— КВ вследствие обморожения;
— КВ слизистых оболочек (полости рта, носа, гениталий, конъюнктивы);
— лихеноидная дискоидная КВ (КВ/красный плоский лишай перекрестный синдром).
Хронические кожные формы красной волчанки.
Дискоидная КВ характеризуется триадой симптомов: эритемой, гиперкератозом и атрофией. Очаги могут быть локализованными (с поражением преимущественно области лица (скулы, щеки и крылья носа), ушных раковин, волосистой части головы) или распространенными. На коже появляются гиперемические пятна, которые медленно увеличиваются в размерах, инфильтрируются и превращаются в возвышающиеся бляшки. На их поверхности в центральной части появляется сначала фолликулярный, а затем сплошной гиперкератоз. Чешуйки трудно отделяются, при их поскабливании ощущается болезненность (симптом Бенье-Мещерского). На обратной стороне снятой чешуйки обнаруживаются роговые шипики, погруженные в расширенные устья волосяных фолликулов. По периферии очагов сохраняется зона активного воспаления, имеется гиперпигментация. Бляшки медленно увеличиваются в размерах, в центральной части наблюдается разрешение элементов с формированием грубой западающей обезображивающей рубцовой атрофии кожи, на фоне которой могут появиться телеангиэктазии.
В области красной каймы губ высыпания представлены слегка инфильтрированными вишнево-красными пятнами, покрытыми небольшим количеством трудно удаляемых чешуек. При поражении волосистой части головы развивается эритема различной формы с шелушением на поверхности, по разрешении которой остается рубцовая атрофия, телеангиэктазии и участки гипо- и гиперпигментации. Зона рубцовой алопеции формируется в центре очагов, характерно присутствие участков с сохранившимися волосами в очагах облысения.
Глубокая КВ (люпус-панникулит) клинически проявляется одним или несколькими глубоко расположенными плотными узлами, подвижными, четко контурированными и не спаянными с окружающими тканями. Кожа над узлами имеет застойную вишневую окраску, нередко встречаются очаги эритемы и гиперкератоза, характерные для дискоидной КВ (сочетание глубокой и дискоидной КВ). После разрешения узлов остаются участки атрофии подкожной клетчатки, проявляющиеся глубокими западениями. В отдельных случаях узлы могут изъязвляться, образуя при заживлении грубые втянутые рубцы. Возможно отложение солей кальция в коже с образованием кальцификатов. Высыпания обычно локализуется ассиметрично в области лица, шеи, плеч, молочных желез (люпус-мастит), бедер и ягодиц.
При веррукозной (гипертрофической) КВ отмечается развитие одиночных резко выступающих над уровнем кожи бляшек с выраженным гиперкератозом и бородавчатой поверхностью. Наиболее частой локализацией этой формы КВ является лицо, тыльная поверхность кистей, разгибательные поверхности предплечий и плеч. Веррукозная КВ может сочетаться с дискоидной КВ, что облегчает диагностику заболевания. Отмечается резистентность высыпаний к проводимой терапии.
КВ вследствие обморожения представляет редкую форму заболевания, развитие которой индуцируется низкой температурой. Клиническая картина характеризуется папулами и небольшими бляшками синюшно-красного цвета, располагающимися на открытых участках кожи и дистальных отделах конечностей: в области пальцев кистей (85%) и стоп (42%), ушных раковин (9%), носа (6%). Высыпания существуют длительно, их эволюция не зависит от времени года. Возможно изъязвление или формирование веррукозных разрастаний, появление телеангиэктазий. Период между обморожением и развитием КВ в среднем составляет около 3-4 лет.
Опухолевидная КВ рассматривается рядом авторов, как хроническая кожная форма КВ, другие относят ее к промежуточной форме заболевания. Клиническая картина представлена высыпаниями на коже в виде плотных уртикароподобных папул и бляшек красного цвета (от розового до синюшного), округлой, неправильной или кольцевидной формы, имеющих четкие границы, с блестящей поверхностью, которые локализуются на участках, подвергающихся инсоляции – в области верхней части груди, спины, плеч, шеи, лица. Иногда элементы могут сливаться, образуя полициклические фигуры. Обострения заболевания чаще наблюдаются в весенне-летний период. Высыпания могут спонтанно бесследно разрешаться спустя несколько недель или существовать длительно. Часто наблюдаются ежегодные обострения заболевания после пребывания на солнце с повторным появлением элементов на одних и тех же местах.
КВ слизистых оболочек может развиваться одновременно или предшествовать поражению кожи. Эта форма заболевания редко своевременно диагностируется (в 10–50% случаев). Высыпания чаще наблюдаются на слизистой оболочке полости рта, но могут локализоваться в полости носа, на гениталиях, конъюнктиве. Элементы представлены гиперемическими пятнами, папулами синюшно-красного цвета, покрытыми белесоватыми наслоениями, редко – пузырями. Возможно развитие болезненных эрозий и язв. Разрешение высыпаний часто сопровождается формированием рубцов или рубцовой атрофии.
Подострая кожная красная волчанка.
Подострая кожная КВ имеет переходную клиническую картину между острой и хронической КВ. Эта форма проявляется развитием папуло-сквамозных или кольцевидных эритематозных высыпаний. При псориазиформной КВ элементы представлены гиперемическими папулами и небольшими бляшками в области плеч, верхней части груди и спины, редко – на коже лица, ушных раковин, волосистой части головы, которые могут сливаться между собой. На поверхности пятен и бляшек имеются плотно сидящие чешуйки и незначительный гиперкератоз, усиливающийся в области устьев волосяных фолликулов. Кольцевидная форма заболевания характеризуется формированием гиперемических пятен и эритем в виде колец и полициклических фигур с гиперкератозом и шелушением на поверхности, которые располагаются преимущественно на участках кожи, подвергающихся инсоляции. Возможно сочетание папуло-сквамозной и кольцевидной форм у одного больного. Высыпания при подострой кожной КВ могут разрешаться без рубцов, образуя длительно существующие очаги гипопигментации с телеангиэктазиями на поверхности, или формировать очень поверхностную рубцовую атрофию. У данной категории больных часто имеются относительно нетяжелые системные проявления КВ: артралгии, артриты и другие симптомы поражения костно-мышечной системы без вовлечения в патологический процесс почек, центральной нервной системы, серозных оболочек.
Буллезная КВ – очень редкая форма заболевания, которая развивается в результате поражения аутоантителами волокон коллагена VII типа в области эпидермо-дермального соединения. На внешне неизмененной коже или на фоне эритемы, преимущественно на участках, подвергаемых инсоляции (лицо, шея, разгибательные поверхности плеч, верхняя часть спины и груди) появляются многочисленные мелкие пузырьки или крупные пузыри с напряженной покрышкой и серозным содержимым. Возможно образование буллезных элементов на слизистых оболочках. При разрешении высыпаний формируются вторичные гиперпигментные пятна или рубцы. Развитие буллезной формы КВ свидетельствует о высокой активности и системных проявлениях заболевания.
Острая кожная форма красной волчанки.
Острая кожная форма КВ всегда является проявлением системной КВ, которая манифестирует с поражения кожи в 70–85% случаев. Острая форма КВ характеризуется развитием на коже лица в области скул, щек и носа («крылья бабочки») эритемы с цианотичным оттенком в центре и отеком. Реже встречаются распространенные пятнисто-папулезные высыпания. Элементы сыпи обычно появляются после пребывания на солнце, существуют несколько дней и разрешаются, оставляя незначительные гиперпигментные пятна. Своеобразным эквивалентом «бабочки» является центробежная эритема Биетта, которая возникает в области щек в виде слегка отечных, ярких гиперемических пятен, медленно увеличивающихся в размерах за счет периферического роста и одновременно разрешающихся в центральной части. Возможно поражение красной каймы губ, развитие отека лица, появление распространенных пятнисто-папулезных высыпаний на симметричных участках кожи. Поражение слизистой оболочки полости рта, твердого неба, носа может протекать с образованием эрозий и язв. В редких случаях клиническая картина острой кожной формы КВ может иметь сходство с токсическим эпидермальным некролизом.
Диагностика
Диагностика красной волчанки основывается на характерной клинической картине, гистологических изменениях и результатах иммунологических тестов.
Патоморфологические изменения при различных кожных формах КВ могут иметь существенные отличия. Для дискоидной КВ характерны изменения эпидермиса в виде гиперкератоза, усиливающегося в области устьев волосяных фолликулов и потовых желез, атрофии, вакуольной дегенерации базального слоя, утолщения базальной мембраны; в дерме отмечается отек и расширение сосудов сосочкового слоя, образование преимущественно лимфоцитарных инфильтратов вокруг сосудов и придатков кожи, базофильная дегенерация коллагена, отложения муцина. При подострой кожной форме КВ изменения менее выражены: в эпидермисе гиперкератоз наблюдается только в области устьев волосяных фолликулов («фолликулярные пробки»), атрофия и вакуолизация базальных кератиноцитов проявляются в меньшей степени; в дерме встречаются лимфоцитарные инфильтраты незначительной плотности, преимущественно в сосочковой части дермы. При глубокой КВ эпидермис и дерма могут не вовлекаться в воспалительный процесс. Основные изменения наблюдаются в гиподерме, где процесс начинается с лобулярного панникулита с последующим вовлечением септальных перегородок. Гистологические изменения при опухолевидной КВ характеризуются формированием плотных дермальных периваскулярных и периаднексальных лимфоцитарных инфильтратов, а также значительными отложениями муцина между коллагеновыми волокнами дермы, при этом эпидермис остается интактным.
При прямом иммунофлюоресцентном исследовании биоптата кожи из очагов поражений в зоне эпидермо-дермального соединения выявляются крупноглобулярные отложения иммуноглобулинов IgM/IgG и комплемента – положительный тест «волчаночной полоски». У больных системной КВ этот тест может быть положительным и на участках непораженной кожи. Положительные результаты теста не являются специфичными для КВ и могут наблюдаться при других дерматозах, а также у здоровых людей на участках, подвергшихся длительному солнечному облучению.
Лабораторные исследования крови при всех кожных формах КВ должны включать:
— клинический анализ крови и мочи;
— определение биохимических показателей крови: аланинаминотрансферазы, аспартатаминотрансферазы, γ-глютамилтранспептидазы, щелочной фосфатазы, мочевины, креатинина, С-реактивного белка;
— иммунологические тесты: на антинуклеарные антитела – ANA (при положительном результате исследуются антитела к экстрагируемому ядерному антигену – ENA и к двухцепочечной ДНК – анти- dsDNA), антитела к нуклеопротеинам – анти-Ro/SS-A и анти-La/SS-B, антифосфолипидные антитела (методом иммуноферментного анализа), реакцию преципитации с кардиолипиновым антигеном – VDRL.
При кожных формах КВ могут вырабатываться аутоантитела. У больных дискоидной КВ наблюдается образование антител анти-Ro/SS-A, анти-La/SS-B и анти-annexin-1. У большинства пациентов с подострой кожной формой КВ выявляются анти-Ro/SS-A (70%), ANA (60–80%) и анти-La/SS-B (30–50%) антитела. При проведении дифференциальной диагностики важно учитывать, что для системной КВ характерно наличие антител к экстрагируемому ядерному антигену Sm (Smith) – анти-Sm и положительные тесты на анти-dsDNA.
Дифференциальный диагноз
Дифференциальный диагноз кожных форм красной волчанки проводится с фотодерматозами, себорейным дерматитом, розацеа, псориазом, красным плоским лишаем. Глубокую красную волчанку дифференцируют с узловатой и индуративной эритемами, а также с панникулитами другой этиологии.
Лечение
Цель лечения
— достижение ремиссии заболевания.
Общие замечания по терапии
В основе терапии больных ДКВ лежит использование системных антималярийных препаратов и глюкокортикостероидных препаратов для наружного применения.
В случае ограниченного поражения кожи при ДКВ назначаются топические глюкокортикостероидные препараты: для очагов поражения на коже тела – в форме кремов и мазей, для очагов поражения на волосистой части головы – в форме лосьона.
Противомалярийные средства эффективны в лечении КВ, как в виде комбинированной терапии, так и монотерапии. Гидроксихлорохин сульфат является предпочтительным в виду лучшей переносимости. Из-за возможного развития ретинопатии при приеме антималярийных препаратов перед началом приема препарата и не реже 1 раза в 6 месяцев проводится офтальмологическое обследование, включая осмотр глазного дна. Проводится регулярный контроль лабораторных показателей. При наличии резистентности к антималярийным препаратам используются резервные препараты: дапсон, ретиноиды или метотрексат. Системные ретиноиды при КВ показаны при наличии выраженного гиперкератоза (дискоидная, веррукозная КВ). Лечение буллезной КВ проводят препаратом дапсон, угнетающим миграцию нейтрофильных лейкоцитов, и системными глюкокортикостероидами.
Показания к госпитализации
— тяжелое течение дерматоза;
— отсутствие эффекта от амбулаторного лечения.
Схемы лечения
Наружная терапия
Глюкокортикостероидные препараты
При локализации поражения кожи на лице рекомендуется использовать топические глюкокортикостероидные препараты слабой или средней активности:
— флуоцинолона ацетонид, крем, гель, мазь, линимент 2 раза в сутки наружно на очаги поражения в течение 12 недель (В) [1].
При поражении туловища и конечностей рекомендуется использовать топические глюкокортикостероидные препараты средней активности:
— триамцинолон, мазь 2 раза в сутки наружно под окклюзию на очаги поражения в течение 1 недели (D) [2]
или
— бетаметазон, крем, мазь 2 раза в сутки наружно на очаги поражения в течение 8 недель (D) [3].
При расположении высыпаний на волосистой части головы, ладонях и подошвах рекомендуется использовать топические глюкокортикостероидные препараты высокой активности:
— клобетазол, крем, мазь 2 раза в сутки наружно на очаги поражения в течение 4 недель (С) [4].
Внутриочаговое введение глюкокортикостероидных препаратов может быть использовано на локализованных очагах, не поддающихся иной терапии. Применение данного метода ограничивается возможностью развития стойкой атрофии.
— триамцинолон 5–10 мг на мл внутриочагово (D) [5, 6]
или
— бетаметазон 0,2 мл на см 2 внутриочагово, недельная доза не должна превышать 1 мл (D) [7].
Если необходимость внутриочагового введения препаратов сохраняется, рекомендуется соблюдать интервал между инъекциями не менее 4 недель [5].
Системная терапия
1. Противомалярийные средства:
— Гидроксихлорохин 5–6 мг на кг массы тела в сутки перорально (или 2 таблетки по 200 мг для взрослого среднего веса). После достижения клинического ответа, дозировка гидроксихлорохина может быть постепенно уменьшена до 200 мг в сутки с продолжением терапии в течение не менее 2–3 месяцев. Прием препарата может продолжаться до 2–3 лет. Прекращение приема поддерживающих доз в 2,5 раза увеличивает риск рецидива ДКВ (B) [8]
или
— хлорохин 250–500 мг перорально ежедневно в течение не менее 2–3 месяцев. Прием препарата может продолжаться до 2–3 лет (D) [9].
| Примечание. В инструкции по медицинскому применению гидроксихлорохина и хлорохина дискоидная красная волчанка не включена в показания к применению препаратов. |
2. Учитывая важную роль в патогенезе КВ индуцированного ультрафиолетовым облучением свободно-радикального повреждения мембран и нарушения микроциркуляции у больных КВ, показано включение в лечебный комплекс антиоксидантов:
— витамин Е 50–100 мг в сутки перорально интермиттирующими курсами: 1 неделю прием препарата, 1 неделю – перерыв, в течение 4–8 недель (D) [7].
3. Также рекомендован прием ангиопротекторов и корректоров микроциркуляции:
— пентоксифиллин 200 мг перорально 3 раза в сутки в течение 1 месяца (D) [7];
— никотиновая кислота 0,05–0,1 г перорально 2–3 раза в сутки в течение 21–30 дней или 2–3 мл внутримышечно через день, на курс 8–10 инъекций (D) [7].
Особые ситуации
Лечение КВ у беременных женщин проводят только топическими кортикостероидами I или II класса. Применение антималярийных препаратов противопоказано из-за возможности нарушения нормального внутриутробного развития плода.
Тактика при отсутствии эффекта от лечения
Препаратами второй линии, назначаемыми при отсутствии эффективности топических глюкокортикостероидных препаратов, являются топические ингибиторы кальциневрина:
— такролимус, мазь 0,1% 2 раза в сутки на очаги поражения в течение 4–8 недель (В) [4, 10]
или
— пимекролимус, крем 1% 2 раза в сутки на очаги поражения в течение 4–8 недель (С) [11].
| Примечание. В инструкции по медицинскому применению такролимуса и пимекролимуса дискоидная красная волчанка не включена в показания к применению препарата. |
| Примечание. В инструкции по медицинскому применению ацитретина и изотретиноина дискоидная красная волчанка не включена в показания к применению препаратов. |
Информация
Источники и литература
Информация
Персональный состав рабочей группы по подготовке федеральных клинических рекомендаций по профилю «Дерматовенерология», раздел «Поражения кожи при красной волчанке»:
1. Самцов Алексей Викторович – заведующий кафедрой кожных и венерических болезней ФГБВОУ ВПО «Военно-медицинская академия им С.М. Кирова», доктор медицинских наук, профессор, г. Санкт-Петербург.
2. Хайрутдинов Владислав Ринатович – ассистент кафедры кожных и венерических болезней ФГБВОУ ВПО «Военно-медицинская академия им С.М. Кирова», доктор медицинских наук, г. Санкт-Петербург.
3. Чикин Вадим Викторович – старший научный сотрудник отдела дерматологии ФГБУ «Государственный научный центр дерматовенерологии и косметологии» Минздрава России, кандидат медицинских наук, г. Москва.
4. Минеева Алина Аркадьевна – младший научный сотрудник отдела дерматологии ФГБУ «Государственный научный центр дерматовенерологии и косметологии» Минздрава России, г. Москва.
МЕТОДОЛОГИЯ
Методы, использованные для сбора/селекции доказательств:
поиск в электронных базах данных.
Описание методов, использованных для сбора/селекции доказательств:
доказательной базой для рекомендаций являются публикации, вошедшие в Кокрановскую библиотеку, базы данных EMBASE и MEDLINE.
Методы, использованные для оценки качества и силы доказательств:
· Консенсус экспертов;
· Оценка значимости в соответствии с рейтинговой схемой (схема прилагается).
Рейтинговая схема для оценки силы рекомендаций:
| Уровни доказательств | Описание |
| 1++ | Мета-анализы высокого качества, систематические обзоры рандомизированных контролируемых исследований (РКИ) или РКИ с очень низким риском систематических ошибок |
| 1+ | Качественно проведенные мета-анализы, систематические, или РКИ с низким риском систематических ошибок |
| 1- | Мета-анализы, систематические, или РКИ с высоким риском систематических ошибок |
| 2++ | Высококачественные систематические обзоры исследований случай-контроль или когортных исследований. Высококачественные обзоры исследований случай-контроль или когортных исследований с очень низким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 2+ | Хорошо проведенные исследования случай-контроль или когортные исследования со средним риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 2- | Исследования случай-контроль или когортные исследования с высоким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 3 | Неаналитические исследования (например: описания случаев, серий случаев) |
| 4 | Мнение экспертов |
Методы, использованные для анализа доказательств:
· Обзоры опубликованных мета-анализов;
· Систематические обзоры с таблицами доказательств.
Методы, использованные для формулирования рекомендаций:
Консенсус экспертов.
Рейтинговая схема для оценки силы рекомендаций:
Индикаторы доброкачественной практики (Good Practice Points – GPPs):
Рекомендуемая доброкачественная практика базируется на клиническом опыте членов рабочей группы по разработке рекомендаций.
Экономический анализ:
Анализ стоимости не проводился и публикации по фармакоэкономике не анализировались.
Метод валидизации рекомендаций:
· Внешняя экспертная оценка;
· Внутренняя экспертная оценка.
Описание метода валидизации рекомендаций:
Настоящие рекомендации в предварительной версии рецензированы независимыми экспертами.
Комментарии, полученные от экспертов, систематизированы и обсуждены членами рабочей группы. Вносимые в результате этого изменения в рекомендации регистрировались. Если же изменения не были внесены, то зарегистрированы причины отказа от внесения изменений.
Консультация и экспертная оценка:
Предварительная версия была выставлена для обсуждения на сайте ФГБУ «Государственный научный центр дерматовенерологии и косметологии» Минздрава России для того, чтобы лица, не участвующие в разработке рекомендаций, имели возможность принять участие в обсуждении и совершенствовании рекомендаций.
Рабочая группа:
Для окончательной редакции и контроля качества рекомендации повторно проанализированы членами рабочей группы.
Основные рекомендации:
Сила рекомендаций (A–D) приводится при изложении текста рекомендаций.