Дисменорея что это такое у мужчин
Нарушение выработки гормонов у мужчин
После 30 лет у мужчин постепенно снижается концентрация тестостерона – главного полового гормона. Изменение гормонального фона может стать причиной мочеполовых нарушений, сердечно-сосудистых аномалий. Низкая активность эндокринных желез грозит остеопорозом.
У одних нарушение выработки гормонов возникает уже в юности, у других даже в преклонном возрасте сохраняется высокая концентрация андрогенов. Это связано с тем, что после периода полового созревания у каждого юноши формируется первоначальный гормональный фон, который может сильно отличаться от других. На секрецию тестостерона влияют наследственные признаки, а также индивидуальная половая конституция, физическое развитие, наличие серьезных недугов.
О причинах гормонального дисбаланса
У молодых мужчин причины гормонального расстройства связаны со следующими факторами:
У возрастных мужчин главные причины андрогенной недостаточности кроются в том, что снижается функция половых желез, как следствие этого – меньше вырабатывается тестостерона. При этом увеличивается количество эстрогенов (женских гормонов), развивается ожирение. Образуется порочный круг, когда уменьшение андрогенов приводит к ожирению, что усиливает синтез лептина (гормона жировой ткани), еще больше угнетающий синтез тестостерона.
Обратите внимание! Употребление большого количества пива часто приводит к гормональным сбоям.
Вне зависимости от возраста, нарушение выработки гормонов может быть связано со следующими факторами:
Симптомы гормонального нарушения
О дефиците у мужчин тестостерона свидетельствуют следующие симптомы:
Современная диагностика
Чтобы выявить гормональный дефицит мужских гормонов, лечащий врач-андролог или эндокринолог тщательно собирает анамнез. Обращает внимание на общее состояние здоровья, оценивает состояние памяти, способность концентрировать внимание и пр. Для обнаружения патологий эндокринной системы пациента направляют на УЗИ простаты, гипофиза, щитовидной железы. В крови проверяют уровень общего тестостерона, концентрацию ТТГ, эстрадиола, пролактина, ГСПГ и других гормонов.
У мужчин проверяют состояние сердечно-сосудистой системы – оценивают липидный профиль, делают ЭКГ и УЗИ сосудов. Для обнаружения патологии костно-мышечной системы пациент проходит рентгенографию или КТ костей, а также позвоночника. Диагноз ставится только после того, как проведена комплексная диагностика.
Наши врачи
Лечение гормональных нарушений у мужчин
В каждом конкретном случае лечение подбирается персонально. Основные методы терапии:
На выбор метода лечения влияет целый ряд факторов:
Для молодых мужчин оптимально подходит лечение стимулирующими препаратами. После восстановительного курса исчезают гормональные сбои, а половые железы начинают работать в полную силу. При генетических патологиях мочеполовой системы и у мужчин постарше устранить дефицит андрогенов способна только заместительная терапия. Возрастным мужчинам, у которых нарушен гормональный фон, препараты тестостерона назначают пожизненно. Не стоит бояться, что регулярный прием андрогенов принесет вред здоровью. Доказано, что это небольшие риски по сравнению с теми недугами, которые развиваются при низком уровне тестостерона.
Для устранения андрогенной недостаточности используют не только лекарства, но и фитопрепараты, и рецепты народной медицины. Такие средства могут быть назначены только как дополнение к основному лечению. Дозировки препаратов и продолжительность терапии должны соответствовать возрасту мужчины.
Важно! Прежде чем использовать народные методы, необходимо получить консультацию у врача-андролога или эндокринолога об имеющихся противопоказаниях и нежелательных реакциях.
Нормализация уровня тестостерона благотворна для всего организма:
Сочетание гормональной коррекции и правильного образа жизни творит чудеса. У мужчин не только восстанавливается уровень андрогенов, но и замедляются процессы старения. Оценить эффективность лечения позволяет сравнение динамики клинических симптомов через 1, 2 и 3 месяца после лечения. В большинстве случаев исчезают гормональные нарушения, пропадают клинические проявления.
Рекомендации на период лечения
Если гормональные сбои не лечить, то существует высокий риск развития мужского бесплодия, атеросклероза, инфаркта миокарда, сахарного диабета и других серьезных осложнений.
Есть тревожные симптомы гормональных нарушений? Для начала обратитесь к эндокринологу, тщательно обследуйтесь и сдайте анализы. Приходите в клинику ЦЭЛТ, здесь работают грамотные врачи и есть необходимое оборудование для точной диагностики. Нет очередей и доступные цены.
Дисменорея (альгодисменорея): причины заболевания и лечение
Дисменорея (альгодисменорея) – нарушение менструального цикла, характеризующееся болевыми ощущениями во время менструации. Согласно статистическим данным, жалобы на болезненные менструации предъявляют более половины женщин репродуктивного возраста. Для того чтобы избежать опасных осложнений, очень важно своевременно диагностировать патологию и пройти курс лечения.
Речь о дисменорее идет только в том случае, если болевой синдром выражен достаточно сильно. По различным данным, существенные болевые ощущения, имеющие циклический характер и связанные с менструациями, испытывает примерно каждая десятая женщина. При этом во многих случаях пациентки отмечают не только боль, но и заметное ухудшение общего состояния, снижение работоспособности, изменение психоэмоционального состояния, вынужденный отказ от привычного ритма жизни.
Виды дисменореи
В зависимости от того, какие причины лежат в основе дисменореи, выделяют первичную и вторичную дисменорею.
Первичная дисменорея
Первичная дисменорея не связана с органическими нарушениями. Она развивается преимущественно у подростков с наступления менархе или уже после того, как установится овуляторный цикл (примерно через 1-2 года после первой менструации). Пациентки с первичной дисменореей обращают внимание на то, что болевые ощущения появляются за несколько часов до или непосредственно с началом менструальных выделений. Боль в нижней части живота может иррадиировать в область паха или поясницы. Параллельно могут иметь место головные боли (вплоть до мигрени), головокружение, тошнота и рвота, нарушения стула, изменение настроения, слабость, отсутствие аппетита.
Классификация первичной дисменореи
Симптомы первичной дисменореи
Вторичная дисменорея
Вторичная дисменорея связана с патологическими процессами, которые могут быть обусловлены как врожденной аномалией, так и различными заболеваниями, возникшими позже. На основании этого выделяют врожденную и приобретенную вторичную дисменорею.
Врожденная и приобретенная вторичная дисменорея
Компенсированная и декомпенсированная дисменорея
В том случае, если состояние женщины в период менструации на протяжении длительного времени не ухудшается, а интенсивность болевого синдрома остается примерно одинаковой, говорят о компенсированной дисменорее.
Если же со временем симптомы нарастают, а болевые ощущения усиливаются, диагностируют декомпенсированную дисменорею.
Степени тяжести дисменореи
Принято выделять несколько степеней тяжести этого нарушения менструального цикла.
Дисменорея 1 степени предполагает наличие болевых ощущений, которые только периодически могут приводить к уменьшению активности женщины. Симптомы, связанные с общим нарушением самочувствия, при этом отсутствуют.
Дисменорея 2 степени характеризуются более выраженным болевым синдромом, купирование которого требует приема обезболивающих препаратов. Самочувствие женщины во время менструации заметно ухудшается, что влияет на ее работоспособность и в ряде случаев заставляет изменить привычный ритм жизни.
Дисменорея 3 степени характеризуется выраженным болевым синдромом, который практически не купируется с помощью анальгетиков. У женщины присутствуют тошнота, головные боли, слабость и другие вегетативные симптомы. Как правило, пациентке приходится менять привычный ритм жизни в связи со значительно ухудшившимся состоянием здоровья и выраженным снижением работоспособности.
Диагностика дисменореи
Тщательное обследование позволяет выявить нарушения, лежащие в основе дисменореи, и разработать оптимальную схему лечения.
Лечение дисменореи
Лечение дисменореи зависит от причин, которые лежат в основе развития болевого синдрома.
Пациенткам с первичной дисменореей рекомендуется полноценный сон, минимизация стрессовых ситуаций, умеренные занятия спортом, диета с низким содержанием трудноперевариваемых продуктов и ограничением алкоголя и крепкого кофе. Помимо этого, следует отказаться от курения.
Курс лечения пациенток со вторичной дисменореей предполагает терапию основного заболевания и может включать в себя как консервативные, так и хирургические методы.
Если у Вас возникли какие-либо вопросы, связанные с дисменореей, вы можете задать их врачам Нова Клиник.
Мужское здоровье во многом зависит от работы предстательной железы. О том, какие факторы влияют на ее состояние и о профилактике заболеваний простаты рассказал практикующий уролог-андролог с Он Клиник Усть-Каменогорск Нам Аркадий Анатольевич.
Каких заболеваний простаты стоит прежде всего опасаться мужчинам?
Большая часть заболеваний у мужчин старше 40 лет является всего лишь следствием нарушения работы мочеполовой системы, то есть в результате воспаления железы простаты.Самое распространенное заболевание простаты — это простатит. Выделяют острую и хроническую форму этого заболевания. Заболевание достаточно распространено и диагностируется у более 80% половозрелых мужчин, из них примерно 30% выявляется в возрастной категории от 20 до 35 лет. Если ссылаться на статистические исследования, то можно сказать, что простатит выявляется у каждого 10 пациента.
Расскажите подробнее, отчего возникает простатит?
Причиной появления как острого, так и хронического простатита в большинстве случаев является инфекция. Очагом инфекции может являться любое воспаление: плохие зубы, парапроктит, гастрит, энтероколит. Любая инфекция в кровеносных или лимфатических сосудах может попасть в предстательную железу.
Развитие хронической инфекции и воспаление простаты может начаться только при “сбоях” в самой железе. На первом месте среди них стоит нарушение кровообращения, застойные явления в малом тазу. Они возникают у пациентов, которые ведут сидячий, малоподвижный образом жизни, у которых нарушается питание предстательной железы – это играет решающую роль.
Есть ли взаимосвязь между заболеваниями простаты и сексуальной жизнью пациентов?
Это очень индивидуально, одним необходимо 2 раза в день, другим достаточно 1-2 раза в неделю. Нередки ситуации, когда желания супругов по этому поводу не совпадают, но в подобных случаях нужно как-то договариваться.
Если мужчина долго не занимается сексом, у него также могут атрофироваться мышцы полового члена. Например, если человека положить на несколько месяцев в постель, а потом попросить ее резко встать, то он может пошатнуться и упасть. Потому, что атрофируются мышцы нижних конечностей./
Тогда начинаются проблемы с эрекцией. И тогда, чтобы ввести его в привычный ритм придется немного потрудиться и попотеть. А еще у мужчин есть такой психологический недостаток как невроз ожидания неудачи. Это когда у мужчины давно не было секса, и он боится, что и него что-то не получится. И чем больше он себя так настраивает, тем больше у него ничего не получается.
Одной из проблем пациента с хроническим простатитом – преждевременное семяизвержение. При подобном нарушении возникает страх — пациент боится секса в связи с тем, что неудовлетворённая женщина может распространить информацию о том, что он «скорострел». И появляется сразу комплекс проблем – застойные явления в результате воздержания провоцируют простатит, а страх ожидания закрепляет механизм психологической эректильной дисфункции. В результате такие мужчины начинают заниматься сексом в состоянии алкогольного опьянения, чтобы увеличить время до наступления оргазма, что ещё хуже и дополнительно сказывается на сосудах.
Влияет ли рабочая обстановка на мужское здоровье?
Однозначно влияет. Можно выделить несколько категорий профессий, входящих в группу риска. В первую очередь это водители, люди, работающие в офисах, сидя за столом, операторы на различных промышленных объектах, где работа предполагает длительное нахождение в положении сидя. Я, как многие мои коллеги, таким людям рекомендую после часа нахождения, в положении сидя, если это возможно, вставать и делать несколько приседаний.
В связи с нерегулярным сексом и длительным воздержанием профессиональный риск простатита есть у моряков, которые на длительное время (4-5, иногда 7-8 месяцев) уходят в рейс и не имеют возможности заниматься сексом. Таким людям я рекомендую мастурбацию в обязательном порядке.
Насколько, по вашему мнению, влияют скрытые половые инфекции на развитие простатита?
Влияют, и не только скрытые. Гонорея и трихомоноз очень часто осложняются инфекционным простатитом. Если говорить о скрытых инфекциях, то опасность представляет хламидиоз, уреаплазма и микоплазма— при дефиците и угнетении иммунитета эти условно не болезнетворные микробы также способны вызвать воспаление.
Какую рекомендацию вы считаете самой важной для тех, кто находится в “группе риска”?
Беречь свое здоровье — это относится ко всем мужчинам. Не допустить заболевания гораздо проще, чем бороться с ним. При жалобах и тем более при нарушении половой функции нужно посетить врача-уролога. Мужчинам старше 40 лет я рекомендую профилактически посещать уролога один раз в год.
Для комплексного обследования предстательной железы, запишитесь на прием в Он Клиник по номеру 25-00-70. Либо оставьте онлайн заявку.
Дисменорея у женщин ‒ что это такое?
МКБ-10: N94.4 — Первичная дисменорея.
МКБ-10: N94.5 — Вторичная дисменорея.
Дисменорея — это патологические процессы циклического характера, при которых женщины в период менструации ощущают боли тянущего и приступообразного характера в нижней части живота. В некоторых случаях это сопровождается и другими симптомами. В настоящее время этим недугом страдают примерно 50% женщин, а около 12–16% из них во время менструации становятся неработоспособными.
Стаж работы 11 лет.
Причины дисменореи
Основные причины дисменореи:

Первичная дисменорея
Вторичная дисменорея
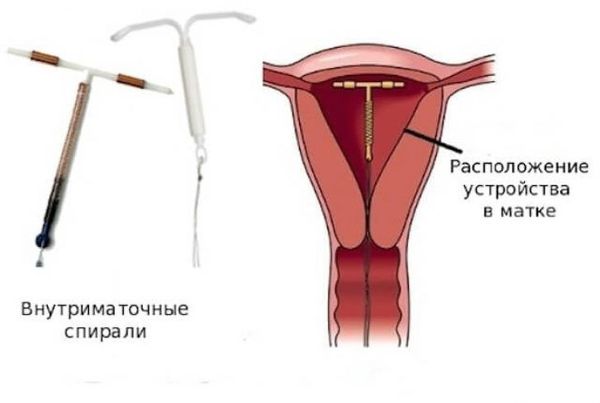
Обусловлена патологическими изменениями органов малого таза, такими как аномалии развития, воспалительные процессы и т. д. Также причиной может стать наличие внутриматочной спирали. Чаще всего клинические проявления вторичного процесса появляются после 30–35 лет. Болезненные ощущения и другие симптомы дисменореи обычно начинаются за 2–4 суток до начала менструации и могут продолжаться даже после ее завершения. Причинами являются нарушения притока крови к органам малого таза, а также растяжение стенок матки, спазмы миометрия и патологические изменения тканей. Вторичную дисменорею можно отличить от первичной по наличию сопутствующих симптомов основной патологии, а также при обследовании у врача гинеколога.

Симптомы дисменореи
При вторичной дисменореи к вышеперечисленным симптомам присоединяются признаки основной патологии, вызвавшей нарушение цикла.
Диагностика дисменореи
Обычно диагностика дисменореи не представляет трудностей, так как женщины самостоятельно описывают все клинические проявления. Наличие вторичной дисменореи можно выявить, пройдя осмотр у гинеколога и ряд лабораторных и инструментальных тестов.
Наиболее информативными в плане диагностики дисменореи являются:
Лабораторное определение гормонов в разные фазы дает врачу представление о регулярности цикла, работе яичников, гипоталамуса и гипофиза, щитовидной железы.
Мнение врача
Врач репродуктолог, акушер-гинеколог, к.м.н.
При подозрении на опухоль показана биопсия и патоморфологическое исследование полученного материала. Подобная диагностика дисменореи позволит поставить правильный окончательный диагноз, практически исключив вероятность ошибки.

Лечение дисменореи
Независимо от причин и возраста, в котором был поставлен диагноз, дисменорея требует лечения, прежде всего, для облегчения общего состояния женщины, а также предотвращения нарушений трудоспособности. Лечение дисменореи первичного характера предполагает прием препаратов, направленных на блокирование действия простагландинов. К ним относятся нестероидные противовоспалительные средства, такие как Ибупрофен, Напроксен, Дикловит и Нимесулид. Эти лекарства оказывают также и обезболивающее действие. Хороший эффект дают комбинированные оральные контрацептивы. При значительных болях возможен прием анальгетиков или спазмолитиков (Анальгин, Седальгин и Но-шпа)
Иногда назначается профилактический курс — прием противовоспалительных препаратов за 3-5 суток до наступления менструации.
Продолжительность такого лечения составляет 3 менструальных цикла. Лечение дисменореи как вторичного явления направлено на терапию основной гинекологической патологии, ставшей причиной данного проявления. Назначаются анальгетики для устранения болевого синдрома и облегчения общего состояния. Выбор препарата, дозировки и способы применения определяет врач после опроса и осмотра пациентки.
Особое внимание уделяется физиотерапевтическим процедурам. Расслабляющие ванны с экстрактом хвои, мяты и мелисы нормализуют работу центральной нервной системы. Курса из 10–15 ванн достаточно для стабилизации ЦНС. Подобным эффектом обладает электросон. Ультратонотерапия улучшает кровоснабжение внутренних органов, нормализует тонус кровеносных и лимфатических сосудов, улучшает обмен веществ. Заметный эффект оказывают и солнечные ванны. Солнечные лучи улучшают работу иммунной системы, активизируют регенераторные процессы, нормализуют обмен веществ. Процедуры показано принимать в утренние и вечерние часы. Электростимуляция шейки матки позволяет регулировать работу гипоталамо-гипофизарной системы путем активации периферических рецепторов и запуска рефлекторных реакций. При необходимости пациентке рекомендуют сеансы психотерапии. Это могут быть как групповые, так и индивидуальные занятия, вид которых подбирает психотерапевт.
Профилактика дисменореи
Профилактика дисменореи заключается в своевременном выявлении и лечении состояний, приводящих к нарушению менструального цикла. Профилактика дисменореи первичного характера на сегодняшний день не разработана.
Основными неспецифическими мероприятиями являются:
Данная статья не может быть использована для постановки диагноза, назначения лечения и не заменяет прием врача.
Что такое альгодисменорея? Причины возникновения, диагностику и методы лечения разберем в статье доктора Алихановой Евгении Сергеевны, акушера со стажем в 9 лет.
Определение болезни. Причины заболевания
Альгодисменорея (дисменорея) – боли в области малого таза во время менструации.
В норме при менструации женщина не должна испытывать выраженные болевые ощущения. Менструальное кровотечение может сопровождаться неинтенсивной, легко переносимой тупой болью и/или чувством дискомфорта, ощущением «тяжести» внизу живота. Если болевой синдром выражен, вызывает снижение работоспособности и требует назначения обезболивающих препаратов — состояние является патологическим и называется альгодисменореей, или дисменореей.
В настоящее время дисменорею разделяют на первичную и вторичную в зависимости от причины её возникновения. К причинам первичной альгодисменореи относят:
Важными факторами риска развития первичной дисменореи считаются:
Первичная дисменорея чаще развивается через 1,5-2 года после первого менструального кровотечения, что совпадает со временем установления овуляторных циклов.
Вторичную альгодисменорею можно рассматривать как симптом, возникающий при наличии таких патологических состояний:
Вторичная дисменорея чаще характерна для женщин старше 30 лет.
К факторам риска также относят: дефицит массы тела, отсутствие рационального питания, тяжёлый физический труд, профессиональный спорт, переохлаждение, инфекционные заболевания, травмы, хронический стресс, оперативные вмешательства на половых органах. Отмечается наследственная предрасположенность к развитию дисменореи.
Симптомы альгодисменореи
Как правило, боль носит схваткообразный характер, может быть ноющей и/или распирающей, распространяться на внутреннюю поверхность бедра, прямую кишку и спину.
Боли появляются непосредственно в момент начала менструации (реже за два дня до её начала) и продолжаются не более двух дней или прекращаются в ближайшие часы. Однако характер тазовой боли при дисменорее, её интенсивность и продолжительность могут быть различными. С течением времени возможно усиление болей, увеличение их продолжительности, снижение или отсутствие реакции на препараты разных фармакологических групп, принимаемые уже систематически.
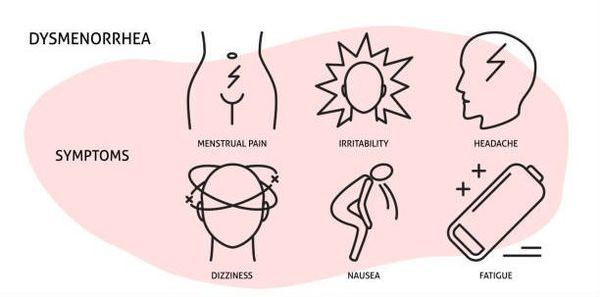
Кроме болевых ощущений при альгодисменорее могут появиться и другие симптомы: общая слабость, тошнота, рвота, головная боль, головокружение, отсутствие аппетита, сухость во рту, вздутие живота, ощущение «ватных» ног, обмороки и другие эмоциональные и вегетативные расстройства. Дисменорея нарушает сон, а накапливающаяся усталость способна усилить негативное влияние боли на жизнедеятельность в дневное время Таким образом, дисменорею определяют как симптомокомплекс, включающий, кроме болей в области малого таза, широкий спектр нейровегетативных, обменно-эндокринных, психоэмоциональных нарушений в организме во время менструации.
По типу нарушений нейровегетативного статуса при дисменорее выделяют два варианта.
Первый — преобладание симпатического вегетативного тонуса. При данном варианте болезненные менструации сопровождаются сильной головной болью по типу мигрени, тошнотой, повышением температуры тела с ознобом или внутренней дрожью, ощущением жара, потливостью и появлением красных пятен на шее в виде сосудистого ожерелья. Возможны боли в области сердца и учащение сердцебиения, общая слабость, головокружение, кишечные колики или запор, учащённое мочеиспускание. Иногда отмечается бледность кожи и акроцианоз ( синюшный цвет кожных покровов), расширение зрачков, нередко нарушение сна, вплоть до бессонницы, изменение настроения (внутренняя напряжённость и тревога, неуверенность, навязчивые страхи, депрессия).
Второй вариант — преобладание парасимпатического вегетативного тонуса: в дополнение к тазовой боли возникает рвота, повышается слюноотделение, пульс становится реже, кожа бледнеет и появляются приступы удушья. Возможны судороги и обмороки, особенно в душных помещениях. Часто отмечают заметную прибавку массы тела накануне менструации, отёки лица и конечностей, появление кожного зуда, вздутие живота и диарею, сонливость, сужение зрачков, понижение температуры тела и гипотонию (снижение артериального давления).
Дисменорея нередко сочетается с заболеваниями других органов и систем, например:
Патогенез альгодисменореи
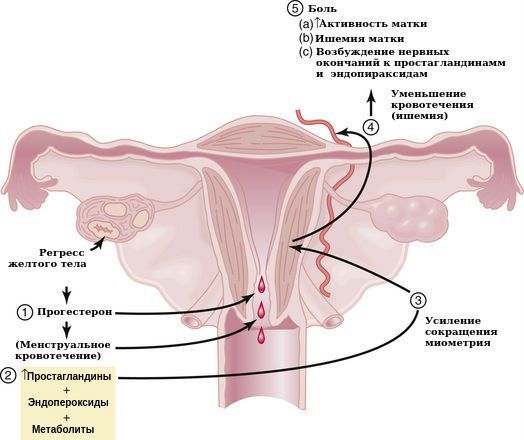
Причины первичной альгодисменореи недостаточно изучены, существует несколько теорий её развития. Общепризнанной теорией является связь дисменореи с простагландинами, которые образуются из фосфолипидов мембран отмерших клеток менструирующего эндометрия. Простагландины — группа липидных физиологически активных веществ, которые способствуют сокращению матки и повышают болевой синдром, а также усиливают менструальное кровотечение за счёт разрушения тромбоцитов и расширения сосудов. Повышенная концентрация простагландинов в крови и, как следствие, накопление солей калия и кальция в органах и тканях может вызвать ишемию, которая приводит к появлению таких симптомов, как головная боль, рвота, диарея, потливость, тахикардия и др. [6]
Одним из возможных механизмов развития альгодисменореи также является нарушение в системе перекисного окисления липидов и антиоксидантной защиты.
Ежемесячно повторяющийся болевой синдром, учитывая выраженность боли и сопутствующие ей вегето-эмоциональные расстройства, позволяет определять дисменорею как эмоционально-болевой стресс. Таким образом, на сегодняшний день альгодисменорея рассматривается как дезадаптационный синдром, в основе которого лежит порочный круг: стрессоры нарушают функцию различных отделов нервной системы и ведут к расстройствам вегетативной регуляции; как следствие, изменяется содержание в организме биологически активных веществ, которые, с одной стороны, усиливают маточные сокращения, с другой — раздражают болевые рецепторы. Кроме того, болезненные ощущения тоже действуют как стрессогенный фактор и усугубляют функциональные нарушения.
Вторичная дисменорея имеет те же патофизиологические механизмы, что и первичная, однако инициация патологического процесса связана с органической причиной.
Классификация и стадии развития альгодисменореи
По этиологическому фактору, согласно современной классификации, выделяют три формы дисменореи:
Первая степень тяжести дисменореи характеризуется менструациями с умеренной болезненностью без системных симптомов, при этом работоспособность не нарушена и применение анальгетиков требуется редко.
Вторая степень — менструации с выраженной болезненностью, сопровождающиеся отдельными обменно-эндокринными и нейровегетативными симптомами, нарушением работоспособности и необходимостью приёма анальгетиков.
Третья степень — сильная боль во время менструаций, комплекс обменно-эндокринных и нейровегетативных симптомов с утратой трудоспособности, при этом отмечается неэффективность приёма одних анальгетиков.
Таблица 1. Критерии тяжести дисменореи
По степени компенсации выделяют дисменорею компенсированную и декомпенсированную. В случаях отсутствия прогрессирования симптомов заболевания с течением времени дисменорея считается компенсированной. При утяжелении симптомов и/или нарастании степени тяжести — декомпенсированной.
Осложнения альгодисменореи
Вторичная дисменорея может прогрессировать в хроническую тазовую боль, то есть носить уже не периодический, а постоянный характер. Появляется болезненность во время полового акта (диспареуния), что влечёт за собой снижение либидо, вплоть до отказа от сексуальных отношений, что усиливает состояние депрессии.
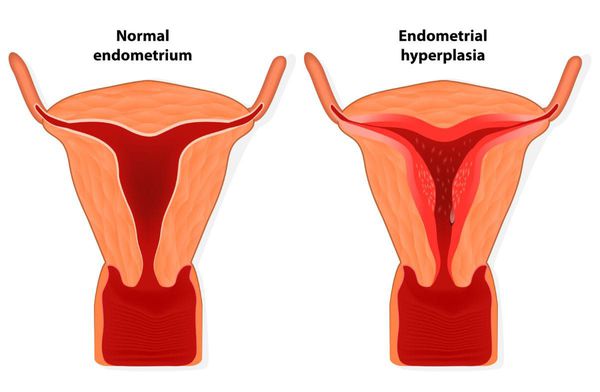
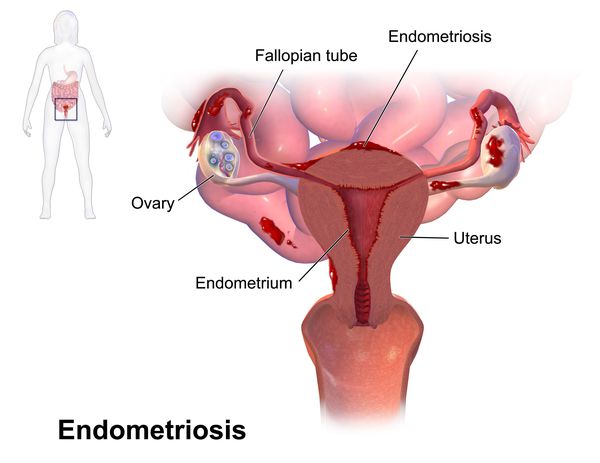
С течением времени у пациенток с длительно текущей первичной дисменореей чаще возникают гиперпластические процессы органов репродуктивной системы (связанные с разрастанием структурных элементов ткани): гиперплазия эндометрия, миома матки, генитальный эндометриоз.
При отсутствии диагностики и лечения основного заболевания при вторичной дисменорее возможно развитие таких осложнений как хроническая железодефицитная анемия, бесплодие, злокачественные новообразования органов малого таза. Наиболее коварным заболеванием, проявляющимся вторичной дисменореей, является эндометриоз, он характеризуется разрастанием эндометрия за пределы внутренней оболочки матки. Эндометриоз – доброкачественное заболевание, однако отсутствие терапии влечёт крайне неблагоприятные последствия и нередко требует хирургического лечения.
Обострение хронических воспалительных заболеваний органов малого таза может осложниться тубоовариальным абсцессом (острым гнойным инфекционно-воспалительным заболеванием, при котором происходит расплавление яичника и маточной трубы с формированием одной полости, заполненной гнойным содержимым) и пельвиоперитонитом (воспалением брюшины малого таза), что является показанием к экстренному оперативному лечению вплоть до удаления матки и придатков.
Диагностика альгодисменореи
Диагностика заболевания основывается на клинических симптомах (жалобах пациента), данных анамнеза (истории заболевания и жизни) и лабораторно-инструментальных методах исследования.
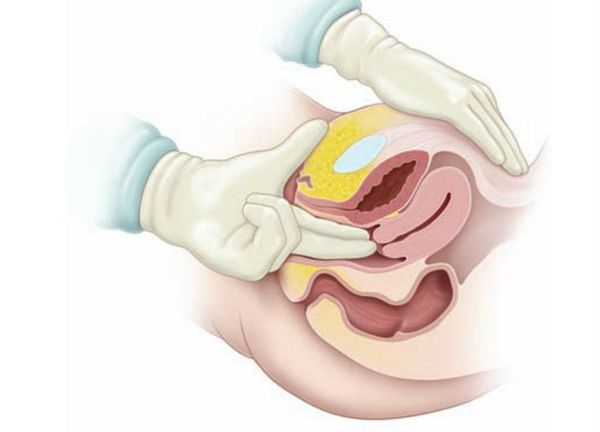
У девочек-подростков необходима оценка полового развития по Таннеру. Определяют индекс массы тела, окружность талии. Обязательно выполняют влагалищно-абдоминальное исследование.
В некоторых случаях проводят бимануальное ректоабдоминальное исследование, например при подозрении на ретро-цервикальный эндометриоз — разрастание эктопических очагов эндометрия в области ректо-вагинального пространства, которое сопровождается выраженным болевым синдромом во время менструации (при отсутствии лечения может перейти в хроническую тазовую боль).
Лабораторные методы исследования включают:
При подозрении на вторичную дисменорею, связанную с воспалительными болезнями репродуктивных органов, обследуют на инфекции, передающиеся половым путём (папилломавирус, гонококки, трихомонады, хламидии, микоплазмы, цитомегаловирус, вирус простого герпеса 1 и 2 типов), также требуется общий анализ крови и определение уровня С-реактивного белка плазмы крови.
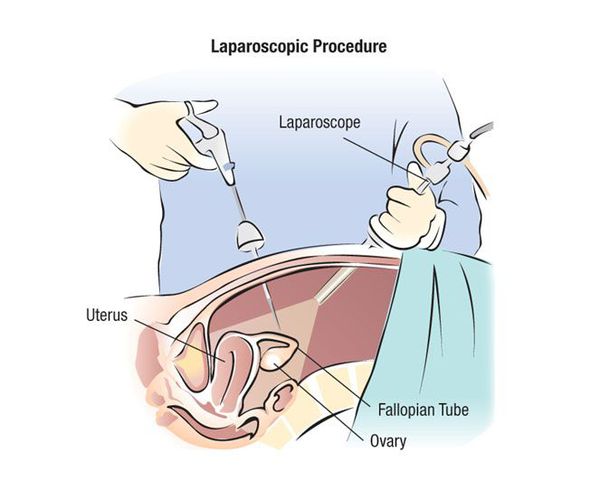
Из инструментальных методов исследования может быть рекомендовано ультразвуковое исследование органов малого таза и молочных желёз. При наличии показаний также проводится магнитно-резонансное исследование органов малого таза (для подтверждения наличия эндометриоидных кист яичников, исключения пороков развития полового аппарата). В некоторых случаях может быть рекомендована лечебно-диагностическая лапароскопия, например при тяжёлой генерализованной тазовой боли, наличии объёмных образований в области яичников. Могут быть рекомендованы консультации врачей-специалистов: терапевта (педиатра), невролога, психотерапевта, физиотерапевта, хирурга.
Для дифференциальной диагностики первичной и вторичной дисменореи применяется диагностическая проба с нестероидными противовоспалительными препаратами (НПВП). Если при приёме НПВП во время болезненной менструации наблюдается быстрое снижение выраженности болевого синдрома и сопутствующих симптомов в первые три часа, то причиной боли, вероятнее всего, является первичная альгодисменорея. Сохранение или усиление болей на второй-третий день менструации с последующим ослаблением их интенсивности к пятому дню пробы свидетельствует о вторичной дисменорее. В данном случае необходимо исключить такое заболевание, как эндометриоз.
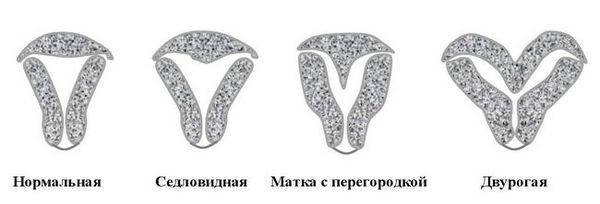
К факторам, позволяющим заподозрить эндометриоз при наличии дисменореи также относятся:
Отсутствие обезболивающего эффекта при проведении диагностической пробы с НПВП может наблюдаться при пороках развития половых органов и психопатических особенностях личности.
Уменьшение болевого синдрома на два-три дня, а с четвёртого дня возобновление болей может говорить о наличии воспалительных заболеваний органов малого таза. Вторичная дисменорея может быть заподозрена у пациенток, не отвечающих на терапию НПВП и комбинированными оральными контрацептивами.
Лечение альгодисменореи
Подходы к лечению первичной и вторичной дисменореи принципиально отличаются.
При проведении лечения НПВП наблюдение акушером-гинекологом должно осуществляться в течение трёх менструальных циклов с обязательной оценкой эффективности после каждой менструации с коррекцией дозировки при недостаточном эффекте. В случае положительного ответа на терапию НПВС — плановый осмотр через шесть месяцев. Если эффекта нет, осуществляется переход на гормонотерапию с контролем эффективности лечения каждые три месяца в течение года.
Гестагены — синтетические аналоги женского полового гормона прогестерона, который вырабатывается в яичниках во вторую фазу менструального цикла — применяются при нетяжёлых формах первичной дисменореи, в особенности у девочек-подростков или молодых женщин, планирующих беременность. Назначают гестагены во вторую фазу менструального цикла с 16 по 25 день.
Пациенткам репродуктивного возраста, которым необходима контрацепция, могут быть рекомендованы комбинированные оральные контрацептивы с диеногестом или дроспиреноном. Приём КОК назначается до момента планирования беременности, а если у пациентки нет репродуктивных планов — на неопределённо длительный период, вплоть до наступления менопаузы с возможным переходом на менопаузальную гормональную терапию. В некоторых случаях вариантом терапии может быть внутриматочная гормональная спираль. После отмены проводимой гормональной терапии эффект может быть достаточно продолжительным или сохраняться некоторое время с последующим возвращением симптомов дисменореи.
По строгим показаниям возможно применение селективных ингибиторов обратного захвата серотонина, ноотропных и седативных препаратов, транквилизаторов, средств, улучшающих периферическое кровообращение. При гиперпролактинемии назначают дофаминергические препараты.
Терапия вторичной дисменореи зависит от основного заболевания. Например, при диагностике эндометриоза используют гестагены и агонисты гонадотропин-рилизинг-гормона. При воспалительных процессах в органах малого таза показано назначение антибиотиков с учётом чувствительности микрофлоры. Пороки развития половых органов нередко требуют хирургического лечения.
Прогноз. Профилактика
Чаще всего прогноз при альгодисменорее благоприятный и зависит от её варианта и степени тяжести.
Учитывая, что все известные варианты терапии дисменореи – патогенетические (т. е. направлены только на определённые звенья цепи развития заболевания), рецидив дисменореи возможен и требует индивидуального комплексного лечения и длительного наблюдения у гинеколога.
Пациенткам, имеющим факторы риска дисменореи (наследственность, раннее первое менструальное кровотечение) рекомендовано:
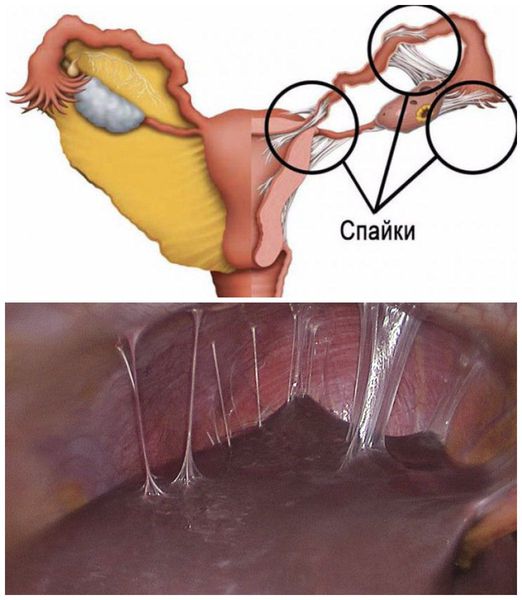
Профилактика вторичной дисменореи заключается в предупреждении развития, своевременном выявлении и лечении структурной патологии органов репродуктивной системы. К мерам профилактики также относится планирование беременности и использование эффективных методов контрацепции, ограничение количества половых партнёров и минимализация риска заражения инфекциями, передающими половым путём. В случаях незапланированной беременности рекомендованы щадящие методы прерывания беременности, такие как медикаментозный. Проведение выскабливаний должно проводиться только по строгим медицинским показаниям, так как внутриматочные вмешательства непосредственно сопряжены с развитием синехий (спаек) полости матки, патологическим сужением канала шейки матки, хроническим воспалением. Рекомендовано удаление полипов и миом на ранних стадиях, когда площадь поражения минимальна.
Прохождение плановых медицинских осмотров, раннее обращение за медицинской помощью, своевременная диагностика заболевания и соблюдение врачебных рекомендаций позволяют избежать осложнений и повысить качество жизни пациенток с дисменореей.