Диспанкреатизм у взрослых что это такое
Диспанкреатизм
Описание
Давно установлено, что одним из важнейших органов в организме человека является поджелудочная железа. Она вырабатывает специальные гормоны, участвующие в процессах обменных и сок, принимающий участие в переваривании пищи.
Ежелиназванные компоненты выделяется недостаточно, обменные процессы нарушаются, белки, углеводы, жиры в полном объеме не усваиваются. Нарушаются также и функции печени.Происходит накопление сахара в крови, моче, что чревато опасными осложнениями.
Диспанкреатизм, собственно, и подразумеваетобщее название синдромов, которые наблюдаются при функциональных расстройствах поджелудочной железы. Состояние это считается временным. Вызывается оно целым рядом факторов.
Это могут быть и болезни других органов ЖКТ, инфекционные заболевания, отравления. Причиной нарушений часто бывает хронический алкоголизм, а также заболевания сосудистой направленности.
Симптомы
Диспанкреатизм достаточно часто проявляется болевыми ощущениями. Боль локализуется, в основном, под левым ребром. Но может появляться и «под ложечкой».Со временем возникают ощущения, что эта тупая боль как будто обволакивает половину туловища.
У детей болевые симптомы при диспанкреотизме часто напоминают приступы острого аппендицита. Настолько они сильные и острые.
Может сопровождаться рассматриваемая патология и изменением стула. Он становится кашицеобразным, а иногда даже жидким. Проявляется такой симптом чаще тоже у детей. При осмотре живота прослеживается урчание. Может появляться и характерный плеск.
Симптомами диспанкреатизма является и горький привкус, который появляется во рту. У больного,с рассматриваемой патологией, может быть тошнота, отрыжка, рвота.
Часто же нарушения функции поджелудочной железы практически не проявляются никакими симптомами и протекают совершенно незаметно.
Диагностика
При подозрении на диспанкреатизм обследование начинается с опроса и осмотра пациента. Далее назначения идут по показаниям. Обязательны анализы крови. Делается как общий, так и биохимический, благодаря которому может быть выявлено повышенное количество ферментов именно железы поджелудочной.
Назначаются соответствующие анализы и на дисбактериоз. В этой связи на анализ берут еще мочу и кал.
Показаны и инструментальные методы диагностики. Это эхография, сканирование, УЗИ и другие методы. Собственно назначаются такие исследования для исключения более серьезных заболеваний поджелудочной железы, таких, например, как панкреатит.
Иногда диспанкреатизм проявляется настолько ярко, особенно у детей, что напоминает картину острого аппендицита. Поэтому, дабы избежать ненужного оперативного вмешательства и поставить более точный диагноз проводится наблюдение за пациентом в течение 6 – 8 часов.
Профилактика
Правильный подход к питанию – это одна из эффективных профилактических мер в отношении предупреждения функциональных нарушений поджелудочной. Рацион должен быть сбалансированным. Питаться надо вовремя, не переедать, не злоупотреблять алкоголем, острыми и жирными блюдами.
Еще одной профилактической мерой, способной предупредить развитие диспанкреатизма, является лечение своевременное заболеваний внутренних органов, которые могут отрицательновлиять на поджелудочную железу. Это касается, пожалуй, всех болезней ЖКТ.
Лечение
Медикаментозное лечениедиспанкреатизмапредполагает назначение препаратов различного спектра действия.
При недостаточности внешне секреторной в качестве симптоматического средства, только временного, показаны следующие препараты – панкреатин, фестал, панзинорм, сомилаза, солизим. Можно принимать еще но-шпу и мезим.
Соответствующая терапия необходима и при нарушениях функциональных обусловленных церебральными механизмами регуляции. В этой связи показаны транквилизаторы, а также седативные препараты. Прием препаратов необходимо проводить под контролем соответствующих специалистов. В данном случае это психоневролог.
Для лечения рассматриваемого недуга применяется и фитотерапия. Только назначения такие тоже должен делать специалист. Заниматься самолечение нельзя.
При диспанкреатизме рекомендуется обильное питье. Надо пить много воды, желательно маленькими и частыми глоточками.
Чтобы лечение диспанкреатизма имело благоприятный исход, назначаются некоторые ограничения в рационе питания. Следует отказаться, в этой связи, от жирных и острых блюд, от копченостей. Не стоит вводить в меню и блюда жареные. Необходимо исключить все блюда, которые на поджелудочную железу несут нагрузку.
Среди продуктов, входящих в ежедневный рацион, должны быть мясо и рыба, а также пропаренные или тушеные овощи. Хлеб употреблять, желательно, сделанный без дрожжей, а воду с добавлением соды.
Питание должно быть дробным. Порции небольшие, примерно грамм от 180 до 230.
Симптомы диспанкреатизмапри своевременном лечении проходят быстро. На протяжении недель 2 – 4 могут проявляться остаточные явления. Только они совсем не значительны. Поэтому устраняются очень легко.
Обсуждение и отзывы (2)
Мойому малишу 2,5.Нам поставили диагноз диспанкреатид.Скажить чи вин переросте чи вино залишиться на завжди.
Хронический панкреатит
Хронический панкреатит – это воспаление тканей поджелудочной железы, которое сопровождается нарушением внутренней структуры органа, болью в животе и проблемами с пищеварением.
Хронический панкреатит – коварная болезнь, во многом из-за своего рецидивирующего характера. Пациентов часто беспокоят периоды обострения, сопровождающиеся сильной болью, тошнотой, рвотой.
Откуда берется хронический панкреатит? Что вызывает болезнь и можно ли с ним бороться? Давайте попробуем разобраться.
Симптомы хронического панкреатита
Симптомы хронического панкреатита могут различаться в зависимости от стадии (ремиссия или обострение), формы течения и физического состояния пациента. Основные признаки болезни следующие:
Причины хронического панкреатита
Одна из самых распространенных причин хронического панкреатита – неправильное питание и нездоровый образ жизни. Постоянные переедания, злоупотребление жирной пищей и алкоголем вызывают закупорку выводных протоков поджелудочной железы.
Кроме того, к хроническому панкреатиту могут привести следующие факторы 3 :
Диагностика хронического панкреатита
Выявить хронический панкреатит бывает непросто из-за неспецифичной клинической картины. Тошнота, боль в животе, проблемы с пищеварением – эти симптомы присущи многим заболеваниям, например, язве желудка или хроническому холециститу. Поэтому для выявления болезни может потребоваться целый комплекс исследований. Диагностика хронического панкреатита может включать 2,3 :
Обострение хронического панкреатита
Хронический панкреатит может почти не проявлять себя буквально до периода обострения. Рецидив болезни, как правило, связан с двумя основными причинами 3 :
Обострение болезни проявляется такими симптомами 3 :
Обострение хронического панкреатита у взрослых может затянуться на одну-две недели. Самостоятельно бороться с болезнью в этот период нельзя: лучшим решением является госпитализация и постоянное наблюдение специалистов.
Лечение хронического панкреатита
Ответ на вопрос «как вылечить хронический панкреатит» даже для современных врачей остается открытым. Схема лечения определяется врачом для каждого отдельного случая. Главное – терапия должна быть комплексной, воздействующей на главную причину болезни.
Лечение хронического панкреатита включает 2,3,4 :
Препарат Креон ® 25000 при хроническом панкреатите
Что еще важно знать о ферментных препаратах?
Диспанкреатизм. 7 признаков и симптомов диспанкреатизма.
Диспанкреатизм – это функциональное расстройство поджелудочной железы. Данное заболевание излечимо, но может быть вызвано целым рядом болезней.
Это могут быть и болезни других органов ЖКТ, инфекционные заболевания, отравления. Причиной нарушений часто бывает хронический алкоголизм, а также заболевания сосудистой направленности.
Заболевание сопровождается достаточно сильными болевыми ощущениями. Боль располагается в левом подреберье, через время может показаться, что боль охватила половину туловища. У детей такие неприятные ощущения, могут напоминать приступы острого ощущения. Также может проявится горький привкус во рту, тошнота и даже рвота.
Также к симптомам диспанкреатизма следует отнести изменение стула, но это чаще возникает у детей. Он становится кашицеобразным, а иногда даже жидким. При осмотре живота прослеживается урчание. Может появляться и характерный плеск. Но известны случаи когда данное заболевание может протекать бессимптомно.
При подозрении на диспанкреатизм врач должен назначить следующие лабораторные исследования: анализ крови (общий и биохимический); мочу; кал; на дисбактериоз; эхография, сканирование, УЗИ. Так как симптомы заболевания очень схожи на симптомы острого аппендицита врач может решить наблюдать за больным в течении 6-8 часов, для установления точного анализа.
Основным профилактической мерой этого заболевания является – правильный подход к питанию, тоесть придерживаться сбалансированного рациона, не переедать, не злоупотреблять алкогольными напитками, слишком острыми и слишком жирными блюдами. Также профилактикой является и своевременное лечение всех заболеваний внутренних органов, которые могут отрицательно влиять на поджелудочную железу.
При лечении диспанкреатизма врач может назначить такие лекарственные препараты: панкреатин, фестал, панзинорм, сомилаза, солизим, но-шпа и мезим. Также можно применять и фитотерапию, только если это назначил специалист. При лечении диспанкреатизма следует отказаться от жирных, жаренных и острых блюд, копчёностей.
В свой рацион следует ввести мясо и рыба пропаренные или тушеные овощи. Хлеб употреблять, желательно, сделанный без дрожжей, а воду с добавлением соды. Питание должно быть дробным, не более от 180-230 г.
Лечение диспанкреатизма в Германии
Диспанкреатизм – это сочетание синдромов, наблюдаемых при нарушении работы поджелудочной железы. Такое состояние провоцирует целый ряд факторов.
Причины развития диспанкреатизма
Заболевание могут вызывать патологии разных органов ЖКТ, интоксикация, воздействие инфекционных заболеваний. Причины диспанкреатизма могут быть в хроническом алкоголизме, и наличии заболеваний сосудистой системы.
Неправильное питание, несбалансированный рацион, переедание – провоцируют болезнь. Не своевременное лечение внутренних органов и систем, также могут служить причиной диспанкреатизма.
Симптомы диспанкреатизма
Болезнь проявляет себя болевыми ощущениями. Локализация боли слева, в подреберной области, либо «под ложечкой». При прогрессировании патологии, пациенту кажется, что боль охватывает половину туловища. В детском возрасте симптомы схожи с признаками острого аппендицита, из-за силы и остроты неприятных ощущений.
Патологию может сопровождать изменения стула, он обретает жидкий или кашицеобразный вид. Этот симптом часто присутствует в детском возрасте. Осмотр живота позволяет наблюдать урчание, возможно даже плеск. Горький привкус, тошнота и рвота, отрыжка сопровождают заболевание. При этом возможно бессимптомное течение болезни.
Диагностика диспанкреатизма в Германии
Обследование начинают с анализа жалоб пациента и осмотра, назначения выбирают согласно особенностям течения патологии. Проводят общий и биохимический анализы крови. По результатам определяют повышение количества ферментов, вырабатываемых поджелудочной железой. Проводятся анализы мочи и кала, для выявления дисбактериоза.
В числе инструментальных методов ультразвуковое исследование, эхография, сканирование. Такие обследования используют для исключения вероятности более тяжелых патологий.
Как лечат диспанкреатизм в Германии
Фармакологическое воздействие включает препараты с разным спектром действия. Если недостаточность внешнесекреторная для устранения симптомов используют ферментирующие препараты. Выбор средств осуществляется согласно индивидуальным показаниям.
Если нарушения обусловлены механизмами церебральной регуляции, необходима специальная терапия. В таких ситуациях назначаются седативные препараты, актуально использование в лечении транквилизаторов. Курсы таких лекарственных средств проходят под контролем психоневролога.
При лечении используют фитотерапию, она тоже проходит под контролем специалистов. Бесконтрольное применение лекарственных трав и народных методов запрещено. Пациентам с диспанкреатизмом рекомендуют употребление достаточного количества жидкости.
Для продуктивности лечения, исключения рецидивов пациенту подбирают оптимальную диету. Требуется ограничение в рационе, отказ от маринадов, копченостей, острой и жирной еды. Жареные продукты, полуфабрикаты и алкоголь также не стоит употреблять. В меню обязательно включают мясо и рыбу, отварные, либо тушеные овощи. Мучные продукты должны быть бездрожжевыми. Желательно организовать дробное питание, принимать пищу надо небольшими порциями.
Помочь медицинского центра Behandlung Deutschland
нкреатизм требует своевременного лечения. Для прохождения терапии достаточно сложно подобрать подходящую клинику с демократичными ценами за услуги, полной комплектацией специалистов разного направления.
Медицинский центр Behandlung Deutschland поможет организовать лечение без дополнительных затрат на услуги посредников. Мы сотрудничаем с ведущими клиниками, среди которых можно выбрать оптимальную, для каждого пациента.
Хронический панкреатит
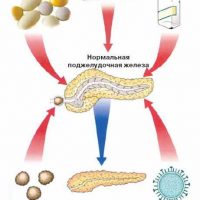
Болезни поджелудочной железы, прежде всего хронический панкреатит, представляют поражение поджелудочной железы разными этиологическими (причинными) факторами, но имеющими прогрессирующее рецидивирующее течение с нарушением внутрисекреторной (гормональной) и внешнесекреторной (ферментативной) функций поджелудочной железы, постепенную атрофию ее и замещение клеток поджелудочной железы соединительной (фиброзной) тканью.
Хронический панкреатит относится к заболеваниям, которые характеризуются разнообразными неспецифическими проявлениями, которые зависят от фазы заболевания, причины, от состояния других органов пищеварения.
Хронический панкреатит. Причины развития
1. Алкогольная интоксикация — алкогольный панкреатит
В развитии хронического панкреатита основную роль играет хроническая алкогольная интоксикация (25-70% случаев).
При прекращении приема алкоголя в большинстве случаев прогноз благоприятный!
2. Состояние желчевыводящей системы — билиарный панкреатит
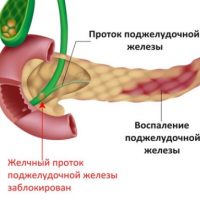
В 25-40% случаев причиной хронического панкреатита может быть состояние желчевыводящей системы человека (см. раздел сайта, посвященный болезням желчевыводящих путей) – билиарный панкреатит.
В развитии хронического панкреатита важную роль играет повышение давления в протоке поджелудочной железы вследствие препятствия в конечном отделе общего желчного протока (спазм сфинктера Одди, застой в 12-перстной кишке (дуоденостаз), воспаление дуоденального сосочка (папиллит), конкременты в протоках.
Проток поджелудочной железы и общий желчный проток находятся в анатомической близости и соединяются в зоне фатерова соска (сфинктера Одди), который открывается в 12-перстную кишку.
Неблагополучие в этой зоне в виде воспаления (папиллит), спазма, при явзенной болезни 12-перстной кишки вследствие отека фатерова сосочка развивается затруднение оттока секрета поджелудочной железы, повышение давления в протоках ее, а это в свою очередь приводит к активизации ферментов, обострению хронического панкреатита.
Важным является в силу анатомической особенности возможность заброса желчи (рефлюкс желчи), «густой» желчи (сладжа) из общего желчного протока в проток поджелудочной железы, что вызывает повышение давление в протоках железы и активизацию ферментов в самой железе.
Повышению давления в протоках в условиях затруднения оттока способствует и высокая кислотность желудочного сока.
Своевременное лечение нарушений болезней 12-перстной кишки, желчевыводящей системы и желчного пузыря сохраняет поджелудочную железу.
3. Прием медикаментов — лекарственный панкреатит
Существенную роль в возникновении хронического панкреатита играют и некоторые лекарственные средства через проявление побочного влияния на функцию поджелудочной железы. В клинической практике отмечены такие препараты: гипотиазид, фуросемид, тетрациклин, парацетамол, эстрогены, сульфаниламиды, метронидазол, нестероидные против воспалительные средства (НПВП), кортикостероиды и др.
4. Травмы, врожденные пороки
Причинами хронического панкреатита могут быть: травмы брюшной полости, врожденные пороки развития поджелудочной железы.
5. Наследственный панкреатит
Наследственная предрасположенность к развитию хронического панкреатита известна, но встречается крайне редко и проявляет себя в подростковом возрасте (10-12 лет). У таких больных повышен риск развития рака поджелудочной железы.
В развитии хронического панкреатита могут иметь значение некоторые инфекции (вирусные гепатиты, острые кишечные инфекции, туберкулез и другие), паразитарные инфекции (описторхоз, лямблиоз).
6. Иные причины
К хроническому панкреатиту могут приводить:
Хронический панкреатит. Клинические проявления
Хронический панкреатит у четверти больных протекает бессимптомно, особенно в начальный период.
1. Боли в животе
В дальнейшем в 80-90 % основным характерным признаком является болевой абдомональный синдром (боли в животе).
Боли носят характер рецидивирующих (повторяющихся) приступов — «панкреатические колики» и нередко приобретают постоянный изнуряющий характер.
Локализация болей зависит от поражения различных частей поджелудочной железы, так при поражении головки – боли в правом подреберье, тела – боли в подложечной области, при поражении хвоста железы боли в левом подреберье. При поражении всей железы наблюдаются «опоясывающие» боли, которые встречаются у 30-35% больных.
Часто возникает иррадиация болей в левую лопатку, в левую половину грудной клетки, в область сердца.
Боли обычно возникают через 30-40 минут после обильной, жирной пищи, употребления алкоголя, холодных шипучих напитков, острых приправ, большого количества сырых овощей, цитрусовых.
Боли могут сохраняться от 30 минут до 3 и более часов.
Боли могут провоцироваться психоэмоциональным стрессом, тяжелой физической работой, переохлаждением.
Нередко наблюдаются голодные боли, возникающие через 4-6 часов после приема пищи.
При болях пациенты занимают вынужденное положения, они не могут лежать на спине, облегчение находят только в коленно-локтевом положении или на животе, пациенты переходят на голод и прием щелочных вод.
Первые годы в начальной стадии заболевания боли интенсивные. частые, требующие интенсивной терапии, через 5-10 лет боли ноющего характера, тупые без четкой локализации и иррадиации. Это признак прогрессирования заболевания с развитием ферментативной недостаточности поджелудочной железы. В период развития осложнений, через 7-15 лет (но может случиться в любой стадии заболевания) боли становятся редкими не выраженными и в клинических проявлениях выходят на первый план проявления ферментативной недостаточности (внешне-секреторной недостаточности поджелудочной железы) и нарушения внутрисекреторной функции – нарушения углеводного обмена, может быть сахарный диабет.
2. Диспепсические расстройства
Диспепсические расстройства (синдром дисмоторной желудочно-дуоденальной диспепсии), наблюдаются через 3-5 лет от начала заболевания и включают в себя:
3. Синдром внешнесекреторной недостаточности
Поджелудочная железа вырабатывает мало пищеварительных ферментов, нарушаются процессы переваривания пищи и всасывания пищевых компонентов, и как следствие этого проявляются:
4. Синдром внутрисекреторной недостаточности поджелудочной железы
Они проявляются в виде сахарного диабета (мучает жажда, сухость во рту, повышенное мочеиспускание) у 3-10% больных хроническим панкреатитом.
Признаки панкреатогенного диабета обычно появляется поздно – через 15 и более лет от начала хронического панкреатита. Иногда это может быть единственным проявлением безболевого панкреатита.
5. Синдром вегетативных и психических нарушений
Хронический панкреатит и его осложнения
В любой период течения хронического панкреатита могут возникнуть осложнения хронического панкреатита. Если изменяется клиническая картина заболевания, появляются новые жалобы и проявления болезни, это сигнал к активному поиску осложнений хронического панкреатита.
Наиболее частые осложнения хронического панкреатита подразделяются на местные и общие.
К местным осложнениям хронического панкреатита относится желтуха, которая может возникнуть вследствие сдавления поджелудочной железой общего желчного протока в месте прохождения его через плотную ткань поджелудочной железы или сопутствующих заболеваний печени, например токсического (алкогольного) или вирусного гепатита.
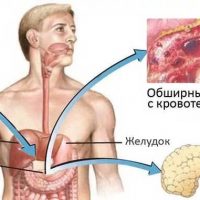
Хронический панкреатит 25% всех больных грозит образованием ложных кист поджелудочной железы. Эти заполненные жидкостью кистозные образования не имеют стенки и выстланы клетками эпителия, представляющими собой фиброзную оболочку. Считается, что они обычно локализуются внутри ткани поджелудочной железы и возникают в результате закупорки протока железы соединительной тканью, белковыми пробками и камнями (кальцинатами), они могут образоваться при обострении хронического панкреатита.
Кисты поджелудочной железы опасны с одной стороны, возможностью сдавить общий желчный проток, что приводит к механической желтухе, и с другой стороны, может возникнуть вторичное инфицирование содержимого кисты поджелудочной железы. Клинически нагноившиеся кисты проявляются самыми разнообразными симптомами, характерными для абсцессов (гнойников) брюшной полости (болями в животе, температурой). Тактика медицинской помощи в этих случаях определяется хирургами.
Иногда кисты поджелудочной железы вовлекают в патологический процесс крупные кровеносные сосуды, возникает ложная аневризма (расширение) сосуда, а если киста сообщается с протоком поджелудочной железы и повреждает кровеносный сосуд, то может развиться желудочно-кишечное кровотечение.
Серьезным осложнением кист поджелудочной железы при хроническом панкреатите является возникновение панкреатического асцита (воспаление брюшной полости), которое происходит при разрыве стенки кисты или панкреатического протока, либо при постоянном истечении жидкости из полости кисты. В этих случаях необходимо установить источник появления жидкости в брюшной полости. Лечение проводится в хирургическом стационаре, не исключается оперативное вмешательство.
Хронический панкреатит 5% больных грозит развитием тромбоза (закупорки) селезеночной вены, которая проходит в парапанкреатической ткани (в ткани около поджелудочной железы). В результате воспаления тканей около поджелудочной железы происходит тромбоз селезеночной вены, что приводит к обратному току крови в вены желудка и расширению этих вен, а как следствие могут возникнуть тяжелые кровотечения.
Общие осложнения хронического панкреатита включают последствия нарушения переваривания пищи и всасывания питательных веществ (см. раздел «Клинические проявления» п. 2. Диспептические расстройства) и нарушений углеводного обмена (сахарный диабет).
Диагностика хронического панкреатита и его осложнений
4.1. Ультразвуковое исследование поджелудочной железы является основным диагностическим методом исследования поджелудочной железы и желчевыводящей системы:
4.2. Обзорная ренгенограмма брюшной полости (кальцинаты в протоках поджелудочной железы, дуоденография в условиях гипотонии (определение расположение 12-перстной кишки).
4.3. Эзофагогастродуоденоскопия с осмотром 12-перстной кишки, зоны фатерова сосочка для исключения воспаления, стриктуры (рубцовых сужений) или опухоли его.
4.4. Компьютерная томография брюшной полости (по показаниям).
4.5. Исследование внешнесекреторной функции поджелудочной железы:
Эластаза 1 как маркер экзокринной функции поджелудочной железы. Эластаза 1 — протеолитический фермент, синтезируемый исключительно поджелудочной железой. Этот тест позволяет оценить не только ферментную недостаточность поджелудочной железы, но и оценить в динамике внешнесекреторную функцию поджелудочной железы и более точно назначать ферментные препараты и делать прогноз заболевания. Метод обладает высокой специфичностью и чувствительностью и основан на использовании высокоспецифичных антител к Элактазе 1.
Определение Эластазы 1 показано при всех заболеваниях желудочно-кишечного тракта для определения вовлечения поджелудочной железы в патологический процесс, в случае любых болей в животе и нарушении переваривания.
Характеристика определения Эластазы 1 в кале:
5. Определение бактерий, вирусов, паразитов, которые ассоциируются с хроническими заболеваниями поджелудочной железы.
6. Определение онкомаркеров поджелудочной железы: СА-19-9, КЭА, при повышении этих показателей, которые могут отражать воспалительный процесс, но являться косвенным признаком возможной трансформации в опухолевую форму поражения поджелудочной железы.
Хронический панкреатит. Лечение
В основе успешного лечения хронического панкреатита лежат:
Основные принципы
Снятие и купирование болей спазмалитиками
Купирование панкреатических болей является сложной задачей консервативной терапии. Подходы к сочетанию различных лекарственных средств решаются индивидуально, исходя из особенностей течения и характера нарушений поджелудочной железы у каждого больного.
Важное значение имеет прекращение больным приема алкоголя!
Для купирования панкреатических болей применяются лекарства различных фармакологических групп:
Прием ферментов
Значительное место в лечении хронического панкреатита занимают панкреатические ферментные препараты.
Основным компонентом этих средств является панкреатин – экстракт поджелудочной железы свиньи, содержащий протеазы (в основном трипсин), расщепляющие белки пищи, липазу (переваривающую жиры) и амилазу (переваривающую углеводы).
Ферменты поджелудочной железы, содержащиеся в препаратах, не всасываются в кровь и инактивируются и перевариваются в кишечнике как белки. Существующее в настоящее время мнение, что длительный прием (более 3 недель) прием заместительной ферментной терапии приводит к снижению или утрате собственной ферментообразующей функции поджелудочной железы, не имеет никакого научного доказательства. В то же время, преждевременное прекращение приема препарата может устранить полученный терапевтический эффект и симптомы заболевания возобновятся.
Выбор препарата для заместительной терапии основывается на следующих критериях:
Хронический панкреатит требует заместительной ферментной терапии на всех стадиях развития заболевания.
Показаниями для применения ферментных препаратов являются:
При подборе ферментного препарата для заместительной терапии определяющим является активность липазы. Это связано с тем, что при заболеваниях поджелудочной железы продукция и секреция липазы страдает раньше, чем другие ферменты, поэтому панкреатические ферментные препараты тестируются по липазе – например Креон 10000, Креон-25 000 и др.
Подбор доз и режим приема панкреатических ферментных препаратов больным хроническим панкреатитом проводится индивидуально в зависимости от стадии заболевания, степени экзокринной недостаточности, от сопутствующих заболеваний органов пищеварения.
Так, например, при остром панкреатите или когда хронический панкреатит обостряется, возможен прием Креона 25000 ед. за 30 минут до еды 3 раза в день.
У больных с выраженными болями и панкреатической недостаточностью можно рекомендовать прием Креона 10000 по 2 капсулы 3 раза в день, причем одна капсула принимается натощак за 20 минут до еды (для торможения панкреатической секреции и уменьшения боли), а другую — во время еды для коррекции экскреторной недостаточности
При заместительной терапии ферментные препараты применяются во время еды 1-3 раза в день.
На фоне приема микротаблеток панкреатина, в т.ч. в высоких дозах, не наблюдается развития серьезных побочных эффектов. В первые дни после назначения высокой дозы препарата появляется дискомфорт и легкие боли в животе или тошнота и отрыжка, эти симптомы исчезают в течение 1-2 дней.
Хронический панкреатит с экзокринной недостаточностью поджелудочной железы лечится ферментными препаратами пожизненно.
Причинами неэффективной заместительной ферментной терапии могут быть:
Длительный прием ферментных препаратов показан не только с заместительной целью, но и с целью замедления прогрессирования заболевания, предотвращения обострений и создания необходимых условий для функционального покоя поджелудочной железы. Ферменты помогают улучшить пищеварение в желудочно-кишечном тракте (полостное и пристеночное) и всасывание пищевых компонентов, повысить качество жизни человека.
Лечение нарушений внутрисекреторной функции поджелудочной железы проводится по принципам лечения сахарного диабета.
Как можно облегчить жизнь при хроническом панкреатите коррекцией питания и снять боли травяными сборами, читайте в статье Блога для пациентов «Лечение хронического панкреатита народными средствами«.