Диспластический невус что это
Диспластические невусы
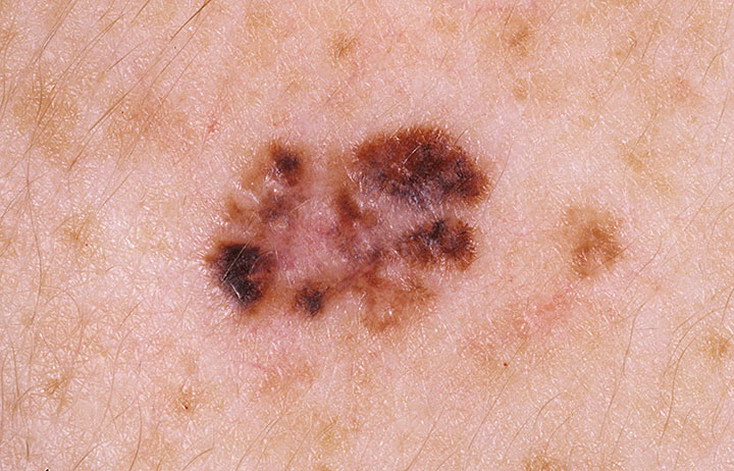
Уже неоднократно я писал о том, что неравномерная окраска и неровный край родинки могут быть признаками меланомы, но, очень часто, ими не являются. Такие невусы принято называть диспластическими. В интернете существует мнение, что такие родинки нужно обязательно удалять иначе они превратятся в меланому. Прочитайте эту статью до конца и Вы узнаете насколько опасны диспластические (или атипичные) невусы и что с ними на самом деле нужно делать.
Как отличить обычную родинку от диспластического невуса?
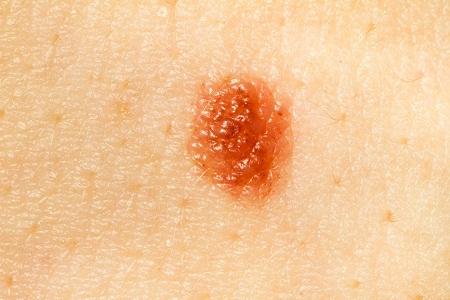
Как отличить диспластический невус от меланомы?
Теоретически подготовленный читатель прочитав таблицу воскликнет: «Вы сейчас перечислили почти все симптомы меланомы. Как же их различить. » К сожалению, человек без опыта диагностики онкологических заболеваний кожи, как правило, не может это сделать.
Насколько опасны диспластические невусы?
Диспластический невусный синдром
У этого заболевания есть 2 критерия диагностики
Это заболевание может быть ассоциировано с мутацией в гене CDKN2A, которая также повышает риск развития рака поджелудочной железы
При этом синдроме риск развития меланомы по данным разных авторов варьирует от 56 до 100%. Заболевание требует регулярного (1 раз в несколько месяцев) наблюдения у онколога.
Что делать, если на коже есть диспластические невусы?
В интернете есть точка зрения «все диспластические невусы нужно удалять». Считаю эту точку зрения некорректной по следующим причинам:
В связи с этим, людям, у которых есть диспластические невусы я обычно рекомендую следующее:
Коротко о главном:
У диспластического невуса шанс превратиться в меланому действительно выше, чем у обычного. Однако обе эти цифры, на мой взгляд, из области статистических погрешностей. Обычно, при диспластических невусах я рекомендую регулярный самоосмотр, осмотр онколога и удаление невусов, труднодоступных для наблюдения.
Другие статьи:
Полезная статья? Сделайте репост в Вашей социальной сети!
Какие родинки БЕЗопасны?
Существует огромное количество видов родинок. В классификации Всемирной Организации Здравоохранения (ВОЗ) их несколько сотен. Как простому человеку, который не имеет отношения к медицине, разобраться в том, насколько опасна его родинка? Хотя бы примерно? Есть несколько признаков, о которых мы сегодня и поговорим.
Что такое меланома и почему она опасна?
Плохие признаки
1. Быстрый рост родинки
Что значит «быстрый»? Какой тогда медленный? Без ответов на эти вопросы почти любую родинку на теле можно смело записывать в меланомы, ведь почти каждая из них на пару миллиметров за всю жизнь всё-таки увеличивается.
Под словом быстрый я подразумеваю увеличение размеров родинки быстрее, чем на 1-2 мм в год. Это очень условная граница, т.к. есть меланомы, которые растут медленнее, однако, на мой взгляд, большинство этих опухолей выдаст именно скорость роста, которая превышает эту величину.
2. Изменение цвета
Выработка пигмента клетками доброкачественной родинки может в норме приводить к её потемнению. С другой стороны, размножение клеток меланомы может проявляться также. Как же отличить одно от другого? На мой взгляд, есть 2 способа.
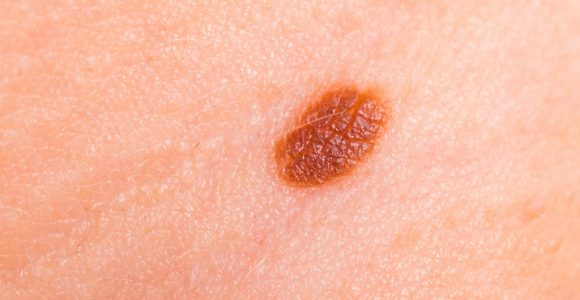
3.Изменение формы
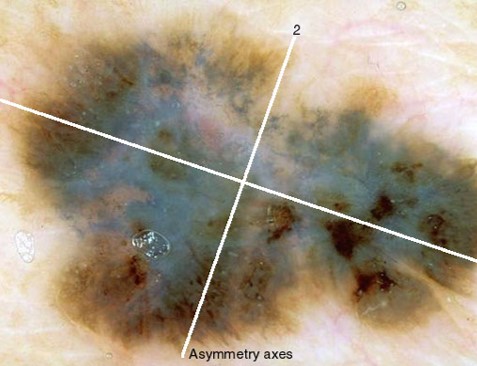
Существует огромное количество родинок неправильной формы, однако только очень малая часть из них окажутся меланомой. Под неправильной формой подразумевается, как правило, асимметрия по 2 осям в сочетании с краем в виде «береговой линии на карте».
Не хотел бы более подробно останавливаться на плохих признаках. Про них уже написали все, кто мог. Сегодня более подробно остановиться на том, какими бывают
Хорошие признаки
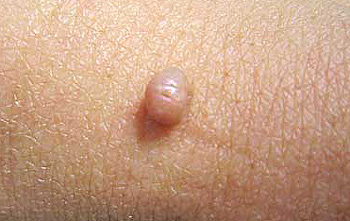
1. Родинка на ножке, толщина которой не более 2-3 мм
Отличительной чертой злокачественных опухолей является ничем не ограниченное деление их клеток. Это свойство не позволяет таким новообразованиям иметь «ножку». К сожалению, этот признак не может гарантировать, что образование доброкачественное. В литературе примерно один раз в 10 лет встречаются указания на меланому на ножке.
2. Длительное существование родинки без изменений
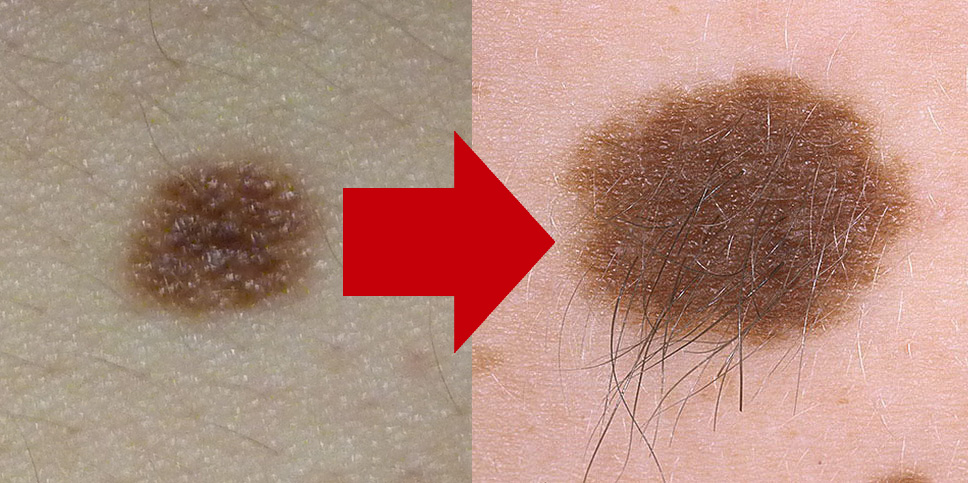
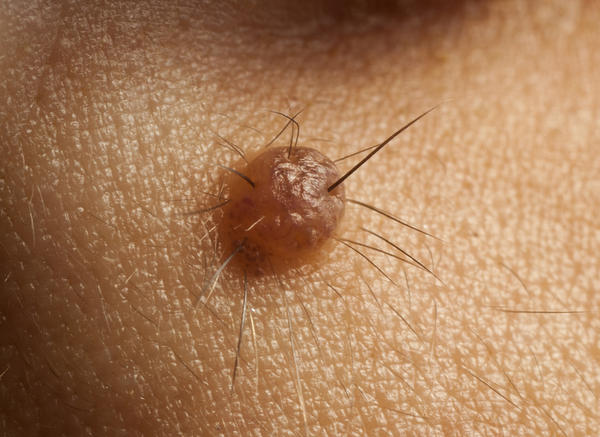
3. Наличие волос на поверхности родинки
На самом деле волосы растут не из родинки, а прорастают сквозь неё. Корни волос (волосяные фолликулы) располагаются, как правило, глубже. Если из родинки растёт волос это означает, что клетки родинки ещё сохраняют свои функции. Они могут образовывать «каналы» для роста волос и «пропускают» их через родинку. Этот признак также не на 100% «страхует» от того, что родинка является на самом деле меланомой. К счастью в моей практике было всего одно исключение из этого правила.
4. Сохранён кожный рисунок на поверхности родинки
Этот признак доброкачественности имеет те же корни, что и предыдущий. Он означает, что родинку покрывают обычные клетки кожи, а не опухолевые. К сожалению, как и все предыдущие признаки, он НЕ всегда достоверен.
5. Родинка телесного цвета
6. Мягкая консистенция
6. Симметрия хотя бы по одной оси, ровный край.
Об этих признаках сказано уже более чем достаточно, не буду повторяться.
Как онколог принимает решение
Коротко о главном:
Не стоит пытаться ставить диагноз самостоятельно, это, всё-таки, должен делать онколог. С другой стороны, раздувать из мухи слона на ровном месте тоже не стоит.
Если сомнения по-прежнему одолевают Вас, Вы можете задать мне любой вопрос в формате онлайн-консультации.
Другие статьи:
Полезная статья? Сделайте репост в Вашей социальной сети!
Клинические признаки ABCDE в диагностике диспластического невуса с признаками прогрессирования и начальной меланомы
В статье приведены наблюдения успешной диагностики диспластического невуса с признаками прогрессирования и «тонкой» меланомы на основании клинических признаков ABCDE. Авторы наблюдали 13 больных, обратившихся к онкологу с пигментными образованиями в 2015–
The article presents observations of successful diagnosis of dysplastic nevi with signs of progression and «thin» melanoma on the basis of ABCDE clinical signs. The authors observed 13 patients who visited oncologist with pigment formations in 2015–2016.
Меланома кожи — редкая, но опасная опухоль, которая происходит из меланоцитов, клеток базального слоя эпидермиса, синтезирующих пигмент меланин. Опухоль в большинстве случаев продолжает синтезировать пигмент, благодаря чему ее можно диагностировать визуально на ранней стадии заболевания. В России в отличие от других стран отмечается высокая смертность от меланомы. По данным МНИОИ им. П. А. Герцена заболеваемость меланомой в России в 2013 г. составила 6,25, смертность — 2,41 на 100 000 населения [1]. В Австралии, Новой Зеландии, США смертность составляет 10–20%. Причиной высокой смертности от меланомы в России является тот факт, что в нашей стране меланома диагностируется в поздней стадии заболевания, когда имеется изъязвление и кровотечение.
В настоящее время выделяют три основные формы меланомы кожи: лентиго-меланома, поверхностно-распространяющаяся и узловая меланома. Первые две формы проходят две фазы развития — фазу горизонтального роста и фазу вертикального роста. В фазе горизонтального роста меланома распространяется в пределах эпидермиса, лишь местами прорастая в дерму, и пока еще не способна давать лимфогенные и гематогенные метастазы. Пятилетняя выживаемость в этой фазе составляет 95–98%. В фазе вертикального роста, когда опухоль возвышается над поверхностью и прорастает в дерму, выживаемость снижается до 30–50%, так как больные погибают от гематогенных метастазов во внутренние органы. Основным фактором прогноза меланомы является толщина опухоли по Бреслоу, которая измеряется в миллиметрах при гистологическом исследовании. «Тонкие» меланомы (толщина опухоли по Бреслоу менее 1 мм) имеют хороший прогноз — 95% пятилетней выживаемости. При толщине опухоли 2–4 мм — пятилетняя выживаемость составляет 63–79%, при меланоме толщиной 4 мм и более — 45%.
Меланома может возникать как на неизмененной коже, так и из диспластического невуса. Диспластический невус был впервые описан W. H. Clark с соавт. [2]. Авторы выявили пигментные образования, которые характеризовались пролиферативной активностью эпидермальных меланоцитов с нарастанием их атипии: неправильно ориентацией, плеоморфизмом, гиперхромными ядрами, изредка фигурами митозов, сегрегацией, склонностью к проникновению как в вышележащие слои эпидермиса, так и в дерму; в последней имелись меланофоры, выраженная лимфоидно-плазмоклеточная инфильтрация, ангиоматоз и нежная фиброплазия. Позже эту картину D. E. Elder с соавт. назвали лентигинозной меланоцитарной дисплазией (ЛМД), так как подобная картина имеет место при простом лентиго [3]. Гольберт с соавт. выделила 3 степени развития ЛМД и показала, что 3-я степень ЛМД приближается к картине меланомы in-situ [4].
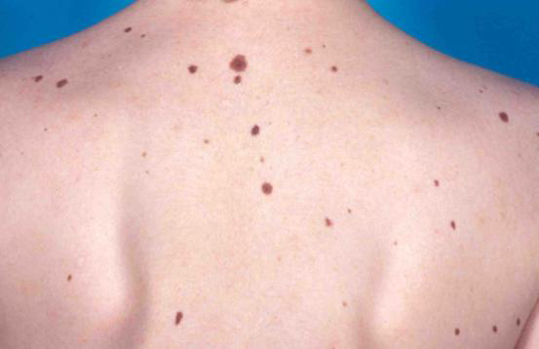
Мы наблюдали два типа диспластических невусов [5, 6, 8]. Невусы первого типа обычно наследственные, появляются в детстве или в подростковом возрасте и представляют собой крупные плоские меланоцитарные образования от 0,5 до 1,5 см в диаметре, коричневого, рыжеватого или розового цвета [2, 7]. Феномен множественных диспластических невусов под названием В-К-моль-синдром описали W. H. Clark с соавт. у двух больных меланомой кожи [2]. Позже синдром наследственных родинок при наличии меланомы у родственников получил название FAMM-синдром (Familial Atypical Mole and Melanoma). При наличии этого синдрома риск возникновения меланомы кожи резко возрастает, что хорошо иллюстрировано в литературе [7].
Диспластические невусы второго типа появляются в конце полового созревания и в дальнейшей жизни. Они представляют собой множественные мелкие меланоцитарные образования 0,1–0,4 см в диаметре, однородной окраски коричневого цвета [5–8]. Появление невусов второго типа связано с ультрафиолетовым облучением в детстве или подростковом возрасте в результате частого пребывания на солнце или в солярии. Большинство невусов второго типа располагается на открытых солнцу областях (наружная поверхность верхних конечностей, верхняя часть спины и грудной стенки) и нередко сочетаются с множественными веснушками. Больные с диспластическими невусами как первого, так и второго типа должны быть под наблюдением онколога или дерматолога и осматриваться врачом 1 раз в год.
При гистологическом исследовании диспластических невусов отечественные патоморфологи выделяют три степени ЛМД [4, 7] независимо от того, имеется ЛМД в сочетании с невусными клетками, расположенными внутридермально (смешанный диспластический невус) или при отсутствии невусных клеток в дерме (лентигинозный невус). Определение степени дисплазии невуса очень важно для клинициста, поскольку риск малигнизации возрастает от 1-й к 3-й степени [4, 7]. В последнее время зарубежные авторы также стали выделять высокую и низкую степень дисплазии невуса.
По размерам диспластические невусы подразделяются на малые — до 0,3 см в диаметре, средние — 0,4–0,8 см и крупные — 0,9 см в диаметре и более [7]. Удаление всех диспластических невусов не целесообразно, поскольку они являются доброкачественными образованиями. Опасность представляют диспластические невусы с признаками прогрессирования, т. е. невусы с лентигинозной меланоцитарной дисплазией 2–3 степени, которые имеют высокий риск трансформации в меланому. Наши предыдущие исследования показали, что невусы с признаками прогрессирования можно диагностировать по клиническим признакам ABCDE, которые характерны и для меланомы в фазе горизонтального роста: А (asymmetry) — неправильная форма, В (border) — неровные, волнистые края, С (color) — неравномерная окраска с присутствием коричневых, темно-коричневых или черных тонов, D (diameter) — размеры более 0,4 см, E (evolving) — эволюция, т. е. изменения очага [5, 6, 8]. Чем более выражены клинические признаки ABCDE, тем выше степень дисплазии, определяемая при гистологическом исследовании, вплоть до перехода в меланому in situ [5, 6, 8]. Особое значение имеет признак Е — изменения невуса, которые наблюдаются на протяжении последних 5 лет. Изменения невуса, замеченные в последние 6–12 месяцев, или появление невуса на чистой коже и дальнейший рост его на протяжении 6–12 месяцев характерны для дисплазии 3-й степени или начальной меланомы [5, 6, 8].
В ЗАО «Центральная поликлиника Литфонда» мы с 2009 г. производим эксцизионную биопсию диспластических невусов с клиническими признаками прогрессирования [5, 6, 8]. Иссечение невусов проводим под местной анестезией, иссекая лоскут с подкожной клетчаткой, отступая от видимых границ образования 0,5–1,0 см. Зарубежные клиницисты производят биопсию невуса с отступлением от границ 2–3 мм, при выявлении меланомы они производят реоперацию [9]. Мы отступаем от границ невуса 0,5 см, чтобы избежать повторной операции при выявлении меланомы in situ. При наличии выраженных клинических симптомов ABCDE отступаем от границ 1,0 см, чтобы избежать реоперации при обнаружении «тонкой» меланомы. Согласно рекомендациям ВОЗ при наличии меланомы in situ отступление от границ образования при биопсии должно составлять 0,5 см, а при наличии «тонкой» меланомы — 1,0 см [10]. Перед операцией мы предупреждаем больных, что при необходимости может быть произведена повторная операция — иссечение послеоперационного рубца.
Дерматоскопия применялась нами как вспомогательный метод и подтверждала клинический диагноз. Необходимо отметить, что мы удаляли средние диспластические невусы, в которых клинические симптомы ABCDE были хорошо выражены. Что касается мелких образований — менее 0,4 см, то роль дерматоскопии при принятии решения о биопсии диспластического невуса будет возрастать.
Материалы и методы исследования
С января 2015 г. по апрель 2016 г. в ОАО «Центральная поликлиника Литфонда» произведена эксцизионная биопсия 13 пигментных образованиий с клиническим диагнозом «диспластический невус с признаками прогрессирования». Женщин было 11, мужчин — 2. В возрасте 21–30 лет было 6 больных, 31–40 — 4, 51–60 — 3. Возраст больных обусловлен контингентом, который обслуживается поликлиникой, — в основном это молодые, работающие пациенты. Локализация пигментных образований была различной: брюшная стенка — 4, грудная стенка — 2, поясничная область — 1, ягодичная — 1, верхняя конечность — 4, бедро — 1. У 12 больных имелись пигментные образования средних размеров: от 0,4 до 0,9 см, у одного — более 1,0 см. Неправильная форма образования отмечена у 6 больных, волнистые края — у 7, неравномерная окраска — у 8. У двух больных невус имел правильную округлую форму, ровные края, в этих случаях поводом для иссечения невуса послужило появление его на неизмененной коже (в одном случае 10 месяцев назад, в другом 2 года назад) и увеличение образования от 0,2 до 0,5 см в диаметре в одном случае и до 0,7 см в диаметре в другом.
Результаты исследования
Из 13 удаленных образований в 7 случаях выявлен диспластический невус с признаками прогрессирования: ЛМД 2-й степени — 5 случаев, ЛМД 3-й степени — 2 случая. ЛМД без признаков прогрессирования выявлен в одном случае, внутридермальный невус также в одном случае. В 4 случаях выявлена меланома: в одном — меланома in situ на фоне диспластического невуса, в 3 — «тонкая» меланома (толщина по Бреслоу менее 1,0 мм, уровень инвазии по Кларку — 2 и 3).
Приводим выписки из истории болезни.
Больная К., 22 лет, обратилась к онкологу 23.03.2015 по поводу «родинки» на правой ягодице, которая появилась 6 месяцев назад в виде «точки», постепенно увеличивалась. При осмотре: в правой ягодичной области имеется диспластический невус темно-коричневого, почти черного цвета, 0,4 × 0,3 см, неправильной формы, с неровными границами (рис. 1). Клинический диагноз «диспластический невус с признаками прогрессирования». Образование иссечено под местной анестезией, отступя от видимых границ 1,0 см. Гистологическое исследование — смешанный пигментный невус с ЛМД 2-й степени.
Больная П., 39 лет, обратилась к онкологу 10.04.2015 по поводу «родинки» в правой подвздошной области, которая существует много лет, а в последние 2 года во время беременности стала увеличиваться в размерах, потемнела. При осмотре: в правой подвздошной области имеется диспластический невус в виде пятна 0,5 см в диаметре, темно-коричневого цвета с примесью черного, с неровными границами (рис. 2). Клинический диагноз «диспластический невус с признаками прогрессирования». Образование иссечено под местной анестезией, отступя от границ 1,0 см. Гистологическое исследование — смешанный невус с ЛМД 2-й степени.
Больная К., 51 год, обратилась к онкологу 23.05.2015 по поводу пигментного образования на грудной стенке, которое в последние годы стало увеличиваться, менять очертания. При осмотре: на грудной стенке справа имеется слегка возвышающееся пигментное образование 0,9 × 0,8 см, неправильной формы, с неровными границами, неравномерной окраски коричневых и черных тонов (рис. 3). Клинический диагноз «диспластический невус с признаками прогрессирования». Образование иссечено под местной анестезией, отступя от видимых границ 1,0 см. Гистологическое исследование — смешанный пигментный невус с ЛМД 2–3 степени.
Больная Ш., 28 лет, обратилась к онкологу 11.09.2015 по поводу «родинки» на брюшной стенке, которая появилась 8 лет назад, была маленькой, а в последний год стала увеличиваться, темнеть, менять очертания. При осмотре: на брюшной стенке, справа от пупка, имеется пигментное пятно 0,8 × 0,8 см, слегка возвышающееся, неправильной формы, с волнистыми краями, неравномерной окраски — темно-коричневой в центре, светло-коричневой по периферии (рис. 4). Клинический диагноз «диспластический невус с признаками прогрессирования». Образование иссечено под местной анестезей, отступя от границ 1,0 см, с подкожной клетчаткой. Гистологическое исследование — эпителиоклеточная лентиго-меланома, 3-й уровень инвазии по Кларку, толщина по Бреслоу — 0,75 мм.
Больная Н., 23 лет, обратилась к онкологу 27.11.2015 по поводу «родинки» на правой кисти, которая появилась 10 месяцев назад, медленно увеличивалась. При осмотре: на тыльной поверхности правой кисти имеется слегка возвышающийся невус правильной округлой формы, 0,5 см в диаметре, коричневого цвета, более темный в центре (рис. 5). При дерматоскопии — пигментная сеть, пигментные глобулы. Клинический диагноз «диспластический невус с признаками прогрессирования». Образование удалено под местной анестезией, отступя от видимых границ 0,5 см. Гистологическое исследование — смешанный пигментный невус с ЛМД 3-й степени.
Больная К., 39 лет, обратилась к онкологу 26.07.2015 по поводу множественных «родинок» на теле. При осмотре: в поясничной области слева имеется диспластичекий невус коричневого цвета, равномерной окраски, 0,6 × 0,4 см. На туловище и конечностях — множественные диспластические невусы 0,1–0,3 см в диаметре, коричневого цвета, равномерной окраски. Диагноз «диспластический невус поясничной области». Рекомендовано динамическое наблюдение, повторный осмотр через 6 месяцев. При осмотре 18.12.2015 — невус в поясничной области увеличился, его размеры составляли 0,8 × 0,5 см, окраска не изменилась. Клинический диагноз «диспластический невус с признаками прогрессирования». Невус иссечен под местной анестезией, отступя от границ 0,5 см, с подкожной клетчаткой. Гистологическое исследование — эпителиоидно-клеточная пигментная лентиго-меланома in situ на фоне диспластического смешанного невуса, удалена в пределах здоровых тканей.
Больной Б., 55 лет, обратился к онкологу 26.02.2016 по поводу «родинки» на левом плече, которая появилась 10 лет назад, в последний месяц стала меняться. При осмотре: в области левого плеча имеется пигментный невус 1,2 × 0,8 см, с четкими неровными контурами, неравномерной окраски — от светло-коричневого до темно-коричневого, почти черного цвета. Клинический диагноз «диспластический невус с признаками дисплазии 2–3 степени, не исключена малигнизация». Произведено иссечение невуса под местной анестезией 2% — 2,0 лидокаина, отступя от краев образования 1,2 см. Гистологическое исследование — эпителиоидно-клеточная неизъязвленная меланома, 2-й уровень инвазии по Кларку, толщина по Бреслоу — менее 0,75 мм, с очагами самопроизвольной резорбции, выраженной лимфоидно-плазмоклеточной инфильтрацией.
Больная З., 29 лет, обратилась к онкологу 15.04.2016 по поводу «родинки» на левом бедре, которая появилась 2 года назад, первоначально имела размеры 0,2 см в диаметре, постепенно увеличивалась, ничем не беспокоила. При осмотре — в средней трети левого бедра на передней поверхности имеется пигментное образование 0,7 см в диаметре, округлой формы, с ровными краями, слегка возвышающееся, коричневого цвета, более темное в центре (рис. 6). При дерматоскопии — пигментные глобулы. Клинический диагноз «диспластический невус с признаками прогрессирования». Под местной анестезией раствором лидокаина 1% — 10,0 образование иссечено, отступя от видимых границ 1,2 см. Гистологическое исследование — пигментная неизъязвленная лентиго-меланома толщиной по Бреслоу менее 1,0 мм, уровень инвазии — 3.
Таким образом, наш опыт показывает, что при наличии среднего или крупного пигментного образования клинические признаки ABCDE дают достаточно оснований для диагностики диспластического невуса с признаками прогрессирования и выполнения эксцизионной биопсии. При биопсии необходимо отступить от видимых границ невуса не менее 0,5 см, так как диспластический невус с ЛМД 2–3 степени и меланома in situ имеют схожую клиническую картину. При наличии выраженных клинических признаках ABCDE, когда можно заподозрить малигнизацию, следует отступать от границ невуса 1,0 см. В наших наблюдениях реоперация ни в одном случае не понадобилась, так как меланома in situ была иссечена, отступя от границ образования 0,5 см, а «тонкая» меланома — 1,0 и 1,2 см.
Выводы
Литература
ОАО Центральная поликлиника Литфонда, Москва
Содержание
Дерматология в России
Зарегистрируйтесь!
Если Вы врач, то после регистрации на сайте Вы получите доступ к специальной информации.
Если Вы уже зарегистрированы, введите имя и пароль (форма в верхнем правом углу или здесь).
Диспластический невус, как предшественник меланомы. Пути его исследования и диагностики
ДИСПЛАСТИЧЕСКИЙ НЕВУС, КАК ПРЕДШЕСТВЕННИК МЕЛАНОМЫ. ПУТИ ЕГО ИССЛЕДОВАНИЯ И ДИАГНОСТИКИ.
Сергеев Ю.В., Ильина Е.Э., Червонная Л.В.
ОАО «Институт Пластической Хирургии и Косметологии», Москва
Необходимость исследований меланоцитарных новообразований кожи, в первую очередь, связана с изучением злокачественной меланомы. Составляя структурно не более 10% от всех форм рака кожи, она ответственна за 80% летальных исходов, приходящихся на эту группу опухолей. Актуальность проблемы диагностики меланомы обусловлена прямой зависимостью между выживаемостью больных с этой опухолью и своевременным ее обнаружением на начальных этапах развития. На основе гистологической классификации ВОЗ и международной классификации болезней МКБ – 10 создана новая классификация, объединяющая клинические и гистологические характеристики по каждому из вариантов меланоцитарных опухолей.
«Особые» пигментные пятна – лентигиозную меланоцитарную дисплазию (AMs) выделяют из общей группы невусов – доброкачественных опухолей меланоцитарного генеза, основываясь на биологических особенностях указанных новообразований.
Современные подходы в освоении новых молекулярногенетических методов, включая определение генетических маркеров, цитокинов и пролиферацию их индексов, все это требует дополнительного более детального их изучения.
Всемирная Ассоциация Национальных Институтов определила раннюю меланому или синдром множественных атипичных невусов (диспластический невус) как FAMM (Famial Atypic Mole Melanoma Syndrome) синдром.
Также установлены официальные критерии FAMM cиндрома:
• Случаи малигнизации диспластического невуса у пациента в пределах 1-2 степени родства;
Наличие множественных меланоцитарных невусов (>20);
Гистологически подтвержденный диагноз; AMs может быть:
Унаследованным (FAMM синдром) или случайным,
Прямой зависимости от UV облучения нет, но не исключается, так как AMs появляется спорадично в местах не подверженных UV
Пациенты с FAMM синдромом имеют повышенный риск развития меланомы.
Существенный сдвиг в онкологии произошел в связи с обнаружением опухолевых антигенов, открытием Т-системы иммунитета
и иммунологической толерантности.
Диспластический невус так же как и все остальные невусы, происходит из меланоцитов эпидермиса и не выявляет ни клинических, ни гистологических признаков злокачественности, поэтому имеет право относится к невусам (меланоцитарным). В то же время, это образование обладает способностью в ряде случаев трансформироваться в злокачественную меланому, а так же быть фоном для ее возникновения, что позволяет относить диспластичекий невус к отдельной группе – предзлокачественных опухолей меланоцитарного генеза.
При клинических проявлениях у пациента диспластического невуса (лентигиозной меланоцитарной дисплазии) необходимо собирать подробный анамнез, так как известно, что это новообразование может иметь наследственный характер.
Клиническая картина и гистологическое исследование обычно выявляют характерные признаки диспластического невуса. Это новообразование обнаруживается у пациентов детского и юношеского возраста, чаще в виде множественных, но иногда и единичных пятен. Диспластический невус располагается преимущественно на коже туловища, реже на нижних и верхних конечностях и лице. «Возраст» пятна обычно составляет 3-5 лет. Диспластический невус имеет вид темно-коричневых пятен диаметром от 0.5 до 1.2 см, «синдром крупных атипичных невусов» (AMs), с четкими границами, иногда с фестончатыми краями, поверхность пятна сохраняет кожный рисунок, иногда с небольшой зернистостью. Новообразование часто плоское, но в редких случаях диспластического невуса происходит инволюция новообразования в простой внутридермальный невус. Цветовая гамма от светло-коричневого цвета с розовым оттенком до темно-коричневого.
Большинство диспластических невусов появляются в период гормональных изменений организма (пубертатный период, беременность и т.д.) в основном в детстве, но и в процессе жизни человека – спорадично. Взаимосвязь с ультрофиолетовым излучением (UV-A, UV-B) не исключена, но не обязательна.
Мы выделили характерные макроскопические признаки начала развития меланомы в пределах диспластического невуса и обозначили комплекс выявленных симптомов как «синдром малых признаков» минимальной меланомы. Учитывая сложности в дифференциации дисплазированного меланоцита лентигиозной меланоцитарной дисплазии и злокачественного трансформированного меланоцита необходимо, в качестве дополнения к классическому гистологическому методу исследования новообразования, использовать новые методики, доступные в специализированных учреждениях. В частности перспективно применение компьютерной плоидометрии (количественного определения содержания ДНК в ядрах опухолевых клеток, выражаемых в единицах плоидности).
Клиническое наблюдение FAMM синдрома: в ИПХиК обратился молодой человек 27 лет по поводу множественных пигментных пятен в области тела и конечностей. Из анамнеза выяснилось, что у его родного брата, который старше его на 5 лет, в возрасте 27 была обнаружена и удалена меланома. Пациент очень обеспокоен и хочет удалить все пигментные новообразования. После дополнительной консультации онколога, было решено удалить методом хирургического иссечения и диатермокоагуляции нескольких наиболее подозрительных новообразований в области кожи живота и спины. При гистологическом исследовании была обнаружена лентигиозная меланоцитарная дисплазия 1-2 степени выраженности. В данный момент пациент наблюдается в ИПХиК. В течении
Заключение. За период с 2000 по 2010 год в ОАО «ИПХ и К» наблюдалось 526 пациентов с диспластическими невусами. Из них только 76 пациентам был поставлен диагноз FAMM синдром, все остальные пациенты наблюдались с AMs (cо спорадическими диспластическими невусами). Диагноз 3 степень дисплазии отмечался в 37% наблюдениях.
Причина обращения к врачу была обусловлена: в 20% случаев направлением от онколога; 50% пациентов отмечали за последнее время увеличения количества новообразований; 30% пациентов обратились к врачу в связи эстетическим дискомфортом.
Рецидивов и случаев малигнизации новообразований выявлено не было.
Данные проведенных клинических наблюдений лишний раз доказывает в необходимости выявления и курации пациентов с FAMM cиндромом и AMs до и после проведенного лечения, что несомненно повысит качество и уровень их жизни. Более детальное изучение иммунно-генетических факторов позволит заблаговременно проводить диагностику и более точно определять степень вероятности возникновения меланомы.
_575.jpg)
.jpg)
_575.jpg)