Дисплазия матки что это такое
Дисплазия шейки матки
Вашкевич Ирина Владимировна
Изменения состояния эпителия шейки матки могут стать тревожными сигналами, на которые в первую очередь обращает внимание гинеколог при осмотре пациенток разных возрастов. У таких изменений бывают разные причины, одна из которых – дисплазия, возникающая преимущественно на фоне инфекции вируса папилломы. Опасность этого заболевания кроется в склонности пораженных клеток к раковому перерождению.
Главной причиной возникновения дисплазии шейки матки официальная медицина считает папилломавирус человека (HPV). Среди всех разновидностей этого вируса наиболее опасные для женщины типы 16 и 18. Они чаще всего становятся причиной онкологических поражений шейки матки, которым предшествовали стадии дисплазии. Сложность диагностики и бессимптомное протекание стадий дисплазии подчеркивают опасность заболевания. Онкология шейки матки после дисплазии находится на втором месте летальных исходов среди женщин, после рака молочной железы. Такая статистика требует самого пристального внимания к признакам заболевания, обнаруженным при гинекологических осмотрах. Регулярное посещение гинеколога позволит выявить заболевание на ранних стадиях, и не допустить онкологического заболевания.
Механизм развития заболевания
Связь между присутствием вирусом папилломы человека (ВПЧ) и дисплазией шейки матки была установлена рядом медицинских исследований, проводимых еще в довоенные годы. Подавляющее большинство людей, ведущих половую жизнь, сталкиваются с ВПЧ-инфекцией. Чаще всего с ней справляется организм без медицинской помощи. Даже предраковые стадии у женщин с диагностированной дисплазией могут излечиться силами иммунитета. Но возможности организма не гарантируют такого исхода, поэтому, учитывая огромный риск угрозы здоровью и жизни, необходимо проходить адекватное, имеющейся стадии, лечение.
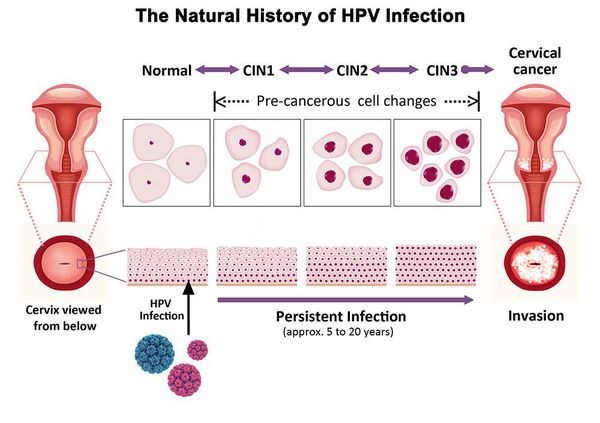
Вирус папилломы передается половым путем. Для приобретения инфекции не обязательно проникновение – достаточно наружного контакта половых органов. Большинство типов ВПЧ не приводят к плохим последствиям для здоровья и проходят сами собой. Если не случается повторного инфицирования тем же типом вируса, то через два года инфекция уже не фиксируется и никак не проявляется в организме. Но в отдельных случаях ВПЧ-инфекция становится хронической, вызывая дисплазию шейки матки с риском образования раковых клеток. С момента приобретения инфекции до раковой стадии при нормальном иммунитете может пройти 15-20 лет. У ВИЧ-положительных пациенток, не проходящих терапию, этот срок сокращается в 2-3 раза.
Виды заболевания
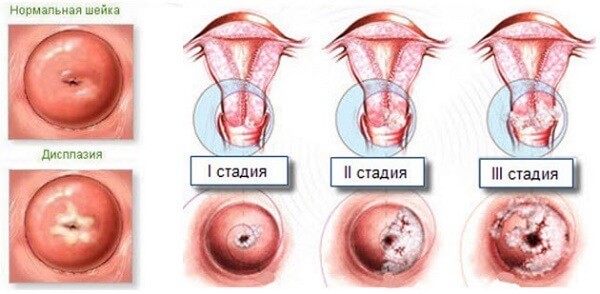
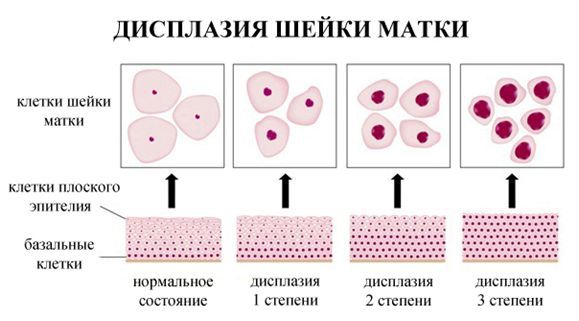
В международном перечне заболеваний дисплазия шейки матки значится под аббревиатурой CIN, расшифровка которой переводится на русский как цервикальная интерэпителиальная неоплазия. В зависимости от стадии изменения клеток эпителия шейки матки различают три степени дисплазии:
Риск перехода первой степени во вторую и третью оценивается статистикой как очень низкий (на уровне 1%). Не меньше 75% пациенток с умеренно развившейся дисплазией после лечения полностью восстанавливаются в течение 5 лет. Статистика перехода третьей степени дисплазии в раковое состояние оценивается на основании разных источников на уровне от 12% до 32%.
Степени болезни характеризуются не только глубиной поражения эпителиального слоя. Наряду с углублением в структуру слизистой оболочки меняется и морфология клеток, в частности увеличивается их ядро. При тяжелой стадии ядра становятся гиперхромными, по своему объему близкими к объему самой клетки. Но клеточные изменения не выходят за пределы базальной мембраны. Они затрагивают только слизистую оболочку, но покрывают почти всю площадь наружной части шейки матки. Поражение базальной мембраны при дисплазии эпителия трактуется как нулевая стадия рака. Клетки эпителия уже приобретают канцерогенные морфологические признаки, а исчезновение мембраны открывает им путь для дальнейшей инвазии в ткани органа.
Причины возникновения
Главной причиной этого заболевания следует считать не наиболее агрессивные виды вируса папилломы человека, а недостаточный иммунный ответ клеток слизистой оболочки шейки матки. В противном случае дисплазии, приведшие к раку, имели бы гораздо более высокую статистику. Но поскольку эффективно управлять общим и местным иммунитетом медицина, к сожалению, пока еще не научилась, так как это умеет делать здоровый организм, лечение этого заболевания направлено в большей степени на борьбу с провоцирующим его вирусом.
Косвенные причины, приводящие к ослаблению иммунитета органов половой системы, значимы для разработки методов профилактики, но их отсутствие не на 100% может уберечь от возникновения дисплазии с ее негативными последствиями. К факторам риска относится:
В группу риска попадают женщины с заболеваниями, вызывающими угнетение иммунитета (ВИЧ, диабет). В зарубежной литературе одним из факторов, способствующих иммунному снижению, называется разбалансированный рацион питания с высокой долей рафинированных продуктов, в частности простых углеводов. Недостаток витаминов и минералов приводит к голоданию клетки, вследствие которого нарушаются ее функции (синтез ферментов, межклеточный обмен, избавление от токсинов).
Симптомы
Дисплазия легкой и средней степени протекает без явных симптомов, которые бы явно указывали на наличие этого заболевания. По этой причине уже развившаяся патология обнаруживается на более поздних стадиях в ходе гинекологического осмотра. Болевых ощущений у женщины может не быть. В некоторых случаях пациентки высказывают следующие жалобы:
Отсутствие названных симптомов никаким образом не может гарантировать отсутствие заболевания. Поэтому женщинам необходимо хотя бы раз в полугодие-год посещать кабинет гинеколога. Ранняя диагностика дисплазии во много раз снижает риск развития рака шейки матки.
Тяжелая степень, так же как слабая и умеренная, почти всегда протекают бессимптомно. Но в отличие от начальных, она уже несет в себе значительную угрозу здоровью женщины. Любые симптомы, указывающие на проблемы половой сферы, должны стать для женщины поводом для внепланового осмотра в кабинете гинеколога.
Видео по теме
Диагностика
Наиболее доступный и точный метод диагностики дисплазии и ранних стадий рака шейки матки – цитологическое исследование клеточного препарата (соскоба эпителиальных клеток шейки матки). Этот метод также известен как ПАП-мазок, названый в честь греческого врача Папаниколау. Процедура взятия мазка безболезненна. Гинеколог стерильным инструментом выполняет соскоб клеток со слизистой наружной части шейки матки. Взятый материал отправляется в лабораторию, где исследуется под микроскопом. В ходе микроскопического исследования специалисты по морфологическим признакам определяют состояние клеток. Здоровые клетки образуют равномерную структуру эпителия, а их ядра имеют маленькие размеры. Увеличение ядер и разрозненная структура указывают на наличие заболевания. Степень дисплазии определяется морфологией клеток и глубиной поражения эпителия.
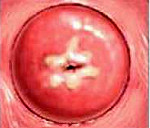
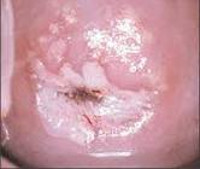
Начальная стадия дисплазии незаметна при осмотре наружной части шейки. Эрозийные проявления наблюдаются, когда поврежденные клетки эпителия образуют очаги поражения. Они могут выглядеть как покраснения с белесым налетом. Но окончательный диагноз ставится только после биопсии.
ПАП-мазок позволяет выявить наличие атипичных клеток в соскобе. Если такие клетки идентифицируются, то для уточнения диагноза и определения степени дисплазии назначают процедуру биопсии. Кольпоскоп вводят во влагалище. Оптическая система помогает рассматривать участки при большом увеличении. Пробу ткани берут с наиболее измененных участков, как правило из трех точек.
Из двухсот подтипов ВПЧ только несколько относятся к канцерогенным. Для определения штамма назначают взятие мазка из влагалища. Лабораторное исследование методом ПЦР (полимеразная цепная реакция) позволяет выявить и идентифицировать ДНК вирусов папилломы человека. Это наиболее информативный метод определения возбудителя дисплазии.
Лечение дисплазии 3 степени
Вторая (умеренная или средняя) и третья (тяжелая) степени дисплазии одинаково имеют показания к лечению. Во избежание дальнейшего развития заболевания, которое может привести к онкологии, пораженные участки шейки матки необходимо удалить хирургическим путем и параллельно провести противовирусную и иммунную терапию.
Хирургия располагает 4 методами удаления или локализации пораженного участка:
Лучшие результаты дает применение хирургического лечения и лекарственной терапии. При инфицировании канцерогенных типов ВПЧ пациенткам прописывают иммуномодулирующие, противовирусные либо универсальные препараты типа Галавит, обладающие комплексным эффектом.
В сложных случаях, например, когда менее инвазивные способы лечения не дают положительного эффекта, пациентке с тяжелой формой дисплазии могут назначить ампутацию шейки матки.
Беременность при дисплазии 3 степени
Среди наиболее частых осложнений при беременности на фоне дисплазии шейки матки 2 и 3 степени выделяются угрозы прерывания беременности и преждевременных родов. После проведения хирургического лечения дисплазии беременность можно планировать не ранее, чем через шесть месяцев. Все это время женщина должна наблюдаться у онкогинеколога.
Пациентки, перенесшие операции по удалению пораженных дисплазией участков шейки матки, находятся в группе высокого риска осложнений при беременности. Репродуктивная функция возможна, но женщины с операциями на шейке матки с установленным вирусным происхождением заболевания должны находиться под систематическим контролем врачей. Внимание уделяется в первую очередь исследованию эпителиальных покровов на наличие новых вирусных поражений и новообразований, а также динамике процесса регенерации травмированных участков. Для снижения рисков осложнений, угрожающих плоду и здоровью матери, параллельно проводится профилактика невынашивания, исключение урогенитальных инфекционных заболеваний.
Наиболее щадящим методом воздействия на пораженные дисплазией участки шеечного эпителия считается радиоволновой метод. Он лучше всего подходит для пациенток, планирующих в будущем беременность. Этот метод дает наименьшую статистику осложнений.
Прогноз и профилактика
Наиболее действенной профилактикой онкологии шейки матки современная медицина считает регулярный скрининг с частотой не менее 1 раза в год, начиная с 21 года. Но поскольку средний возраст страдающих этой патологии с каждым годом уменьшается, лучше начинать сдавать цитологический анализ и ПАП-мазок с момента начала половой жизни, который часто наступает до этого возраста. С 30 лет гинекологи назначают регулярную сдачу проб на онкогенные типы ВПЧ. Программа скрининга при охвате 80% женского населения репродуктивного возраста позволяет снизить статистику смертности от рака шейки матки вдвое.
Поскольку провоцирующим дисплазию фактором признан вирус папилломы человека, профилактический эффект дает вакцинация. Однако она не отменяет профилактические осмотры гинеколога и сдачу анализов скрининга.
Для снижения рисков заболевания дисплазией и ее перехода в хронические стадии необходимо вести здоровый образ жизни, контролировать смену половых партнеров, с осторожностью относится к гормональным препаратам, поддерживать уровень иммунитета. Отказ от алкоголя и курения, занятия физкультурой, сбалансированное питание, избегание эмоциональных потрясений также способствуют высвобождение самоисцеляющих ресурсов организма.
Дисплазия шейки матки
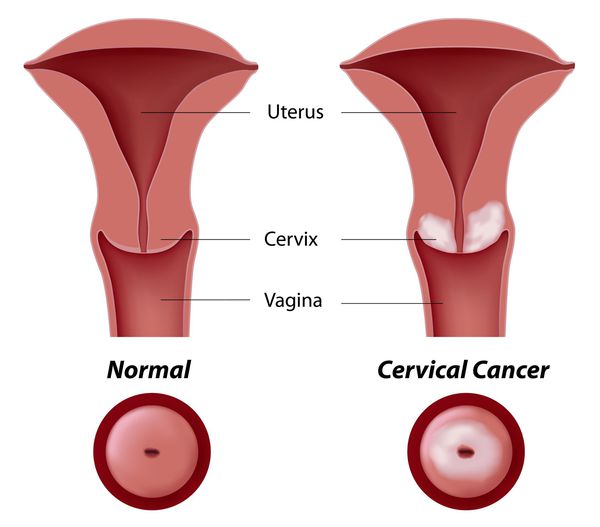
Под дисплазией шейки матки понимают атипические изменения эпителия в ее влагалищной части, относящиеся к предраковым процессам. На ранних стадиях своего развития дисплазия шейки матки является обратимым заболеванием, поэтому ее своевременное обнаружение и устранение является надежным способом профилактики онкологического риска. В отличие от эрозии, возникающей при механическом травмировании тканей, при дисплазии нарушения затрагивают клеточные структуры тканей, выстилающих шейку матки. Заболевание дисплазией шейки матки приходится, в основном, на возраст 25-35 лет и составляет 1,5 случая на 1000 женщин. Отсутствие явных клинических симптомов при дисплазии шейки матки на первый план в диагностике ставит инструментальные, клинические и лабораторные методики.
МКБ-10
Общие сведения
Под дисплазией шейки матки понимают атипические изменения эпителия в ее влагалищной части, относящиеся к предраковым процессам. На ранних стадиях своего развития дисплазия шейки матки является обратимым заболеванием, поэтому ее своевременное обнаружение и устранение является надежным способом профилактики онкологического риска.
В отличие от эрозии, возникающей при механическом травмировании тканей, при дисплазии нарушения затрагивают клеточные структуры тканей, выстилающих шейку матки. Заболевание дисплазией шейки матки приходится, в основном, на возраст 25-35 лет и составляет 1,5 случая на 1000 женщин. Для понимания, патологических процессов, происходящих при дисплазии шейки матки, необходимо составить представление об особенностях ее анатомо-физиологического строения.
Виды дисплазии шейки матки
Нижний, узкий, цилиндрический отдел матки, частично расположенный в брюшной полости и частично вдающийся во влагалище (соответственно надвлагалищная и влагалищная часть), представляет собой шейку матки.
Влагалищную часть шейки матки обследуют при помощи влагалищных зеркал во время гинекологического осмотра. Внутри по шейке матки проходит узкий цервикальный (шеечный) канал длиной 1-1,5 см, один конец которого (наружный зев) открывается во влагалище, а другой (внутренний зев) – в полость матки, соединяя их.
Изнутри цервикальный канал выстлан слоем эпителиальных цилиндрических клеток и содержит шеечные железы, продуцирующие слизь. Слизистый секрет шеечного канала препятствует заносу микрофлоры из влагалища в матку. Эпителиальные цилиндрические клетки имеют ярко-красный цвет.
В зоне наружного маточного зева эпителиальные цилиндрические клетки шеечного канала переходят в многослойный плоский эпителий, покрывающий стенки влагалища, влагалищной части шейки матки и не имеющий желез. Плоский эпителий окрашен в бледно-розовый цвет и имеет многослойную структуру, состоящую из:
В норме клетки базального слоя округлой формы, с одним крупным круглым ядром. Постепенно созревая и перемещаясь в промежуточный и поверхностный слои, форма базальных клеток уплощается, а ядро уменьшается в размере. Достигнув поверхностного слоя, клетки становятся уплощенными с очень маленьким ядром.
Дисплазия шейки матки характеризуется нарушениями в строении клеток и слоев плоского эпителия. Измененные эпителиальные клетки становятся атипичными – крупными, бесформенными, с множественными ядрами и исчезновением разделения эпителия на слои.
Дисплазия шейки матки может затрагивать различные слои клеток плоского эпителия. Выделяют 3 степени дисплазии шейки матки в зависимости от глубины патологического процесса. Чем больше слоев эпителия поражено, тем тяжелее степень дисплазии шейки матки. По международной классификации выделяют:
Причины дисплазии шейки матки
Наиболее часто развитие дисплазии шейки матки вызывают онкогенные типы вируса папилломы человека (ВПЧ-16 и ВПЧ-18). Эта причина выявляется у 95-98% пациенток с дисплазией шейки матки. При длительном нахождении в организме и клетках плоского эпителия (1-1,5 года), папилломавирусная инфекция вызывает изменения в строении клеток, т. е. дисплазию. Этому способствуют некоторые отягощающие фоновые факторы:
Симптомы дисплазии шейки матки
Дисплазия шейки матки практически не дает самостоятельной клинической картины. Скрытое течение дисплазии наблюдается у 10% женщин. Гораздо чаще к дисплазии шейки матки присоединяется микробная инфекция, вызывающая патологические симптомы кольпита или цервицита: жжение или зуд, выделения из половых путей необычного цвета, консистенции или запаха, иногда с примесью крови (после использования тампонов, полового акта и т.д.). Болевые ощущения при дисплазии шейки матки практически всегда отсутствуют. Дисплазии шейки матки могут иметь длительное течение и самостоятельно регрессировать после соответствующего лечения воспалительных процессов. Однако, обычно процесс дисплазии шейки матки носит прогрессирующее течение.
Дисплазия шейки матки часто протекает вместе с такими заболеваниями, как остроконечные кондиломы влагалища, вульвы, заднего прохода, хламидиоз, гонорея.
Отсутствие явных клинических симптомов при дисплазии шейки матки на первый план в диагностике ставит инструментальные, клинические и лабораторные методики.
Диагностика дисплазии шейки матки
Схема диагностики дисплазии шейки матки состоит из:
Лечение дисплазии шейки матки
Выбор способа лечения дисплазии шейки матки определяется степенью дисплазии, возрастом женщины, размером зоны поражения, сопутствующими заболеваниями, намерениями пациентки сохранить детородную функцию. Ведущее место в лечении дисплазии шейки матки занимают:
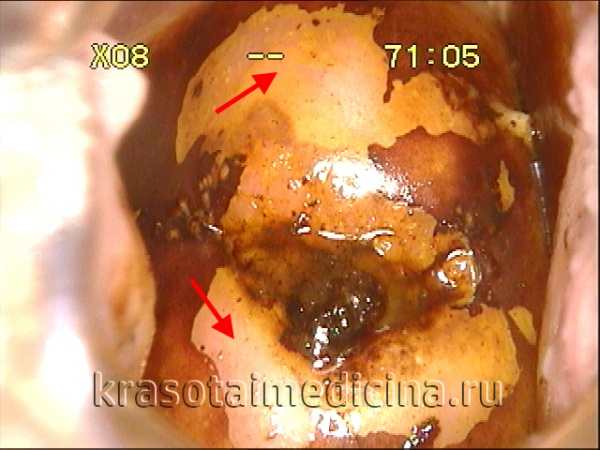
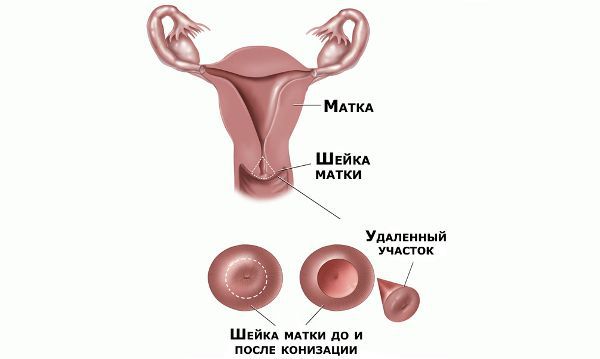
При степени дисплазии І и ІІ, небольших размерах измененной зоны, молодом возрасте пациентки часто выбирается выжидательная тактика ввиду высокой вероятности самостоятельного регресса дисплазии шейки матки. Проведение повторных (каждые 3-4 месяца) цитологических исследований и получение двух положительных результатов, подтверждающих наличие дисплазии шейки матки, является показанием к решению вопроса о хирургическом лечении. Лечение дисплазии ІІІ проводят онкогинекологи, с использованием одного из хирургических способов (включая конусовидную ампутацию шейки матки).
Перед проведением любого из способов хирургического лечения дисплазии шейки матки назначается курс противовоспалительной терапии, направленной на санацию инфекционного очага. В результате этого нередко уменьшается степень дисплазии шейки матки или происходит ее полное устранение.
Реабилитация после лечения
После проведения хирургического лечения дисплазии шейки матки период реабилитации длится около 4 недель. В это время могут отмечаться:
С целью скорейшего выздоровления, более быстрого заживления и предотвращения осложнений, необходимым является соблюдение полового покоя, исключение спринцеваний, подъема тяжестей, использования гигиенических тампонов и точное выполнение всех рекомендаций и назначений врача.
Наблюдение и профилактика дисплазии шейки матки
Первый контроль излеченности дисплазии шейки матки проводится спустя 3-4 месяца после хирургического лечения. Берутся цитологические мазки с последующими ежеквартальными повторами в течение года. Отрицательные результаты, показывающие отсутствие дисплазии шейки матки, позволяют в дальнейшем проводить обследование планово, при ежегодных диспансерных осмотрах.
Для профилактики дисплазии шейки матки и ее рецидивов рекомендуется:
Перспективы лечения дисплазии шейки матки
Современная гинекология имеет эффективные методы диагностики и лечения дисплазии шейки матки, позволяющие избежать ее перерождения в рак. Раннее выявление дисплазии шейки матки, соответствующая диагностика и лечение, дальнейший регулярный врачебный контроль позволяют излечить практически любую стадию заболевания. После применения хирургических методик частота излеченности дисплазии шейки матки составляет 86-95%. Рецидивное течение дисплазии шейки матки наблюдается у 5-10% пациенток, перенесших хирургическое вмешательство, вследствие носительства папилломавируса человека или неполного иссечения патологического участка. При отсутствии лечения 30-50% дисплазий шейки матки перерождаются в инвазивный рак.
Что такое дисплазия шейки матки? Причины возникновения, диагностику и методы лечения разберем в статье доктора Игнатенко Т. А., гинеколога со стажем в 13 лет.
Определение болезни. Причины заболевания
Дисплазия шейки матки, или цервикальная интраэпителиальная неоплазия (ЦИН), или Cervical Intraepithelial neoplasia (CIN) — это патологический процесс, при котором в толще клеток, покрывающих шейку матки, появляются клетки с различной степенью атипии (неправильного строения, размера, формы).
Основной фактор развития дисплазии и рака шейки матки — папилломавирусная инфекция (ПВИ), причем длительное персистирование именно ВПЧ высокого канцерогенного риска. У женщин с риском развития цервикальной неоплазии распространенность онкогенных типов ВПЧ чрезвычайно велика. ВПЧ становится причиной CIN 2-3 и рака шейки матки в 91,8% и 94,5% случаев соответственно. [1]
Риск цервикальной CIN 2 особенно высок у женщин, которые до этого имели опыт пересадки органов, у них выявлена ВИЧ-инфекция или они принимают иммунодепрессанты. [2]
Кроме того, была выявлена связь между пассивным курением среди некурящих и повышенным риском возникновения CIN 1. [3]
Симптомы дисплазии шейки матки
Дисплазия шейки матки, как правило, имеет бессимптомное течение, поэтому пациентки не предъявляют никаких специфических жалоб.
Патогенез дисплазии шейки матки
Критический фактор развития цервикальной интраэпителиальной неоплазии — инфицирование вирусом папилломы человека. Во многих случаях цервикальная интраэпителиальная неоплазия легкой степени отражает временную реакцию организма на папиломавирусную инфекцию и без лечения исчезает в течение полугода-года наблюдения. При цервикальной интраэпителиальной неоплазии умеренной и тяжелой степени высока вероятность встраивания вируса папилломы человека в клеточный геном. Инфицированные клетки начинают продуцировать вирусные белки E6 и Е7, которые продлевают жизнь клетки, сохраняя ее способность к неограниченному делению. Неизбежно формирующиеся на этом фоне мутации клеток ведут к формированию предрака (дисплазии) и рака шейки матки, влагалища и вульвы.
Онкогенные белки ВПЧ (Е6, Е7) взаимодействуют с регуляторными белками клеток шейки матки, приводя к повышению активности онкомаркера p16INK4A, что свидетельствует о неконтролируемом размножении клеток шейки матки. Таким образом, сверхэкспрессия p16INK4A, определяемая в материале шейки матки, который получают при биопсии, является биомаркером интеграции вируса папилломы человека высокого риска в геном и трансформации эпителиальных клеток под действием вируса, что делает эту информацию полезной при оценке прогноза развития предраковых и злокачественных поражений, связанных с инфицированием генитального тракта вирусом папилломы человека. [5]
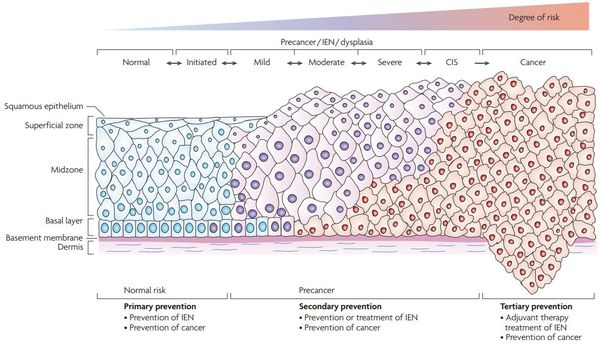
Классификация и стадии развития дисплазии шейки матки
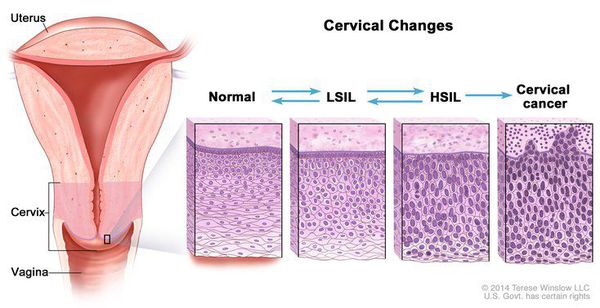
Для постановки цитологического диагноза (по результатам цитологического исследования соскобов шейки матки и цервикального канала с окрашиванием по Папаниколау (Рар-тест) или жидкостной цитологии) используется классификация Бетесда (The Bethesda System, 2014), основанная на термине SIL (Squamous Intraepithelial Lesion) – плоскоклеточное интраэпителиальное поражение. [10]
Выделяют три вида результатов соскобов с поверхности шейки матки (экзоцервикса):
Классификация Папаниколау
Существуют также гистологические классификации для оценки материала, полученного при биопсии.
По классификации R. M. Richart (1968) в зависимости от глубины поражения поверхностного клеточного слоя шейки матки выделяют:
В приведенной ниже таблице даны соотношения классификаций предраковых поражений шейки матки. [9]
Осложнения дисплазии шейки матки
Основное и самое опасное осложнение цервикальной интраэпителиальной неоплазии заключается в развитии рака шейки матки, любой случай развития которого — результат упущенных возможностей диагностики и лечения дисплазии шейки матки. [7]
Проводились длительные, систематические исследования риска рака шейки матки у женщин с диагнозом цервикальной интраэпителиальной неоплазии 3 степени (CIN3) по сравнению с женщинами, у которых были нормальные цитологические результаты. Согласно полученным данным, долгосрочный относительный риск развития рака шейки матки зависит от различных гистологических типов CIN3 и выше всего он для аденокарциномы in situ. Даже через 25 и более лет после конизации (хирургического иссечения патологических тканей шейки матки) риск злокачественного перерождения клеток был значительным. [4]
Диагностика дисплазии шейки матки
Для ранней диагностики предраковых поражений шейки матки во многих странах мира существует система цервикального скрининга.
В России данная система включает последовательность действий:
При кольпоскопии должна быть тщательно оценена зона трансформации (переходная зона стыка двух видов покровного эпителия шейки матки).
Влагалищная часть шейки матки (экзоцервикс) покрыта многослойным плоским эпителием. В канале шейки матки (цервикальном канале, эндоцервиксе) — цилиндрический эпителий. Место перехода цилиндрического эпителия цервикального канала в многослойный плоский эпителий поверхности шейки матки носит название зоны трансформации. Эта область имеет большое клиническое значение, поскольку именно в ней возникает более 80% случаев дисплазии и рака шейки матки.
Лечение дисплазии шейки матки
Динамическому наблюдению подлежат молодые пациентки (до 35 лет) с LSIL (ВПЧ, ЦИН 1, ЦИН 2, если при биопсии не обнаружен белок р16, являющийся признаком проникновения ВПЧ высокого риска в геном и трансформации опухолевых клеток под действием вируса). Наблюдать возможно пациенток только с 1 и 2 кольпоскопическим типом зоны трансформации.
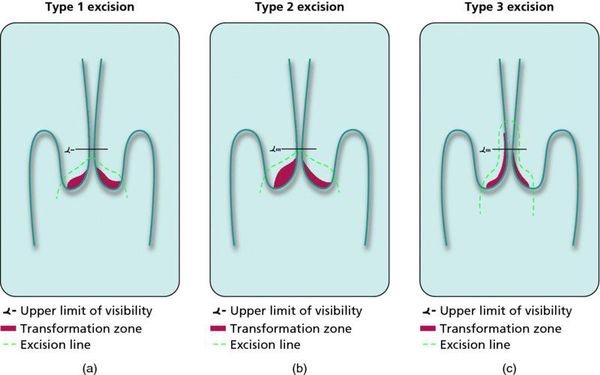
Контрольные осмотры, цитологическое и ВПЧ-тестирование показаны через 6 и 12 месяцев после первичного обнаружения патологии. При выявлении HSIL (ЦИН 2 c обнаружением белка р16 при биопсии, ЦИН 3) неизбежно хирургическое лечение в виде абляции («прижигания») или эксцизии (удаления) поврежденной ткани. Для абляции используют электро-/радио-, крио- и лазерные воздействия. Эксцизия возможна электро-/радиоволновая или ножевая.
Немаловажно, что при выявлении по кольпоскопии 3 типа зоны трансформации на фоне положительного РАР-теста гинеколог обязан провести выскабливание слизистой канала шейки матки и/или широкую эксцизионную биопсию (конизацию шейки матки) для исключения опухолевого процесса, потенциально располагающегося вне зоны кольпоскопического обзора. Немаловажно наблюдение после операции через 6 и 12 месяцев с выполнением цитологического соскоба и ВПЧ-теста.
Следует отметить, что процедура хирургического иссечения патологических тканей на шейке матки увеличивает риск преждевременных родов. А сама по себе цервикальная интраэпителиальная неоплазия первой степени на течении беременности и родов никак не отражается и зачастую опасности не представляет. [12]
Средний возраст женщин, когда может потребоваться хирургическая коррекция цервикальной внутриэпителиальной неоплазии — около 30 лет. Хирургическое лечение нередко ассоциировано с неблагоприятным течением последующей беременности. Частота и тяжесть неблагоприятных осложнений возрастают с увеличением глубины иссекаемых тканей. [13]
Прогноз. Профилактика
При своевременном выявлении и лечении дисплазии шейки матки прогноз благоприятный. Основным фактором развития и прогрессирования дисплазии шейки матки является длительное инфицирование канцерогенными типами ВПЧ. Для предупреждения заражения ВПЧ существуют профилактические вакцины «Церварикс» (защита от 16, 18 типов ВПЧ), «Гардасил» (профилактика инфицирования 6, 11, 16, 18 типами вируса), в декабре 2014 года Управление по санитарному надзору за качеством пищевых продуктов и медикаментов одобрило использование вакцины «Гардасил9», защищающей от инфицирования 9 типами ВПЧ (6, 11, 16, 18, 31, 33, 45, 52, 58). Однако на российском рынке данный продукт ещё не доступен. «Церварикс» зарегистрирована для вакцинации женщин от 10 до 25 лет; «Гардасил» показана к применению детям и подросткам в возрасте от 9 до 15 лет и женщинам от 16 до 45 лет.
Дополнительными факторами риска прогрессирования ПВИ с формированием предраковой патологии являются:
Устранение и профилактика данных факторов способны снизить вероятность развития предраковой патологии шейки матки.
Рак шейки матки поражает преимущественно женщин репродуктивного возраста. Скрининг является важной стратегией вторичной профилактики. Длительный процесс канцерогенной трансформации от появления в организме вируса папилломы человека (ВПЧ) до инвазивного рака дает широкие возможности для выявления заболевания на стадии, когда лечение высокоэффективно. Подходящими скрининговыми тестами в мире признаны цитологическое исследование, визуальный осмотр после применения уксусной кислоты и тесты на выявление ВПЧ. Всемирная организация здравоохранения рекомендует проводить скрининг женщин по крайней мере один раз в жизни в возрасте от 30 до 49 лет. [14]
Согласно приказу Министерства здравоохранения РФ от 03.02.2015. N36ан «Об утверждении порядка проведения диспансеризации определенных групп взрослого населения», осмотр со взятием мазка (соскоба) с поверхности шейки матки и цервикального канала на цитологическое исследование производится 1 раза в 3 года для женщин в возрасте от 21 года до 69 лет включительно.