Для чего нужен яичник
Менопауза и климактерический синдром
Климактерий (климакс) — это период в жизни женщины, связанный с постепенным угасанием работы яичников. Наступление климакса — это сигнал о прекращении детородной функции женщины. Появляются климатерические симптомы — приливы, потливость, изменения настроения, которые значительно снижают качество жизни. А ведь большинство женщин продолжает работать, живут активной жизнью и не хотят мириться с такой ситуацией. Что можно сделать, когда и к какому врачу обратиться — ответы на эти вопросы Вы найдете в нашей статье.
Как работают яичники?
Яичники вырабатывают половые гормоны: эстрогены, прогестерон и небольшие количества андрогенов (мужских половых гормонов). Если репродуктивная система работает правильно, то в яичнике созревает фолликул, происходит овуляция (разрыв фолликула) и выход яйцеклетки, образуется желтое тело. Эти процессы сопровождаются выработкой гормонов: в первую фазу созревания фолликула секретируются эстрогены, а во вторую фазу — фазу активности желтого тела — преобладает прогестерон, который создает благоприятные условия для наступления беременности.
Что изменяется с возрастом?
Яичники женщины содержат ограниченное количество фолликулов, и с течением времени эти фолликулы расходуются. Сначала большинство циклов становятся ановуляторными, то есть не происходит овуляция и образование желтого тела — а значит, становится мало гормона прогестерона. У женщины начинает меняться менструальный цикл — становится длиннее или короче, изменяется интенсивность менструации, сами менструации приходят нерегулярно. Когда фолликулов остается совсем мало, яичник перестает секретировать эстрогены. Сначала менструации становятся редкими и нерегулярными, затем прекращаются. Последняя менструация получила название «менопауза». Начинает развиваться климактерический синдром.
Что такое климактерический синдром?
Климактерический синдром — это целый комплекс симптомов, связанный с недостатком эстрогенов в организме женщины. Первыми появляются так называемые вазомоторные нарушения — приливы жара, потливость, приступы сердцебиения, головокружения. Эмоциональный фон женщины также зависит от гормонов: тревожность, подавленность, плаксивость, раздражительность, снижение полового влечения и бессонница — так организм реагирует на менопаузу. Выраженность и длительность существования этих симптомов индивидуально — кого-то они не беспокоят вообще, а у других женщин продолжаются годами. С течением времени появляются урогенитальные нарушения: сухость во влагалище, зуд, жжение, боль при половых контактах. Снижается тонус мышц промежности, могут появиться нарушения мочеспускания вплоть до неудержания мочи при смехе, кашле. Изменяется метаболизм женщины — может увеличиться вес, жировая ткань накапливается в области талии, становятся хрупкими кости (развивается остеопроз), меняется внешний вид — кожа теряет упругость, появляются морщины. Из всех этих симптомов временными являются только вазомоторные (приливы и потливость). Психоэмоциональные, урогенитальные нарушения и изменения обмена веществ при отсутствии лечения будут прогрессировать с течением времени.
Когда нужно обраться к врачу?
Как только появились первые клинические признаки климактерического синдрома. Нерегулярный менструальный цикл опасен не только невозможность предсказать дату следующих месячных, но и развитием патологии эндометрия. Без влияния прогестерона эндометрий начинает избыточно расти, а любой избыточный рост — это почва для онкологических изменений. Кровотечения, затяжные менструации — это поводы для строчного визита к врачу или вызова скорой помощи. Приливы, потливость, изменения эмоционального фона и другие нарушения — все эти симптомы изменяют качество Вашей жизни, а, значит, также требуют коррекции. Чем раньше будет назначено необходимое лечение, тем более полным и благоприятным окажется его эффект.
Лечением климактерического синдрома занимается гинеколог. При наличии сопутствующих заболеваний, врач порекомендует Вам консультации и других специалистов — эндокринолога или терапевта.
Какие существуют методы лечения?
Золотым стандартом лечения климактерического синдрома является заместительная гормональная терапия (ЗГТ). ЗГТ — это фармакологические препараты, которые восполняют недостаток эстрогенов в организме женщины. В настоящее время в состав ЗГТ входят только «натуральные» эстрогены и гестагены, которые получают из растений (в основном, это соя и дикий ямс). ЗГТ влияет на все компоненты климактерического синдрома:
Альтернативой заместительной гормональной терапии являются фитопрепараты. Это биологически активные добавки (БАД), которые получают из тех же самых растений, но с использованием других технологий. В результате в состав такой добавки входит не только активное вещество, которое обладает эстрогенным эффектом на организм, но и другие вещества, содержащиеся в растениях. Эффективность фитопрепаратов в купировании симптомов климактерического синдрома более низкая, чем у ЗГТ. БАД используются только для лечения приливов и не влияют на кости, сосуды, настроение, кожу и урогенитальные симптомы. Контроль за производством фитопрепаратов менее строгий и они продаются в аптеке без рецепта. Однако, женщинам, которым противопоказана заместительная гормональная терапия, следует с осторожностью относиться к приему фитопрепаратов и обязательно проконсультироваться с врачом.
Женщинам, которым противопоказана заместительная терапия эстрогенами, врач может подобрать негормональные препараты центрального действия, которые будут уменьшать количество и тяжесть приливов и регулировать психоэмоциональный фон. Основным недостатком этой терапии является то, что такие препараты назначаются курсами, а не в постоянном режиме, и в перерывах у женщины могут возобновиться приливы. Кроме того, препараты центрального действия не оказывают благоприятного влияния на кости, урогенитальные нарушения, кожу и метаболизм женщины.
Существует комплекс мероприятий, направленный на изменение образа жизни, который помогает пережить климактерический период. Это специальная дыхательная гимнастика для контроля своего состояния во время прилива, отказ от курения, правильное питание, диета, содержащая соевые продукты, занятия спортом и прогулки на свежем воздухе.
Что такое заместительная гормональная терапия?
Заместительная гормональная терапия — это препараты эстрогенов. Современные препараты отвечают требованиям Международной Ассоциации по Менопаузе (International Menopause Society), а это значит, что они:
Основной компонент ЗГТ — это эстрогены. Именно они оказываю лечебный эффект и купируют проявления климактерического синдрома. Но препараты, которые содержат только эстрогены назначаться тем женщинам, у которых была удалена матка вместе с шейкой. Дополнительными условиями являются отсутствие быстрого роста миомы матки и эндометриоза перед проведением операции.
Все остальные женщины должны получать комбинированную терапию, в состав которой входят эстрогены и гестагены для защиты эндометрия. Такая терапия может назначаться в виде двух режимов:
Заместительная гормональная терапия назначается в виде таблеток, накожного геля, пластыря или их комбинации. Подбор вида ЗГТ и режима приема производится индивидуально для каждой женщины, и сделать это может только врач.
Существуют ли противопоказания для ЗГТ?
Да, существуют, так же как и для любого лекарственного препарата. К ним относятся:
Кроме того существует ряд заболеваний, при которых прием заместительной гормональной терапии ограничен, поэтому перед назначением заместительной терапии необходима консультация врача и обследование.
Какое обследование назначают перед подбором ЗГТ?
Это обследование, которое позволяет исключить наличие у женщины противопоказаний для ЗГТ. Минимальное обследование включает в себя:
Этот список может быть расширен, особенно если женщина страдает хроническими заболеваниями.
Что необходимо знать о заместительной гормональной терапии?
Врач подробно Вам расскажет, какими положительными свойствами обладает ЗГТ, и каковы ее побочные эффекты. Объяснит, как следует принимать препарат, в каких случаях прием необходимо прекратить и обраться к врачу. Перед началом использования препарата прочтите и сохраните инструкцию: там содержится вся информация о препарате, описано, что нужно делать, если Вы пропустили прием.
Когда начинать ЗГТ и как долго можно продолжать прием?
Начинать ЗГТ лучше при первых признаках истощения функции яичников и появления климактерического синдрома. Чем больше времени прошло после последней менструации, тем меньше в организме остается эстрогеновых рецепторов, а значит, гормональные препараты не будут обладать максимальной эффективностью. Оптимальным считается назначение ЗГТ не позже 6-8 лет после последней менструации. Если терапия была начата вовремя, то эффект препаратов сохраняется все время приема и не зависит от возраста.
При отсутствии противопоказаний длительность заместительной гормональной терапии не ограничена. Перерывы в лечении делать не нужно. Необходимо помнить, что женщина, принимающая такие препараты должна регулярно посещать гинеколога и не реже одного раза в год проходить обследование (обычно такое же, как перед подбором ЗГТ).
КОНТАКТЫ
197136, г. Санкт-Петербург
ул. Ленина, д. 34
Яичники у женщин
Строение
Размеры яичников
Что делают яичники
Функция яичников контролируется действием гонадотропин-рилизинг гормона, высвобождаемого из нервных клеток в гипоталамусе, которые посылают свои сообщения на гипофиз производить лютеинизирующий гормон (ЛГ) и фолликулостимулирующий гормон (ФСГ). Они попадают в кровоток, чтобы контролировать ваш цикл.
Вы рождаетесь со всеми яйцеклетками, которые вам когда-либо понадобятся, примерно по миллиону незрелых ооцитов в каждом яичнике слева и справа. К периоду полового созревания когда у вас наступит первая менструация, количество яйцеклеток составит от 200 000 до 400 000 на каждый яичник. Вот ошеломляющий факт: если женщина беременна девочкой, это означает, что она также вынашивает своих потенциальных внуков. После этого каждый месяц теряется около 1000 половых клеток.
В детородный период примерно 300-500 яйцеклеток развиваются и высвобождаются во время овуляции. Овариальный резерв и фертильность оптимально работают в возрасте 20–30 лет. Примерно к 45 годам менструальный цикл начинает меняться, и пул фолликулов значительно уменьшается. События, которые приводят к старению яичников, остаются неясными. Изменчивость старта возраста старения может включать факторы окружающей среды, привычки (образ жизни) или генетические факторы.
После наступления менопаузы яичники перестанут выделять яйцеклетки и атрофируются (сокращаются). Из-за потери функции и резком снижении выработки эстрогена женщины в постменопаузе обычно испытывают такие симптомы, как приливы жара и недостаток влажности влагалища. Дефицит эстрогена также увеличивает риск развития остеопороза, что чревато переломами костей.
Болит живот слева или справа? Узнайте дальше что делать, если застудила яичники.
Функции яичников в менструальном цикле
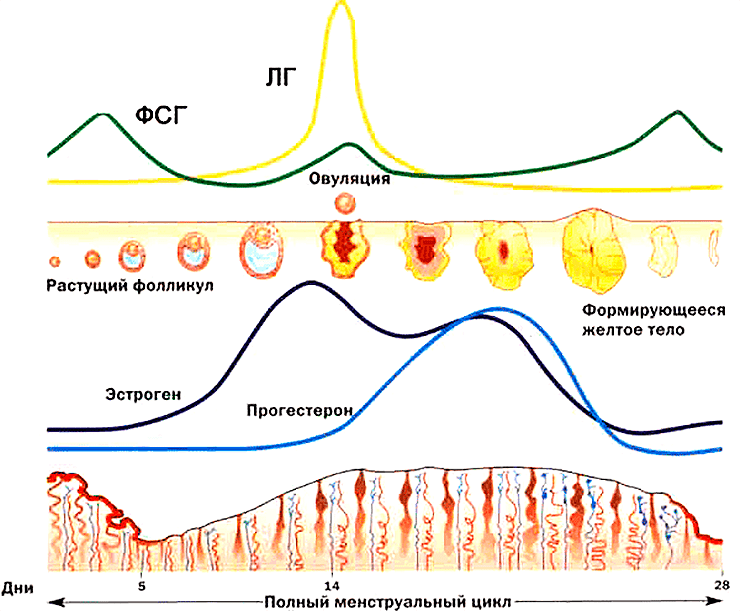
Хотя циклы могут быть нерегулярными в начале, они в конечном итоге станут примерно 25-35 дней между первыми днями каждой менструации. Каждый месяц примерно от 10 до 12 яйцеклеточных фолликулов начинают развиваться. Один будет продолжать производить зрелую яйцеклетку. Остальные будут растворены в ткани яичников. Примерно на 13-14-15 день в менструальном цикле эта зрелая яйцеклетка будет выпущена на волю в результате овуляции. После овуляции пустой фолликул под названием «желтое тело» в течение примерно 14-15 дней будет производить прогестерон и другие гормоны, необходимые для «закрепления» в матке возможной беременности.
Прогестерон помогает подготовить и утолщить слизистую оболочку матки к имплантации, если происходит оплодотворение яйцеклетки сперматозоидом. Если зачатия не происходит, уровень прогестерона снижается, желтое тело дегенерирует, и начинается менструация.
Гормоны яичников
Яичники также являются важным источником тестостерона для женщин, особенно после менопаузы.
Кроме того, яичники также реагируют на ФСГ и ЛГ, которые вырабатываются небольшой железой в головном мозге, называемой гипофизом. ФСГ, или фолликулостимулирующий гормон, вызывает повышение уровня эстрогена и рост группы яйцеклеточных фолликулов каждый месяц. По мере того, как один фолликул становится доминирующим и достигает зрелости, более высокий уровень эстрогена вызывает всплеск ЛГ (лютеинизирующего гормона), вызывая овуляцию.
Если зачатие произошло, желтое тело не теряет своей способности функционировать и продолжает секретировать эстроген и прогестерон, позволяя эмбриону имплантироваться в слизистую оболочку матки и образовывать плаценту. На этом этапе начинается развитие плода и функция яичников по выработке гормонов переходит плаценте.
Яичники и либидо
Проблемы с яичниками
Любые гинекологические заболевания, которые мешают нормальному функционированию яичников, могут снизить фертильность женщины. Они естественным образом перестают функционировать во время менопаузы. Это происходит у большинства женщин в возрасте около 50 лет. Если это происходит раньше, до 40 лет, это называется преждевременной недостаточностью яичников.
Наиболее частыми проблемами яичника у женщин является его воспаление и поликистоз, симптомами которого страдают 5-10% пациенток репродуктивного возраста. При поликистозном яичнике фолликулы созревают до определенной стадии, но затем перестают расти и не могут выпустить яйцеклетку. На УЗИ эти фолликулы выглядят как кисты в яичниках.
В настоящее время женщины, столкнувшиеся с сокращением запасов ооцитов или риском их потери вследствии проблем со здоровьем, могут заморозить неоплодотворенные яйцеклетки в процессе криоконсервации. Она призвана повысить шансы женщины на зачатие в более поздний срок, но не гарантирует, что это сработает, т.к. никто не знает, насколько они будут жизнеспособны в долгосрочной перспективе.
Это неправда, что яичники работают по очереди! Гинеколог о репродукции
Как связаны между собой работа яичников и репродуктивная система женщины? От чего зависит овариальный резерв, и можно ли на него повлиять? Врач акушер-гинеколог Ольга Цитрикова обо всем подробнее.
Что такое овариальный резерв?
— В женском организме есть маленькие парные органы, расположенные в малом тазу, — яичники. Размер — приблизительно 2 на 3 сантиметра. От их работы зависит женская красота, здоровье и возможность стать матерью.
Врач объясняет: именно в этих органах природа заложила каждой женщине определенное количество фолликулов — так называемый овариальный резерв. Однако здесь важно и качество. Ведь фолликулы должны созревать и давать полноценную яйцеклетку.
— Овариальный резерв начинает формироваться еще в период внутриутробного развития. Яичники девочки содержат до 7 миллионов фолликулов. К родам их остается у девочки всего 1-2 миллиона.
К началу женского репродуктивного периода, к 18 годам, фолликулов уже около 500 тысяч. Повлиять на процесс уменьшения фолликулов не в состоянии ни женщины, ни врачи. Овариальный резерв генетически запрограммирован.
Яйцеклетка в 85 тысяч раз больше сперматозоида
От функционирования яичников зависит и менструальная функция женщины. С появлением кровянистых выделений начинается новый менструальный цикл. В это время в яичниках происходит созревание фолликулов — 10 и более. Один из них на 6-7 день становится самым большим, доминирующим. Он подавляет рост всех остальных.
— Именно из него в середине цикла образуется яйцеклетка. Она считается самой большой в нашем организме. Яйцеклетка в 85 тысяч раз больше, чем сперматозоид, и живет лишь 1 день. В месте разорвавшегося фолликула образуется желтое тело. Это цикл работы яичников у здоровой женщины.
Врач говорит: кроме всего прочего, яичники также вырабатывают гормоны. В первую фазу — эстрогены. Благодаря им у нас формируются вторичные половые признаки — молочные железы, ширина бедер, красота кожи. Также образуется небольшое количество андрогенов. Они влияют на либидо, сексуальную активность и чистоту кожи.
— Во вторую фазу вырабатывается прогестерон. Он отвечает за то, чтобы убрать все негативное последствие гормона первой фазы. Плюс именно в это время слизистая матки готовится к имплантации оплодотворенного плодного яйца. Если беременность не наступает, то происходит менструация и все начинается заново.
Сегодня все чаще наблюдается наличие синдрома преждевременного старения яичников.
— Правильнее называть такое явление преждевременным угасанием функции яичников или симптомом истощения. Он может наступать у женщин до 40 лет и, как правило, генетически обусловлен. Это состояние также называют синдромом ломкой X-хромосомы.
Женщинам, знающим о раннем выключении менструального цикла у мамы, тети, сестры, стоит задумываться о беременности раньше.
Что влияет на овариальный резерв
— В первую очередь — возраст. Вторая волна гибели ооцитов проходит с 35-36 лет, причем достаточно быстро. Остается лишь 3% овариального резерва. В то время как в 27 лет есть еще около 12%. Вот почему рекомендуется рожать первенца до 30.
Современный темп жизни несколько изменился. Сейчас многие откладывают материнство. Кто-то действительно способен впервые стать матерью в 30, а кто-то — нуждается в помощи медицины.
— Желательно не откладывать беременность на потом, а стараться совмещать самореализацию и материнство.
К гибели ооцитов приводят не только возрастные изменения и генетические факторы. Потере овариального резерва также способствуют воспалительные заболевания женских половых органов; инфекции, передаваемые половым путем; кисты яичников (особенно те, которые требуют хирургического вмешательства); хирургические вмешательства в области малого таза, повреждающие факторы (радиация, химиотерапия, курение)
Не способствуют улучшению овариального резерва и длительные стрессовые ситуации. Они приводят к выработке гормона пролактина, который нарушает функцию яичников.
Неблагоприятное воздействие на работу яичников и овариальный резерв оказывают жесткие диеты. Недостаток белков, жиров, углеводов и микроэлементов нарушает выработку гормонов яичников.
Что делать для профилактики и сохранения женского здоровья
— При необходимости или наличии проблем врач назначает проверку уровня овариального резерва. Для этого проводится УЗИ малого таза и контролируется процесс созревания фолликула. Кроме того, доктор обследует гормональный профиль женщины и определяет антимюллеров гормон — показатель овариального резерва.
— Все женщины разные. Для внутренней гармонии и здоровья важно найти занятие по душе, которое успокаивает и приносит удовольствие. Для кого-то это вязание или вышивка бисером, для кого-то — активное времяпрепровождение.
Это неправда, что яичники работают по очереди
Еще одно важное правило — верить не интернету, форумам и подругам, а доктору. К сожалению, сегодня до сих пор стойки мифы о работе яичников.
И, наоборот, правда, что в одном яичнике несколько циклов подряд может созревать яйцеклетка.
— Неправда, что яичники отдыхают, когда женщина принимает оральные контрацептивы. Этот парный орган работает всегда: во время приема КОК, беременности, в период лактации. Просто эта деятельность всегда разная.
Прорыв в лечении бесплодия
Прорыв в лечении бесплодия
Овуляция и дальнейшее оплодотворение возможны при наличии в яичниках женщины абсолютно жизнеспособных фолликулов
Автор
Редакторы
Статья на конкурс «био/мол/текст»: Процент женщин, лишенных радости материнства, с каждым годом возрастает. Среди причин бесплодия всё чаще выделяют первичную недостаточность яичников (ПНЯ). Данная патология заключается в отсутствии фолликулов или нарушении их созревания в ответ на гормональную стимуляцию. Решение проблемы эндокринного бесплодия вследствие синдрома истощения яичников предложили ученые из США и Японии. Им удалось активировать фолликулы яичников в условиях in vitro и имплантировать фрагменты ткани в верхний отдел фаллопиевых труб, что дает женщине шанс стать матерью.
Конкурс «био/мол/текст»-2013
Эта статья представлена на конкурс научно-популярных работ «био/мол/текст»-2013 в номинации «Лучшее новостное сообщение».
Спонсор конкурса — дальновидная компания Thermo Fisher Scientific. Спонсор приза зрительских симпатий — фирма Helicon.
Корни проблемы
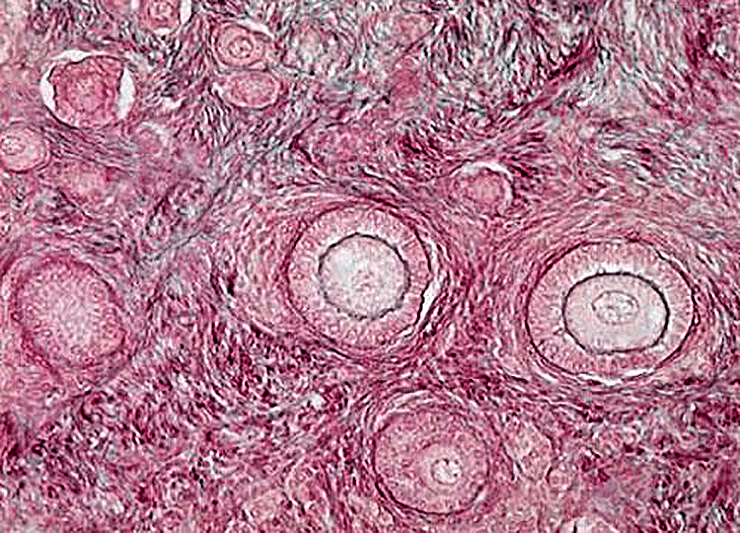
Яичник — уникальная эндокринная система, в которой ежемесячно возникает новая секреторная структура — граафов фолликул (рис. 1). Он развивается из микроскопического примордиального фолликула, потенциальная функциональность которого и определяет регулярность менструального цикла женщины.
Рисунок 1. Фолликулы яичников
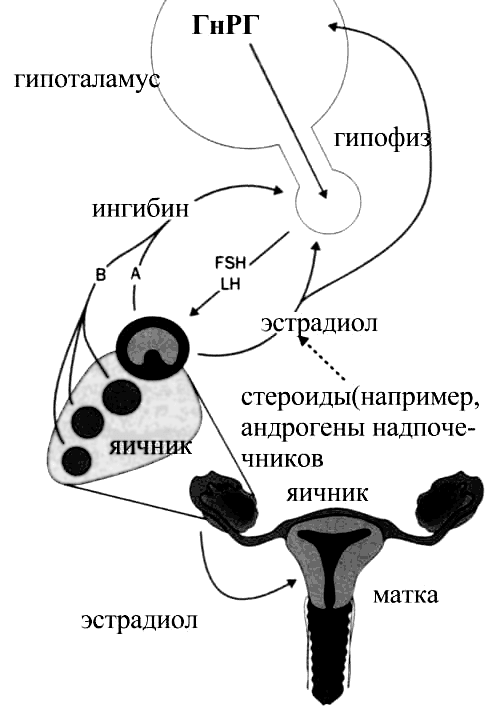
Функция яичников регулируется двумя гормонами гипофиза: фолликулостимулирующим гормоном (ФСГ) и лютеинизирующим гормоном (ЛГ) (рис. 2). В свою очередь, яичники продуцируют гормоны, регулирующие секрецию ФСГ и ЛГ по принципу отрицательной обратной связи: эстрогены, ингибины и прогестерон [1].
Рисунок 2. ФСГ стимулирует рост и созревание фолликула в яичнике. ЛГ стимулирует выход созревшей яйцеклетки из фолликула (овуляцию).
При недостаточности функции яичников для поддержания снижающейся концентрации яичниковых гормонов происходит резкое повышение секреции гонадотропинов. За их выработку отвечает гипоталамус (рис. 3).
Рисунок 3. Связь функционирования яичников с эндокринной системой
Причины, приводящие к развитию первичной недостаточности яичников (ПНЯ), весьма гетерогенны: генетические, ферментативные, аутоиммунные, инфекционно-токсические, психогенные. Кроме того, в эту группу относят и дефекты в структуре гонадотропинов. В последние годы большое внимание исследователей уделяется молекулярно-генетическим аспектам этой патологии яичников, поскольку выявлен определенный набор генов, который может отвечать за развитие ПНЯ.
Стоит отметить, что термин «первичная недостаточность яичников» в настоящее время применяется для определения состояния, которое ранее называли «преждевременной менопаузой». Ключевое различие заключается в том, что термин «ПНЯ», предложенный еще в 1942 году, характеризует нарушение функции яичников в динамике, а не конечное состояние, что наблюдается при менопаузе [1].
Диагностика
Яичниковая недостаточность диагностируется по повышенному уровню ФСГ и ЛГ в крови при сниженном уровне эстрогенов. Самый чувствительный гормон — ФСГ; он является самым ранним маркером преждевременного старения яичников. При двукратном превышении уровня ФСГ (20 Ед/л) наступление и благополучный исход беременности маловероятны.
Клинические характеристики состояния: аменорея (отсутствие менструации) ≥4 месяцев у женщин моложе 40 лет, бесплодие и повышение уровня ФСГ до менопаузальных значений (дважды с промежутком не менее 1 месяца).
Частота спонтанной недостаточности яичников у женщин с хромосомным набором 46 ХХ составляет около 1%; при этом эпидемиологические исследования указывают на тесную связь данного нарушения с возрастом. Так, у женщин в возрасте до 20 лет ПНЯ встречается с частотой 1:10000, а в возрасте от 30 до 40 — 1:1000.
Что происходит на гормональном уровне
Один из половых гормонов — 17β-эстрадиол (рис. 4), который играет важную роль в выполнении репродуктивной функции женщины, — вырабатывается преимущественно в яичниках из мужских половых гормонов — андростендиона и тестостерона [2]; небольшое количество этого гормона также вырабатывается надпочечниками. В процессе угасания функций яичников количество растущих фолликулов в них уменьшается, что приводит к значительному понижению выработки 17β-эстрадиола. Поэтому у женщин с так называемым синдромом истощения яичников наблюдается нехватка этого гормона, которая частично компенсируется большей выработкой 17β-эстрадиола в надпочечниках. Так как менструации становятся нерегулярными, уровень 17β-эстрадиола начинает колебаться, и с прекращением менструаций резко понижается, что приводит к повышению фолликулостимулирующего гормона (ФСГ).
Рисунок 4. β-эстрадиол (кристаллы). Поляризация LM X100.
Механизм активации незрелых фолликулов
Для женщин, страдающих бесплодием по причине рассмотренного заболевания, существует единственная возможность материнства — имплантация оплодотворенной донорской яйцеклетки. Однако группа специалистов из Стэнфордского университета (США) и Медицинского факультета Университета им. Святой Марианны (Япония) предложили альтернативу — метод, позволяющий исключить известные хирургические вмешательства для стимуляции овуляции, такие как клиновидная резекция яичников или лазерное сверление. Врачи удалили яичники у участниц исследования, поделили их на несколько частей, а затем воздействовали на фрагменты яичников препаратами, стимулирующими рост. Спустя несколько дней некоторые из фрагментов ткани были имплантированы в фаллопиевы трубы женщин. Затем специалисты наблюдали за развитием фолликулов. У некоторых участниц исследования сформировались зрелые яйцеклетки, что позволило провести им стандартную процедуру экстракорпорального оплодотворения (ЭКО [3]). Результаты исследования опубликованы в журнале Proceedings of the National Academy of Sciences [4].
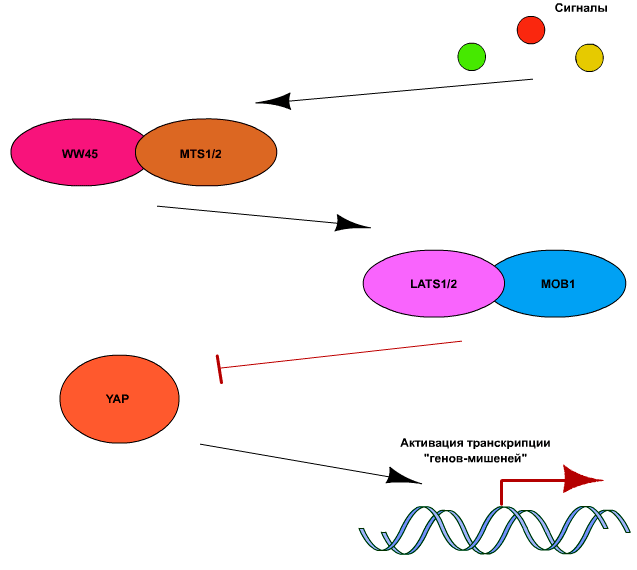
Важно отметить, что возможность провести подобное лечение возникла благодаря изучению сигнального клеточного пути под названием Hippo [5], который представляет собой один из ключевых компонентов регуляции таких важных процессов, как контактное ингибирование роста клеток и связанного с ним контроля размера внутренних органов [6]. Первоначально белковый комплекс Hippo был открыт у дрозофил. Мухи, у которых его функционирование было нарушено, буквально увеличивались в размерах (из-за чего регулятор и получил своё название: «Hippo» происходит от слова «гиппопотам»). Затем его обнаружили и у млекопитающих.
Ключевым компонентом пути Hippo является киназа Yap (Yes-activated protein), которая в активном состоянии способна связывать ряд факторов транскрипции, таких как p73, p53-binding protein-2 (p53BP2), RUNX2, SMAD7, ERBB4, PEBP2а и TEAD/ТЕF [7]. Регуляция активности YAP осуществляется в основном за счет ингибирующего действия киназ LATS1 и 2 (large tumor supressor-1 и −2). Они, в свою очередь, активируются киназами МSТ1 и МSТ2 (mammalian sterile-20-like kinases). Для полной активации LATS и МSТ необходимо также, чтобы они были связаны с адапторными белками WW45 и МОB1, соответственно. Вышеописанная часть сигнального пути Hippo является высококонсервативной у млекопитающих, в то время как сигналы активации или ингибирования LATS и МSТ могут быть достаточно разнообразными. В общих чертах сигнальный путь Hippo представлен на рис. 5.
Рисунок 5. Схематичное изображение работы сигнального белкового регулятора Hippo
Развитие эмбриона, деление эмбриональных клеток и рост тканей и органов эволюционно контролируются работой различных регуляторов. По словам одного из авторов исследования Арона Сюэ (Aaron Hsueh) — акушера-гинеколога из Стэнфордского Университета в Калифорнии — у женщин с синдромом истощения яичников наблюдается повышенная активность регулятора Hippo [8]. Другими словами, он блокирует созревание практически всех фолликулов яичника, что минимизирует возможность наступления овуляции и дальнейшего оплодотворения.
Ученые нарушили работу сигнального пути Hippo в удаленных яичниках и, таким образом, предотвратили преждевременную остановку развития фолликулов. Далее специалисты стимулировали активность другого сигнального пути, называемого Akt, что способствовало ускорению роста фолликулов [9], [10].
Клинические исследования проводились сначала на лабораторных животных. На следующем этапе в эксперименте согласились принять участие 27 женщин, страдающих от первичной дисфункции яичников. В ходе исследования выяснилось, что у некоторых женщин в яичниках не было фолликулов. В яичниках 13 пациенток обнаружили незрелые фолликулы; из них у восьми женщин применение нового метода лечения способствовало росту жизнеспособных фолликулов. Для 14 женщин лечение оказалось неэффективным.
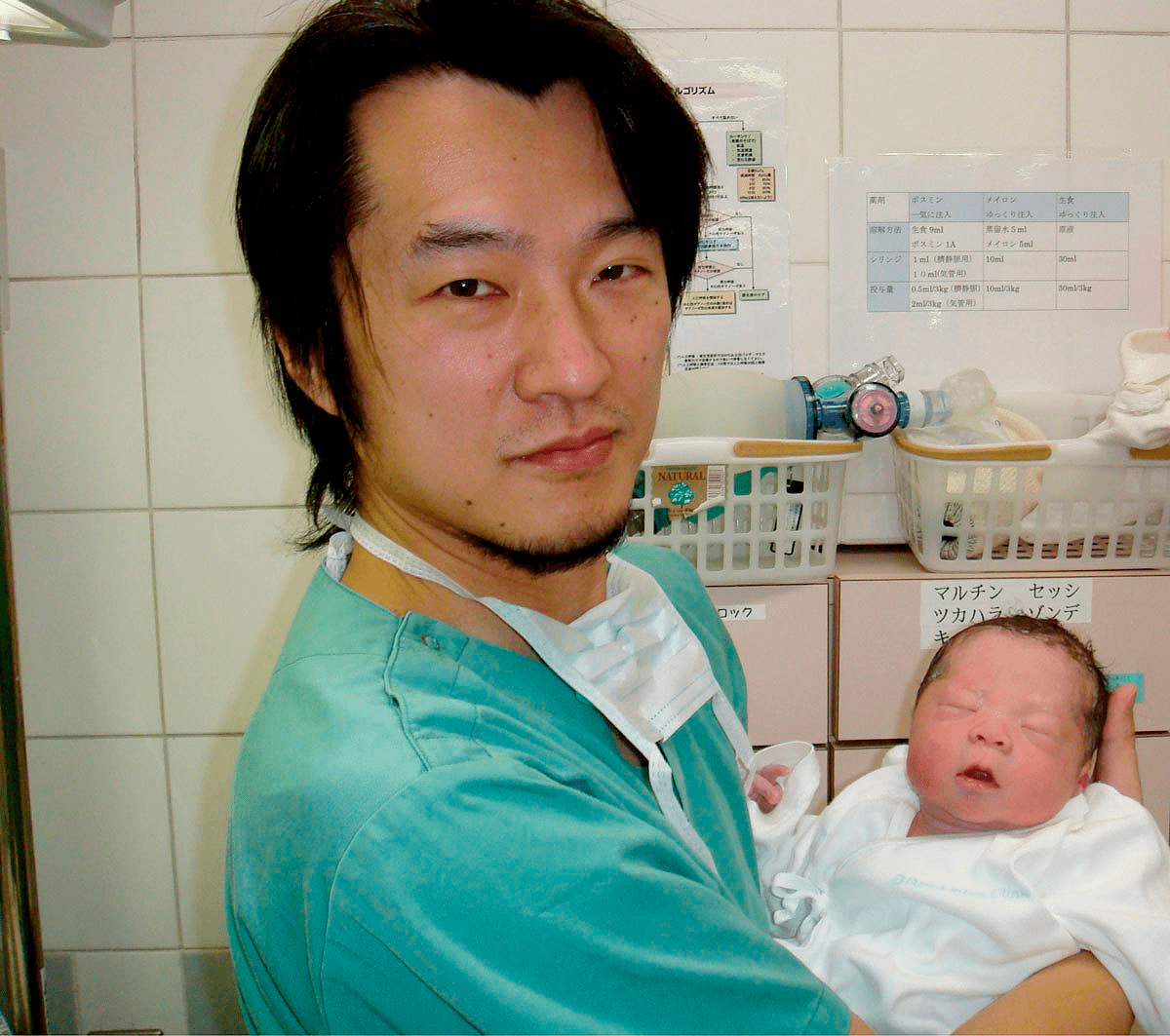
В результате зрелые яйцеклетки были получены у пяти женщин и использованы для ЭКО. Одна из пациенток в возрасте 29 лет во время курса лечения на 37 неделе беременности родила ребенка весом 3,3 кг (рис. 6). Научная группа надеется, что эффективность нового метода лечения достигнет 30%. И, более того, по их словам, этот метод может также помочь женщинам, перенесшим лучевую или химиотерапию, и пациенткам в возрасте лет с нерегулярным менструальным циклом [11].
Рисунок 6. Казухиро Кавамура (Kazuhiro Kawamura) — один из ученых, участвовавший в исследовании — держит на руках новорожденного мальчика, которого родила первоначально бесплодная женщина
Мнения и прогнозы
По мнению Марчелле Цедарса (Marcelle Cedars) — специалиста в области репродуктивной онкологии из Университета Калифорнии в Сан-Франциско — исследователи поторопились апробировать новый метод лечения бесплодия на человеке: «Ученые продемонстрировали рождение здорового потомства при проведении предварительных исследований на мышах, но не было получено доказательств роста, развития и/или плодовитости этого поколения» [12].
Авторы исследования полагают, что метод подходит бесплодным женщинам среднего возраста, а также тем, кому диагностировали первичную недостаточность яичников, вследствие которой в более чем 50% случаев беременность не наступает. Однако не все эксперты разделяют их оптимизм. Руководитель врачебной группы, изучающей оплодотворение, из Университета Южной Калифорнии Ричард Паульсон (Richard Paulson) убежден, что ключевое условие эффективности разработанного механизма лабораторной «активации» фолликула — наличие в нем здоровой яйцеклетки. Кроме того, Паульсон заостряет внимание на том, что неразумно сопоставлять результаты лечения женщины в возрасте 29 лет с результатами лечения женщины в 40 лет, поскольку гормональная стимуляция роста и развития фолликулов в разные возрастные периоды происходит с различной интенсивностью.
Рассмотренный консервативный метод стимуляции овуляции путем блокировки сигнального пути Hippo в отдельных фрагментах ткани яичников может быть полезен женщинам, больным раком или проходящим процедуры стерилизации. Но все же главное достижение ученых — это рождение ребенка у женщины, которая без их участия никогда не смогла бы стать матерью.