Для чего в питьевую воду добавляют аспирин
Аспирин – пить или не пить, чтобы хорошо и долго жить?
Не один раз на приеме сталкивалась с ситуацией, когда пациент без явной патологии сам себе назначил кардиомагнил (или тромбоАСС, аспирин кардио и пр.), будучи уверенным, что абсолютно всем в его возрасте (то есть «после 45–50 лет») нужна именно такая профилактика заболеваний. Ведь сосед тоже пьет, по телевизору говорят, что нужно, и прочее…
Нужна ли на самом деле?
Дело в том, что современные рекомендации по лечению заболеваний(ССЗ) говорят о необходимости пожизненного приема аспирина теми людьми, которые уже перенесли события. К ним относятся инфаркт, инсульт, транзиторные ишемические атаки. Что же касается применения аспирина людьми, у которых в анамнезе вообще нет никаких заболеваний, в том числе и вышеперечисленных, то на сегодняшний день рутинное назначение аспирина (или других антитромботических препаратов) таким пациентам не рекомендовано отсутствия доказательной базы, подтверждающей прежде всего безопасность такой профилактики у данной категории пациентов.
Наиболее частым побочным эффектом при приеме аспирина является негативное влияние на слизистую оболочку желудка. Также при его длительном приеме увеличивается риск кровотечений различной локализации (, геморроидальных, носовых и пр.), и этим фактом никак нельзя пренебрегать, потому что в определенных ситуациях такие кровотечения могут стать жизнеугрожающими.
В связи с этим перед тем, как назначить пациенту аспирин, врач должен оценить пользу и риск от его приема. Доказано, что у пациентов, перенесших инфаркт или инсульт, польза профилактического приема аспирина перевешивает возможный риск кровотечений, следовательно, его прием рекомендован. И не до конца изучена роль аспиринау лиц, не имеющих в анамнезе ни того, ни другого. Те научные данные, которые мы имеем на сегодняшний день, говорят об отсутствии явной пользы от такой профилактики и при этом о повышении риска возникновения кровотечений различной локализации. Тем не менее, вопрос пока остается малоизученным, продолжаются крупные исследования, и мы ждем их результатов.
Что касается пациентов старших возрастных групп, имеющих факторы риска развития заболеваний (артериальная гипертензия, повышенный уровень холестерина крови и пр.), пациентов с сахарным диабетом, то ситуация примерно та же: до сих пор не было выявлено, что польза от приема аспирина превышает риск возникновения кровотечений у таких пациентов, в связи с чем его прием также не может быть рекомендован рутинно.
Когда еще не нужно принимать аспирин?
— При высоком артериальном давлении.
Потому что его прием может увеличить в данном случае риск возникновения геморрагического инсульта. При наличии гипертонии принимать аспирин нужно только тогда, когдадостигнут адекватный контроль артериального давления.
— При подозрении на инсульт.
Если мы имеем дело с подозрением на инсульт (у человека внезапно развились сильная слабость в руке или ноге, речевые, двигательные нарушения, опущен уголок рта, он не может улыбнуться и пр.), ни в коем случае в данной ситуации нельзя давать аспирин. Не существует объективных признаков, позволяющих однозначно отдифференцировать геморрагический (связанный с кровоизлиянием в мозг) и ишемический (связанный с закупоркой церебральной артерии атеросклеротической бляшкой) тип инсульта. А если инсульт геморрагический, и мы дадим такому человеку аспирин, то страшно представить, чем это может закончиться…
Все, что нужно сделать, если Вы подозреваете у человека инсульт — это уложить его в горизонтальное положение, постараться успокоить и как можно скорее вызвать скорую помощь.
Когда нужно принимать аспирин?
Только тогда, когда его назначил врач, оценивший пользу и риск от его приема и знающий показания к его назначению. Уровень тромбоцитов крови, прием других лекарств из группы нестероидных противовоспалительных препаратов, функция почек также всегда должны учитываться перед назначением данного препарата.
Как правило, всегда показан прием аспирина при ишемической болезни сердца, перенесенном инфаркте, некардиоэмболическом ишемическом инсульте или транзиторной ишемической атаке, при атеросклерозе артерий, стентировании артерий.
Если Вы решили всерьез заняться своим здоровьем, узнать, какие меры по профилактике заболеваний Вам необходимо предпринять, лучше обратиться к терапевту или кардиологу. Доктор назначит Вам необходимые анализы, электрокардиограмму и другие нужные обследования, измерит артериальное давление, выявит, есть ли у Вас факторы риска возникновения заболеваний, рассчитает Ваш риск и на основании этого даст необходимые рекомендации по профилактическим мероприятиям. И, поверьте, самое главное, о чем приходится говорить чаще всего — это об изменении образа жизни. Отказ от курения, нормализация массы тела, регулярные аэробные физические нагрузки (ходьба минимум 30 минут в день), диета с ограничением животных жиров — это основные мероприятия, без которых профилактика ССЗ будет считаться как минимум неполноценной, как максимум — неэффективной. А прием медикаментов может и вообще не понадобится, если все эти меры будут соблюдаться!
Выжить в жару. Кардиолог советует.
— Что же делать тем, кого жара застала в городе?
— Какие основные симптомы указывают на серьезные проблемы со здоровьем?
МВ: Их достаточно много. Боль в груди жгучего, давящего характера, которая не проходит после приема нитроглицерина, может указывать на инфаркт миокарда, который иногда называют «сердечный приступ». Головная боль нередко сопровождает повышение артериального давления. Ощущение перебоев в работе сердца, учащенное или замедленное сердцебиение укажут на нарушение ритма сердца. Внезапно появившаяся одышка, ощущение нехватки воздуха может указывать на тромбоэмболию легочной артерии (ТЭЛА). Несвязная речь, дезориентация или потеря сознания, асимметрия лица чаще наблюдаются при остром нарушении мозгового кровообращения (ОНМК, инсульте). Острая боль в руке или ноге, сопровождающаяся побелением этой конечности может указывать на артериальный тромбоз. Особенно часто, это наблюдается у тех у кого уже есть хроническая фибрилляция предсердий или, как её называли старые врачи, «мерцательная аритмия». Это самое распространенное нарушение ритма сердца. Если я начну перечислять симптомы всех острых состояний, которые могут развиться в жару, то боюсь, что времени интервью нам не хватит. Проще доверить заботу о состоянии своего здоровья профессионалам.
— А вы работаете, в такую жару?
— Если обобщить, чего нельзя делать в жару и здоровым, и больным?
— Что же тогда нужно делать?
МВ: Советы эти общеизвестны, но я их повторю:
Восстановление легких после коронавируса
Восстанавливаются ли легкие после COVID-19? Да. Но нужно не пропустить сроки реабилитации и серьёзно отнестись к рекомендациям врача.
Новая коронавирусная инфекция, вызванная SARS-CoV-2, недостаточно изучена, однако ясно, что она наносит вред всем органам и тканям человека. Вирус проникает в организм через слизистые оболочки носа, глаз, глотки. Первые симптомы появляются на 2-14 день. Обычно это повышение температуры выше 37.5 градусов Цельсия, насморк, потеря обоняния, сухой кашель, послабление стула, слабость и головная боль. На 6–10 сутки от момента появления первых симптомов могут начать беспокоить одышка, боль в груди, усиление кашля. Это тревожные симптомы, говорящие о поражении легких и требующие проведения дополнительного обследования: компьютерной томографии легких, измерения насыщения крови кислородом (сатурации).
Легкие после COVID-19
Попадая в организм человека через слизистые оболочки дыхательных путей SARS-CoV-2 вызывает мощнейшую воспалительную реакцию. Активируются иммунные клетки, вырабатывается колоссальное количество воспалительных веществ (воспалительных цитокинов). Интенсивность этой реакции скорее всего обусловлена генетически. Именно интенсивностью воспалительной реакции и определяется тяжесть поражения легочной ткани по данным исследований. В легочной ткани поражение при COVID-19 обусловлено как поражением самих альвеол (в которых происходит газообмен и кровь насыщается кислородом из воздуха) нашими собственными иммунными клетками так и поражением легочных сосудов, оплетающих альвеолы. Степень поражения легких можно определить при помощи КТ (компьютерной томографии).
Таблица 1. Поражение лёгких при COVID-19
Процент поражения легочной ткани
Поражена часть лёгкого. Небольшое затруднение дыхания.
Аспирин® С
Инструкция
Торговое название
Международное непатентованное название
Лекарственная форма
Состав
Одна таблетка содержит
вспомогательные вещества: натрия цитрат безводный, натрия гидрокарбонат, кислота лимонная безводная, натрия карбонат безводный.
Описание
Таблетки белого цвета, круглой формы, с плоской поверхностью, с гравировкой в виде фирменного байеровского креста на одной стороне и ровные на другой стороне.
Фармакотерапевтическая группа
Анальгетики-антипиретики другие. Салициловая кислота и ее производные Ацетилсалициловая кислота в комбинации с другими препаратами.
Фармакологические свойства
Фармакокинетика
При приеме внутрь ацетилсалициловая кислота быстро всасывается из желудочно-кишечного тракта. Присутствие пищи в желудке значительно изменяет всасывание ацетилсалициловой кислоты. Ацетилсалициловая кислота распределяется в большинство тканей и жидких сред организма. Проникает через гематоэнцефалический барьер (ГЭБ).
Метаболизируется в печени путем гидролиза с образованием салициловой кислоты с последующей конъюгацией с глицином или глюкуронидом.
Около 80% салициловой кислоты связывается с белками плазмы крови.
Т1/2 ацетилсалициловой кислоты составляет приблизительно 15 мин, салициловой кислоты – около 3ч. Выводится почками преимущественно в виде салициловой кислоты.
После приема внутрь аскорбиновая кислота всасывается в тонком кишечнике с участием натрий-зависимой транспортной системы; всасывание не пропорционально введенной дозе. Сmax после приема внутрь достигается через 4 часа.
Фармакодинамика
Ацетилсалициловая кислота (АСК) принадлежит к группе нестероидных противовоспалительных препаратов (НПВП) и обладает обезболивающим, жаропонижающим и противовоспалительным действием, а также угнетает агрегацию тромбоцитов. Механизм действия связан с угнетением активности ЦОГ – основного фермента метаболизма арахидоновой кислоты, являющейся предшественником простагландинов, которые играют главную роль в патогенезе воспаления, боли и лихорадки.
Анальгезирующее действие ацетилсалициловой кислоты обусловлено двумя механизмами: периферическим (опосредованно, через подавление синтеза простагландинов) и центральным (обусловленным ингибированием синтеза простагландинов в центральной и периферической нервной системе).
Вследствие уменьшения продукции простагландинов уменьшается их влияние на центры терморегуляции.
Необратимое нарушение синтеза в тромбоцитах тромбоксана А2 обусловливает антиагрегатное действие ацетилсалициловой кислоты.
При применении в повышенных дозах ацетилсалициловая кислота может ингибировать синтез протромбина в печени, и увеличивать протромбиновое время.
Аскорбиновая кислота является составной частью системы, защищающей организм от вредного воздействия свободных радикалов и других оксидантов, а также играет важную роль в воспалительных процессах и в механизме действия лейкоцитов.
Аскорбиновая кислота играет важную роль в процессе синтеза внутриклеточных мукополисахаридов, которые наряду с коллагеновыми волокнами обеспечивают прочность стенок капилляров.
Показания к применению
болевой синдром различного происхождения у взрослых (головная боль, зубная боль, боль в горле, мигрень, мышечная и суставная боль, боль в спине, менструальные боли)
повышенная температура тела у взрослых и детей старше 16 лет при простудных и других инфекционно-воспалительных заболеваниях.
Способ применения и дозы
Побочное действие
кожная сыпь, анафилактические реакции, бронхоспазм, отек Квинке
диарея, тошнота, рвота, боли в эпигастральной области, снижение аппетита; желудочно-кишечные кровотечения (рвота типа «кофейной гущи», черный «дегтеобразный» стул), печеночная недостаточность
геморрагический синдром (носовое кровотечение, кровоточивость десен), увеличение времени свертываемости крови, тромбоцитопения, анемия, лейкопения, удлинение времени кровотечения
удлинение менструального цикла
синдром Рейе/Рея (прогрессирующая энцефалопатия: тошнота и неукротимая рвота, нарушение дыхания, сонливость, судороги; жировая инфильтрация печени, гипераммониемия, повышение уровня АСТ, АЛТ)
— интерстициальный нефрит, преренальная азотемия с повышением
креатинина в крови и гиперкальциемией, острая почечная
недостаточность, нефротический синдром
— расстройства со стороны мочевыводящей системы (образование
оксалатных, цистиновых и/или уратных камней)
— угнетение инсулярного аппарата поджелудочной железы, глюкозурия,
угнетение синтеза гликогена
При проявлении каких-либо побочных эффектов необходимо немедленно прекратить прием препарата и проинформировать лечащего врача.
— гиперчувствительность к АСК, другим салицилатам или любым вспомогательным веществам препарата
— язвенное поражение желудочно-кишечного тракта
— геморрагические диатезы, предрасположенность к геморрагиям, повышенная кровоточивость, нарушение свертываемости крови (гемофилия, болезнь Виллебранда, телеангиоэктазии, дефицит витамина К, тромбоцитопения)
— бронхиальная астма, индуцированная приемом салицилатов и НПВП
— сочетанное применение с метотрексатом в дозе 15 мг в неделю и более
— беременность и период лактации
— при сопутствующей терапии антикоагулянтами
— детский возраст до 16 лет с острыми респираторными заболеваниями, вызванными вирусными инфекциями, из-за риска развития синдрома Рейе (энцефалопатия и острая жировая дистрофия печени с острым развитием печеночной недостаточности).
Лекарственные взаимодействия
Поскольку противовоспалительные препараты снижают почечный клиренс метотрексата и нарушают связывание метотрексата с белками плазмы, сочетанное применение ацетилсалициловой кислоты и метотрексата в дозе ≥15 мг в неделю противопоказано.
При сочетанном применении ацетилсалициловой кислоты с антикоагулянтами (кумарин, гепарин) повышается риск кровотечения в связи с нарушением функции тромбоцитов и повреждением слизистой желудочно-кишечного тракта.
Из-за взаимного усиления эффекта при применении совместно с большими дозами (3 ≥ г/сутки) других НПВП, содержащих салицилаты, повышается риск язвенных поражений и желудочно-кишечных кровотечений.
При сочетанном применении с урикозурическими препаратами (бензбромарон, пробеницид) может отмечаться снижение урикозурического эффекта (в связи с конкурентным выведением мочевой кислоты почками).
Ацетилсплициловая кислота повышает концентрацию дигоксина в плазме крови.
Высокие дозы ацетилсалициловой кислоты усиливают гипогликемический эффект антидиабетических препаратов (инсулин, препараты сульфонилмочевины).
При сочетанном назначении с другими антиагрегатными/тромболитическими препаратами (тиклопидин) повышается риск кровотечений.
При совместном применении ацетилсалициловой кислоты в дозах ≥ 3 г/сутки с диуретиками отмечается снижение клубочковой фильтрации (в связи с уменьшением синтеза простагландинов почками).
Системные глюкокортикоиды (кроме гидрокортизона, применяемого в качестве замещающей терапии при болезни Аддисона) снижают концентрацию салицилатов в плазме крови, что повышает риск передозировки салицилатов после прекращения лечения глюкокортикостероидами.
На фоне сочетанного применения ацетилсалициловой кислоты в дозах ≥ 3 г/сутки и ингибиторов ангиотензинпревращающего фермента (АПФ) отмечается снижение клубочковой фильтрации ингибиторов АПФ, что сопровождается уменьшением их антигипертензивного действия.
Ацетилсалициловая кислота усиливает токсическое действие вальпроевой кислоты.
Алкоголь увеличивает время кровотечения и повреждающее действие ацетилсалициловой кислоты на слизистую оболочку ЖКТ.
Аскорбиновая кислота повышает концентрацию в крови салицилатов (увеличивает риск кристаллурии), этинилэстрадиола, бензилпенициллина и тетрациклинов, снижает – оральных контрацептивов.
Уменьшает антикоагуляционный эффект производных кумарина.
Улучшает всасывание в кишечнике препаратов железа.
Увеличивает общий Cl этилового спирта.
Препараты хинолинового ряда, кальция хлорид, салицилаты, кортикостероиды при длительном применении истощают запасы аскорбиновой кислоты.
Особые указания
Ацетилсалициловая кислота может провоцировать приступ бронхиальной астмы или другие аллергические реакции. Факторами риска является наличие у пациента бронхиальной астмы в анамнезе, сенной лихорадки, полипоза носа, хронических заболеваний органов дыхания, а также аллергических реакций на другие препараты (например, зуд, крапивница, другие кожные реакции).
Способность ацетилсалициловой кислоты подавлять агрегацию тромбоцитов может привести к повышенной кровоточивости во время и после хирургических вмешательств (включая малые, например, экстракцию зуба). Риск кровотечений возрастает при применении АСК в высокой дозе.
В низких дозах ацетилсалициловая кислота снижает экстракцию мочевой кислоты, что может привести к развитию подагры у пациентов с исходно низким уровнем ее экскреции, что может стать причиной острого приступа подагры у предрасположенных пациентов.
Одна доза препарата содержит 933 мг натрия, что следует учитывать пациентам, соблюдающим бессолевую диету.
Особенности влияния лекарственного средства на способность управлять транспортным средством или потенциально опасными механизмами
Передозировка
Симптомы: звон в ушах, ощущение снижения слуха, головные боли, вертиго. Позже возможно развитие лихорадки, гипервентиляции, кетоза, респираторного алкалоза, метаболического ацидоза, комы, сосудистой недостаточности, дыхательной недостаточности, выраженной гипогликемии.
Лечение: следует вызвать рвоту или сделать промывание желудка, назначить активированный уголь и слабительное. Дальнейшее лечение следует проводить в условиях специализированного отделения.
Форма выпуска и упаковка
По 2 таблетки в контурную безъячейковую упаковку из бумаги, ламинированной фольгой алюминиевой.
По 5 контурных упаковок вместе с инструкцией по медицинскому применению на государственном и русском языках помещают в пачку из картона.
Условия хранения
Хранить при температуре не выше 25°C.
Хранить в недоступном для детей месте!
Срок хранения
Не использовать по истечении срока годности указанного на упаковке.
Условия отпуска из аптек
Производитель
Байер Биттерфельд ГмбХ, Германия
ОТ Греппин, Салегастер Шоссе 1, 06803 Биттерфельд-Вольфен, Германия.
Наименование и страна владельца регистрационного удостоверения
Байер Консьюмер Кэр АГ, Швейцария
Адрес организации, принимающей на территории Республики Казахстан претензии от потребителей по качеству продукции (товара:
Ул. Тимирязева, 42, бизнес-центр «Экспо-Сити», пав. 15
Лечение пяточной шпоры
Что же такое пяточные шпоры и откуда они берутся?
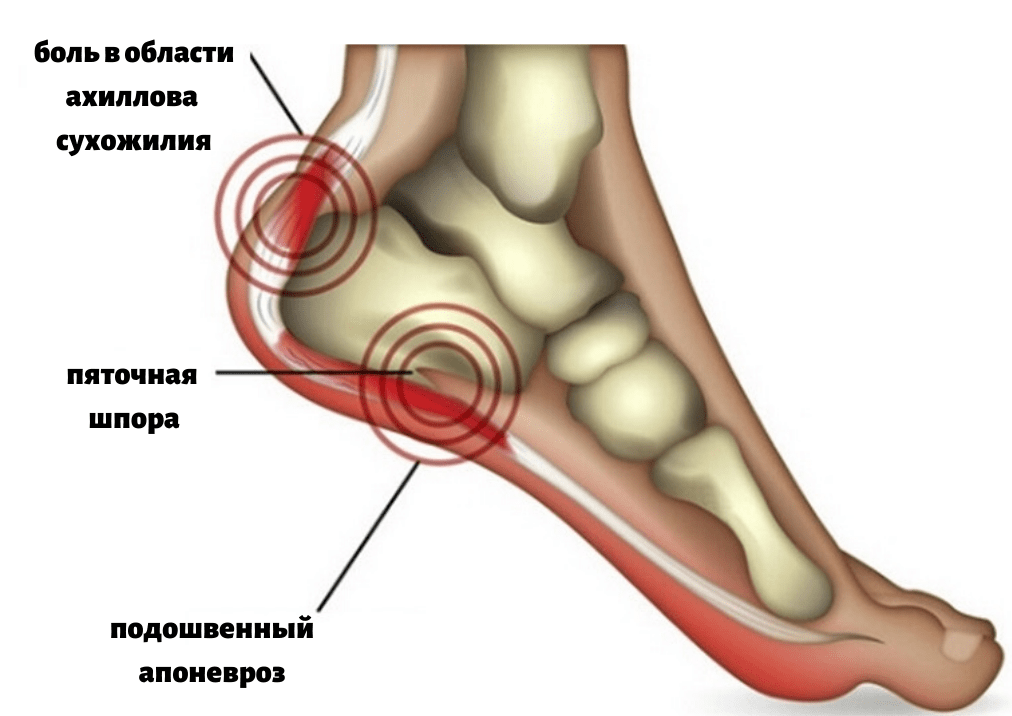
В результате различных процессов (избыточный вес, травма и др.) в данной области возникает хроническая травматизация сухожилия с образованием микронадрывов и постепенное развитие воспалительного процесса. Как компенсаторная реакция на травму и воспалительный процесс начинает образовываться костный вырост, он принимает форму шипа и, передавливая мягкие ткани подошвы стопы, вызывает характерные сильные боли в пяточной области. Самым значимым симптомом пяточной шпоры является сильная боль при ходьбе, особенно в самом начале ходьбы (так называемая, стартовая боль), при вставании со стула, с постели.
Основные причины образования пяточных шпор:
Проявления заболевания
Боли, возникающие при опоре на больную пятку, развиваются постепенно с ростом самой шпоры, характеризуются как жгучие или острые, с ощущением «гвоздя в пятке». Они могут локализоваться на внутренней поверхности больной пятки и переходить на всю стопу. При осмотре пяточной области нет никаких видимых изменений, редко отмечается отечность, болезненность определяется при надавливании на пятку. Интересно, что интенсивность боли не зависит от размера шпоры, что обусловлено, прежде всего, не наличием самой шпоры, а воспалительными изменениями в мягких тканях пятки. Диагноз пяточной шпоры подтверждается рентгенографией.
Основные принципы лечения пяточных шпор
1. Вначале необходимо выяснить причину развития воспалительного процесса в области подошвы и постараться максимально устранить ее. Т.е. выяснить, какой патологический процесс мог привести к избыточной травматизации фасции и возникновению воспаления. С этой же целью следует нормализовать вес, если он избыточный, дозировать физические нагрузки и ношение тяжестей, подобрать удобную, правильную обувь для занятий спортом и для повседневной носки. Снять и отложить в сторону неудобную обувь. На время экспресс-лечения следует ограничить нагрузку на ноги — сократить ходьбу и тем более бег или переноску тяжести насколько это возможно. Лучше носить удобные легкие кроссовки с хорошим супинатором.
2. Необходимо максимально возможное обеспечение физической разгрузки болезненной области, для чего рекомендуется подбор индивидуальных ортопедических стелек с выкладкой внутреннего и наружного продольного сводов, углублением и мягкой прокладкой под пяткой, а также временное ношение подпяточника с углублением или отверстием в центре. Как временную меру при лечении пяточной шпоры можно рекомендовать ношение обуви без задника;
3. Консервативное лечение направленно на ликвидацию воспалительного процесса и включает местное применение нестероидных противовоспалительных препаратов (гели и мази), обладающих противовоспалительным и рассасывающим эффектом. Но эти методы, как правило, приносят лишь только временный эффект, их обязательно нужно сочетать в комплексе с другими методами.
4. Наружное применение мазей при пяточной шпоре лучше сочетать с массажем стоп. Массаж при пяточной шпоре удобно делать самостоятельно.
5. В комплекс лечения пяточной шпоры включают теплые ванны с морской солью, содой. Ванночки необходимо делать перед применением мазей и массажа.
6. Определенные упражнения лечебной гимнастики с проведением массажа мышц стопы и голени — рекомендуются для улучшения кровоснабжения тканей стопы, с этой же целью можно проводить тепловые процедуры парафино- или озокеритотерапии.
7. В некоторых случаях (если развитие пяточной шпоры происходит на фоне артроза) в комплексной терапии рекомендуют прием хондропротекторов с анальгетическим и противовоспалительным эффектом, что останавливает прогрессивный воспалительный процесс, но эффект от внутреннего применения препаратов развивается только через 6 недель от начала лечения и сохраняется в течение 2–3 мес. после его отмены.
8. Методы медикаментозного лечения пяточной шпоры.
Официальная медицина на сегодняшний день разработала большое количество схем фармакологической терапии данного заболевания. Среди препаратов, применяемых для лечения пяточной шпоры: нестероидные противовоспалительные средства, гели, мази, кремы и пластыри для лечения пяточной шпоры местного применения, обладающие рассасывающим и противовоспалительным эффектом.
При малой эффективности консервативного лечения выполняются лекарственная блокада пяточной шпоры — обкалывание болезненного места шприцом с лекарственным веществом. Например, стойким эффектом обладает однократное местное введение дипроспана.
Препараты, применяемые с этой целью, оказывают выраженный местный противовоспалительный эффект, что быстро подавляет воспалительный процесс и снижает болевой синдром.
Данная процедура требует знаний и большого опыта, поэтому проводить ее может только квалифицированный специалист. Однако при частом использовании метода возможно разрушение связки или фасции.
9. К хирургическому лечению прибегают крайне редко, так как встречается много недостатков при данной методике. При проведении операции удаляют пяточную шпору. После чего конечность фиксируют гипсовой повязкой примерно на один месяц.
После снятия гипса назначают ортопедические стельки и проводят курсы восстановительного лечения. Помните, что в большинстве случаев пяточные шпоры вполне поддаются терапии и без операций.
10. Любой метод лечения необходимо сочетать с физиотерапевтическими воздействиями.
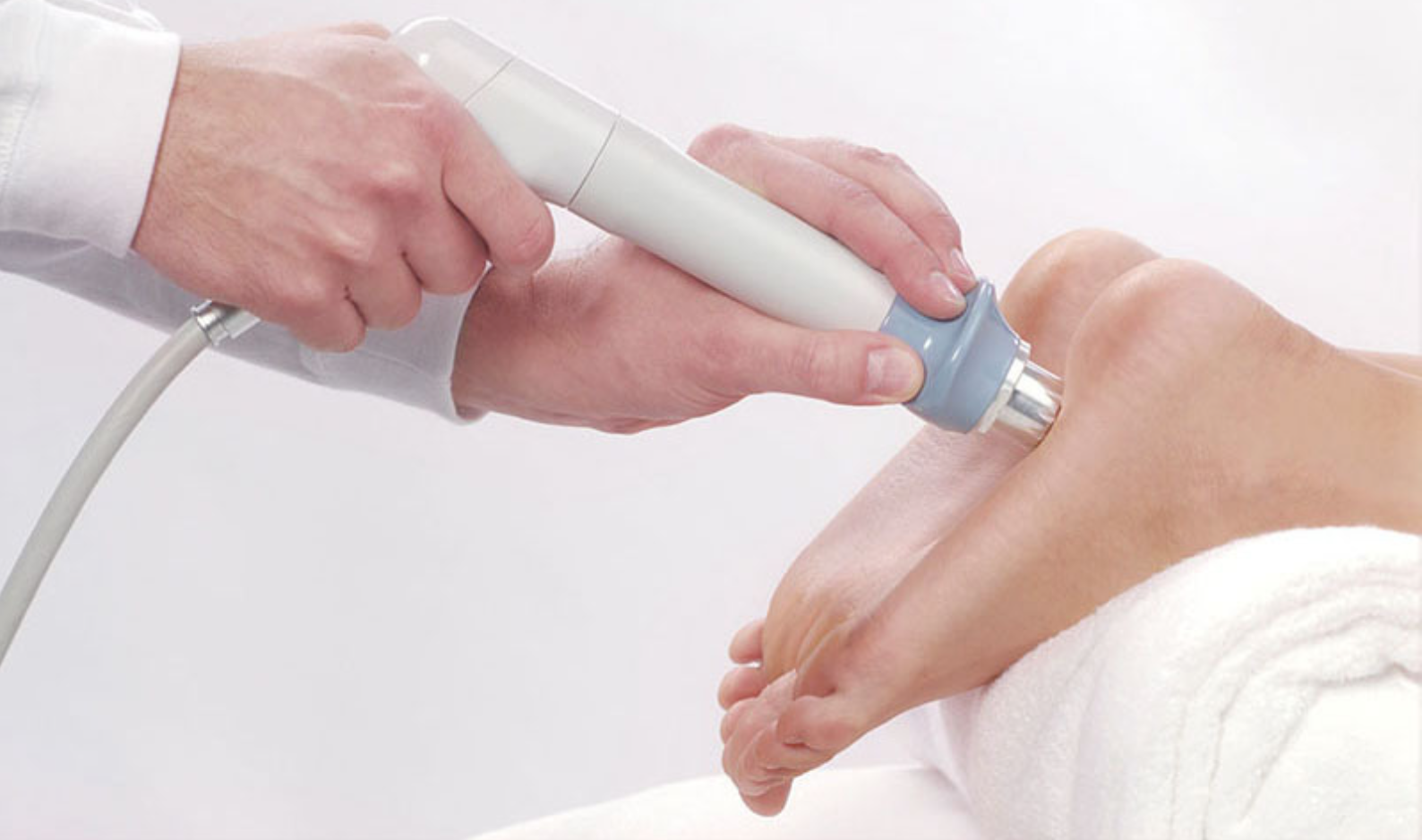
Ударно-волновая терапия пяточной шпоры
Является наиболее эффективным методом: терапия воздействует непосредственно на костные разрастания и способствует их уменьшению или даже рассасыванию. Ударно-волновая терапия — относительно новый метод лечения.
В нашей стране данная процедура начала практиковаться не очень давно, но первые результаты уже обнадеживают.
Имеющийся опыт позволяет утверждать, что при использовании данного метода лечения эффективность лечения пяточной шпоры очень высока. Метод основан на воздействии импульсов ударных волн определенной частоты. Эффект ударной волны разрыхляет отложения кальция в пяточной шпоре.
Это позволяет в дальнейшем вымывать разрыхленные отложения из организма с кровотоком. Пораженная связка избавляется таким образом от накопленных солей кальция.
Кроме того, при этом активизируются процессы регенерации тканей, уменьшаются отечность и воспалительные явления. С каждой проведенной процедурой болевой синдром становится все меньше и, как правило, значительно уменьшается или исчезает к концу лечения.
Пораженный участок во многом восстанавливает свою естественную структуру и возвращает себе способность переносить каждодневные нагрузки, не вызывая болезненных ощущений.
На начальных стадиях заболевания лечение требует небольшого количества процедур от 3 до 5 на курс, а при большой длительности процесса длительность лечения до 5-10 процедур на курс. Между сеансами обязателен перерыв 5-7 дней.
Продолжительность одного сеанса составляет 15-20 минут на одно поле. На кожу пятки наносят специальный гель, воздействие осуществляется с помощью излучателя.
Существуют противопоказаниями к лечению пяточной шпоры: нарушения свертываемости крови и тромбофлебит, злокачественные новообразования, беременность.
Нежелательно проведение процедур ударно-волновой терапии в течение месяца после введения в область пятки гормональных противовоспалительных препаратов.
Лучевая терапия (рентгенотерапия) пяточной шпоры
Использование рентгеновского излучения в лечении пяточной шпоры показывает весьма эффективные результаты. Метод заключается в том, что на область пятки направляются четко сфокусированные рентгеновские лучи, несущие пониженную дозу радиации.
Они вызывают блокирование нервных окончаний, и пациент перестает испытывать болевые ощущения.
Курс лечения чаще всего состоит из десяти сеансов, каждый из которых имеет продолжительность в 10 минут.
Рентгенотерапия в лечении пяточной шпоры обладает следующими преимуществами: полная безболезненность процедуры, высокая эффективность, минимум противопоказаний, воздействие излучения только на пяточную шпору, противоаллергическое и противовоспалительное действие, возможность амбулаторного лечения.
Противопоказанием к использованию данного метода является только беременность.
При применении рентгенотерапии сама шпора не исчезает, блокируются только болевые ощущения, исходящие от нее. Поэтому после проведения курса рентгенотерапии необходимо обязательной позаботиться о разгрузке стопы.
Лазерное лечение пяточной шпоры
В настоящее время низкоинтенсивная лазерная терапия — популярный и достаточно широко используемый метод лечения данного заболевания. Лазерная терапия воздействует на мягкие ткани, находящиеся вокруг шпоры.
Сфокусированное излучение вызывает увеличение кровообращения в области воспаления, что способствует уменьшению болей.
Среди пациентов бытует мнение о том, что лазерная терапия способна устранять саму пяточную шпору. Однако это является заблуждением. Проникая в ткани стопы, низкоинтенсивный лазерный луч на сам костный нарост не оказывает практически никакого действия.
Его эффект проявляется только на мягких тканях. А значит, после проведения курсов лазерной терапии также необходимо применять все методы, направленные на профилактику данного заболевания.
УВЧ-СВЧ-терапия
Этот метод заключается в применении переменного электромагнитного поля ультравысокой и сверхвысокой частоты. Влияние этих токов приводит к расширению капилляров в мягких тканях и к значительному усилению кровообращения. При этом уменьшается болевой синдром и воспаление.
Длительность одного сеанса составляет 10-15 минут. Для лечения пяточной шпоры требуется около 10-12 сеансов терапии.
Чаще врачи назначают пациентам переменное магнитное поле. Образуются слабые токи в крови и лимфе, которые влияют на метаболизм, а также на структуру воды и белков. Повышается сосудистая и кожная проницаемость, рассасываются отеки, уменьшается воспаление.
Данная методика позволяет достичь те же результаты, что и УВЧ-терапия.
Лечить шпоры на пятке можно и с помощью электрофореза или СМТ-ДДТ-фореза
Электрический ток повышает ионную активность в проводящих тканях, при этом увеличивается синтез многих биологически активных веществ. Лечебное действие обусловлено поступлением ионов лекарственных веществ (именно в ионной форме вещества наиболее активны), а также формированием кожного депо, из которого ионы постепенно поступают в ткани в последующие дни.
При электрофорезе используют специальные прокладки, пропитанные лекарством. Прокладки располагают между кожей пятки и пластинами электродов. Для лечения пяточной шпоры используют йодистый калий, гидрокортизон, новокаин и прочие препараты.
Эффективность таких методов физиолечения, как ультразвука и фонофореза (сочетанное применение ультразвука и лекарственного препарата) при пяточных шпорах составляет более 30%.
Основной эффект физиотерапии ультразвуком при лечении пяточной шпоры заключается в устранении воспалительного процесса, учитывая, что лучше всего ультразвук поглощается костной тканью.
При этом не следует бояться, что ультразвуковое лечение будет влиять на здоровую костную ткань пятки. Проведенные исследования низкочастотным ультразвуком показали, что разрушений костных тканей не вызывалось, но локальное применение ультразвуковых волн на область шпоры способствовало снижению содержания в ней кальция с замещением волокнистой соединительной тканью.
Также ультразвук оказывает рассасывающее и спазмолитическое действие, улучшая процессы локальной микроциркуляции.
Эффект от ультразвукового лечения усиливается сочетанным применением противовоспалительных мазевых препаратов. Озвучивание низкочастотным ультразвуком повышает проницаемость клеточных мембран, улучшает проницаемость и введение лекарственных веществ.
Наиболее часто применяют гидрокортизоновую мазь. Фонофорез способствует более глубокому проникновению лекарственного вещества в пораженную область, нежели применять мазь как самостоятельное средство лечения.
Метод фонофореза основан на свойстве ультразвука изменять проницаемость кожных покровов, в связи с чем лекарства, нанесенные на кожу, всасываются более активно.
Продолжительность самой процедуры — до 10 минут. На курс лечения может понадобится 5-10 процедур, с возможными повторными курсами.
Профилактика пяточной шпоры
Профилактические меры должны быть направлены, в первую очередь, на предупреждение преждевременного износа, старения и травм костно-суставного аппарата: