Дорсопатия поясничного отдела что это такое
Что такое дорсопатия? Причины возникновения, диагностику и методы лечения разберем в статье доктора Тихонов И. В., мануального терапевта со стажем в 13 лет.
Определение болезни. Причины заболевания
Дорсопатии — это группа заболеваний костно-мышечной системы и соединительной ткани, ведущим симптомокомплексом которых является боль в туловище и конечностях невисцеральной этиологии. [9] [10]
Дорсопатия нижней части спины — поражения пояснично-крестцового отдела позвоночника, спинного мозга и паравертебальных структур данной области.
В клинических рекомендациях, посвященных дорсопатиям, нередко встречается термин «неспецифическая» дорсалгия, который обозначает боль, связанную со скелетно-мышечными расстройствами (суставно-связочными или миофасциальными) без признаков поражения поясничных и крестцовых корешков и «специфических» повреждений позвоночника (спондилолистез, остеопороз, опухоли, спондилоартропатии, спондилёз и др.). Выделение «неспецифической» боли в спине удобно и оправдано в большинстве случаев боли внизу спины. [9] [11] По МКБ-10 «неспецифическая» дорсалгия кодируется шифром М54.5 «Боль внизу спины».
Почему болит спина. Этиология
По данным ряда отечественных и зарубежных авторов [2] [4] [6] [14] около 80% случаев возникновения боли в спине вызвано мышечными дисфункциями.
Факторы, способствующие возникновению: значительные погрешности рационального двигательного режима, несоблюдение эргономических особенностей профессии, игнорирование регулярных физических упражнений, восполняющих дефицит движений.
Специфические причины, такие как злокачественные новообразования, спондилоартропатии, инфекции, переломы позвонков, грыжи межпозвонковых дисков, зарегистрированы в менее чем в 20% случаев при боли в спине. [13] [14]
Остеохондроз
Когда причины боли в спине и ограничения подвижности точно не известны, специалисты диагностируют «остеохондроз позвоночника». Но это устаревший диагноз, который используют только в России и странах СНГ. В этом случае рекомендуется дополнительная диагностика.
Симптомы дорсопатии
Основным симптомом «неспецифической» дорсопатии нижней части спины является боль, которая может локализоваться непосредственно в пояснично-крестцовой области, а также распространяться в ягодицы, нижние конечности (включая стопы), паховую область. Вторым по распространенности является миофасциальный синдром, сопровождающийся ощущениями мышечного напряжения, скованности внизу спины. Частое сопутствующее явление в подобных случаях — ограничение подвижности в определенных отделах позвоночника (функциональное блокирование). [4] [7]
При наличии клинически значимой межпозвонковой грыжи, спондилолистеза, спондилёза, миелопатии поясничного отдела симптомами могут стать онемение, жжение, «прострел», парез нижних конечностей.
Редко встречающиеся «специфические» дорсопатии могут сопровождаться разнообразными системными симптомами основного заболевания (онкологического, инфекционного, ревматического и др.), имеющего в своих проявлениях болевой синдром внизу спины.
Патогенез дорсопатии
Патогенез дорсопатии нижней части спины до 80% обусловлен биомеханическими нарушениями позвоночника (растяжение, функциональное блокирование), примерно 10% случаев патогенез заключается в возрастных изменениях фасеточных суставов и межпозвонковых дисков, в 4% — в грыже межпозвонкового диска, в 4% — в остеопорозе, вызывающим перелом позвонков, в 3% — стенозе поясничного отдела позвоночника. Остальные причины патогенеза дорсопатии нижней части спины составляют суммарно 1% случаев. [2]
Спондилёз
При спондилёзе происходят дегенеративные изменения в позвонках и межпозвонковых дисках. Точные причины этого процесса неизвестны, но важную роль играет возраст. В зависимости от того, какие структуры позвонка затронуты, может сдавливаться корешок (развивается радикулопатия), или сужается спинномозговой канал (миелопатия). Эти состояния проявляются болью в спине и в области, к которой подходят нервы из поражённого корешка; а также неврологическими нарушениями — слабостью и онемением.
Классификация и стадии развития дорсопатии
По Международной классификации болезней десятого пересмотра (МКБ-10) дорсопатии делятся на:
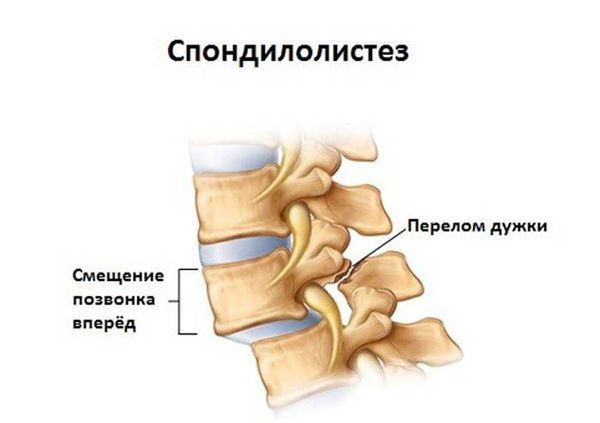
1. деформирующие дорсопатии, вызванные деформацией позвоночника, дегенерациями межпозвонковых дисков без их протрузии, спондилолистезами;
2. дегенерации межпозвонковых дисков с протрузиями, сопровождающиеся болевыми синдромами;
3. симпаталгические дорсопатии;
Дорсопатии нижней части спины также можно классифицировать на:
1. первичные:
2. вторичные:
В зависимости от продолжительности заболевания разделяют три стадии: [2]
1. острое течение (до 6 недель);
2. подострое течение (от 6 до 12 недель);
3. хроническое течение (более 12 недель).
По локализации дороспатия нижней части спины делится на:
1. люмбалгию — боль в поясничном отделе позвоночника;
2. люмбоишиалгию — боль в пояснице, распространяющаяся в ногу;
3. сакралгию — боль в крестцовом отделе;
4. кокцигодинию — боль в области копчика. [6]
Дорсопатия шейного отдела позвоночника
Шейный отдел позвоночника обладает большой подвижностью и может испытывать как статические нагрузки во время сидячей работы, так и динамические — при ДТП или спортивных травмах. Боль в шее чаще всего вызвана мышечным напряжением. Реже она встречается при сдавлении нервного корешка, в этом случае боль может отдавать в руку и сопровождается её слабостью и онемением.
Дорсопатия грудного отдела позвоночника
Грудной отдел малоподвижен из-за рёбер. Боль здесь вызвана длительной статической нагрузкой на мышцы.
Дорсопатия поясничного отдела позвоночника
Поясничный отдел позвоночника подвергается значительной нагрузке веса тела, а также страдает при поднятии тяжестей. Боль чаще всего вызвана мышечным спазмом, но нередко к ней приводит сдавление нервного корешка и сужение позвоночного канала. Боль отдаёт в пах и ногу, в которой может возникнуть слабость или онемение.
Осложнения дорсопатии
В случае несвоевременного и/или неквалифицированного лечения осложнениями дорсопатии нижней части спины могут являться: [8] [11] [12]
Спондилоартроз
При воспалении позвонковых структур из-за их старения или механического повреждения возникает спондиоартроз. Основные симптомы заболевания: ограничение амплитуды движений в позвоночнике, боль в его повреждённом сегменте и тревожно-депрессивные состояния. На начальной стадии боль может длиться несколько минут, на последней без квалифицированного лечения — практически круглосуточно.
Диагностика дорсопатии
Классическим подходом к первичной диагностике дорсопатии является: [2] [6] [9] [11]
Лечение дорсопатии
Стратегия лечения дорсопатии в нижней части спины строится в зависимости от ведущей причины заболевания. В случае выявления «специфической» причины боли в спине пациента следует направить к профильному специалисту (онкологу, ревматологу, инфекционисту, травматологу, психиатру, гастроэнтерологу, урологу-гинекологу и другим).
Лечение «неспецифической» дорсопатии, по современным данным отечественных и зарубежных исследователе, должно заключаться в мультидисциплинарной медицинской реабилитации, краткосрочной целью которой является коррекция ведущего симптомокомплекса, долгосрочной — снижение/купирование возникших осложнений. [1] [3] [5] [6] [7] [8] [13] [14]
Среди большого количества существующих подходов к лечению «неспецифической» дорсопатии предпочтение стоит отдавать методам с высоким уровнем доказательности (А, В):
Медикаментозное лечение
Лекарства, как правило, применяется симптоматически. При выраженном болевом синдроме — селективные ЦОГ-2 нестероидные противовоспалительные препараты коротким курсом в виде внутреннего, парентерального, ректального применения с учетом противопоказаний. Центральные миорелаксанты — при выраженном миофасциальном синдроме.
Мануальная терапия и массаж
Используются в большинстве случаев «неспецифической» дорсопатии для устранения ведущей причины заболевания — функционального блокирования суставов пояснично-крестцового отдела позвоночника, миофасциального гипертонуса.
Физиотерапевтическое лечение
Самым эффективным методом является чрескожная электронейростимуляция, которая назначается на паравертебральную область нижней части спины в анальгетическом и/или миорелаксирующем режиме.
Лечебная физкультура (ЛФК)
Проводится инструктором/врачом – ЛФК индивидуально и в группах. Направлена на обучение рациональному двигательному режиму, формирование «мышечного корсета» нижней части спины, снижение страха перед активными движениями у пациентов с хронической болью, возвращение пациента к привычной бытовой и профессиональной двигательной активности.
Психологическая коррекция
В случае сопутствующих психоэмоциональных нарушений назначается когнитивно-поведенческая терапия. Проводится клиническим психологом/психотерапевтом индивидуально и в группах.
Хирургический метод
Консультация нейрохирурга с возможным оперативным лечением межпозвонковой грыжи должна проводиться в случае неэффективности консервативного лечения, прогрессировании неврологических осложнений, возникновении компрессионной миелопатии, радикулопатии с развитием нарушения функции мочеиспускания, дефекации.
Народные методы лечения дорсопатии
Эффективность и безопасность методов народной медицины научно не доказана. Они могут отсрочить обращение к врачу, а без своевременной диагностики и адекватной терапии патологии костно-мышечной системы прогрессируют, и боль может стать хронической.
Прогноз. Профилактика
В случаях «специфической» дорсопатии прогноз будет напрямую зависеть от основного заболевания.
При «неспецифических» дорсопатиях в большинстве случаев благоприятный прогноз на выздоровление зависит от правильного своевременного лечения.
Самой действенной профилактикой дорсопатий является соблюдение рационального двигательного режима, регулярное выполнение физических упражнений (под контролем тренера), избегание переохлаждений, лечение сопутствующих заболеваний, своевременное обращение к квалифицированному специалисту — врачу-вертеброневрологу, мануальному терапевту. [5] [12]
За дополнение статьи благодарим невролога Ольгу Дмитриеву.
Дорсопатия пояснично-крестцового отдела позвоночника
Спина – та часть тела, что ежедневно испытывает колоссальные нагрузки. И не важно, кем работает человек – он может каждый день таскать тяжелые предметы или же просиживать все рабочее время в офисе, не двигаясь с места. И то, и другое плохо сказывается на состоянии спины в целом и позвоночника в частности. В большинстве случаев при отсутствии профилактики каждый второй становится пациентом невролога. И получает диагноз «дорсопатия пояснично-крестцового отдела позвоночника», так как именно в этой области позвоночного столба чаще всего и начинают развиваться серьезные патологии.
Что это такое?
Прежде чем углубиться в изучение процесса диагностики и лечения данного состояния, следует понять, что это такое. Дорсопатия – это не единый вид заболевания, это целая группа различных патологий опорно-двигательной системы, основной симптом при которых – боль. Дорсопатия пояснично-крестцового отдела позвоночника – наиболее распространенный вариант.
На заметку! Термин «дорсопатия» происходит от латинских слов «dorsum» — спина и «patia» — болезнь. То есть дословно его можно перевести как «болезнь спины».
Дорсопатия сопровождает травмы и различные заболевания позвоночной системы – например, остеохондроз. Кстати, это самая частая причина дорсопатии. Да и вообще с этим диагнозом сталкивается каждый второй человек, а люди в возрасте знакомы с ним практически поголовно.
Классификация дорсопатий
Все дорсопатии классифицированы. Их группы и виды представлены в международной классификации болезней.
Таблица. Группы дорсопатии.
| Вид/Группа | Пояснение |
|---|---|
| Для такой дорсопатии характерно наличие смещения отдельных позвонков, а также изменения межпозвонковых дисков. Последние не разрушаются. Как правило, к этой категории относят спондилолистез, остеохондроз без осложнений, кифозы, лордозы и сколиозы. | |
| Заболевания данной группы связаны с негативными изменениями позвонков. Это могут быть травмы, инфицирование, ряд специфических заболеваний. Также вертеброгенная дорсопатия называется спондилопатия. | |
| К данной группе принадлежат процессы, при которых происходит смещение или разрыв межпозвонкового диска – грыжи, протрузии и т. д. |
Также дорсопатии можно разделить на три вида в зависимости от протяженности поражения.
На заметку! Виды дорсопаий вполне могут сочетаться друг с другом. Для примера можно отметить, что любая травма позвоночника может привести к развитию остеохондроза, который, в свою очередь, способен привести к развитию межпозвонковой грыжи.
Также некоторые классификации подразделяют дорсопатию на хроническую и острую формы. Но это не всегда оправдано, так как в данном случае обычно отмечается хроническое течение с элементами обострений.
Причины развития и факторы риска
Рассмотрим, что может спровоцировать развитие дорсопатии. К факторам риска и причинам относятся:
Чаще всего причиной возникновения дорсопатии становится остеохондроз. Это дегенеративное заболевание, при котором происходит нарушение функций межпозвонковых дисков с постепенным вовлечением в патологический процесс суставов, сегментов позвоночника, связок. Обычно остеохондроз развивается в области пояснично-крестцового отдела из-за высокой нагрузки именно на эту часть позвоночника, но может появиться и в других отделах.
На заметку! Боли в спине, раз появившись, не обязательно принимают хроническую форму. Особенно если вовремя отреагировать и принять меры. К сожалению, не исключены случаи, когда заболевания могут перерасти в серьезную форму и лишить человека трудоспособности.
Симптоматика
Главный симптом развития патологий спины – болевой синдром. При дорсопатии боль может быть:
Боли при дорсопатиях могут чувствоваться не только в области спины, но и в конечностях, из-за чего больной начинает хромать – это попытка изменить естественное распределение массы тела так, чтобы снизить нагрузку на пораженное место, избавиться от имеющегося дискомфорта. Иногда при дорсопатии вовсе может отсутствовать боль. Но больной будет жаловаться на судороги, онемение конечностей.
Диагностика
Чтобы начать лечение, которое окажет должный эффект, необходимо не просто обратиться к врачу, но и пройти диагностику. Впрочем, специалист обязательно сам направит больного на обследования. Но первым делом он будет собирать анамнез, то есть беседовать с пациентом, пытаясь на словах определить, что могло стать причиной появления боли в спине. Также специалист методом пальпации постарается определить состояние мышц в области пояснично-крестцового отдела и самой костной системы. Этот метод уже лишь при осмотре позволит выявить выпадение позвонков или напряжение мышц, что существенно поможет сократить время, затрачиваемое на постановку диагноза.
Больной будет направлен на сдачу общего анализа крови, прохождение рентгенографии, МРТ или КТ. Последние являются обычно дополнительными методами обследования. При подозрении на защемление нерва может быть проведен тест на симптом Ласега, новокаиновый тест и т. д.
На заметку! Как правило, хороший врач способен поставить точный диагноз уже на первичном приеме.
Лечение
Лечение назначается всегда только после постановки точного диагноза. Оно будет напрямую зависеть от того, как протекает заболевание и на какой оно стадии. Например, если прийти к специалисту на первых стадиях, то лечение будет наиболее простым, малозатратным и быстрым. В это время позвоночник еще не сильно поврежден, и можно обойтись даже без приема медикаментов – достаточно походить на различные процедуры типа магнитной или лазерной терапии, массажа и поделать специальную лечебную гимнастику.
При острой форме дорсопатии пояснично-крестцового отдела, которая может длиться почти месяц, больному рекомендуется соблюдение постельного режима с использованием твердой поверхности, отказ от любых физических нагрузок, ношение специального бандажа. В этот период врачи обычно назначают анальгезирующие средства. Притом если боль сильная, то придется использовать нестероидные противовоспалительные препараты. Помогают и мази.
Внимание! Медикаменты должен назначать только врач! Самостоятельное лечение может привести к ухудшению состояния, так как нет гарантий, что несведущий человек выбрал правильный вид терапии.
В подострой форме активность разрешается, но она должна быть ограниченной. Больному рекомендуются массажи, физиотерапия, гимнастика. Но вся нагрузка должна быть строго дозированной. При появлении ощущения боли любые занятия следует прекратить.
Все лечение подбирается индивидуально для каждого пациента. Нельзя, основываясь на опыте постороннего человека, пробовать исцелиться самостоятельно.
Операция применяется как метод лечения крайне редко. Согласно статистике, не более 0,3% всех пациентов подвергаются хирургическому вмешательству. Как правило, ее рекомендуют только при крайне сильных болях, когда неэффективно консервативное лечение. Если к врачу обратиться вовремя, то избежать операции получится легко. Важно помнить, что любое хирургическое вмешательство в области позвоночника несет большой риск, даже если выполняется опытными специалистами.
Таблица. Стандартная схема лечения при наличии острых болей в спине.
| Срок, дней | Рекомендации |
|---|---|
| 1-3 | Анальгезирующие блокады по часам, прием миорелаксантов, постельный режим. |
| 3-10 | Применение миорелаксантов, проведение обезболивающих процедур, физиотерапевтические методы, полупостельный режим, небольшое количество простых физических упражнений. |
| 10-20 | Ограничение активности умеренное, лечебная гимнастика, массажи, мануальная терапия, обезболивающие процедуры. |
| 20-40 | Активные занятия ЛФК, свободный режим дня, анальгетики используются только по мере необходимости. |
Профилактика заболеваний спины с помощью простых упражнений
Шаг 1. Пару раз в день требуется аккуратно растягивать подколенные сухожилия. Для этого можно закидывать выпрямленную ногу на стену, располагая ее вверх по стене. Ориентироваться по технике выполнения упражнения можно по представленному изображению. Лежать в такой позе нужно 20-30 с. для каждой ноги.
Шаг 2. Рекомендуется как можно больше ходить и заниматься тренировочной ходьбой.
Шаг 3. Даже 20-секундная планка каждый день способна хорошо укрепить мышцы. Следует не забывать об этом простом, но эффективном упражнении.
Шаг 4. Можно выполнять комплекс простых упражнений для поясницы – скручивания, подъемы таза и т. д.
Шаг 5. Хорошо протянуть спину поможет поза ребенка. Нужно опуститься на колени, а затем сесть на ноги и наклониться вперед, постаравшись коснуться пола лбом. В таком положении нужно находиться 20-30 секунд.
Шаг 6. Рекомендуется выполнять простое упражнение «кошка». Требуется встать на четвереньки и поочередно то прогибать, то выгибать спину несколько раз.
Видео – Дорсопатии
Дорсопатия – не приговор, в большинстве случаев справиться с заболеваниями этой группы можно. Однако самолечения требуется избегать – в противном случае можно навредить здоровью еще больше. Даже тренировочные комплексы самостоятельно выбирать не рекомендуется, если дорсопатия уже проявила себя.
Что такое дорсопатия поясничного отдела позвоночника
Практически 80% взрослого населения испытывают боль в пояснице и не менее чем в половине случав не могут указать какую-то конкретную причину ее появления (например, ушиб, падение, результат тяжелой физической работы). А врачи объединяют такие неопределенные, на первый взгляд, боли в термин «дорсопатия поясничного отдела позвоночника».
Что же это такое? Дорсопатия – это проявление заболеваний костно-хрящевых тканей хребта, которые могут иметь дегенеративный, деформирующий и вертеброгенный характер.
Основным проявлением заболеваний, связанных с ПОП (поясничным отделом позвоночника), является боль. Она может быть тупой и ноющей при возрастных изменениях, которые развиваются постепенно, а может быть резкой и жгущей, когда патология влияет на состояние спинного мозга и периферических нервов.
Дегенеративного характера
Первое место в этой группе заболеваний занимает остеохондроз – совокупность нарушений, которые влияют на нормальную структуру и размеры межпозвонковых дисков.
Поясничный отдел представлен пятью позвонками (L1-L5), разделенными хрящевыми «подушечками» – межпозвонковыми дисками, которые действуют как амортизаторы и смягчают нагрузку на костную ткань при движении тела. С рождения у ребенка межпозвонковые диски очень эластичны, легко впитывают и отдают жидкость, за счет чего реализуется гидростатическое сопротивление позвоночника нагрузкам. Изначально их питание осуществляется через собственные кровеносные сосуды, но к десятилетнему возрасту сосуды закрываются, и межпозвоночный диск становится более изолированной системой.
Все движения жидкости и обмен осуществляются путем диффузии между позвонками и межпозвоночными дисками. Поэтому не удивительно, что с возрастом питательных веществ в этом закрытом пространстве становится все меньше. Хрящи теряют воду и эластичность, становятся боле жесткими или даже «усыхают». Уменьшение высоты и эластичности хрящевой прокладки повышает нагрузку на тела позвонков, приводит к их повреждению, а также способствует ущемлению между соседними сегментами кровеносных сосудов и корешков спинномозговых нервов, которые выходят из позвоночного канала.
В поясничном отделе на уровне середины тела позвонка L2 оканчивается спинной мозг, а нервные корешки собираются в сплетение, которое имеет название «конский хвост». Также через межпозвоночные отверстия поясничного отдела выходят корешки спинномозговых нервов:
Далее следует крестцовое сплетение, наибольший интерес в котором представляет большой седалищный нерв – самый крупный нерв в человеческом теле.
Боль при остеохондрозе спины определяют как острую, если она длится от 4 до 12 недель и хроническую, если она сохраняется в течение 12 недель или дальше. Примерно у 20 процентов пациентов с острой болью процесс приобретает хроническое течение с выраженными болевыми симптомами в течение одного года.
Компрессия нервного волокна приводит к боли, онемению или ощущению покалывания, которое смещено в ту область тела, что иннервируется данным нервом. Поэтому дорсопатия пояснично-крестцового отдела позвоночника проявляет себя расстройством двигательной и тактильной чувствительности в верхней части ягодицы, задней и внутренней поверхности бедер, икр, стоп. Также возможно нарушение функций половых органов, процесса мочеиспускания и дефекации при повреждении сплетения «конского хвоста».
Особой формой радикулопатии является ишиас – компрессия седалищного нерва, который проходит через ягодицу и простирается вниз по задней части ноги. Это сжатие вызывает острейшую боль и онемение в пояснице в сочетании с болью в ягодице и ноге со стороны поражения.
В самых крайних случаях, когда нерв зажимается между диском и соседней костью, симптомы могут включать не только боль, но также онемение, частичный или полный паралич, мышечную слабость, атрофию конечности. Такое состояние может вызывать и вертеброгенная дорсопатия, т.е. заболевание, связанное с позвонками (опухоль или киста, инфекционное воспаление).
Остеохондроз является не единственным дегенеративно-дистрофическим заболеванием, которое влияет на состояние поясничных позвонков. В этом отделе также часто развивается спондилез – образование кальцификатов на суставных краях позвонков, в просвете спинномозгового канала, связках, удерживающих позвоночник. Опасность окостенения состоит в том, что позвоночный столб теряет свою подвижность, а остеофиты создают сужение (стеноз) и механическое давление на спинной мозг или корешки нервов, раздражают кровеносные сосуды и вызывают рефлекс позвоночной артерии (спазм и рефлекторное снижение кровотока). К характерным симптомам спондилеза относятся постоянная ноющая боль, которая усиливается при движении вокруг оси позвоночника, нарушение его гибкости и подвижности, особенно после сна, пока пациент не «расходится».
Дегенерация межпозвоночных дисков приводит к механическому нарушению конструкции позвоночного столба. К возрастным изменениям относится, например, уплощение поясничного прогиба (лордоза), а к патологическим нарушениям – спондилолистез – смещение тел позвонков относительно соседних сегментов, практически «выпадение» одного из них вперед или назад.
Также к деформациям позвоночника относится сколиоз – его искривление в боковых плоскостях с увеличением давления на спинномозговые нервы и развитием симптомов радикулопатии.
Вертеброгенные причины
Как было упомянуто ранее, не всегда заболевание позвоночника связано с естественными процессами старения. Причиной разрушения позвонков может быть инфекционное заболевание (сифилис, туберкулез, остеомиелит), аутоиммунное заболевание, образование опухолей тел позвонков, механическая травма. К воспалительным заболеваниям, провоцирующих дорсопатию, относят заболевания суставов – артрит, остеоартрит, спондилит, дисцит (воспаление межпозвоночного диска).
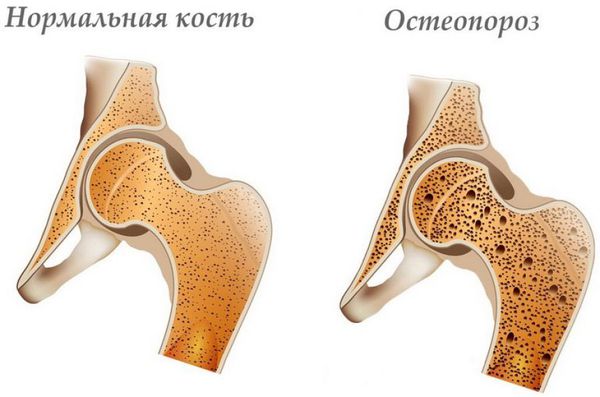
Среди причин, влияющих на плотность костной ткани позвонков, первое место занимает остеопороз – метаболическое нарушение, связанное с вымыванием кальция и снижением прочности костей, что может привести к болезненным переломам позвонков.
Любое образование в теле позвонка, которое выпячивается в спинномозговой канал или в просвет межпозвонкового пространства, ведет к компрессии спинного мозга или спинномозговых нервов, вызывая характерные симптомы:
Кроме основных заболеваний, существуют и другие факторы риска развития дорсопатий поясничного отдела:
Диагностика
Диагноз «дорсопатия» довольно обобщен и требует уточнения. Для этого используют различные инструментальные и лабораторные методы исследования.
Наиболее информативными являются:
Лечение
Лечение дорсопатии поясничного отдела зависит от характера патологии и является ли болевой синдром при этом острым или хроническим.
В целом хирургическое вмешательство рекомендуется только в том случае, если имеются доказательства повреждения нервов (в частности «конского хвоста») и когда диагностические тесты указывают на структурные изменения (грыжи, остеофиты, выпадение позвонков, стеноз спинномозгового канала), угрожающие параличом.
При хроническом течении остеохондроза рекомендуется лечебная физкультура, упражнения на растяжку, поддержание и укрепление мышечной силы. ЛФК улучшает кровообращение и питание позвоночных структур, способствует выработке правильной позиции позвоночника.
В остром периоде, наоборот, рекомендуется соблюдать покой, чтобы излишне не травмировать корешки нервов. Может быть показано ношение специального поддерживающего пояса, который механически ограничивает лишнюю подвижность в поясничном отделе и увеличивает межпозвоночные просветы.
Чтобы лечить болевой синдром при дорсопатии, используют следующие группы лекарственных препаратов.
Миорелаксирующие средства для устранения рефлекторно мышечного спазма (Мидокалм, Сирдалуд).
При хронических болях могут использоваться трициклические антидепрессанты.
При инфекционной причине заболевания позвоночника необходимо назначение соответствующих антибактериальных препаратов.
Опухолевые заболевания лечат методами химиотерапии и цитостатическими средствами.
Острый болевой синдром, который обычно возникает при ущемлении седалищного нерва, иногда поддается устранению только с помощью так называемой блокады. Она выполняется путем введения анестетиков, ботулинического токсина или стероидов в пораженные мягкие ткани или суставы для прерывания болевого импульса. Эпидуральные инъекции стероидов являются широко используемым краткосрочным вариантом устранения боли в пояснице, в спине и ишиаса, связанных с воспалением. Однако и инъекции не рекомендуются для долгосрочного использования.
Также с одобрения врача может проводиться лечение иглоукалыванием, массажем, методами мануальной терапии. Эти методики используют для стимуляции позвоночника и окружающих тканей.
Профилактика
В профилактике дорсопатии поясничного отдела нет мелочей. Важен постоянный контроль над состоянием позвоночника.
Это включает использование эргономичной мебели и оборудования для защиты тела от травм дома и на рабочем месте (используйте стулья с хорошей опорой для поясницы, убедитесь, что рабочие поверхности находятся на удобной высоте).
Поддержание правильной осанки. Не сутультесь при стоянии или сидении. Нижняя часть спины может легче удерживает вес человека при уменьшении поясничного прогиба. Когда вы стоите, распределяйте вес на обе ноги.
Сон на твердой поверхности и невысокой подушке.
Использование эластичных поясов при работе с тяжелыми весами.
Регулярная физическая активность (йога, ходьбы, плавания или велотренажер; так 30 минут ежедневных занятий помогают увеличить мышечную силу и гибкость).
Соблюдение правильного питания и диеты, чтобы уменьшить и предотвратить чрезмерное увеличение веса. Диета с достаточным ежедневным потреблением кальция, фосфора и витамина D помогает стимулировать рост костной ткани.
Отказ от курения. Эта вредная привычка снижает приток крови к позвоночнику, что может способствовать дегенерации позвоночного диска. Курение также увеличивает риск остеопороза и препятствует регенерации тканей.