Дуоденальный рефлюкс что это такое
Дуодено-гастральный рефлюкс
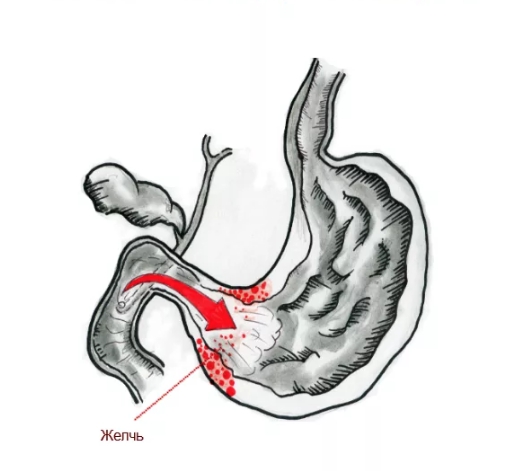
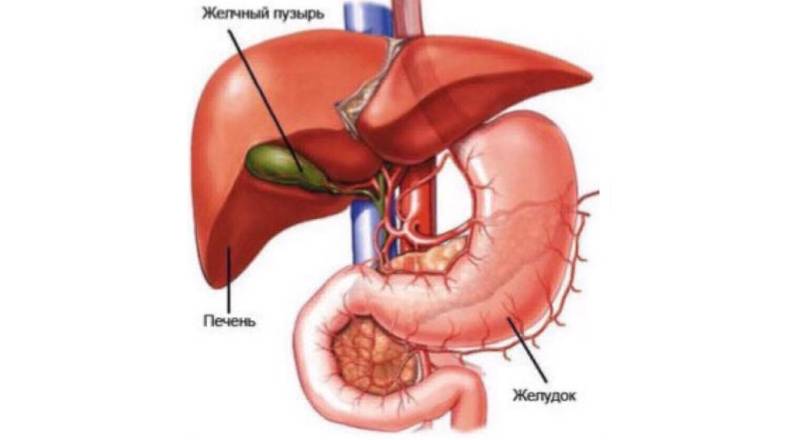
Дуодено-гастральный рефлюкс – это заброс содержимого двенадцатиперстной кишки в полость желудка. Как самостоятельное заболевание встречается редко, гораздо чаще является симптомом другой патологии ЖКТ. Проявляется болевым и диспепсическим синдромами: возникают неопределенные диффузные боли в животе, изжога, отрыжка, тошнота, рвота, желтоватый налет на языке. Диагностика не представляет трудностей: для этого используют ЭГДС, электрогастроэнтерографию, круглосуточную внутрижелудочную рН-метрию. В комплексе лечения применяются прокинетики, препараты для снижения кислотности желудка, антациды.
Общие сведения
Дуодено-гастральный рефлюкс – состояние, которое не всегда является признаком патологии пищеварительного тракта, заброс дуоденального содержимого в желудок выявляется примерно у 15% здорового населения, преимущественно в ночное время. Данное состояние считают патологическим в том случае, если при суточной внутрижелудочной рН-метрии отмечается повышение кислотности желудочного сока выше 5, не связанное с приемом пищи и сохраняющееся более 10% времени.
Дуодено-гастральный рефлюкс сопровождает многие заболевания начальных отделов пищеварительного тракта, однако примерно у 30% пациентов может рассматриваться как изолированная патология. Состояние сопутствует функциональным и органическим заболеваниям ЖКТ, также достаточно часто развивается в послеоперационном периоде холецистэктомии, ушивания язвы ДПК. Отдельные авторы отмечают, что нарушение возникает при 45-100% всех хронических заболеваний желудка и двенадцатиперстной кишки. Мужчины и женщины страдают в одинаковой степени.
Причины
В развитии дуодено-гастрального рефлюкса имеют значение несколько факторов: недостаточность пилорического отдела желудка с зиянием пилоруса, нарушение моторики желудка и двенадцатиперстной кишки, повышение давления в начальных отделах тонкой кишки, агрессивное действие содержимого ДПК на слизистую желудка.
Желчные кислоты и панкреатические ферменты повреждают защитный барьер слизистой оболочки желудка; провоцируют обратную диффузию ионов водорода в глубокие слои стенки желудка (это приводит к повышению кислотности); стимулируют выработку гастрина антральными железами и повреждают липидные мембраны клеток, повышая их чувствительность к компонентам желудочного сока. Кроме того, из-за ретроградного заброса дуоденального содержимого повышается давление в полости желудка.
Заброс содержимого ДПК в желудок часто сопровождает такие заболевания, как хронические гастриты, язвенная болезнь желудка и ДПК, рак желудка, нарушение тонуса сфинктера Одди, дуоденостаз. Нередко состояние возникает у пациентов, перенесших операции удаления желчного пузыря, ушивания дуоденальной язвы. Нарушение моторики желудка и начальных отделов тонкого кишечника является первопричиной рефлюкса при функциональных заболеваниях ЖКТ, а при органической патологии нарушения моторики являются вторичными.
Дискоординация моторики приводит к нарушению эвакуации содержимого желудка и ДПК, что ведет к гастро- и дуоденостазу, обратной перистальтике, забросу дуоденальных масс в полость желудка. Дисмоторные расстройства могут отмечаться в различных отделах пищеварительного тракта, сочетаясь с патологией привратника: нормальным тонусом желудка, сопровождающимся пилороспазмом и дуоденостазом, либо гипотонией желудка в комбинации с зиянием пилоруса, гипертензией ДПК.
Ранее считалось, что состояние является защитной реакцией на воспалительный процесс в желудке и повышенную кислотность поступающего в ДПК желудочного сока: якобы дуоденальный сок при попадании в желудок ощелачивает его содержимое, что препятствует дальнейшему повреждению слизистой двенадцатиперстной кишки.
Однако на сегодняшний день доказано, что желчные кислоты, содержащиеся в дуоденальном соке, не только повреждают слизистый барьер желудка, но и провоцируют обратную диффузию ионов водорода в подслизистый слой, стимулируют секрецию гастрина антральными железами, что приводит к еще большему повышению кислотности в желудке. Таким образом, было обосновано ульцерогенное действие дуодено-гастрального рефлюкса и опровергнута теория его защитной природы.
Симптомы
Симптомы дуодено-гастрального рефлюкса неспецифичны и присущи многим заболеваниям желудочно-кишечного тракта. Прежде всего, это диффузные неопределенные боли в верхних отделах живота, чаще всего спастические, возникающие через некоторое время после еды. Пациенты предъявляют жалобы на повышенный метеоризм, изжогу (при любой кислотности желудка), срыгивания кислотой и пищей, отрыжку воздухом, рвоту с примесью желчи. Обязательным является ощущение горечи во рту, желтоватый налет на языке. Длительно существующий рефлюкс может вызывать серьезные изменения в желудке и пищеводе.
Изначально повышение давления в полости желудка приводит к развитию гастроэзофагеальной рефлюксной болезни. В дальнейшем желчные кислоты и панкреатические ферменты вызывают специфические изменения в слизистой пищевода, кишечную метаплазию, что может привести к развитию аденокарциномы – одной из самых злокачественных опухолей пищевода. Наиболее вероятный исход состояния при несвоевременной диагностике и отсутствии рационального лечения – токсико-химический гастрит типа С. К возникновению данного заболевания предрасполагает постоянный заброс желчи в желудок и химическое повреждение слизистого барьера.
Диагностика
Постановка диагноза дуодено-гастрального рефлюкса на консультации гастроэнтеролога может быть затруднительной, так как это заболевание не имеет специфических признаков. Достаточно часто состояние обнаруживается случайно во время обследований по поводу других заболеваний пищеварительного тракта.
Для верификации диагноза требуется консультация врача-эндоскописта: только он сможет определить необходимый объем обследования, провести дифференциальный диагноз с другой патологией желудка и ДПК (гастритом с повышенной кислотностью, эрозивным гастритом, дуоденитом, язвой желудка). Следует помнить, что сама эзофагогастродуоденоскопия может служить причиной рефлюкса. Отличительным признаком индуцированного ЭГДС и патологического рефлюкса будет наличие желчи в желудке во втором случае.
Наиболее достоверным методом диагностики является круглосуточная внутрижелудочная pH-метрия. Во время исследования регистрируются все колебания кислотности желудочного сока, особенно не связанные с приемами пищи. Для получения более точных результатов изучение колебаний рН желудочного сока проводится за ночной промежуток времени, когда пациент не принимает пищу и не испытывает физических нагрузок.
Подтвердить диагноз помогут электрогастрография, антродуоденальная манометрия – при проведении данных исследований может быть выявлена дискоординация моторики желудка и ДПК, гипотония начальных отделов пищеварительного тракта. Также производится исследование желудочного сока для выявления в нем пищеварительных ферментов поджелудочной железы и желчных кислот. Исключить другие заболевания пищеварительной системы, имеющие сходную с дуодено-гастральным рефлюксом симптоматику (острый холецистит, панкреатит, холангит, желчнокаменную болезнь и др.), поможет УЗИ органов брюшной полости.
Лечение дуодено-гастрального рефлюкса
Обычно состояние больного не требует госпитализации в стационар, однако для проведения полноценного обследования может понадобиться кратковременное нахождение в отделении гастроэнтерологии. Разработаны четкие клинические рекомендации относительно терапии данного состояния. Они включают в себя назначение препаратов, нормализующих моторику начальных отделов пищеварительного тракта, современных селективных прокинетиков (усиливают перистальтику желудка и двенадцатиперстной кишки, улучшая эвакуацию их содержимого), ингибиторов желчных кислот, блокаторов протонной помпы и антацидов.
Однако одного медикаментозного лечения недостаточно, пациента нужно обязательно предупредить о необходимости коренного изменения образа жизни. Следует отказаться от курения, употребления алкоголя, кофе. Неконтролируемый прием лекарственных средств также является предрасполагающим фактором развития рефлюкса, поэтому нужно предостеречь больного от самовольного приема НПВС, желчегонных препаратов и других медикаментов.
Большое значение в развитии состояния имеет неправильное питание и сформировавшееся вследствие этого ожирение. Для достижения желаемого терапевтического эффекта необходимо нормализовать массу тела и не допускать ожирения в будущем. Нужно отказаться от острой, жареной и экстрактивной пищи. В остром периоде заболевания требуется соблюдение специального режима питания: пищу нужно употреблять малыми порциями, не менее 4-5 раз в день. После каждого приема пищи следует сохранять вертикальное положение в течение как минимум часа, не допускать тяжелых физических нагрузок. В диете отдают предпочтение нежирным сортам мяса, кашам, кисломолочной продукции, овощам и сладким фруктам.
Прогноз и профилактика
Прогноз при своевременной диагностике и тщательном соблюдении всех рекомендаций гастроэнтеролога благоприятный. Профилактика заключается в соблюдении правильного режима питания, обеспечивающего нормальную моторику желудочно-кишечного тракта. Большое значение в предупреждении данного заболевания играет отказ от алкоголя и сигарет.
Актуальность проблемы
Дуодено-гастральный рефлюкс (ДГР) — одна из самых распространенных патологий верхних отделов желудочно-кишечного тракта, по данным разных источников, данное нарушение занимает 50-90% от всех заболеваний ЖКТ. Более того, за последние годы прослеживается рост количества заболевших. У пациентов с дуоденогастральным рефлюксом нередко также диагностируется хронический гастрит, в том числе рефлюкс-гастрит типа С, щелочной гастрит, язвенная болезнь желудка, функциональная диспепсия, грыжа пищеводного отверстия диафрагмы и ГЭРБ, пищевод Барретта, дуоденостаз, дисфункция сфинктера Одди, постхолецистэктомический синдром, рак желудка и целый ряд других заболеваний.
Следует знать, что ДГР способен привести к тяжелому гастриту и эзофагиту, стать причиной метаплазии желудка и пищевода, а также плоскоклеточного рака пищевода, который развивается на фоне метаплазии; это подтверждено клиническими исследованиями.
Таким образом, в результате патологического рефлюкса дуоденального содержимого в желудок течение многих органических и функциональных патологий ЖКТ может осложняться. Поэтому огромное значение должно уделяться своевременной диагностике, правильной клинической интерпретации и адекватной медикаментозной терапии.
При неэффективности консервативной коррекции показано хирургическое вмешательство, целью которого является укрепление пилорического жома, а также снижение количества забрасываемой желчи в желудок.
Есть данные о том, что на фоне ДГР желудка часто развиваются симптомы поражения системы дыхания, появляется синдром боли в грудной клетке, который не связан с коронарной патологией. Кроме того, у некоторых пациентов дуоденогастральный рефлюкс может вызвать рецидивирующий катаральный фарингит и пароксизмальный ларингоспазм. Однако у трети больных диагностируется «чистый» дуодено-гастральный рефлюкс, в этом случае можно говорить об изолированном диагнозе.
Причины дуодено-гастрального рефлюкса
Патогенетический механизм развития осложнений при ДГР
Желчь в составе рефлюксата при патологическом дуодено-гастральном рефлюксе ретроградно поступает из ДПК в органы, расположенные выше — желудок с пищеводом. Желчные кислоты, трипсин, лизолецитин — составляющие дуоденального содержимого — повреждают слизистую оболочку. Наиболее агрессивным действием при забросе дуоденального содержимого обладают желчные кислоты. Сегодня уже доказано, что при кислом рН среды лизолецитин и конъюгированные желчные кислоты (прежде всего тауриновые конъюгаты) сильнее повреждают слизистую желудка и пищевода, что определяет синергизм этих компонентов с соляной кислотой в развитии эзофагита и гастрита.
Неконъюгированные желчные кислоты и трипсин обладают более токсичным действием при слабощелочном и нейтральном рН, повреждающий эффект при дуодено-гастральном рефлюксе увеличивается при медикаментозном подавлении кислого рефлюкса. Их токсичность большей частью вызвана ионизированной формой, благодаря чему кислоты легко проникают через слизистую пищевода и желудка. Исходя из этого вполне объяснимо отсутствие адекватного ответа у 15-20% пациентов при монотерапии антисекреторными препаратами, если не будет учтен имеющийся дуодено-гастральный рефлюкс.
В результате действия на слизистую желудка желчных кислот, содержащихся в желчи, в течение длительного времени возникают изменения поверхностного эпителия желудка дистрофического и некробиотического характера, что ведет к развитию рефлюксгастрита — гастрита С. При имеющейся инфекции Нelicobacter pylori повреждающее действие рефлюксата на слизистую желудка возрастает. При наличии ДГР происходит заброс агрессивного содержимого в вышележащие отделы, что становится причиной нарушений в работе пищеварительной системы, воздействию подвергается мембранное и полостное пищеварение, возможность всасывания пищевых ингредиентов с микроэлементами и витаминами, изменяется водный баланс.
Признаком негативного воздействия ДГР являются признаки атрофии, метаплазии и дисплазии, это представляет опасность из-за риска развития рака желудка или пищевода. Кроме того, желчь в сочетании с панкреатическим соком из-за своей агрессивности разрушающе действует на слизистый барьер в желудке, при этом обратная диффузия водородных ионов усиливается. В результате этих процессов возникают эрозивные и язвенные поражения слизистой оболочки желудка.
Клинические проявления и диагностика дуодено-гастрального рефлюкса
Для ДГР характерно преобладание диспептических проявлений, пациента беспокоит отрыжка кислым содержимым или воздухом, изжога, тошнота, возможна рвота желчью, также появляется горечь во рту, которая не исчезает и даже усиливается при приеме ингибиторов протонной помпы.
Периодические боли в животе чаще схваткообразного характера, они могут возникать вследствие стресса или физической нагрузки.
Чаще дуоденогастральный рефлюкс сочетается с другими заболеваниями ЖКТ, в первую очередь с язвой желудка и ДПК, ГПОД, хроническим холециститом, панкреатитом и др. Соответственно, это отражается на симптоматике рефлюкса, существенно ее маскируя. В «чистом» виде ДГР появляется не так часто.
Дуодено-гастральный рефлюкс, в отличие от «классического» — желудочно-пищеводного рефлюкса кислой природы с изжогой, дисфагией и регургитацией — сопровождается не столь яркими клиническими проявлениями, но чаще проявляются признаки диспепсии. Кроме того, больных беспокоит боль в эпигастральной области, которая становится сильнее после приема пищи.
Диагностика основывается на результатах инструментальных методов обследования.
Лечение дуодено-гастрального рефлюкса
Консервативное лечение ДГР желудка отличается сложностью, целью терапии является нейтрализация агрессивного воздействия дуоденального содержимого на слизистую желудка и пищевода. Также в задачи лечения входит нормализация пропульсивной способности пищеварительного тракта. Назначения включают прокинетики, антациды, сорбенты, препараты урсодезоксихолевой кислоты (УДХК). При желчном рефлюксе терапия сочетается с базисным лечением основного заболевания. При этом огромное значение уделяется соблюдению диеты.
Медикаменты, используемые для устранения ДГР и восстановления моторики ЖКТ:
Следует учесть, что эритромицин в качестве прокинетика не рекомендован из-за побочных эффектов, цизаприд — не показан в клинической практике из-за вероятности нарушения сердечной проводимости, тегасерод — увеличивает вероятность инфаркта миокарда.
Фармакологическое действие домперидона (D2 антагонист) и метоклопрамида (5 НТ4 агонист и D2 антагонист) связано с блокадой рецепторов дофамина, антагонисты которых вызывают повышение тонуса нижнего сфинктера пищевода, увеличивают сократительную функцию желудка, а также препятствуют релаксации. Кроме того, благодаря антагонистам дофаминовых рецепторов улучшаются эвакуаторная способность желудка и антродуоденальная координация, что способствует устранению дуодено-гастрального рефлюкса.
Важно учесть, что клинические проявления рефлюкса с использованием медикаментозных препаратов уменьшаются, однако носят симптоматический характер. Добиться хороших результатов можно только при функциональных нарушениях, которые привели к ДГР. В остальных случаях консервативная терапия должна сочетаться с хирургическим лечением, способным устранить причину рефлюкса и укрепить пилорический клапан.
Хирургическое лечение дуодено-гастрального рефлюкса
При неэффективности консервативной терапии рекомендовано оперативное лечение, операция при этом проводится в нескольких направлениях:
При всех вышеперечисленных методиках используется лапароскопический доступ — через несколько (3-4) проколов на брюшной стенке.
Техника лапароскопической пилоропликации для уменьшения дуодено-гастрального рефлюкса
Прежде всего проводится ревизия пилородуодальной зоны, и оценивается выраженность спаечного процесса в зоне луковицы ДПК и привратника. Затем необходимо осмотреть связку Трейца, в случае необходимости она пересекается, тем самым улучшается прохождение пищи по двенадцатиперстной кишке. После ее мобилизации по Кохеру, что сделает ее более подвижной и снизит напряжение, накладываются швы в области привратника, что служит для профилактики несостоятельности.
Для пилоропликации поочередно накладываются серозно-мышечные швы симметрично к осе привратника, благодаря подобной методике передняя стенка луковицы ДПК сдвигается в проксимальном направлении, передняя полуокружность привратника погружается в просвет луковицы ДПК. Обычно четырех швов достаточно. Созданный антирефлюксный механизм способен препятствовать ДГР, не нарушая при этом эвакуации из желудка.
При необходимости проводится коррекция ГПОД или выполняется вмешательство на билиарном тракте. Следует помнить, что при лапароскопии возможно выполнение нескольких симультанных операций при наличии патологий в брюшной полости, малого таза или в забрюшинном пространстве, требующих оперативного лечения (киста почки, яичника, нефроптоз, миома и др.).
К настоящему времени нашими специалистами проведено более чем 600 оперативных вмешательств по поводу ГПОД и рефлюкс-эзофагита, а также связанных с хроническим нарушением дуоденальной проходимости. Накопленный опыт обобщен в 4-х монографиях: «Симультанные лапароскопические оперативные вмешательства в хирургии и гинекологии», «Грыжи пищеводного отверстия диафрагмы», «Ручной шов в эндоскопической хирургии» и «Технология дозированного лигирующего– электротермического воздействия на этапах лапароскопий». Кроме того, информация опубликована в многочисленных научных публикациях в разных профессиональных рецензируемых научных изданиях — российских и зарубежных.
После вмешательства на коже живота останется лишь несколько разрезов, длина которых не превышает 10 мм. Уже в день операции пациенты могут вставать, разрешается пить, на следующий день можно принимать теплую пищу в жидком виде. Клинику можно покинуть на 1-3 день — возможность выписки зависит от тяжести состояния. Но уже спустя 2-3 недели человек может вернуться к привычному образу жизни. Соблюдение строгой диеты необходимо в ближайшие два месяца, более мягкая разрешена через полгода после вмешательства. В дальнейшем человек, перенесший операцию, может обходится без медикаментов и не нуждается в строгом соблюдении диеты.
По желанию наши пациенты могут перед оперативным лечением пройти полное обследование, по результатам которого будет подобрана оптимальная тактика лечения и метод хирургического вмешательства.
На все ваши письма я отвечаю всегда только сам. Я помню, что вы доверяете мне самое ценное — свое здоровье, свою судьбу, свою семью, своих близких и делаю все возможное, чтобы оправдать ваше доверие. Каждый день я по нескольку часов отвечаю на ваши письма. Направляя мне письмо с вопросом, вы можете быть уверены, что я внимательно изучу вашу ситуацию, при необходимости запрошу дополнительные медицинские документы. Огромный клинический опыт и десятки тысяч успешных операций помогут мне разобраться в вашей проблеме даже на расстоянии.
Многим пациентам требуется не хирургическая помощь, а правильно подобранное консервативное лечение, в то время как другие нуждаются в срочной операции. И в том, и в другом случае я намечаю тактику действий и при необходимости порекомендую прохождение дополнительных обследований или неотложную госпитализацию. Важно помнить, что некоторым больным для успешной операции требуется предварительное лечение сопутствующих заболеваний и правильная предоперационная подготовка.
В письме обязательно (!) укажите возраст, основные жалобы, место проживания, контактный телефон и адрес электронной почты для прямой связи. Чтобы я мог детально ответить на все ваши вопросы, прошу высылать вместе с вашим запросом сканированные заключения УЗИ, КТ, МРТ и консультаций других специалистов. После изучения вашего случая, я направлю вам либо подробный ответ, либо письмо с дополнительными вопросами.
В любом случае я постараюсь вам помочь и оправдать ваше доверие, которое является для меня наивысшей ценностью.
Дуоденальный рефлюкс что это такое
Одним из самых распространенных патологических состояний в гастроэнтерологической практике является дуодено-гастральный рефлюкс (ДГР). Нередко он выступает в качестве симптома основного диагноза, но иногда возникает как самостоятельное заболевание.
Данная статья поможет разобраться с наиболее актуальным нюансами этого вопроса:
Полный текст статьи:
Что это?
ДГР — это состояние, характеризующееся спонтанным и многократно повторяющимся забрасыванием содержимого двенадцатиперстной кишки в желудок с дальнейшим поражением слизистой оболочки. Как правило, наблюдается при ГЭРБ (20%), гастритах, язвах двенадцатиперстной кишки, ЯБЖ и т.д. Иногда может встречаться после операций (после ушивания язвы — 52,6%, после удаления желчного пузыря — 15,5%). Этиологическим фактором развития болезни может быть хронический гастрит, язвенная болезнь и новообразования желудка, ушивание дуоденальной язвы, резекция желудка и многое другое.
Симптомы и диагностика
Специфической и единой клинической картины ДГР нет. В большинстве случаев, больные отмечает спастическую боль в животе без чёткой локализации, возникающую после приема пищи. Также возможно вздутие, чувство жжения за грудиной, срыгиваете частичками еды, отрыжка, рвота с примесью желчи. Подавляющее число пациентов жалуются на постоянную горечь во рту и наличие желтого налета на поверхности языка.
Дуодено-гастральный рефлюкс диагностирует на основании жалоб, анамнеза, осмотра и диагностического обследования. Основными методами исследования служат: ЭГДС, регулярный контроль кислотности желудочного сока посредством рН-метрии, исследование желудочного сока для выявления ферментов поджелудочной железы и желчных кислот. При наличии показаний возможно проведение УЗИ органов брюшной полости.
Лечение
Применяется консервативная (медикаментозная) терапия. Она включает в себя прием селективных прокинетиков, ингибиторов желчных кислот, антацидов, блокаторов протонной помпы и лекарственных средств, нормализующих моторику верхних отделов ЖКТ. Всем больным проводится корректировка режима питания, рекомендуется уменьшить массу тела (при ожирении) и избавиться от вредных привычек.
Дуоденогастральный рефлюкс: современный взгляд на старую проблему

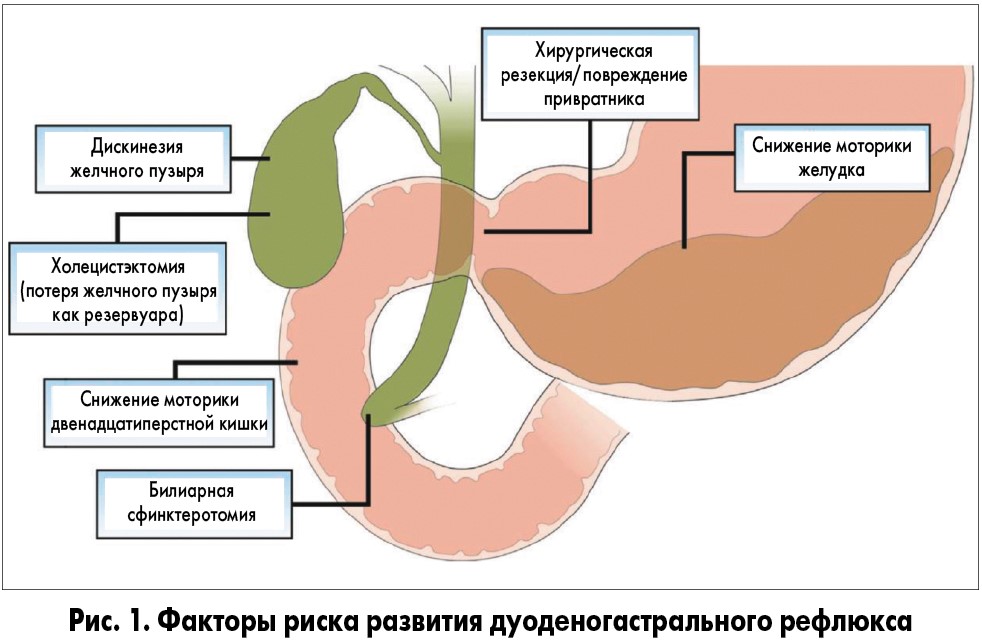
ДГР обычно возникает вследствие избыточного поступления желчи из двенадцатиперстной кишки, недостаточности привратника как барьера для ретроградного тока желчи, а также/или вследствие снижения антероградной перистальтики желудка и двенадцатиперстной кишки. Факторами риска развития первичного ДГР являются дисфункция желчного пузыря и дуоденальная дисмоторика. Вторичный ДГР нередко развивается после операций на желудке (резекция привратника, пилоропластика) или желчном пузыре/желчевыводящих путях (холецистэктомия, билиарная сфинктеротомия; рис. 1). Важное значение как в предотвращении развития ДГР, так и в очищении антрального отдела желудка от желчного рефлюктата играет 3-я фаза гастродуоденальной моторики – мигрирующий моторный комплекс, представляющий собой циклическую, стереотипно повторяющуюся сократительную активность желудка и тонкой кишки в межпищеварительный период. У пациентов с ДГР частота мигрирующих моторных комплексов снижена, что способствует пролонгации воздействия желчи на слизистую оболочку желудка и сопровождается эндоскопическими и гистологическими изменениями с наличием симптомов или без них.
Симптоматика при ДГР, как правило, «расплывчата» и весьма вариабельна. Она может включать абдоминальную боль, диспепсию, горечь во рту, тошноту и рвоту желчью, снижение массы тела, изжогу. Хотя истинная распространенность ДГР неизвестна, она имеет тенденцию к увеличению, что связано с повышением распространенности состояний, способствующих гастродуоденальной дисмоторике, таких как сахарный диабет 2 типа, бариатрические операции, прием опиоидных аналгетиков или других препаратов, замедляющих опорожнение желудка (антихолинергические средства, антидепрессанты, леводопа и др.).
Диагностика ДГР и билиарного рефлюкс-гастрита является достаточно проблематичной, особенно в тех случаях, когда хирургические факторы риска отсутствуют. Эндоскопические и гистологические данные могут быть неспецифическими или не всегда идентифицироваться клиницистами. Хотя общепринятых критериев диагностики нет, считается, что эндоскопически подтвержденного наличия ДГР в сочетании с гистологическими признаками гастрита достаточно для установления диагноза. Методы выявления ДГР включают его визуализацию при эндоскопии, обнаружение желчных солей в желудочном соке, измерение концентрации билирубина в желудочном соке с помощью волоконно-оптического спектрофотометра или радиосцинтиграфию (последние три исследования в клинической практике обычно не выполняются, а применяются в научных целях). Эндоскопическая картина чаще всего включает эритему слизистой оболочки желудка и наличие желчи в желудке; также могут определяться утолщение складок желудка, эрозии и атрофия слизистой оболочки. При гистологическом исследовании выявляют признаки химического гастрита, включая фовеолярную гиперплазию, отек, наличие гладкомышечных волокон в собственной пластинке и скудность клеток острого или хронического воспаления. Эти гистологические особенности сходны с теми, которые наблюдаются при гастропатиях, ассоциированных с приемом нестероидных противовоспалительных препаратов или другими химическими повреждениями, в связи с чем важно исключать конкурирующие этиологические факторы.
Ведение больных с ДГР и билиарным рефлюкс-гастритом включает как медикаментозное, так и хирургическое лечение. Хотя теоретически при ДГР повышается риск развития аденокарциномы желудка, что было показано на моделях у животных, у людей подобные эффекты не зафиксированы. Поэтому основной целью терапии является уменьшение выраженности симптоматики при помощи лекарственных средств. Однозначного мнения относительно необходимости проведения фармакотерапии при отсутствии симптомов в настоящее время нет.
Эффективность приема некоторых лекарственных препаратов оценивали в неконтролируемых или небольших контролируемых исследованиях с переменными результатами. Наиболее часто при ДГР применяются ингибиторы протонной помпы (ИПП), хотя механизм их действия при этой патологии не совсем ясен. Считается, что желчные кислоты вызывают повреждение из-за своих детергентных свойств, однако при более низких значениях рН последние преципитируются, а при более высоких значениях рН способны оказывать больший повреждающий эффект на слизистую оболочку желудка. Применение ИПП сопровождается выраженным снижением рН и уменьшением повреждающего воздействия желчных кислот на слизистую оболочку желудка.
В рандомизированном исследовании с участием 60 пациентов с ДГР после холецистэктомии изучали эффективность рабепразола в дозе 20 мг в день. Боль в эпигастральной области у пациентов в группе рабепразола уменьшилась на 30%, в контрольной группе (не получали лечения) – на 10%. Соответственно, выраженность изжоги уменьшилась на 35 и 15%. Эндоскопические показатели в группе рабепразола улучшились, хотя не ясно, было ли эндоскопическое исследование контролируемым и слепым.
В Украине зарегистрировано несколько препаратов рабепразола. Одним из наиболее широко применяемых препаратов является Барол (компания «Мега Лайфсайенсиз»), который при данной патологии рекомендуется принимать в дозе 20 мг на протяжении 4 недель.
В нескольких неконтролируемых и одном контролируемом исследовании изучали эффективность сукральфата, который обеспечивал гистологическое, но не симптоматическое улучшение. Исследовали также эффективность урсодезоксихолевой кислоты (УДХК) в дозе 1000 мг/сут у 12 пациентов с ДГР после предшествующей операции на желудке. При изучении содержания желчных кислот в желудочном содержимом во время лечения имело место изменение уровня УДХК. Пять пациентов в течение 4 недель принимали плацебо, а затем на протяжении 4 недель – УДХК; на фоне приема плацебо у этих пациентов эффекта не было, но после назначения УДХК симптоматика существенно уменьшилась. Дополнительно 7 пациентов лечились УДХК с последующим назначением плацебо; у всех было отмечено клиническое улучшение, однако у 3 из них отмечался рецидив симптомов после приема плацебо. Каких-либо изменений эндоскопической и гистологической картины отмечено не было.
В Украине зарегистрированы несколько препаратов УДХК, среди которых наиболее доступным в экономическом плане является Урсолив (компания «Мега Лайфсайенсиз»). Рекомендуемая схема приема препарата – 1 г/сут на протяжении не менее 4 недель.
В небольших контролируемых испытаниях исследовали также эффективность применения холестирамина в сочетании с альгинатами и простагландином Е2 в лечении пациентов с ДГР, однако эти препараты оказались неэффективными. Роль прокинетиков в лечении ДГР и рефлюкс-гастрита в контролируемых исследованиях до настоящего времени детально не изучена, хотя в клинической практике при этом состоянии они применяются очень широко.
Возможность хирургического лечения может рассматриваться только у пациентов с тяжелыми симптомами, как правило, в случаях развития ДГР вследствие предшествующей операции. Обычно используемые вмешательства включают изоперистальтическую петлю тощей кишки (Хенли), энтероэнтеростомию Брауна и холедохоеюностомию по Roux-en-Y, которая может быть применена для отвода желчи непосредственно от желчевыводящих путей после холецистэктомии. Эти процедуры могут быть эффективны в уменьшении выраженности симптомов, однако несут в себе риск таких осложнений, как изъязвления, стаз, формирование безоаров.

Таким образом, ДГР является частым состоянием, первично возникающим на фоне билиарной дисфункции и гастродуоденальной дисмоторики либо вследствие предшествующей операции на желудке или желчевыводящих путях. ДГР проявляется разными клиническими симптомами и снижает качество жизни больных. Классическим методом диагностики ДГР является эндоскопия. При наличии симптомов ДГР необходима нормализация режима питания, определенные диетические ограничения и назначение лекарственных средств. В качестве препаратов первой линии применяют ИПП (Барол), а при их недостаточной эффективности – препараты УДХК (Урсолив), сукральфат, прокинетики или комбинацию лекарственных средств. В отдельных случаях при наличии выраженных симптомов после предшествующего оперативного вмешательства и неэффективности медикаментозного лечения может осуществляться хирургическая коррекция.
Литература
Тематичний номер «Гастроентерологія. Гепатологія. Колопроктологія» № 2 (52), травень 2019 р.
СТАТТІ ЗА ТЕМОЮ Гастроентерологія
Щорічно у світі реєструється близько 1,5 млрд випадків гострої діареї, яка є причиною загибелі понад 2 млн людей, причому в структурі летальності від діареї переважають діти перших 5 років життя та особи віком понад 65 років. Пандемія коронавірусної хвороби (COVID‑19) накладає свій відбиток на перелік патологій, що включаються фахівцями загальної практики в диференційний діагноз за наявності діареї.
Застосування нестероїдних протизапальних препаратів (НПЗП) й індуковані ними гастропатії залишаються актуальною проблемою сьогодення. Як свідчать дані Американської колегії ревматологів, понад 5% населення планети щодня використовують НПЗП як знеболювальні, протизапальні, жарознижувальні й антиагрегантні засоби. На НПЗП припадає більш як 70 млн призначень і понад 30 млрд безрецептурних таблеток, які щороку продаються в США (Ткач С. М. і співавт., 2015).
Функціональні розлади шлунково-кишкового тракту (ШКТ) є однією з найактуальніших проблем сучасної гастроентерології. Глобальна поширеність функціональної диспепсії (ФД) у дорослих становить 20,8%, а в Україні цей показник зростає до 30-40%. Серед усіх гастроентерологічних скарг майже 40% припадає на симптоми диспепсії, що часто зумовлює велику кількість дискусійних питань щодо її діагностики та лікування. Пропонуємо до уваги читачів доповідь завідувачки кафедри сімейної медицини факультету післядипломної освіти ДЗ «Дніпровський державний медичний університет», доктора медичних наук, професора Ірини Леонідівни Височиної, яка була представлена під час нещодавньої науково-практичної конференції «ІХ наукова сесія Інституту гастроентерології НАМН України. Новітні технології в теоретичній та клінічній гастроентерології».
15-16 вересня відбувся регіональний конгрес з міжнародною участю «Людина та ліки» (м. Дніпро, Україна – Білорусь), під час якого було висвітлено основні питання та проблеми в лікуванні захворювань, зокрема, наведено паралелі щодо значення мікрофлори кишечнику, а також супутніх патологій. З унікальною доповіддю «Мікробіом та ожиріння» виступила проректор з науково-педагогічної роботи та післядипломної освіти ПЗВО «Міжнародний європейський університет» (м. Київ), доктор медичних наук, професор Світлана Іванівна Доан.