Две селезенки у ребенка что это
Две селезенки у ребенка что это
Острые заболевания селезенки в большинстве случаев являются не первичными, а вторичными ее поражениями. Это объясняется большой ролью селезенки как депо и фильтра крови, места образования антител и ее участием в обновлении эритроцитов (их гемолизе — эритролизе, эритрофагии и эритропоэзе).
Распознавание патофизиологических процессов имеет особое значение при определении показаний к операции и решении срока производства вмешательства. Практически различают три основные группы в соответствии с ведущими симптомами: увеличением ее, влиянием на кроветворную систему и воздействием на давление в системе воротной вены.
Селезенка становится доступной пальпации согласно данным авторов, при троекратном увеличении ее объема.
При дифференцировании увеличенной селезенки от опухоли левой почки следует отметить два отличия: 1) увеличенная селезенка продолжается и уходит под левую реберную дугу, что редко отмечается при опухоли почки; 2) увеличенная селезенка прилегает к передней брюшной стенке в отличие от опухолей почек и забрюшинного пространства. При последних между опухолью п передней брюшной стенкой проникают петли кишечника, наполненные газом, что можно выявить при перкуссии и пальпации.
Рентгенологическое исследование с дачей контрастного вещества при большой опухоли выявляет перемещение желудка вправо, тонкого кишечника и поперечноободочной кишки направо и вниз (каудально).
Дополнительную ясность вносят производимые по показаниям пункция грудины, биопсия увеличенных лимфатических узлов, спленопортография.
Селезенка бывает увеличенной при опухолях ее: лимфангиоме, гемангиоме, кистах, редко вследствие метастазов опухолей. Увеличение селезенки наступает при ряде инфекционных заболеваний. Описаны единичные наблюдения абсцесса селезенки. При инфекционном мононуклеозе увеличение ее может сохраняться длительное время после болезни. Селезенка увеличена при малярии и других: заболеваниях, вызванных плазмодиями. Острые формы милиарного туберкулеза, особенно у детей грудного возраста, также сопровождаются увеличением селезенки. В первые два месяца жизни селезенка увеличена только при врожденном эритробластозе, сепсисе и врожденном сифилисе.
Дифференцировать позволяют симптомы основного заболевания. Оперативное вмешательство в этих случаях не показано.
Увеличением селезенки сопровождаются некоторые ретикулоэндотелиозы.
Лейкемические формы проявляются как истинный моноцитарный (гистиоцитарный) лейкоз. Острые формы ретикулеза не отличаются от острых форм других лейкозов (И. Л. Фаерман).
Нелейкемические формы делят на два вида, при которых клетки ретикулоэндотелия поглощают продукты обмена веществ, особенна липоидного, и на бластоматозные ретикулоэндотелиозы (И. А. Кассирский). К числу последних относят лимфогранулематоз. Отмечена спленомегалическая форма его с локализацией главным образом в селезенке.
Церазиновый ретикулоэндотелиоз тоже сопровождается увеличением селезенки. Это так называемая болезнь Гоше (Gaucher, 1882).
Описана липоидно-клеточная спленомегалия (болезнь Пика-Нимана), при которой нарушен липоидный обмен. Поражаются и увеличиваются печень и селезенка. При распространенном ретикулоксанто-матозе (болезнь Хан да — Христиана — Шюллера) в основном страдают кости, но селезенка тоже увеличена.
Удаление селезенки при данных заболеваниях не приносит пользы. При ряде болезней крови и кроветворных органов селезенка тоже заметно увеличена.
К числу таких заболеваний относится врожденная так называемая семейная гемолитическая анемия (сфероцитарная анемия). При этом заболевании характерна триада симптомов: анемия, желтуха и увеличение селезенки. Заболевание протекает хронически, периоды длительного благополучия чередуются с кризами, т. е. гемолитическими приступами, во время которых появляются боли в животе, бледность, желтуха, повышается температура, отмечается общая слабость.
Нарушение кроветворения проявляется тяжелыми изменениями эритроцитов: их форма необычная, шарообразная (сфероцитоз), размеры нередко уменьшены (микросфероцитоз), осмотическая резистентность понижена (гемолиз наступает при 0,5—0,7% растворе поваренной соли вместо 0,46% в норме), продолжительность их жизни укорочена до 14—20 суток вместо 120 суток в норме. В периферической крови появляются ретикулоциты. Лейкоциты и тромбоциты остаются неизмененными.
Удаление селезенки показано при средних и тяжелых формах.
При всех приобретенных гемолитических анемиях, сопровождающихся желтухой, увеличение селезенки наблюдается параллельно со степенью гемолиза в результате повышенного разрушения эритроцитов и возникновения очагов экстрамедуллярного кроветворения (Л. Саломонсен). Показания к удалению селезенки зависят от характера и течения заболевания. Их определяет гематолог.
— Вернуться в оглавление раздела «Хирургия»
Эхография селезенки у детей и подростков
УЗИ сканер RS80
Эталон новых стандартов! Беспрецедентная четкость, разрешение, сверхбыстрая обработка данных, а также исчерпывающий набор современных ультразвуковых технологий для решения самых сложных задач диагностики.
Клинико-эхографическая семиотика
Селезенка редко поражается первично, но практически всегда изменяется при гематологических, онкологических, иммунных, сосудистых, инфекционных, системных заболеваниях. Однако обнаружить эти изменения непросто. Ситуацию с выявлением патологии селезенки и возможностью динамического наблюдения радикально изменили ультразвуковые исследования.
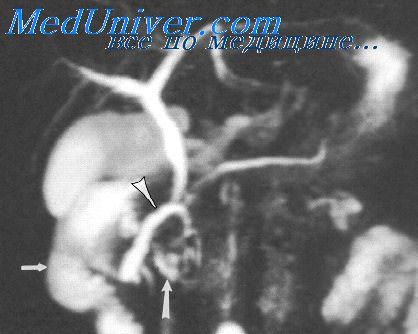
Эктопия селезенки может быть как врожденной (наличие дополнительных селезенок или смещение закладки единственной селезенки), так и приобретенной. В последнем случае эктопия может быть при разрыве диафрагмы и смещении селезенки в грудную полость или смещении селезенки в грудную полость при грыже Бохдалека. Описан даже инфаркт селезенки при ее ущемлении в грыжевом отверстии [3].
Селезенка достаточно хорошо фиксирована лиеногастральной и лиеноренальной связками. При отсутствии лиеноренальной связки появляется феномен так называемой подвижной селезенки. Не исключен заворот селезенки (иногда самостоятельно разрешающийся). У детей заворот селезенки чаще всего встречается в возрасте до 1 года, среди взрослых он свойственен женщинам 20-40 лет. Провокаторами могут быть травма, беременность, спленомегалия. Заворот селезенки ведет к нарушению оттока крови, увеличению размеров селезенки, гиперспленизму и ее инфаркту. При допплеровском исследовании кровоток в области ворот селезенки не определяется. Очень редко заворот селезенки приводит к перекруту хвоста поджелудочной железы. Из других аномалий селезенки известна спленогонадная ассоциация. Аномалия только левосторонняя, возникает на 5-6-й неделе внутриутробной жизни. Она обусловлена либо минимальными воспалительными спайками между закладками гонады и селезенки с последующей транслокацией части селезеночной ткани в мошонку, либо тесным контактом закладочных клеток селезенки и половой железы. В большинстве случаев селезенка и яичко в мошонке или селезенка и яичник дискретны и связаны только нежным соединительнотканным жгутиком (дискретный тип спленогонадной ассоциации). При непрерывном типе ассоциации гонада и селезенка связаны селезеночной тканью или фиброзным тяжем с включенными в него дополнительными селезенками. Обычно ортотопно расположенная селезенка не изменена. В редких случаях спленогонадная непрерывная ассоциация сочетается с аномалиями конечностей, челюстей, дополнительными долями легких и печени, атрезией ануса. 50% всех диагностированных случаев спленогонадной ассоциации приходятся на мальчиков до 10 лет. Клинически аномалия проявляется безболезненным увеличением левого яичка без признаков отека мошонки и первоначально трактуется как грыжевое выпячивание. Эхографически обнаруживают дополнительное небольшое (1-2 см в диаметре) образование, расположенное в непосредственной близости от яичка и отличающееся от него по эхотекстуре. Возникают дифференциальнодиагностические сложности при исключении полиорхидии, экстрагонадной опухоли, эпидидимита. Сцинтиграфия с технецием-99m, накапливающимся в селезенке, помогает заподозрить эктопированную селезеночную ткань. Однако окончательный диагноз можно поставить только по результатам операции. Важно, что эхографические находки позволяют избежать орхоэктомии. У девочек аномалия обнаруживается случайно при эхографических исследованиях.
Обилие анатомо-топографических особенностей и сопряженность многих функций в сравнительно небольшом объеме объясняют изменение селезенки в ответ на широкий набор факторов: инфекционных, иммунных, гемодинамических и т. д. Но все они приводят к изменениям размера селезенки и ее плотности.
Термин «спленомегалия» широко применяется для обозначения той или иной степени увеличения селезенки. При спленомегалии различной этиологии в селезенке происходят и разные структурные изменения. Так, при нарушениях оттока крови из селезенки (портальная гипертензия, сдавление v. lienalis) общая длина синусов в результате их новообразования резко увеличивается, а поперечник оказывается меньше, чем в норме. Число клеток стенок синусов уменьшается (на единицу площади стенки синуса, или см²), общее число фагоцитоактивных клеток резко увеличивается. При спленомегалии в ответ на усиленный внутриселезеночный распад эритроцитов увеличиваются расширяются тяжи пульпы с увеличением фагоцитирующих клеток и гиперплазией клеток синусов.
Ультразвуковые исследования являются первыми, а нередко и завершающими при исключении патологии селезенки.
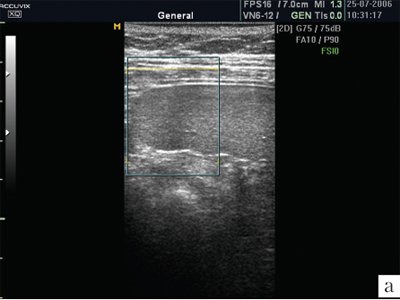
Капсула селезенки чрезвычайно тонкая, поэтому не визуализируется. Но благодаря капсуле изображение края селезенки предстает очень четким, хотя бывает сложно, особенно у полных пациентов, отграничить латеральный край селезенки от брюшной стенки. От капсулы селезенки в паренхиму отходят тончайшие соединительнотканные прослойки, которые намечают деление на дольки, хотя полностью дольчатого строения нет, поэтому орган очень хрупкий, особенно при спленомегалии, когда соотношение паренхимы и соединительной ткани резко изменяется в пользу первой составляющей. В норме эхографическое изображение селезенки гомогенное. Эхогенность селезенки у новорожденных, детей раннего и младшего возраста ниже, чем у взрослых, что объясняется слабым развитием трабекулярной ткани и полностью повторяет возрастную динамику эхоструктуры лимфатических узлов. Эхогенность ворот селезенки выше, чем ее паренхимы. В самой селезенке при использовании датчиков с частотой излучения 3-5 МГц регистрируется большое количество мелких линейных или точечных сигналов. Использование датчиков высокой частоты (13 МГц) позволило доказать, что эти сигналы являются отражением ультразвука от лимфоидных фолликулов (белой пульпы). Коэффициент корреляции с гистологическими находками оказывается очень высоким (r=0,71; p=0,03) [4]. Построение изображения в различных режимах открывает новые перспективы в возможностях оценки структуры селезенки. Ультразвуковое изображение селезенки в режиме МРТ позволяет лучше визуализировать паренхиму, убрать посторонние сигналы (рис. 1).
а) Изображение селезенки при ультразвуковом сканировании в обычном режиме. В паренхиме определяется множество дополнительных эхосигналов.
Киста селезенки у ребенка — удаление или лечение?
Такое заболевание, как киста селезенки современной медициной изучено на довольно серьезном уровне. Однако каких-либо определенных факторов, которые провоцируют возникновение новообразования, в настоящее время не выявлено.
Об особенностях заболевания и о том, какое лечение требует киста селезенки у ребенка, проекту «Москва — столица здоровья» рассказал Михаил Юрьевич Козлов — заведующий хирургическим отделением Морозовской детской больницы, врач-колопроктолог, детский хирург высшей квалификационной категории, кандидат медицинских наук, обладатель статуса «Московский врач».
— Почему возникают кисты селезенки у новорожденных?
Кисты селезенки делятся на две больших группы — истинные и ложные. Этой классификацией врачи пользуются с 1924 года. Истинные кисты — врожденные, ложные кисты — приобретенные. Первая группа составляет 25% от всех заболеваний селезенки, остальная доля приходится на ложные или приобретенные недуги, в том числе и новообразования.
Врожденные или истинные кисты селезенки появляются, как и любой порок развития, в процессе формирования органа у ребенка в утробе матери. Если быть точными, то на этапе формирования сосудов, питающих селезенку. Вероятно, это происходит вследствие причин генетического характера. Бывает также, что нетипичные для органа ткани могут мигрировать в его структуру и вызывать в будущем формирование кист.
Приобретенные или ложные кисты селезенки — это, как правило, посттравматические новообразования, вызванные перенесенными заболеваниями.
В отдельную группу также выделяются паразитарные кисты, причиной появления которых могут быть альвеококки, эхинококки и другие возбудители.
На сегодня заболевание изучено на довольно серьезном современном уровне. Тем не менее, трудно точно определить, что явилось причиной появления кисты селезенки: внешние факторы или внутриорганные изменения.
— Каковы признаки возникновения у ребенка кисты селезенки? На какие сигналы нужно обратить внимание?
Кисты селезенок относятся к медленно растущим новообразованиям, поэтому редко когда заболевание протекает остро. Как правило, киста небольших размеров — «случайная находка».
Если киста больших размеров, она вызывает нарушение функции органа, смещение самой селезенки либо рядом расположенных органов. В этом случае пациент может жаловаться на жжение, тяжесть и другие неприятные ощущения в левом подреберье. Но бывает, что и крупные кисты никак себя не проявляют.
— В каких случаях ребенку требуется операция?
Когда размеры кисты менее 3 — 4 сантиметров, новообразование не имеет каких-то клинических проявлений и не вызывает жалоб у ребенка, то достаточно наблюдения. Разумеется, при условии уверенности врачей в том, что это не злокачественная опухоль и нет динамики роста. Киста размером более 4 сантиметров — показание к проведению оперативного лечения.
— Расскажите о самых надежных способах диагностики заболевания?
Самый распространенный и доступный метод диагностики — ультразвуковое сканирование брюшной полости, благодаря которому можно определить, есть ли какое-то новообразование в селезенке или нет. Уже после того, как наличие кисты подтвердилось, мне как хирургу важно провести еще компьютерную томографию (КТ) с контрастированием и магнитно-резонансную томографию (МРТ). На КТ мы четко определим локализацию новообразования, его размер, отношение к ножке селезенки, где находятся сосуды. Все это важная информация для проведения операции. По МРТ будет понятно паразитарная киста или нет — будут хорошо видны вторичная и внутренняя оболочка возбудителя, а может и сам возбудитель. Все эти исследования доступны в Морозовской больнице.
— Какие виды оперативного вмешательства применяются в больнице?
Еще 15 — 20 лет назад, как правило, проводили спленэктомию — удаление селезенки. С появлением эндоскопических исследований КТ и МРТ стало возможным на этапе диагностики дифференцировать диагнозы доброкачественных и злокачественных новообразований. В результате хирурги начали проводить больше органосохраняющих операций. Сначала это были лапаротомические операции с большими разрезами на животе, когда удалялась часть селезенки или проводилась резекция кисты. В 1995 году в Москве была проведена первая лапароскопическая резекция кисты селезенки. С тех пор в нашей стране эта операция получила широкое распространение.
На сегодняшний день в нашей больнице проводятся:
— Лапароскопическая парциальная резекция селезенки, когда удаляется часть селезенки с новообразованием.
— Фенестрация кисты, когда удаляется «крышка» новообразования и эвакуируется его содержимое.
— Аргоноплазменная коагуляция — передовая технология, когда выжигается внутренняя выстилка кисты, что препятствует возникновению рецидивов в будущем.
Самые распространенные на сегодняшний день операции — лапароскопическая парциальная резекция селезенки и фенестрация кисты с декортикацией и выжиганием внутренней выстилки. Операции проводятся через три маленьких прокола под микроскопом. Даже при больших или гигантских кистах операции длятся от силы 1,5 — 2 часа. При этом передняя брюшная стенка травмируется минимально. Вероятность рецидива после подобного операционного вмешательства составляет не более 5 — 10%. Ребенок восстанавливается очень быстро, практически никогда не требуется реанимационных мероприятий. При удачно выполненной операции и хорошем послеоперационном периоде пациент выписывается домой через 3 — 5 дней здоровым.
Как альтернатива лапароскопическим операциям, существует новейшая методика, которая называется «чрезкожное пунктирование кисты под контролем ультразвука». Однако у технологии есть существенные ограничения: ее можно применять в случаях, когда есть стопроцентная уверенность в том, что киста доброкачественная и поблизости с ней нет крупных сосудов. Кроме того, есть много сообщений о том, что после подобных манипуляций наблюдается до 50% рецидивов. Поэтому данная методика практикуется нечасто.
В среднем мы оперируем 20 — 25 детей с истинными кистами селезенки в год. Кстати, злокачественные новообразования встречаются очень редко, за мою практику это было максимум 3 раза.
— Для таких высокотехнологичных операций, вероятно, требуется специальное оборудование?
Да, для подобных операций необходимо уникальное и дорогостоящее оборудование. Далеко не все больницы имеют такое современное оснащение. В Морозовской больнице есть все необходимое оборудование в полном объеме. К примеру, аргоноплазменный коагулятор. У нас их два.
Аргоноплазменный коагулятор позволяет выжигать внутреннюю выстилку кисты и контролировать гемостаз (система организма, функция которой сохранять кровь в жидком состоянии и останавливать кровотечения). Это очень важно при операциях на селезенке, поскольку она относится к органам кровотворения и кровоснабжается очень хорошо. Когда проводится порциальная резекция селезенки, важно добиться 100% гемостаза, чтобы не было осложнений, а осложнений не было никогда.
— Все ли из перечисленных операций доступны по полису ОМС?
Лапароскопическая парциальная резекция селезенки, фенестрация кисты и аргоноплазменная коагуляция проводятся в нашей больнице на сто процентов бесплатно по полису ОМС.
— Каков самый большой размер кисты в вашей практике?
Самую большую кисту в моей практике мы оперировали три года назад у девочки подросткового возраста. Объем новообразования составлял 12 литров. Из-за того, что киста была огромная, она сместила селезенку в брюшную полость. В процессе операции было эвакуировано 12 литров жидкости, орган был сохранен и возвращен на анатомически правильное место. Далее за пациенткой велось наблюдение: селезенка благополучно прижилась и нормально функционировала.
Год назад также был мальчик с гигантской кистой объемом 2,5 литра. Эта «находка» была случайной: во время диспансеризации на ЭКГ лаборант обратил внимание, что у ребенка ассиметричная грудная клетка, а УЗИ показало большое новообразование до 25 сантиметров в диаметре. При этом ребенок ни на что не жаловался. Между тем, гигантские кисты опасны. Если бы мальчик неудачно упал на левый бок или его кто-то ударил, это закончилось бы разрывом селезенки.
5 причин почему болит в левом боку
Боль — механизм, с помощью которого организм оповещает нас о возможных повреждениях тканей. Но часто ли мы сразу обращаемся к специалисту в случае беспокойства от боли? Или терпим до последнего и только потом доверяемся врачу? Давайте разберемся, почему нельзя игнорировать боль и что делать при ее обнаружении.
Одной из распространенных причин обращения к врачу является жалоба на боль в левом боку. Это не удивительно, ведь слева в брюшной полости находится множество органов: диафрагма, селезенка, часть желудка, поджелудочная железа, двенадцатиперстная кишка, петли кишечника, почка, мочевой пузырь и придатки матки у женщин. Помимо болезней, связанных с этими органами, боль в левом боку может иметь и другое происхождение.
Что болит в боку слева и о чем это говорит
1. Физиологическая боль в левом боку. Пожалуй, самый «безобидный» сигнал от тела. Физиологическая боль может возникнуть в результате бега. Селезенка переполняется кровью и давит на собственную оболочку, это и вызывает боль. Именно поэтому необходимо тщательно разминаться перед бегом и сохранять ровное дыхание во время активности. Бояться такой боли не стоит, просто остановитесь и отдышитесь, а когда боль стихнет, вернитесь к тренировке, немного снизив темп.
2. Кишечник. Причин для боли в кишечнике слева может быть множество: кишечная инфекция, колика, рост новообразование, синдром раздраженного кишечника. Если боль носит разовый характер и проходит сама через пару дней, беспокоиться не стоит. Если же боль продолжается больше двух дней, становится постоянной и мешает нормальной жизни, нужно обратиться к врачу и пройти обследование.
3. Поджелудочная железа. Ноющая боль в левом боку постоянна и усиливается после приема пищи? Это может быть симптомом хронического панкреатита, то есть воспаления поджелудочной железы, возникающего многократных повреждений органа. Если подобная боль возникла впервые, но сохраняется несколько дней, нужно провести обследование на выявление острого панкреатита.
4. Желудок. Большая часть желудка расположена в левой половине брюшной полости, поэтому боль, связанная с этим органом, чаще возникает слева. Острая боль вверху живота может сигнализировать о гастрите или язвенной болезни. Она может возникнуть как у взрослого, так и у ребенка. Поэтому если ребенок жалуется на боль в левом боку, его нужно срочно показать врачу.
5. Почки. При заболеваниях, связанных с выделительной системой, боль часто ощущается в области поясницы. Сильную боль, которая распространяется вниз по мочеточнику и до промежности, может вызвать почечная колика, возникшая при попадании камня в мочеточник. Если боль тупая, ноющая, отдает в низ живота, это может быть симптомом пиелонефрита.
Помните, что точный диагноз сможет поставить только специалист на основе ваших жалоб и результатов дополнительных обследований и анализов. Не стоит паниковать при разовом появлении боли, с ней может столкнуться любой человек. Однако если боль сопровождается дополнительными симптомами, то стоит обратить на нее более пристальное внимание.
На какие симптомы стоит обратить внимание
Помимо боли могут возникнуть и другие симптомы, многие из которых являются поводом для неотложного обращения к врачу или вызова скорой медицинской помощи.
1. Повышение температуры. Этот симптом характерен для многих кишечных инфекций, острого панкреатита, заболеваний желудка, пиелонефрита и многих других болезней. Помните, если температура долго не спадает даже после приема жаропонижающих средств, необходимо обратиться в службу скорой помощи.
2. Тошнота и рвота. Подобные симптомы могут сопутствовать всем вышеперечисленным заболеваниям. Не откладывайте вызов врачей, если в рвотных массах есть кровь или же рвота не прекращается.
3. Диарея. Учащение стула может сопровождать кишечные инфекции, панкреатит, гастрит и другие заболевания. Если кал имеет черный цвет или примесь крови, стоит незамедлительно обратиться к специалистам.
Менее опасными симптомами, сопровождающими боли в левом подреберье, является вздутие, тяжесть после приема пищи (особенно жареной, жирной, соленой), сильное урчание в животе, изжога.
К какому врачу обратиться с болью в левом боку
При обнаружении боли в левом боку, стоит обратиться к компетентному специалисту. Первым делом стоит записаться на прием к гастроэнтерологу, так как боли в животе — это профиль данного специалиста. После обследования врач может вас перенаправить к другому специалисту — кардиологу, неврологу, хирургу или нефрологу, если выявится, что у вас нет заболевании ЖКТ.
В медицинском центре «Здоровье» в Москве принимают врачи самых разных направлений. В лаборатории центра вы можете сдать кровь и сделать УЗИ по назначению врача, чтобы не терять время в очередях и узнать результаты обследования как можно быстрее. Мы сохраняем доступные цены на прием специалистов и процедуры, необходимые для обследования организма.
Запишитесь на прием по телефону или оставьте заявку на сайте, и наши администраторы запишут вас на прием.
Не игнорируйте боль, обращайтесь за помощью своевременно, чтобы предотвратить возможные осложнения.