Двойной тест ниже порога отсечки что значит
Нормы двойного теста
Будущая мама всегда проходит множество обследований, из которых очень важными являются двойной и тройной тесты. «Двойной тест» помогает заподозрить о серьезных отклонениях в развитии плода, а так же врожденные заболевания. Любая будущая мамочка всегда волнуется о здоровье своего будущего ребенка, ее волнует, чтобы не было у ее ребенка ни каких патологий в развитии, ни в росте, ни в весе, чтобы у малыша не было отклонений и генетических пороков. Для этого врачи назначают пройти на втором триместре особое обследование – это пренатальный скрининг. Такое исследование поможет обнаружить у ребенка синдромы Дауна, Эдвардса, а так же анэнцефалию, что означает дефект нервной трубки, и т.д. Но все эти анализы никогда не ставят окончательный диагноз, только лишь риск.
Пренатальный скрининг всегда проводится два раза за беременность: первый раз на одиннадцатой – тринадцатой недели, а второй раз на восемнадцатой – двадцать первой неделе. Такое обследование – это сочетание УЗИ и анализа крови, что определяет специфические плацентарные белки, что имеет свое название – «двойной тест». Такая процедура включает в себя анализ крови – ультразвуковой и биохимический скрининг. Такие тесты безопасные и абсолютно не влияют на здоровье мамочки и малыша. Врачи рекомендуют проводить «двойной тест» при беременности всем беременным. Эти исследования могут помочь обнаружить хромосомные отклонения, но никак не ставят точного диагноза. Например, если изменена двадцать первая хромосома, то это синдром Дауна. Например, если изменена восемнадцатая хромосома, то это синдром Эдвардса.
Как проводится «двойной тест» на беременность? Мамочка утром натощак идет сдавать кровь с вены, что определяет два показателя: β-ХГЧ; PAPP-A, плазменного протеина A, который связан с беременностью. И если существуют изменения этих белков, то это значит, что есть риск у плода хромосомных нарушений. Еще нужно сделать УЗИ воротниковой зоны плода, что показывает, есть или нет жидкости на поверхности шеи плода. Когда врач обнаружил, что малыш головку разгибает, то такое значение может увеличиваться на шесть десятых миллиметра, а если сгибает, тогда уменьшаться на четыре десятых миллиметра. То есть, итого значение составляет три миллиметра. Обычно, когда цифры высокие, то есть риск патологии.
«Двойной тест» на беременность проводят для уверенности и спокойствия мамы и врача, чтобы убедиться, что ребенок развивается и растет нормально. Результаты таких анализов показывают в единицах МоМ – это коэффициент, который показывает отклонения от среднего значения, то есть выше или ниже отсечки. Среднее значение составляет от 0,5 до 2. Лучше всего, когда 1. Но при патологиях плода значения МоМ отличаются.
«Двойной тест» ниже порога отсечки
Это когда результаты «двойного теста» ниже β – хорионический гормон человека, что означает – угроза выкидыша. Это синдром Эдвардса – в восемнадцатой паре появляется третья хромосома, что является различными пороками в развитии. Такие дети не выживают.
«Двойной тест» выше порога отсечки
Когда такого гормона в крови больше нормы, тогда это синдром Дауна. Это такая патология, которая развивается еще в момент зачатия: к двадцать первой паре хромосом прибавляется одна, которая является лишней. И это уже никак не исправить. Такие дети умственно-отсталые. В наше время это неизлечимо.
Все такие отклонения вызываются курением, алкоголизмом и т.д. Так, что консультируйтесь с квалифицированными врачами, сдавайте нужные анализы и вы родите здорового ребенка.
Двойной тест при беременности

Мы располагаем передовой лабораторной системой DELFIA-LifeCycle® и высокочувствительным УЗИ-аппаратом, с помощью которых удаётся увидеть малейшие отклонения в течении беременности и детально изучить генетический материал. При выявлении нарушений вы получите консультацию опытного гинеколога.
Стоимость двойного биохимического теста
Расчет стоимости лечения Все цены
Зачем нужен двойной тест
Двойной тест помогает на ранней стадии беременности выявить признаки, характеризующие необратимые пороки развития плода. Женщинам, входящим в группу риска, исследование просто необходимо, так как при наличии нескольких предрасполагающих факторов – позднего зачатия, перенесённых венерических заболеваний, наследственной предрасположенности, угроза рождения больного ребёнка возрастает.
Из результатов обследования будущая мама узнает обо всех отклонениях, которые могут повлиять на развитие плода, и совместно с супругом принять решение о необходимости сохранения беременности. Если не пройти биохимический скрининг, то при наличии у малыша врождённых хромосомных патологий, шансов на полноценную жизнь в обществе не остаётся ни у малыша, ни у родителей.
Специалисты
заведующий операционным блоком, врач акушер-гинеколог высшей категории, гинеколог-хирург
акушер-гинеколог, гематолог, гемостазиолог, кандидат медицинских наук
Когда и как сдавать анализы
Двойной скрининг проводится в период с 11 по 13 неделю. УЗИ и анализ крови обязательно проходят последовательно, в противном случае обследование даст ошибочные результаты.
УЗИ-скрининг
С помощью ультразвука устанавливают ряд показателей:
На сроке 11-13 недель они должны соответствовать конкретным значениям. Любые отклонения, например, большая/маленькая голова, большой объём жидкости в области воротникового пространства, трактуются как признаки аномалий развития и требуют уточнения с помощью биохимии крови.
Если обнаруживаются признаки нарушения кровотока, дополнительно назначают доплер-исследование, позволяющее детализировать проблемы кровоснабжения сердца и головного мозга.
Биохимический анализ
Проводится не позднее 3-х дней после УЗИ и только в том случае, если подтверждён срок беременности. Будущая мама сдаёт кровь из вены – желательно утром, натощак. Нужно настроиться на обследование, сохранять психологическое спокойствие, накануне не переутомляться.
При оценке состава крови определяется концентрация 2-х веществ – PAPP-A и β-ХГЧ, которые появляются в организме только в связи с беременностью и являются биохимическими маркерами хромосомных аномалий.
Норма и расшифровка результатов
Для оценки результатов двойного теста необходимо учитывать не только показатели биохимического анализа, но и итоги ультразвукового сканирования.
| Срок беременности | PAPP-A | β-ХГЧ |
|---|---|---|
| 9-10 недель | 0,32 — 2,42 | Снижение уровня по отношению к максимальному показателю |
| 11-12 недель | 0,79 — 4,76 | |
| 12-13 недель | 1,03 — 6,01 |
Результаты можно считать соответствующими норме, если показатели не отклоняются больше, чем на 0,5-2 МоМа (коэффициент соотношения фактических данных и среднего значения) в ту или иную сторону.
Сильное понижение β-ХГЧ – признак синдрома Эдвардса, аномальное повышение – синдрома Дауна, если не установлена многоплодная беременность. Снижение концентрации PAPP-A белка позволяет заподозрить патологии 18 и 21 хромосомы.
Интерпретация результатов
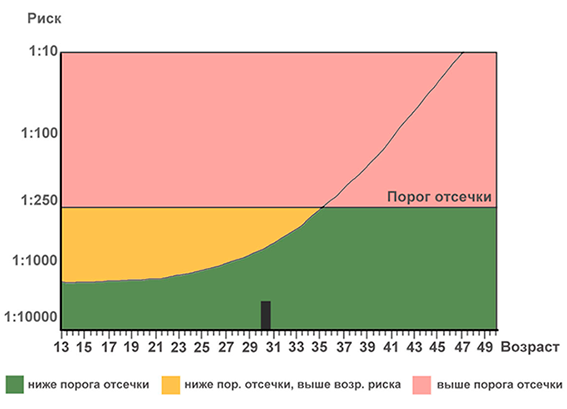
В каждом случае прогноз делается с учётом индивидуальных особенностей организма и образа жизни женщины, так как курение, лишний вес, сахарный диабет изменяют соотношение белков в крови. При расчёте рисков иногда используют выражение «выше или ниже порога отсечки», то есть отмечено отклонение от порогового показателя 1:250. При результате 1:50 угроза рождения больного ребёнка высокая, при соотношении 1:3000 – минимальная.
Приходите в Медицинский женский центр! Наши врачи смогут грамотно интерпретировать результаты двойного теста и дать объективное заключение о течении беременности.
Коротко о пренатальных генетических скринингах
Почти во всех странах мира беременным женщинам начали предлагать перинатальные (пренатальные) генетические скрининги, которые не являются обязательными для прохождения, но желательными, и я по ходу этой статьи объясню почему. «Наших» женщин пугают в первую очередь два слова в названии этих тестов: перинатальный и генетический. Дословно «перинатальный» означает «до рождения», то есть до рождения ребенка, и охватывает период беременности. Слово «генетический» имеет связь с генами, генетикой, однако не означает, что после пренатального генетического теста вам необходимо будет идти на консультацию к генетику. Часто врачи посылают женщин к генетику после сдачи этих тестов, потому что понятия не имеют, как интерпретировать результаты, но и сами генетики в большинстве случаев не знают.
Пренатальные скрининги (тесты) созданы с целью прогностического определения риска поражения плода рядом хромосомных аномалий и пороков развития. Это не диагностические тесты, поэтому они не могутзаменить диагностические методы обследования. Пренатальные скрининги обычно включают три основных параметра, которые учитываются при подсчете риска поражения плода рядом серьезных заболеваний: возраст матери, размеры воротникового пространства эмбриона, биохимические маркеры сыворотки крови беременной женщины.
В крови беременной женщины есть несколько веществ (маркеров), уровень которых меняется в зависимости от состояния плода и осложнений беременности. Комбинация этих маркеров и показатели их уровней могут быть прогностическим критерием в определении синдрома Дауна, пороков развития нервной трубки (спина бифида), передней стенки живота и ряда других заболеваний. Каждое медицинское учреждение использует свою комбинацию маркеров и имеет свои прентальные срининговые программы для беременных женщин, однако различие между такими программами незначительное. Все тесты делятся на скрининг первого триместра, который проводится до 14 недель беременности, и скрининг второго триместра, который проводится в 15-18 недель. Часто определение специфических маркеров может проводиться и в околоплодных водах на более поздних сроках беременности.Некоторые учреждения используют комбинацию скринингов первого и второго триместров.
Еще несколько лет тому назад пренатальный генетический скрининг предлагали пройти беременным женщинам возрастом 35 лет и старше, так как у них в несколько раз выше риск поражения плода синдромом Дауна, чем у женщин 20-25-летнего возраста. Сейчас пренатальный скрининг рекомендуется проходить всем беременным женщинам, независимо от возраста.
Существует несколько биохимических маркеров, которые определяют в сыворотке крови. Одни из них вырабатываются плацентой (ХГЧ, РАРР-А, ингибин А), другие – плодом (альфафетопротеин), третьи могут вырабатываться и плодом, и плацентой (эстриол 3). Эти маркеры появляются на разных сроках беременности, и их уровень меняется с прогрессом беременности, поэтому важно проводить такие скрининги вовремя, то есть на том сроке беременности, для которого эти скрининги были разработаны. Поспешное проведение на ранних сроках, или запоздалое на более поздних сроках может привести к получению ложных результатов.
Получив на руки результат, женщина либо нуждается в дополнительном обследовании, либо ничего предпринимать не нужно. Если вы получили результат и его данные выражены в количественных единицах, то есть указан уровень того или иного маркера, такие анализы не имеют практического значения. Некоторые врачи «умудряются» посмотреть таблицы уровней, например, ХГЧ, и, сверив цифры, определяют срок беременности. Но при чем здесь срок беременности и пренатальный скрининг, который не проводится с целью определения срока беременности? Только при том, что проводить этот скрининг необходимо строго в рамках сроков беременности, когда его результаты имеют максимальную достоверность. Точный срок беременности должен быть известен до проведения скрининга, а не наоборот!
Правильный результат анализа содержит заключение о шансе плода быть пораженным синдромом Дауна или пороком развития нервной трубки, и этот шанс выражается не в процентах, а в пропорции. Например, 1:200, 1:3456 и т.д. Это означает, что шанс того, что у ребенка может быть такая-то проблема с учетом всех факторов и показателей маркеров, один на 200 случаев нормальной беременности. Чем больше показатель, тем меньший риск поражения плода. Поэтому 1: 3456 намного лучше, чем 1: 200.Дальше врач должен сравнить показатели женщины с показателями возрастной категории местности, в которой она живет или проходит обследование. Обычно в заключении лаборатории есть такое сравнение и говорится, что риск высокий, средний или низкий. Если риск такой же возрастной группы женщин составляет 1: 500, например, а у женщины показатель 1:1000, то это означает, что риск поражения плода очень низкий – ниже, чем у большинства беременных женщин ее возраста данной местности. Если, наоборот, у женщины показатель 1:250 по сравнению с групповым, то риск будет средним или высоким.
В спорных ситуациях должны учитываться все факторы, в том числе показатели УЗИ, данные семейной истории и другие. Поспешное прерывание беременности только на основании результатов пренатального скрининга является ошибкой. Дело в том, что ложноположительный тест может быть при неправильном вычислении срока беременности (например, у женщины 16 недель беременности, а врач ошибочно поставил ей 14 недель, и все результаты сверяются с этим сроком беременности); при многоплодной беременности количество маркеров вырабатывается больше, и ряде других случаев показатели могут быть повышены. Индивидуальный подход в интерпретации результатов анализа позволит избежать многих поспешных выводов, а значит, и грубых ошибок.
P.S. Я советую всем женщинам, проживающим на территории бывших стран Союза, перед тем, как идти в лабораторию сдавать кровь на генетический скрининг первого или второго триместра, позвонить в лабораторию и спросить:
1.Проводит ли ваша лаборатория компьютерное вычисление индивидуального риска поражения плода синдромом Дауна и рядом других проблем, на основании уровня тех маркеров (веществ), которые вы определяете в крови этим скринингом?
Если ответ «Да» – второй вопрос:
2. Как выражается заключительный результат такого исследования, т.е. как звучит заключение?
Правильный ответ: в виде пропорции, например, один к такому-то числу. Если ответ «Нет» или в отношении заключительного результата дремучий лес, не спешите тратить деньги, а лучше сохраните их на что-то более полезное.
Пренатальный скрининг
Скрининг при беременности – это комбинация ультразвукового исследования плода и анализа крови, который помогает определить риск развития у плода определенных врожденных дефектов. Важно понимать разницу между скрининг-тестами и диагностическими тестами. С помощью скрининговых тестов определяется вероятность наличия определенных проблем со здоровьем ребенка, но на основании скрининга не ставится диагноз.
Почему необходимо проходить скрининг на хромосомные аномалии во время беременности?
Многие будущие родители обеспокоены тем, что их ребенок может родиться с синдром Дауна или другими хромосомными аномалиями. Пренатальный скрининг помогает оценить вероятность наличия у ребенка патологий. Полученные результаты могут помочь в принятии решения о необходимости инвазивной диагностики, чтобы узнать наверняка о состоянии ребенка.
С помощью скрининга можно лишь узнать, насколько велика вероятность наличия патологий у ребенка, но только инвазивная диагностика, например, амниоцентез, поможет определить, если ли патология на самом деле. Скрининги не представляют риска для мамы или ребенка, в то время как инвазивная диагностика действительно несет небольшой риск выкидыша.
Что такое хромосомные аномалии?
Хромосомы – это нитевидные структуры в каждой клетке, которые являются носителями генов. У большинства людей в каждой клетке (кроме половых) содержатся 46 хромосом (23 пары). Каждая хромосома совпадает с соответствующей хромосомой от другого родителя, образуя 23 пронумерованных пары. Таким образом, каждая пара состоит из одной хромосомы от матери и одной от отца. Половые клетки (яйцеклетки и сперматозоиды) содержат по 23 хромосомы. Во время оплодотворения яйцеклетка сливается со сперматозоидом и получается полный набор из 46 хромосом.
Биологические ошибки могут возникать на ранних стадиях деления клеток, вызывая отклонения в хромосомах. Например, некоторые дети развиваются с 47 хромосомами: вместо 23 пар, у них 22 пары и одни набор из 3 хромосом. Такая аномалия называется трисомией.
Часто у женщины, забеременевшей ребенком с аномальным количеством хромосом, происходит выкидыш, как правило, на ранних сроках. Но с некоторыми хромосомными аномалиями ребенок может выжить и родиться с проблемами развития и врожденными дефектами, которые могут быть как незначительными, так и тяжелыми. Синдром Дауна, известный также как трисомия 21, происходит, когда ребенок имеет дополнительную (третью) копию 21-ой хромосомы вместо нормальных двух. Синдром Дауна является самой распространенной хромосомной аномалией, с которой рождаются дети.
Другими распространенными хромосомными аномалиями, с которыми могут родиться дети, являются трисомия 18 и трисомия 13. Эти нарушения практически всегда связаны с глубокой умственной отсталостью и другими врожденными пороками развития. Такие дети, если доживают до рождения, то редко живут более чем несколько месяцев. Хотя некоторые из них могут прожить пару лет.
У любых родителей может быть ребенок с аномалиями, но с возрастом матери этот риск увеличивается. Например, шансы родить ребенка с синдромом Дауна увеличиваются примерно от 1 к 1040 в возрасте 25 лет до 1 к 75 в возрасте 40 лет.
Что я могу узнать, сделав скрининг?
Для скрининга используются образцы крови и результаты ультразвуковых исследований, чтобы определить, какая вероятность того, что у ребенка есть хромосомные отклонения, в том числе синдром Дауна или некоторые другие врожденные пороки развития (например, дефекты развития нервной трубки). Это неинвазивный метод (имеется в виду, что в данном случае нет необходимости вставлять иглу в матку), поэтому он не представляет никакой опасности для матери или ребенка.
Результат скрининга не является диагнозом, это лишь оценка вашего индивидуального риска. С помощью скрининга можно выявить около 90% беременностей с хромосомными патологиями. Результаты обследования представляются в виде соотношения, которое отображает вероятность наличия патологии, основанное на результатах анализов, возраста матери и других параметров. Эта информация может помочь решить, необходимо ли прибегнуть к инвазивным методам диагностики (амниоцентез, кордоцентез и т.д.).
С помощью внутриутробной диагностики плода, например, биопсии ворсин хориона, амниоцентеза, можно с более чем 99% уверенностью определить, есть ли у ребенка хромосомные аномалии. Такая диагностика помогает определить несколько сотен генетических заболеваний путем анализа генетической структуры клеток плода или плаценты. Однако, при инвазивной диагностике существует небольшой риск выкидыша.
Хромосомные патологии невозможно «исправить» или вылечить. Если ребенку поставили такой диагноз, можно подготовиться к рождению ребенка с определенными проблемами в развитии или прервать беременность.
Какие плюсы и минусы скрининга?
Преимущество скрининга в том, что он дает информацию о вероятности наличия у ребенка хромосомных патологий, но без риска выкидыша, связанного с инвазивной диагностикой.
Но скрининг имеет и недостатки. Он не всегда помогает выявить все случаи патологий. По результату скрининга у ребенка могут быть низкие риски, а на самом деле патология есть. Это называется ложноотрицательный результат, и применение инвазивной диагностики, которая выявила бы проблему, в большинстве таких случаев даже не будет рассматриваться.
И, наоборот, по результатам скрининга у ребенка может быть высокая вероятность наличия хромосомных аномалий, в то время как ребенок абсолютно здоров (ложноположительный результат). Такой результат может стать причиной проведения не обязательных в данном случае дополнительных обследований и излишнего беспокойства о здоровье ребенка.
Делать или не делать скрининг?
Скрининг не является обязательным обследованием, но его рекомендуется проходить всем женщинам, независимо от возраста и состояния здоровья, так как известно, что около 80% детей с синдромом Дауна рождаются в обычных семьях у женщин до 35 лет.
Дополнительную информацию о скрининге можно получить у своего гинеколога или проконсультироваться с генетиком. Но, в конечном счете, делать скрининг или нет, это личный выбор каждой женщины.
Многие женщины соглашаются на скрининг, а затем на основании результатов принимают решение о необходимости инвазивной диагностики. Некоторые женщины хотят сразу прибегнуть к инвазивной диагностике (они могут быть в группе высокого риска по возникновению хромосомных патологий или других нарушений, которые не выявляются с помощью скрининга, или просто хотят знать как можно больше о состоянии своего ребенка и готовы жить с небольшим риском выкидыша). Другие женщины решают не делать ни скрининг, ни инвазивную диагностику.
Когда необходимо делать скрининг?
В зависимости от программы, которую используют при расчете рисков (ASTRAIA, PRISCA, Life Cyscle и др.), тактика проведения скрининга может немного отличаться.
Скрининг первого триместра состоит из биохимического анализа крови, а также ультразвукового исследования.
Биохимический анализ крови первого триместра (так называемый «двойной тест») определяет уровень двух белков в крови, которые вырабатываются плацентой – свободный бета-ХГЧ и ассоциированный с беременностью протеин плазмы-А (Pregnancy-associated Plasma Protein-A, РАРР-А). Аномальные уровни этих биохимических маркеров являются признаком наличия патологий у плода. Этот анализ необходимо сделать в период с 10-ой до конца 13-ой недели беременности.
Основным показателем во время проведения скринингового УЗИ является толщина воротникового пространства (ТВП, синонимы: воротниковая зона, шейная складка, nuchal translucency (NT)). Воротниковое пространство – это область на задней поверхности шеи ребенка между кожей и мягкими тканями. У детей с хромосомными аномалиями в воротниковом пространстве имеет тенденцию накапливаться больше жидкости, чем у здоровых детей, в результате чего эта область становится больше. Толщина воротникового пространства должна измеряться в период с 11-ой до конца 13-ой недели. Кроме ТВП, на УЗИ также измеряют копчико-теменной размер (КТР), по которому уточняется срок беременности, носовую косточку и другие параметры плода.
УЗИ совместно с биохимическим анализом крови представляют собой комбинированный скрининг I триместра. С помощью этого скрининга выявляется до 90% детей с хромосомными аномалиями. Первый скрининг считается более точным.
Преимуществом скрининга I триместра является возможность узнать о патологиях ребенка на относительно ранней стадии беременности. Если по результатам скрининга получается высокий риск, то еще есть шанс успеть сделать биопсию ворсин хориона, которая выполняется обычно в период с 11 недели до 13 недель и 6 дней, чтобы узнать наверняка, если ли у ребенка хромосомные аномалии, пока срок беременности еще не очень большой.
Скрининг второго триместра желательно делать на 16-18 неделе беременности. Кроме хромосомных аномалий с его помощью выявляются дефекты нервной трубки. Он включает в себя биохимический анализ крови трех (тройной тест) или четырех (четверной тест) показателей (в зависимости от возможностей лаборатории). При тройном тесте определяется уровень хорионического гонадотропина человека (ХГЧ, hCG), альфа-фетопротеина (АФП, AFP), неконьюгированный эстриол (uE3), а при четверном добавляется еще один показатель – ингибин А. Аномальные значения этих веществ в крови свидетельствуют о вероятности того, что плод имеет какие-либо нарушения. Для скрининга II триместра при расчете рисков используются данные УЗИ первого скрининга.
Так как скрининг первого триместра считается более точным и имеет меньше ложноположительных результатов, врачи часто не назначают второй скрининг, так как он менее чувствительный и не повышает шансы на определение патологий у плода. Во втором триместре достаточно сдать анализ крови на один биохимический маркер – АФП, который дает возможность выявить дефекты нервной трубки у плода. Если по результатам первого скрининга у ребенка высокая вероятность наличия хромосомных аномалий, то необходимо пройти инвазивную диагностику, чтоб как можно раньше оценить состояние ребенка, не дожидаясь второго скрининга.
Следующим этапом оценки состояния плода является УЗИ на 20-22 неделе и на 30-32 неделе беременности.
Как понять результаты скрининга?
Результаты скрининга должны быть представлены в виде оценки индивидуального риска. Расчет производится с помощью специальных компьютерных программ (например, PRISCA, ASTRAIA и др.), которые учитывают данные УЗИ, результаты биохимического анализа крови и индивидуальные факторы (возраст, вес, этническая принадлежность, количество плодов и т.д.). В программе ASTRAIA при расчете рисков учитываются дополнительные УЗ параметры, что дает возможность повысить выявляемость патологий.
Интерпретация отдельных биохимических показателей и сравнение их с нормами без расчета рисков не имеет смысла.
В результатах скрининга указываются соотношения, которые отображают шансы ребенка на наличие патологий. Риск 1 к 30 (1:30) означает, что из 30 женщин с таким же результатом, у одной из них родится ребенок с хромосомными аномалиями, а у остальных 29 – здоровые дети. Риск 1 к 4000 означает, что из 4000 женщин с таким же результатом, у одной родится ребенок с патологией, а у 3999 женщин будут здоровые дети. То есть, чем выше второе число, тем меньше риск.
Также в скрининге может быть указано, что результат ниже или выше порога отсечки. В основном тесты используют порог отсечки 1:250. Например, результат 1:4000 будет считаться нормальным, потому что риск меньше, чем 1:250, то есть ниже порога отсечки. А при результате 1:30, риск считается высоким, потому что он выше порога отсечки.
Нормальный результат скрининга не является гарантией того, то ребенок не имеет хромосомных аномалий. По такому результату можно только предположить, что проблемы маловероятны. В свою очередь плохой результат не означает наличие патологий у ребенка, а только то, что патология, скорее всего, есть. На самом деле, большинство детей с плохими результатами скрининга не имеют никаких патологий.
Гинеколог или генетик помогут понять результаты скрининга, а также объяснить необходимость инвазивной диагностики в случае плохого результата. Необходимо взвесить все «за» и «против» и решить, готовы ли вы пойти на инвазивную диагностику, при которой существует небольшой риск выкидыша, чтобы узнать о состоянии вашего ребенка.
И наконец, имейте в виду, что нормальный результат скрининга не гарантирует отсутствие проблем у ребенка. Скрининги разработаны для выявления всего нескольких распространенных хромосомных аномалий и дефектов нервной трубки. Ребенок с нормальным результатом все равно может иметь какие-либо другие генетические проблемы или врожденные дефекты. Кроме того, нормальный результат не гарантирует того, что у ребенка будет нормально функционировать мозг и не исключает такие нарушения, как аутизм.