Дыхание бвонсамди для чего
Дыхание бвонсамди для чего
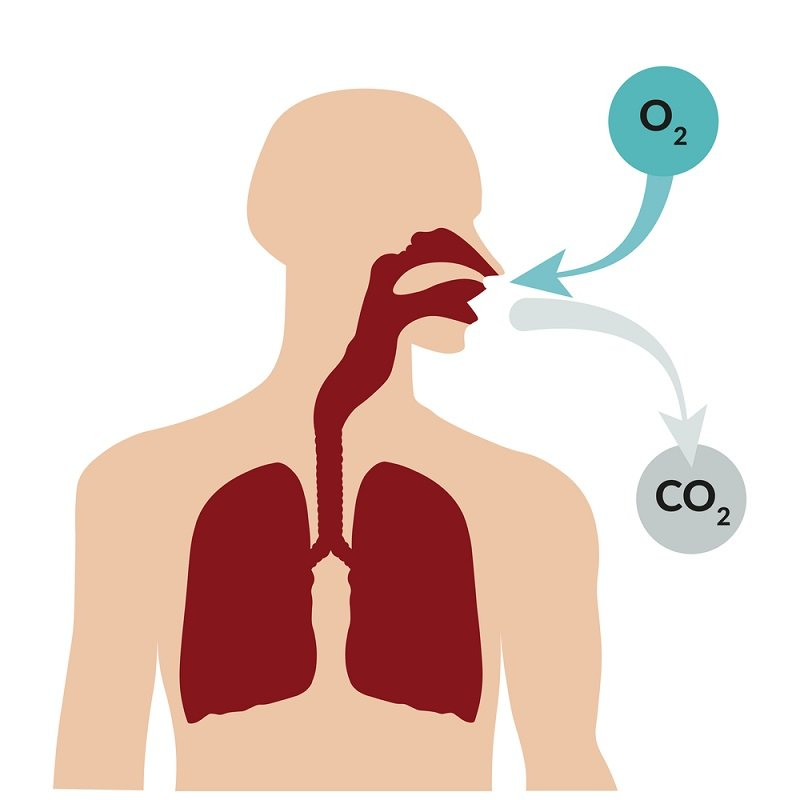
Мы все неоднократно слышали из самых разных источников, и большинство научных исследований указывают на то, что дыхание через нос является правильным и наиболее оптимальным способом дыхания.
Знаете ли вы, что наш организм предназначен именно для дыхания через нос? Правильное и постоянное дыхание через нос имеет много преимуществ для нашего здоровья.
Во-первых, носовое дыхание помогает нам бороться с инфекциями.
Ноздри и пазухи фильтруют и нагревают воздух, поступающий в легкие. Также в пазухах носа образуется оксид азота, который в небольших дозах вреден для бактерий. Когда мы вдыхаем воздух через нос, он нагревается, увлажняется, кондиционируется и смешивается с оксидом азота, который выполняет две важные функции: убивает опасные бактерии и действует как сосудорасширяющее средство в дыхательных путях, артериях и капиллярах.
Во-вторых, носовое дыхание обеспечивает лучший кровоток в легких. Расширение сосудов оксидом азота увеличивает площадь поверхности альвеол, которые поглощают кислород, что означает, что кислород усваивается лучше, когда мы дышим через нос.
Носовое дыхание (в отличие от дыхания через рот) повышает циркуляцию крови, благотворно влияет на уровень кислорода и углекислого газа в крови, замедляет частоту дыхания и увеличивает общий объем легких.
В-третьих, носовое дыхание помогает поддерживать температуру тела.
Через нос обеспечивается выделение около 33% выдыхаемого тепла и влаги, таким образом, поддерживается нормальная температура тела.
В-четвертых, дыхание через нос помогает улучшить функции мозга. Гипоталамус отвечает за многие функции в нашем организме, особенно те, которые мы считаем автоматическими: сердцебиение, поддержание кровяного давления, чувство жажды и голода, циклы сна и бодрствования. Гипоталамус также отвечает за выработку химических веществ, которые влияют на память и эмоции. Увеличение воздушного потока через правую ноздрю коррелирует с повышенной активностью левого полушария мозга и улучшением вербальной функции, тогда как увеличение воздушного потока через левую ноздрю связано с повышенной активностью правого полушария мозга и улучшенными пространственными характеристиками.
Дыхание через нос ограничивает потребление воздуха и заставляет замедляться сердцебиение. Правильное дыхание через нос уменьшает артериальное давление и уровень стресса у большинства людей.
В-пятых, носовое дыхание помогает во время тренировок.
Легкие извлекают кислород из воздуха, которым мы дышим, прежде всего, на выдохе. Когда мы выдыхаем через ноздри, довольно маленькие по сравнению со ртом, создается обратное давление, что приводит к замедлению движения выдыхаемого воздуха и позволяет легким поглотить большего количества кислорода. Носовое дыхание создает примерно на 50 % больше сопротивления потоку воздуха у здоровых людей, чем дыхание через рот, что приводит к увеличению поглощения кислорода на 10-20 %.
При правильном обмене кислорода и углекислого газа наша кровь поддерживает сбалансированный уровень pH. Если углекислый газ выделяется из организма слишком быстро, как при дыхании через рот, поглощение легкими кислорода уменьшается. Если вы хотите улучшить свои показатели во время тренировок, вам следует исключить гипервентиляцию, то есть дыхание через рот.
Если вы дышите через рот, вы пропускаете много важных этапов в процессе дыхания, и это может привести к различным проблемам со здоровьем, например к храпу и апноэ во сне. Дыхание через нос помогает замедлить дыхательный цикл, чтобы обеспечить надлежащее накопление СО2 и лучшее поглощение кислорода.
Также следует помнить, что слизистая оболочка, выстилающая нос, простирается до бронхов. Микробы, попадающие в слизь, секретируемую слизистой оболочкой, в большинстве своем погибают. Дыхание через рот делает нас более восприимчивыми к простуде и другим инфекциям.
Дыхание через рот также плохо влияет на легкие, сердце и другие органы и системы нашего организма. Некоторые исследования показывают, что дыхание через рот и связанная с ним гипервентиляция усугубляют астму, артериальную гипертонию, болезни сердца и другие проблемы, связанные со здоровьем.
Дыхание через рот приводит к снижению уровня углекислого газа, что замедляет деятельность мозга и рефлексы, а также может вызвать приступы головокружения, и, иногда, потери сознания. Хроническое дыхание через рот также вызывает сужение дыхательных путей.
Когда мы вдыхаем или выдыхаем через рот, дыхательные пути остаются недостаточно увлаженными, сосуды сужаются, что приводит к снижению количества кислорода, которое фактически абсорбируется через альвеолы в легких.
Дыша через рот, вы отказываете своему сердцу, мозгу и всем другим органам в оптимальном количестве кислорода. Даже если у вас нет симптомов сердечных заболеваний, у вас могут развиться аритмии и другие нарушения.
Дыхание через рот может привести к храпу или апноэ во сне.
Храп не только является серьезной проблемой для здоровья, но и социально неприемлем. Другие люди могут жаловаться на шум, который раздражает и не позволяет выспаться, находясь в одной комнате с храпящим.
Дыхание через рот приводит к сужению кровеносных сосудов.
Можно подумать, что при дыхании через рот мы вдыхаем больше воздуха, но на самом деле наше дыхание просто замедляется. При дыхании через рот наш мозг думает, что углекислый газ теряется слишком быстро, и стимулирует бокаловидные клетки, которые вырабатывают слизь, замедляют дыхание и вызывают сужение кровеносных сосудов.
Дыхание ртом лишает нас многих радостей жизни. Все эти прекрасные запахи, которыми мы наслаждаемся, влияют на наше поведение, воспоминания и многие функции вегетативной нервной системы.
Каждая ноздря функционирует независимо и синергетически в отношении фильтрации, нагревания, увлажнения, осушения и обоняния воздуха. Дыхание через рот может повлиять на внешний вид, привести к изменению прикуса, удлинению лица, и, из-за плохого качества сна, образованию мешков под глазами. Дыхание через рот также ускоряет потерю воды, увеличивая возможное обезвоживание.
Как избавиться от привычки дышать ртом?
Нейрогенные расстройства дыхания: гипервентиляционный синдром
История изучения гипервентиляционного синдрома (ГВС). Первое клиническое описание ГВС принадлежит Да Коста (1842), который обобщил свои наблюдения за солдатами, участвующими в гражданской войне. Он наблюдал нарушения дыхания и связанные
История изучения гипервентиляционного синдрома (ГВС). Первое клиническое описание ГВС принадлежит Да Коста (1842), который обобщил свои наблюдения за солдатами, участвующими в гражданской войне. Он наблюдал нарушения дыхания и связанные с ними различные неприятные ощущения в области сердца, назвав их «солдатское сердце», «раздраженное сердце». Подчеркивалась связь патологических симптомов с физической нагрузкой, отсюда еще один термин — «синдром усилия». В 1918 г. Lewis предложил другое название — «нейроциркуляторная дистония», которым до сих пор широко пользуются терапевты. Были описаны такие проявления ГВС, как парестезии, головокружения, мышечные спазмы; подмечена связь усиления дыхания (гипервентиляции) с мышечно-тоническими и тетаническими нарушениями. Уже в 1930 г. было показано, что боли в области сердца при синдроме Да Коста имеют не только связь с физической нагрузкой, но и гипервентиляцией в результате эмоциональных нарушений. Эти наблюдения нашли свое подтверждение во время Второй мировой войны. Гипервентиляционные проявления были отмечены как у солдат, так и у мирного населения, что свидетельствовало о важном значении психологических факторов в генезе ГВС.
Этиология и патогенез. В 80–90 годы ХХ столетия было показано, что ГВС входит в структуру психовегетативного синдрома [1]. Основным этиологическим фактором являются тревожные, тревожно-депрессивные (реже — истерические) расстройства. Именно психические расстройства дезорганизуют нормальное дыхание и приводят к гипервентиляции. Дыхательная система, с одной стороны, обладает высокой степенью автономности, с другой — высокой степенью обучаемости и тесной связью с эмоциональным состоянием, особенно тревогой. Эти ее особенности и лежат в основе того факта, что ГВС имеет в большинстве случаев психогенное происхождение; крайне редко его вызывают органические неврологические и соматические заболевания — сердечно-сосудистые, легочные и эндокринные.
Важную роль в патогенезе ГВС играют сложные биохимические изменения, особенно в системе кальций-магниевого гомеостаза. Минеральный дисбаланс приводит к дисбалансу системы дыхательных ферментов, способствует развитию гипервентиляции.
Привычка неправильно дышать формируется под влиянием культуральных факторов, прошлого жизненного опыта, а также стрессовых ситуаций, перенесенных пациентом в детстве. Особенность детских психогений у пациентов с ГВС заключается в том, что в них часто фигурирует нарушение дыхательной функции: дети становятся свидетелями драматических проявлений приступов бронхиальной астмы, сердечно-сосудистых и других заболеваний. Сами пациенты в прошлом нередко имеют повышенную нагрузку на дыхательную систему: занятия бегом, плаванием, игра на духовых инструментах и др. В 1991 г. И. В. Молдовану [1] показал, что при ГВС наблюдается нестабильность дыхания, изменение соотношения между длительностью вдоха и выдоха.
Таким образом, патогенез ГВС представляется многоуровневым и многомерным. Психогенный фактор (чаще всего тревога) дезорганизует нормальное дыхание, в результате чего возникает гипервентиляция. Увеличение легочной, альвеолярной вентиляции ведет к устойчивым биохимическим сдвигам: избыточному выделению углекислого газа (СО2) из организма, развитию гипокапнии со снижением парциального давления СО2 в альвеолярном воздухе и кислорода в артериальной крови, а также респираторному алколозу. Эти сдвиги способствуют формированию патологических симптомов: нарушению сознания, вегетативным, мышечно-тоническим, алгическим, чувствительным и другим нарушениям. В результате происходит усиление психических расстройств, формируется патологический круг.
Клинические проявления ГВС. ГВС может носить пароксизмальный характер (гипервентиляционный криз), но чаще гипервентиляционные расстройства отличаются перманентностью. Для ГВС характерна классическая триада симптомов: дыхательные нарушения, эмоциональные нарушения и мышечно-тонические расстройства (нейрогенная тетания).
Первые представлены следующими типами:
Мышечно-тонические расстройства (нейрогенная тетания) включают:
При первом типе дыхательных расстройств — «пустое дыхание» — основным ощущением является неудовлетворенность вдохом, ощущение нехватки воздуха, что приводит к глубоким вдохам. Больным постоянно недостает воздуха. Они открывают форточки, окна и становятся «воздушными маньяками». Дыхательные расстройства усиливаются в агорафобических ситуациях (метро) или социофобических (экзамен, публичное выступление). Дыхание у таких пациентов частое и/ или глубокое.
При втором типе — нарушении автоматизма дыхания — у больных появляется ощущение остановки дыхания, поэтому они непрерывно следят за актом дыхания и постоянно включаются в его регуляцию.
Третий тип — синдром затрудненного дыхания — отличается от первого варианта тем, что дыхание ощущается пациентами как трудное, совершается с большим напряжением. Они жалуются на «ком» в горле, непрохождение воздуха в легкие, зажатость дыхания. Этот вариант назван «атипичная астма». Объективно отмечаются усиленное дыхание, неправильный ритм. В акте дыхания используются дыхательные мышцы. Вид больного напряженный, беспокойный. Исследование легких патологии не выявляет.
Четвертый тип — гипервентиляционные эквиваленты — характеризуют периодически наблюдаемые вздохи, кашель, зевота, сопение. Указанные проявления являются достаточными для поддержания длительной гипокапнии и алкалоза в крови.
Эмоциональные нарушения при ГВС носят в основном тревожный или фобический характер. Наиболее часто наблюдается генерализованное тревожное расстройство. Оно, как правило, не связано с какой-либо конкретной стрессовой ситуацией — у пациента отмечаются в течение продолжительного времени (более 6 мес) различные как психические (ощущение постоянного внутреннего напряжения, неспособность расслабиться, беспокойство по мелочам), так и соматические проявления. Среди последних дыхательные расстройства (чаще «пустое дыхание» или гипервентиляционные эквиваленты — кашель, зевота) могут составлять ядро клинической картины — наряду, например, с алгическими и сердечно-сосудистыми проявлениями.
Значительной степени дыхательные нарушения достигают во время панической атаки, когда развивается так называемый гипервентиляционный криз. Чаще отмечаются расстройства второго и третьего типа — потеря автоматизма дыхания и затрудненное дыхание. У пациента возникает страх задохнуться и другие характерные для панической атаки симптомы. Для постановки диагноза панической атаки необходимо наблюдать четыре из следующих 13 симптомов: сердцебиение, потливость, озноб, одышка, удушье, боль и дискомфорт в левой половине грудной клетки, тошнота, головокружение, ощущение дереализации, страх сойти с ума, страх смерти, парестезии, волны жара и холода. Эффективным методом купирования гипервентиляционного криза и других симптомов, связанных с нарушением дыхания, является дыхание в бумажный или целлофановый мешок. При этом пациент дышит собственным выдыхаемым воздухом с повышенным содержанием углекислого газа, что приводит к уменьшению дыхательного алкалоза и перечисленных симптомов.
Нередко причиной появления ГВС является агорафобия. Это страх, возникающий в ситуациях, которые пациент расценивает как трудные для оказания ему помощи. Например, подобное состояние может возникнуть в метро, магазине и т. д. Такие пациенты, как правило, не выходят из дома без сопровождения и избегают указанных мест.
Особое место в клинической картине ГВС занимает повышение нервно-мышечной возбудимости, проявляющееся тетанией. К тетаническим симптомам относят:
Эти проявления нередко возникают в картине гипервентиляционного криза. Кроме того, для повышения нервно-мышечной возбудимости характерен симптом Хвостека, положительная манжеточная проба Труссо и ее вариант — проба Труссо-Бансдорфа. Существенное значение в диагностике тетании имеют характерные электромиографические (ЭМГ) признаки скрытой мышечной тетании. Повышение нервно-мышечной возбудимости вызвано наличием у больных с ГВС минерального дисбаланса кальция, магния, хлоридов, калия, обусловленного гипокапническим алкалозом. Отмечается четкая связь между повышением нервно-мышечной возбудимости и гипервентиляцией.
Наряду с классическими проявлениями ГВС, пароксизмальными и перманентными, имеются и другие расстройства, характерные для психовегетативного синдрома в целом:
Итак, для диагностики ГВС необходимо подтверждение следующих критериев:
Лечение ГВС
Лечение ГВС носит комплексный характер и направлено на коррекцию психических нарушений, обучение правильному дыханию, устранение минерального дисбаланса.
Нелекарственные методы
Лекарственные методы
Гипервентиляционный синдром относится к психовегетативным синдромам. Его основным этиологическим фактором являются тревожные, тревожно-депрессивные и фобические нарушения. Приоритет в его лечении имеет психотропная терапия. При терапии тревожных расстройств антидепрессанты превосходят по эффективности анксиолитические средства. Больным с тревожными расстройствами следует назначать антидепрессанты с выраженными седативными или анксиолитическими свойствами (амитриптилин, пароксетин, флувоксамин, миртазапин). Терапевтическая доза амитриптилина составляет 50–75 мг/сут, для уменьшения побочных эффектов: вялости, сонливости, сухости во рту и др. — следует очень медленно повышать дозу. Селективные ингибиторы обратного захвата серотонина имеют лучшую переносимость и менее выраженные нежелательные побочные действия. Терапевтическая доза флувоксамина — 50–100 мг/сут, пароксетина — 20–40 мг/сут. К их наиболее частым нежелательным побочным действиям относится тошнота. Для ее предотвращения или более успешного преодоления также рекомендуется назначать препарат в половинной дозировке в начале терапии и принимать его во время еды. Учитывая снотворное действие флувоксамина, препарат следует назначать в вечернее время; пароксетин имеет менее выраженные гипногенные свойства, поэтому его чаще рекомендуют принимать во время завтрака. Четырехциклический антидепрессант миртазапин обладает выраженным противотревожным и снотворным действием. Его назначают обычно перед сном, начиная с 7,5 или 15 мг, постепенно повышая дозу до 30–60 мг/сут. При назначении сбалансированных антидепрессантов (без выраженного седативного или активирующего действия): циталопрама (20–40 мг/сут), эсциталопрама (10–20 мг/сут), сертралина (50–100 мг/сут) и др., — возможно их сочетание в течение короткого периода 2–4 нед с анксиолитиками. Использование подобного «бензодиазепинового моста» в ряде случаев позволяет ускорить начало действия психотропной терапии (это является важным, если учитывать отсроченное на 2–3 нед действие антидепрессантов) и преодолеть усиление тревожных проявлений, временно возникающее у некоторых пациентов в начале терапии. При наличии у пациента гипервентиляционных кризов во время приступа наряду с дыханием в мешок следует принимать в качестве абортивной терапии анксиолитики: алпразолам, клоназепам, диазепам. Длительность психотропной терапии составляет 3–6 мес, при необходимости до 1 года.
Психотропные препараты наряду с положительным терапевтическим эффектом имеют и ряд отрицательных свойств: нежелательные побочные эффекты, аллергизация, развитие привыкания и зависимости, особенно к бензодиазепинам. В связи с этим целесообразно использование альтернативных средств, в частности средств, корригирующих минеральный дисбаланс, являющийся важнейшим симптомообразующим фактором при гипервентиляционных нарушениях.
В качестве средств, снижающих нервно-мышечную возбудимость, назначают препараты, регулирующие обмен кальция и магния. Наиболее часто применяют эргокальциферол (витамин Д2), Кальций–Д3, а также другие лекарственные средства, содержащие кальций, в течение 1–2 мес.
Общепринятым является воззрение на магний как ион с четкими нейроседативными и нейропротекторными свойствами. Дефицит магния в ряде случаев приводит к повышенной нервно-рефлекторной возбудимости, снижению внимания, памяти, судорожным приступам, нарушению сознания, сердечного ритма, расстройствам сна, тетании, парестезиям, атаксии. Стрессы — как физические, так и психические — увеличивают потребность магния в организме и служат причиной внутриклеточной магниевой недостаточности. Состояние стресса приводит к истощению запасов внутриклеточного магния и потере его с мочой, так как повышенное количество адреналина и норадреналина способствует выделению его из клеток. Магния сульфат в неврологической практике используется давно как гипотензивное и противосудорожное средство. Имеются исследования об эффективности магния в лечении последствий острого нарушения мозгового кровообращения [2] и черепно-мозговых травм [4], в качестве дополнительного средства при эпилепсии, лечении аутизма у детей [3, 7].
Препарат Магне В6 содержит лактат магния и пиридоксин, который дополнительно потенцирует абсорбцию магния в кишечнике и транспорт его внутрь клеток [6]. Реализация седативного, анальгетического и противосудорожного эффектов магнийсодержащих препаратов основана на свойстве магния тормозить процессы возбуждения в коре головного мозга [5]. Назначение препарата Магне В6 как в виде монотерапии по 2 таблетки 3 раза в сутки, так и в комплексной терапии в сочетании с психотропными средствами и нелекарственными методами лечения приводит к уменьшению клинических проявлений ГВС.
По вопросам литературы обращайтесь в редакцию.
Е. Г. Филатова, доктор медицинских наук, профессор
ММА им. И. М. Сеченова, Москва
Чем вреден вейп (электронные сигареты) для здоровья человека
Производители вейпов заявляют, что их продукция совершенно безопасна для организма. Но, в действительности, электронные сигареты представляют такой же вред для здоровья, как и обычные.
Вейпы начали свое «шествие» по планете в начале двухтысячных годов и позиционировались как безопасная замена сигарет. В России они обрели популярность после принятия в 2013 году антитабачного закона, запрещающего курение в общественных местах.
Но, вероятнее всего, вейпы ждет та же судьба, что и обычные сигареты. Роспотребнадзор и Минздрав призывают внести поправки в законодательство о регулировании применения электронных сигарет и запрете их курения в общественных местах. Подобный проект уже лежит на рассмотрении в Правительстве страны.
Доказанный вред
Производители утверждают, что в сигаретах используется совершенно безопасное вещество, аналогичное чистому водяному пару. Но это не так. Попробуем выяснить, чем вреден вейп для здоровья человека, изучив его состав.
Исследования показали, что аэрозоль содержит никотин (не всегда), глицерин, ароматизирующие компоненты, пропиленгликоль, ацетальдегид, формальдегид и другие канцерогенные (провоцирующие образование злокачественных опухолей) вещества.
Пропиленгликоль используется при производстве продуктов бытовой химии. Попадая в организм, он поражает почки и головной мозг, нарушая их функционирование.
Природный никотин в вейпах заменен химическим, что представляет еще большую опасность организма.
В число химических заменителей входит сульфат никотина. Ранее он использовался как пестицид для уничтожения вредителей сельского хозяйства и борьбы с болезнями растений, но был запрещен из-за повышенной токсичности.
Чем вреден вейп для здоровья человека, если в его составе отсутствует никотин? Ароматизаторы, содержащиеся в аэрозоле, проникают в легкие и повреждают их на клеточном уровне. Воздействие оказывает накопительный эффект и со временем провоцирует развитие пневмонии, астмы, застойной сердечно-сосудистой недостаточности. К тому же даже чистый пар, постоянно воздействуя на слизистые оболочки, наносит им выраженный вред.
Пассивное курение
ВОЗ предупреждает, что люди, которые находятся возле вейперов, также подвергаются негативному воздействию курительных аэрозолей. Правда, масштабы вреда пока еще не изучены.
Риск взрыва
В мире, в том числе и в России, зафиксировано несколько инцидентов, когда электронная сигарета взрывалась во рту курящего.
57-летний житель Флориды в результате взрыва остался без языка, 17-летнему московскому школьнику выбило зубы, разворотило губы и челюсти: ему пришлось вставлять зубы и делать пластическую операцию. Но этим курильщикам еще «повезло»: 24-летнего американца курение лишило жизни – вейп разорвался и перерезал сонную артерию.
Сильный аллерген
Отсутствие контроля
Производство, ввоз, продажи и использование вейпов никто не контролирует. Поэтому узнать точный состав аэрозоля и дозировку компонентов невозможно. Даже, если на упаковке указано, что никотин отсутствует либо его содержание низкое, нет гарантии, что это действительно так.
Поможет ли вейп бросить курить?
Многие люди покупают электронные сигареты, чтобы отказаться от обычных, а со временем совсем бросить курить. Но это только миф. Прежде всего, вейпы сами являются причиной никотиновой зависимости, правда, менее выраженной. К тому же большинство курильщиков даже через год одновременно с электронными сигаретами продолжают курить обычные.
Второй сезон в Battle for Azeroth. Что нового в патче 8.1?
Гайды и советы от PRO
Предметы и добыча
Общие изменения в патче 8.1
Изменения азеритовой брони
Новая азеритовая броня лучше всего добывается в новом героик рейде Битва за Дазар’алор.
Пыль Титанов
Рейды в патче 8.1
Сюжет
Орда будет поведется на уловку Альянса в Назмире, что ослабит оборону Дазар’алора – столицы Зандалар. Во время прохождения рейда вы успеете побывать в шкуре как Орды, так и Альянса. События, которые по сюжету принадлежат вашей фракции, вы будете проходить за свою сторону. Если же энкаунтер подразумевает стычку с боссом от лица другой фракции – вы будете участвовать в “пересказе событий”. Весь рейд обратится в представителей различных рас противоположной фракции. Сменится не только облик, но и расовые бонусы.
Вам придется столкнуться с такими знаменательными противниками, как Король Растахан, Главный инженер Мегакрут и Джайна Праудмур.
Награды
Союзные расы и военная кампания
Так как в рейде происходит много сюжетных событий, Битва за Дазар’алор становится плотно связана с сюжетом. Произошедшее должны увидеть все игроки, поэтому дальнейшее продвижение в военной кампании плотно завязано на открытии всех крыльев рейда в режиме Поиска рейда. Как только все крылья будут открыты, игроки наконец смогут узреть, как повлияли на отношения внутри фракций события Битвы за Дазар’алор. Как результат – Култирасцы наконец присягнут к Альянсу и станут доступной союзной расой для этой фракции. Орде же по схожим причинам присоединятся Зандалары в полной мере.
Сколько рейдов не пройди, все равно каждый новый рейд – это новое испытание для игрока в ВоВ. Лучшие пройдут рейд Дазар’Алор в любой сложности с вами вне зависимости от вашего Raid.IO и прочих атрибутов успешного рейдера.
Подземелья в патче 8.1
Награды и сложность
Пожинающий
Новый аффикс может стать проблемой, если не разобраться в тактике. Проще всего научиться этому во время прохождения подземелья с опытными игроками.
Начало второго сезона позволит игрокам вновь побороться за престижные пвп звания и награды.
Счетчик завоевания будет сброшен, что позволит заново их копить ради недельных наград.
Вы можете забуститься и набрать очки завоевания, если вам лень или некогда делать это заново.
Профессии
Новые реагенты
Во втором сезоне BfA появляются новые 2 реагента: естество приливов и дыхание Бвонсамди. По своей сути, они являются заменой прошлых Естество воды и Кровяная клетка.
Помимо этого и добываются они схожим образом:
Если же вам понадобятся старые реагенты, но идти за ними в Ульдир, или сидеть в недоумении, откуда взять Естество воды, то абсолютно все владельцы создающих профессий могут обучиться навыку дробления новых реагентов в старые. Достаточно иметь начальный уровень навыка.
Если вы захотите заняться крафтом предметов, мы рекомендуем обратить внимание на профессии, создающие предметы вашего типа брони, Инженерное дело может выглядеть тоже крайне привлекательно, благодаря своим уникальным трейтам, а также Ювелирное дело, которое может обогатить вашего персонажа Кольцом с гарантированным гнездом для камня.