Дырка в шее что это
Дырка в шее что это
Бранхиогенные свищи шеи следует отличать от облитерированного синуса жаберных щелей.
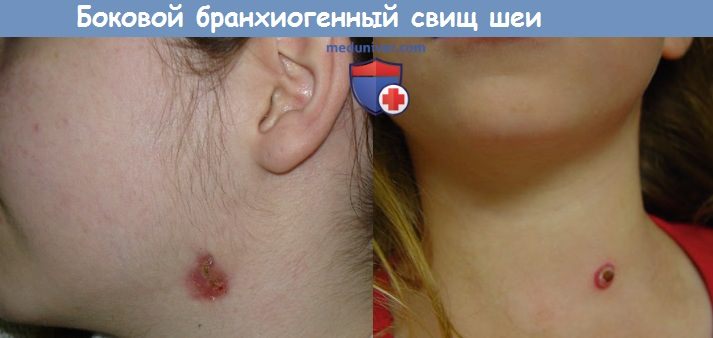
а) Симптомы и клиника бранхиогенного свища шеи. Периодическое открытие свища, сопровождающееся гиперемией и отеком тканей в области его наружного отверстия. В некоторых случаях отмечается ямочка на коже шеи без признаков воспаления.
Свищевое отверстие всегда располагается у переднего края грудино-ключично-сосцевидной мышцы либо на уровне сонного треугольника, если свищ исходит из второй жаберной дуги, на уровне перстневидного хряща, если свищ исходит из третьей жаберной дуги, или вблизи яремной вырезки грудины, если свищ исходит из четвертой жаберной дуги. Выделения из свища могут напоминать молоко или быть гнойными. У 5% больных свищ бывает двусторонним.
б) Причины и механизмы развития. Причинами образования бранхиогенного свища шеи бывают генетические факторы или действие токсических факторов внешней среды во время беременности, в том числе гипоксемии, гиперкарбии, курения, приема алкоголя, аспирина, уретана, талидомида, соединений свинца, ртути, а также метаболические расстройства, ионизирующее излучение, из-за которого жаберная щель облитерируется неполностью или персистирует шейный синус.
Эмбриогенез развития жаберных дуг:
1. Первая жаберная дуга, нижняя челюсть:
Эктодермальные органы: кожа щек, нижняя челюсть, передняя половина ушной раковины, наружный слуховой проход, тройничный нерв, паренхима слюнных желез, эмаль зубов, эпителиальный покров губ, язык до уровня слепого отверстия, барабанная перепонка
Мезодермальные органы: жевательные мышцы, переднее брюшко двубрюшной мышцы, мышца, напрягающая барабанную перепонку, суставной отросток нижней челюсти, молоточек, наковальня, козелок, ножка завитка, фиброзный слой барабанной перепонки Энтодермальные органы: эпителий дна и боковых стенок полости рта, слуховая труба, слизистая оболочка барабанной перепонки, полость среднего уха, сосцевидный отросток
2. Вторая жаберная дуга, подъязычная кость:
Эктодермальные органы: кожа задней поверхности ушной раковины и верхней части шеи, часть лицевого (VII) и преддверно-улиткового (VIII) нервов
Мезодермальные органы: стременная мышца, завиток и противозавиток, тело подъязычной кости
Энтодермальные органы: эпителий корня языка, слепое отверстие, центральная часть щитовидной железы, нёбные миндалины
3. Третья жаберная дуга:
Эктодермальные органы: кожа средней части шеи, часть языкоглоточного (IX) нерва Мезодермальные органы: верхняя порция глоточного констриктора, общая и внутренняя сонная артерии
Энтодермальные органы: эпителий, выстилающий глотку, корень языка, надгортанник и грушевидный карман
4. Четвертая жаберная дуга:
Эктодермальные органы: блуждающий нерв (X)
Мезодермальные органы: нижняя порция глоточного констриктора, мышцы гортани, щитовидный хрящ, часть надгортанника, правая подключичная артерия, дуга аорты Энтодермальные органы: эпителий корня языка, эпителий, выстилающий глотку и надгортанник, часть щитовидной железы
5. Пятая жаберная дуга:
Эктодермальные органы: кожа нижней части шеи, добавочный нерв (XI)
Мезодермальные органы: мышцы гортани, черпаловидные и перстневидный хрящи Энтодермальные органы: подслизистая лимфоидная ткань, легкие
в) Диагностика. Часто удается нащупать поверхностно расположенный подкожный тяж, который тянется от наружного отверстия свища у переднего края грудино-ключично-сосцевидной мышцы. Обычно при легком надавливании на кожу над тяжем книзу из наружного отверстия свища появляются выделения. Введение в свищ контрастного вещества позволяет уточнить направление его хода и выявить разветвления, если они имеются.
Если свищ полный и его устье расположено в глотке, контрастное вещество вытекает из него в глотку, и больной ощущает его вкус.
г) Лечение бранхиогенного свища шеи. Предотвратить возникновение рецидивов, связанных с сохранением остатков свища, можно лишь при условии полного иссечения свища. Достижению этой цели помогают использование бинокулярной лупы или операционного микроскопа и введение в свищ красителя.
P.S. Ход боковых свищей шеи вариабельный. Наиболее часто свищи, образующиеся из второй жаберной дуги, направляются к бифуркации сонной артерии (тонзиллофарингеальный проток), в то время как свищи, образующиеся из нижерас-положенных жаберных дуг, направляются вверх, располагаясь позади общей сонной артерии (тимофарингеальный проток).
— Вернуться в оглавление раздела «отоларингология»
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Дырка в шее что это
Кисты и свищи в области шеи и лица
Киста — это патологическая полость в тканях или органах, имеющая стенку и содержимое. Кисты могут быть в различных органах человека и имеют разнообразную классификацию. Бывают истинные кисты, имеющие эпителиальную выстилку и ложные — не имеющие специальной выстилки, а также врожденные и приобретенные.
ретенционные, образующиеся при возникновении препятствия к выделению секрета железы;
рамоляционные образуются в результате размягчения, распада тканей вследствие кровоизлияния, например в головном мозге;
паразитарные — стенка и содержимое сформированы продуктами жизнедеятельности различных паразитов.
Врожденные, появившиеся в результате нарушения эмбриогенеза, кисты лица и шеи относятся к врожденным порокам развития, они имеют эпителиальную выстилку на собственной стенке и жидкостное содержимое.
Свищ — это патологический канал, который открывается на поверхности тела или соединяет полые органы между собой.
Свищи также бывают врожденными и приобретенными. Приобретенные возникают при течении воспалительного процесса или в результате медицинского вмешательства.
Врожденные кисты и свищи в области шеи и лица
Появление кист и свищей в мягких тканях шеи связывают с аномалией развития, нарушением формирования этой области в эмбриональный период (в течение 2-х месяцев с момента оплодотворения яйцеклетки). В этот период происходит закладка органов человека, поэтому, любое негативное воздействие на эмбрион в течение первых двух месяцев может вызвать появление различных пороков развития.
Кисты и свищи шеи отличаются между собой локализацией и происхождением.
Срединные кисты и свищи в области шеи являются аномалией развития щитовидно-язычного протока. В эмбриональный период зачаток щитовидной железы спускается на шею, формируя при этом эмбриональный тяж, который в норме должен закрыться. Если эмбриональный тяж частично закрывается — получается срединная киста, если не полностью — срединный свищ.
Боковые кисты и свищи — это аномалия развития жаберных дуг, из которых происходит формирование органов человека, расположенных в области шеи и головы. Боковые кисты и свищи располагаются на шее и на лице. Другое название боковых кист и свищей — бранхиогенные. При аномальном развитии первой жаберной дуги развиваются кисты и свищи околоушной области, при аномальном развитии второй жаберной дуги развиваются боковые кисты и свищи.
Клиника и диагностика
Диагноз кисты или свища в области шеи и лица обычно не представляет затруднений. Устанавливается во время осмотра ребенка и подтверждается исследованиями: ультразвуковым и рентгеноконтрастным.
Срединная киста — округлой формы образование различных размеров, расположенное по средней линии, безболезненное. При глотании отмечается подвижность кисты, рост ее обычно медленный, малозаметный.
Срединный свищ — трубчатый канал, расположенный в области шеи, имеющий точечное наружное отверстие чаще всего по средней линии. При длительно протекающем заболевании вокруг свища отмечается воспаление и рубцовые изменения кожи. Наружное отверстие свища может быть локализовано нетипично, т.е. отклоняться от средней линии. Из свища возможны выделения.
Боковая киста шеи — безболезненное, округлой формы образование различных размеров, расположенное по переднему краю средней трети грудино-ключично-сосцевидной мышцы, т.е. на боковой поверхности шеи.
Боковые свищи шеи бывают полными и неполными. Полный свищ имеет непрерывный ход от кожи шеи до миндалины. Неполный свищ имеет наружное устье на коже шеи, но заканчивается слепо в мягких тканях. Наружное устье расположено на коже перед передним краем грудино-ключично-сосцевидной мышцы, далее ход идет вверх, внутрь к боковым стенкам глотки.

Кисты и свищи околоушной области — это предушные свищи, кисты и свищи позадичелюстной области. Впереди основания завитка ушной раковины, чаще с двух сторон имеется микроскопическое отверстие с салоподобным отделяемым — это предушный свищ. Округлое, безболезненное, плотноэластической консистенции образование, расположенной в области околоушной слюнной железой — киста околоушной области.
Дифференциальный диагноз проводят чаще всего с лимфаденитом, специфическими заболеваниями — туберкулезом, актиномикозом, различными опухолевидными процессами.
В затруднительных случаях проводится контрастная рентгенография — введение через свищ препаратов, видимых на рентгеновских снимках.
Осложнения
На фоне острой респираторной, вирусной инфекции у ребенка, снижении иммунитета, травмах этой области отмечаются воспалительные изменения в области кист и свищей. В области кисты появляется отек, покраснение, болезненность при пальпации, киста становится плотной, напряженной и неподвижной; воспалительные изменения распространяются также на окружающие кисту мягкие ткани. В области свища появляется гнойное отделяемое, покраснение кожи в области наружного устья, болезненность. Подобные воспаления сопровождаются общей реакцией ребенка: повышается температура тела, отмечается беспокойство, отсутствие аппетита и сна. В таких случаях ребенок госпитализируется в хирургическое отделение, где проводится экстренное оперативное вмешательство — вскрытие и дренирование гнойного очага, с назначением в послеоперационном периоде антибактериальной терапии. Данное вмешательство не приводит к окончательному выздоровлению ребенка.
Лечение
Лечение кист и свищей исключительно хирургическое. Цель оперативного вмешательства состоит в тщательном, полном удалении оболочек кисты, стенок свищевого хода. Это вмешательство плановое, к которому ребенок тщательно готовится и обследуется.
Трахеостомия в практике врача-реаниматолога
На сегодняшний день, одним из эффективных методов в арсенале средств борьбы с нарушениями функции внешнего дыхания является трахеостомия. Указанная методика широко применяется в реаниматологической практике, трахеостомию выполняют приблизительно у 10% пациентов, находящихся на ИВЛ.
Показаниями к выполнению трахеостомии и трахеотомии являются:
1.Стенозирующий ларинготрахеобронхит III и IV степени через 1—2 дня безуспешного лечения при назотрахеальной интубации,
2. Инородные тела трахеи при невозможности их удаления во время прямой ларингоскопии или верхней трахеобронхоскопии.
3. При дренировании дыхательных путей у больных с нарушением акта откашливания.
4. В случаях заведомо длительной (более 5 сут) искусственной вентиляции легких.
5. При рубцовых стенозах и опухолях гортани при невозможности выполнения радикальных операций.
6. При травмах гортани и трахеи с нарушениями внешнего дыхания.
7. При черепно-мозговой травме с необходимостью систематического дренирования трахеобронхиального дерева или длительной искусственной вентиляции легких.
8. Обширные ранения с повреждением лицевого скелета.
Преимущества трахеотомии перед интубацией трахеи:
По данным современных литературных обзоров, среди общеизвестных преимуществ трахеостомии — меньшая потребность в глубокой седации, более быстрое отлучение от респиратора и уменьшение длительности пребывания в ОРИТ и лечебном учреждении. Прежде всего, от ранней трахеостомии выиграют больные с тяжелой сочетанной травмой, особенно с черепно-мозговой травмой и(или) с нарушениями сознания. За исключением нескольких сообщений, не отмечалось различий в уровне смертности между больными с трахеостомой или продленной трансгортанной интубацией. Зачастую, пациенты с трахеостомой могут быть раньше переведены из ОРИТ в профильное отделение, поэтому вопрос раннего наложения трахеостомы должен рассматриваться, как только складываются подходящие условия. У больных с трахеостомой инциденты, связанные с трахеостомической трубкой, могут быть более частыми и с более тяжелыми последствиями, поэтому при решении о переводе больного из ОРИТ прежде всего должна учитываться безопасность пациента.
Безусловно, трахеостомия не лишена и серьезных недостатков, связанных с повышением риска инфекционных осложнений, необходимостью постоянного тщательного ухода за трахеостомой и вероятностью возникновения осложнений во время выполнения этой операции (травма пищевода, кровотечение, острый стеноз трахеи и др.). Поэтому принципиально важным является вопрос уход за трахеостомой, так помимо постоянного удаления трахеобронхиального секрета, необходима активная профилактика гнойного трахеобронхита, мацерации кожи, вторичного инфицирования мягких тканей вокруг послеоперационной раны и т. п.
Это достигается регулярным проведением следующего комплекса мероприятий:
1. Больных с трахеостомой необходимо содержать в помещении с повышенной влажностью воздуха. Для этой цели устанавливается специальный увлажнитель. Повышенная влажность воздуха в летнее время может быть достигнута развешиванием мокрых простыней, а зимой — сушкой их на радиаторах парового или водяного отопления;
2. Помимо регулярного промывания дыхательных путей растворами фурацилина, новокаина, использования протеолитических ферментов, необходимо периодически проводить ингаляции с антибиотиками и щелочно-масляными смесями;
3. Кожу вокруг трахеостомы следует систематически тщательно осушивать и смазывать цинковой мазью либо пастой Лассара;
4. К трахеостоме нужно относиться как к абсолютно стерильной ране — производить манипуляции только тщательно обработанными руками, прокипяченными инструментами, дренажными трубками и растворами. При перевязках пользоваться только стерильным перевязочным материалом и запретить работу без марлевых масок и специальных халатов;
5. В палате, где находится больной с трахеостомой, целесообразно периодически проводить санацию воздуха ультрафиолетовым облучением;
6. С такими больными необходимо регулярно заниматься активной дыхательной гимнастикой и по возможности обеспечивать им двигательный режим.
Следует помнить, что и сама операция и трахеостомическая канюля далеко не безразличны для дыхательных путей. Уже через 2—3 ч после наложения трахеостомы на слизистой оболочке вокруг трахеостомического отверстия появляется пояс рыхлого фибринозного налета. В некоторых случаях этот налет распространяется на слизистую гортани, надгортанник и вниз вплоть до бифуркации трахеи и даже главных бронхов. Непосредственно вокруг канюли очень быстро (через несколько часов) развивается некротическая зона, отек тканей, гиперемия, лейкоцитарная инфильтрация.
В более поздние сроки обнаруживаются эрозии или (значительно реже) глубокие язвы. На 5—7-е сутки наступает метаплазия призматического эпителия в многослойный плоский.
Все это свидетельствует о том, что содержание канюли в просвете трахеи для больного далеко не безразлично. Поэтому возникает вопрос не только о строгих показаниях к трахеостомии, но и о наиболее рациональных сроках удаления канюли (деканулирования).
Существуют следующие правила: если в течение 1—2 суток после операции дыхание пострадавшего остается в пределах нормы, и нет угрозы рецидива дыхательной недостаточности, канюлю следует удалять.
Серьезные изменения в тканях, окружающих трахеостому, свидетельствуют также о том, что в случаях, когда искусственная вентиляция легких предположительно необходима на сравнительно короткий срок (до 24 ч), трахеостомия должна и может быть заменена интубацией.
При ожидаемой длительности ИВЛ больше 14-и дней следует рассмотреть вопрос о наложении трахеостомы. Однако, к сожалению, возможности клиницистов в плане предсказания продолжительности ИВЛ на раннем этапе заболевания ограничены. Однако следует ожидать, что более тяжелое течение болезни в течение продолжительного периода времени — предиктор более длительного нахождения на ИВЛ. В одном из исследовании (Rumbak ) было также отмечено, что больным с большим количеством баллов (>25) по шкале APACHE II требуется более длительная интубация.
Методики трахеостомии постоянно развиваются и совершенствуются. Все больше трахеостомии выполняется в условиях ОРИТ «у постели больного» с применением техники чрескожной дилятационной трахеостомии (ЧДТ).
В нашей клинике операция ЧДТ выполняется выполняются достаточно регулярно. Опыт выполнения чрескожной дилятационной трахеостомии позволил нам убедиться в преимуществах этой методике (в частности трахеостомии по Griggs под эндоскопическим контролем), как наиболее простой, менее затратной экономически, с наименьшим количеством осложнений.
Уход после трахеостомии
Эта информация поможет вам узнать об уходе за собой после трахеостомии.
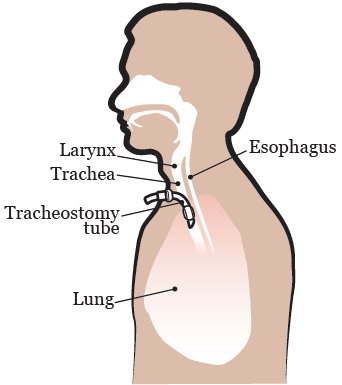
О трахее
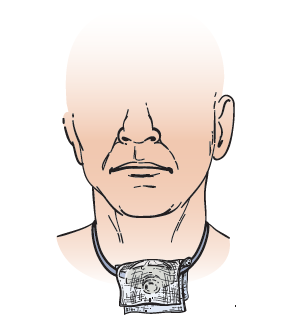
Ваша трахея (дыхательное горло) является частью дыхательной системы. Ее длина составляет 4,5 дюйма (11 сантиметров), а располагается она в передней части шеи (см. рисунок 1). Она соединяет гортань (глотку) и легкие.
Рисунок 1. Установка трахеостомической трубки
Во время дыхания воздух проходит от носа или рта в гортань, а затем в трахею и дальше в легкие. Это так называемый дыхательный путь.
О трахеостомии
Трахеостомия — это операция по образованию хирургического отверстия в трахее. Оно облегчает дыхание и защищает дыхательные пути от закупоривания. Необходимость в трахеостомии может возникнуть, если:
Трахеостома может быть временной или постоянной. Ваш врач поговорит с вами о том, как долго вам нужно будет сохранять трахеостому.
О трахеостомической трубке
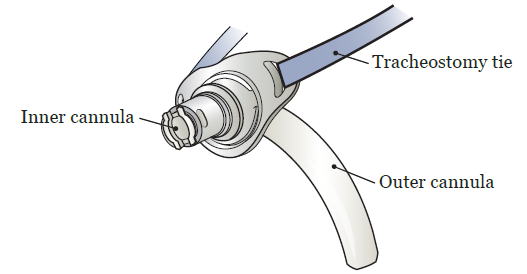
Трахеостомическая трубка — это полая трубка, которая вводится в трахеостому, чтобы не дать ей закрыться. После трахеостомии вам нужно будет постоянно носить трахеостомическую трубку.
Трахеостомическая трубка состоит из 3 частей (см. рисунок 2):
Рисунок 2. Внутренняя и внешняя канюли
Общение после трахеостомии
С трахеостомой вы не сможете нормально разговаривать. Многие люди могут разговаривать, прикрывая отверстие трахеостомической трубки пальцем. Медсестра/медбрат научит вас это делать. Для облегчения общения вам дадут ручку и бумагу.
При наличии трахеостомы важно использовать увлажнитель воздуха, особенно ночью. Это способствует разжижению выделений и предотвращает закупоривание трахеостомической трубки.
Уход после трахеостомии
Пока вы находитесь в больнице, медсестра/медбрат научит вас ухаживать за трахеостомой. Вы научитесь:
После выписки из больницы с трахеостомой вам придется ухаживать за ней в домашних условиях. При выписке вам выдадут все, что для этого нужно. Также вы можете воспользоваться услугами медсестры/медбрата, которая(-ый) посещает пациентов на дому и оказывает помощь. Специалисты вашей лечащей команды обсудят с вами такую возможность.
Чтобы понять, как ухаживать за трахеостомой, вы можете воспользоваться следующими инструкциями.
Как отсасывать содержимое трахеи через трахеостомическую трубку
Медсестра/медбрат расскажет вам, с какой периодичностью выполнять эту процедуру.
Повторите описанные действия, если чувствуете, что у вас еще остались выделения, которые нужно убрать. Если необходимо повторить отсасывание более 2–3 раз, сначала отдохните несколько минут.
В домашних условиях меняйте отсасывающий катетер один раз в неделю или чаще, если он загрязнится или закупорится. Во время пребывания в больнице каждый раз используйте новый катетер.
По мере необходимости промывайте емкость отсоса водой с мылом.
Как менять внутреннюю канюлю и очищать кожу вокруг трахеостомы
Регулярно снимайте и осматривайте внутреннюю канюлю минимум 3 раза в день. Меняйте ее дважды в день: один раз утром и один раз вечером. Если вы видите скопление выделений внутри, смените ее раньше.
Старайтесь не менять внутреннюю канюлю чаще двух раз в день. Иначе вам может не хватить расходных материалов. Если вам необходимо регулярно менять внутреннюю канюлю чаще двух раз в день, позвоните своей лечащей команде и сообщите об этом.
Рисунок 3. Вытягивание внутренней канюли
Если трахеостома сохраняется на более длительный срок, медицинский сотрудник заменит всю трахеостомическую трубку (внутреннюю канюлю, внешнюю канюлю и трахеостомическую перевязь) во время приемов у врача. Не вынимайте внутреннюю канюлю из трахеостомической трубки самостоятельно. У вас может не получиться вставить ее обратно в трахею. Не меняйте трахеостомическую перевязь, пока ваш врач не подтвердит, что это безопасно.
Как увлажнять вдыхаемый воздух
Для увлажнения вдыхаемого воздуха используйте увлажнитель. Если вам нужно дополнительное увлажнение, можно поместить кусочек влажной марли перед отверстием трахеостомической трубки. Он будет фильтровать, увлажнять и нагревать вдыхаемый вами воздух.
Рисунок 4. Увлажненная марля поверх отверстия трахеостомической трубки
Снятие трахеостомической трубки
Ваш врач снимет трахеостомическую трубку, когда она станет вам не нужна. Вы не почувствуете боли при удалении трубки. Вам не потребуется операция, а отверстие затянется само. В наложении швов нет необходимости.
Перед снятием трахеостомической трубки на внутреннюю канюлю надевается заглушка. Она закроет трахеостому, чтобы вы могли нормально дышать. В таком положении заглушка будет находиться не менее 24 часов. Если вы сможете нормально дышать с закрытой заглушкой, ваш врач снимет трахеостомическую трубку и наложит поверх трахеостомы повязку (бинт).
Паратонзиллярный абсцесс
Чекалдина Елена Владимировна
оториноларинголог, к.м.н.
Паратонзиллярный абсцесс (ПТА) — это скопление гноя между капсулой небной миндалины и глоточными мышцами.
Чаще всего диагностируется передний ПТА, он локализуется между верхним полюсом миндалины и передней небной дужкой. Также различают задний ПТА — между миндалиной и задней небной дужкой, нижний ПТА — у нижнего полюса миндалины, наружный ПТА — снаружи миндалины.
Паратонзиллит — инфекционное воспалительное заболевание клетчатки, окружающей небную миндалину, без формирования абсцесса (полости с гноем).
Паратонзиллиту или ПТА обычно предшествует острый тонзиллофарингит, но в ряде случаев заболевание может развиваться и без предшествующей инфекции глотки, что связывают с закупоркой слюнных желез.
Паратонзиллярный абсцесс — наиболее распространенная инфекция глубоких тканей шеи у детей и подростков, на его долю приходится не менее 50% случаев. Ежегодная заболеваемость ПТА составляет 30-40 случаев на 100 000 человек в возрасте от 5 до 59 лет.
Основными возбудителями ПТА являются Streptococcus pyogenes (бета-гемолитический стрептококк группа А, БГСА), Streptococcus anginosus (ангиозный стрептококк), Staphylococcus aureus (золотистый стафилококк, включая метициллин-резистентные штаммы — MRSA) и респираторные анаэробы (включая Fusobacteria, Prevotella и Veillon).
Симптомы паратонзиллярного абсцесса
Типичным клиническим проявлением ПТА является сильная боль в горле (обычно односторонняя), лихорадка, приглушенный голос. Пациенты также могут жаловаться на слюнотечение и трудности при глотании.
Тризм (спазм жевательных мышц), связанный с раздражением и рефлекторным спазмом внутренней крыловидной мышцы, встречается почти у 2/3 пациентов и является важным отличительным признаком ПТА в сравнении с тяжелым течением острого тонзиллофарингита. Также пациенты могут жаловаться на припухлость шеи и боль в ухе на стороне поражения.
Диагностика
В подавляющем большинстве случаев диагноз ПТА ставится клинически — по результатам фарингоскопии (осмотра глотки). Подтверждается получением гнойного отделяемого при дренировании абсцесса или данными инструментальных исследований (чаще всего УЗИ).
При фарингоскопии отмечается опухшая и/или колеблющаяся миндалина с отклонением небного язычка в противоположную поражению сторону, гиперемия (краснота) и отечность мягкого неба. В некоторых случаях присутствуют налеты или жидкое отделяемое в небной миндалине. Отмечается увеличение и болезненность шейных и подчелюстных лимфоузлов.
Двусторонний ПТА встречается крайне редко, его диагностика сложнее, ввиду отсутствия асимметрии в глотке, а также редко присутствующего спазма жевательных мышц.
Лабораторные исследования для постановки диагноза не требуются, дополнительно их назначают для определения тяжести течения и подбора метода лечения.
Лабораторные исследования могут включать:
Инструментальные методы обследования — УЗИ, компьютерная томография, рентгенограмма шеи в боковой проекции, магнитно-резонансная томография или ангиография — не обязательны и выполняются для исключения других заболеваний, если диагноз ПТА не очевиден.
Дифференциальная диагностика
Тяжелое течение острого тонзиллофарингита. Частые возбудители — вирус Эпштейна-Барр, вирус простого герпеса, вирус Коксаки (герпангина), аденовирус, дифтерия, БГСА, гонорея. Проявляется двусторонним отеком в горле, гиперемией, на миндалинах могут присутствовать налеты.
Эпиглоттит. Воспалительное заболевание надгортанника, обусловленное, как правило, гемофильной палочкой. Чаще встречается у детей младшего возраста, не привитых от Haemophilus influenzae типа b. Прогрессирует быстрее, чем ПТА. Проявляется болью в горле, слюнотечением, затруднением глотания, дыхательной недостаточностью.
Заглоточный абсцесс (ретрофарингеальный абсцесс). Гнойное воспаление лимфатических узлов и клетчатки заглоточного пространства. Чаще всего наблюдается у детей от 2 до 4 лет. При фарингоскопии при этом отмечаются минимальные изменения. Основные жалобы: ригидность затылочных мышц, боль при движении, особенно при разгибании шеи (в отличие от усиленной боли при сгибании, наблюдаемой при менингите), отек и болезненность шеи, боль в груди, затрудненное глотание, слюнотечение, приглушенный голос, спазм жевательных мышц (присутствует только в 20% случаев).
Осложнения
Ранняя диагностика и своевременное, надлежащее лечение паратонзиллярной инфекции имеют решающее значение для предотвращения осложнений. Осложнения ПТА встречаются редко, но потенциально смертельны. Инфекция может распространяться из паратонзиллярного пространства в глубокие пространства шеи, соседние области и в кровоток.
Лечение паратонзиллярного абсцесса
При осложненном течении детям (в особенности детям младшего возраста) показаны госпитализация и лечение в условиях стационара.
Основным методом лечения ПТА является системная антибактериальная терапия. При тяжелом течении, выраженной интоксикации, затруднении глотания, тошноте антибактериальная терапия назначается парентерально (минуя ЖКТ) с последующим переводом на пероральные формы препаратов — до завершения 14-дневного курса лечения. Курсы антибактериальной терапии менее 10 дней повышают вероятность рецидива заболевания.
После назначения системной антибактериальной терапии рекомендуется динамическое наблюдение в течение 24 часов. Оно допустимо у пациентов с предполагаемым паратонзиллитом, без явных признаков ПТА, без признаков обструкции дыхательных путей, сепсиса, тяжелого спазма жевательных мышц или других признаков осложненного течения заболевания. А также у детей до 7 лет с небольшими абсцессами и редкими эпизодами острого тонзиллофарингита в анамнезе.
Исследования показали, что назначение системной антибактериальной терапии эффективно даже без дренирования абсцесса. По имеющимся данным 50% детей отвечали на системную антибактериальную терапию и не нуждались в дренировании абсцесса или удалении миндалин.
Системная антибактериальная терапия должна включать антибиотики, активные в отношении БГСА, золотистого стафилококка и респираторных анаэробов. При ПТА чаще всего назначаются амоксициллин-клавуланат, ампициллин-сульбактам, клиндамицин. При отсутствии эффекта или тяжелом течении к лечению добавляется ванкомицин или линезолид, чтобы обеспечить оптимальный охват потенциально устойчивых грамположительных кокков.
Существует 3 методики дренирования ПТА:
Дренирование абсцесса никогда не исключает назначения системной антибактериальной терапии.
Все 3 методики дренирования абсцесса сопоставимы по эффективности. Выбор процедуры зависит от состояния пациента, тяжести заболевания, наличия осложнений, возраста и способности пациента к сотрудничеству с врачом.
Пациентам без спазма жевательных мышц или рецидивирующих острых тонзиллофарингитов в анамнезе рекомендуется пункционное дренирование ПТА или дренирование абсцесса через разрез, которые могут выполняться в амбулаторных условиях под местной анестезией.
Тонзиллэктомия является предпочтительной в следующих случаях:
Рандомизированные исследования, в которых сравнивались пункционное дренирование ПТА и дренирование ПТА через разрез, показали сопоставимое разрешение абсцесса — более чем в 90% случаев.
Данные о пользе системной гормональной терапии (глюкокортикоидами) при лечении ПТА противоречивы. Некоторые исследования показывают, что использование глюкокортикоидов (дексаметазона) может сокращать длительность симптомов заболевания, а также уменьшать болевой синдром после дренирования ПТА. В других же исследованиях никаких явных преимуществ назначения глюкокортикоидов у взрослых и детей зафиксировано не было. Поскольку число пациентов, участвовавших в этих исследованиях, было небольшим (от 40 до 250 случаев), необходимо дальнейшее изучение эффективности рутинного применения глюкокортикоидов при лечении ПТА.
Рецидивы ПТА встречаются в 10-15% случаев, чаще у пациентов с рецидивирующим острым тонзиллитофарингтом в анамнезе.
Фактор риска ПТА — курение.
Как проходит лечение паратонзиллярного абсцесса в клинике Рассвет
При своевременном и соответствующем лечении большинство паратонзиллярных инфекций проходят без осложнений. Всем пациентам с диагностированным паратонзиллитом или ПТА мы назначаем системную антибактериальную терапию длительностью 10-14 дней.
По показаниям выполняем дренирование абсцесса под местной анестезией в амбулаторных условиях.
При осложненном течении, рецидивирующих ПТА или острых тонзиллофарингитах, неэффективности антибактериальной терапии и неэффективности дренирования абсцесса мы направляем пациента в стационар для проведения тонзиллэктомии.
В качестве обезболивающей терапии отдаем предпочтение НПВС (ибупрофен) или ацетаминофену (парацетамол), а не местным анестетикам в виде полосканий, спреев и леденцов.
Для лечения паратонзиллита и ПТА мы не назначаем гомеопатические, натуропатические, иммуномодулирующие и другие средства, эффективность которые не доказана.