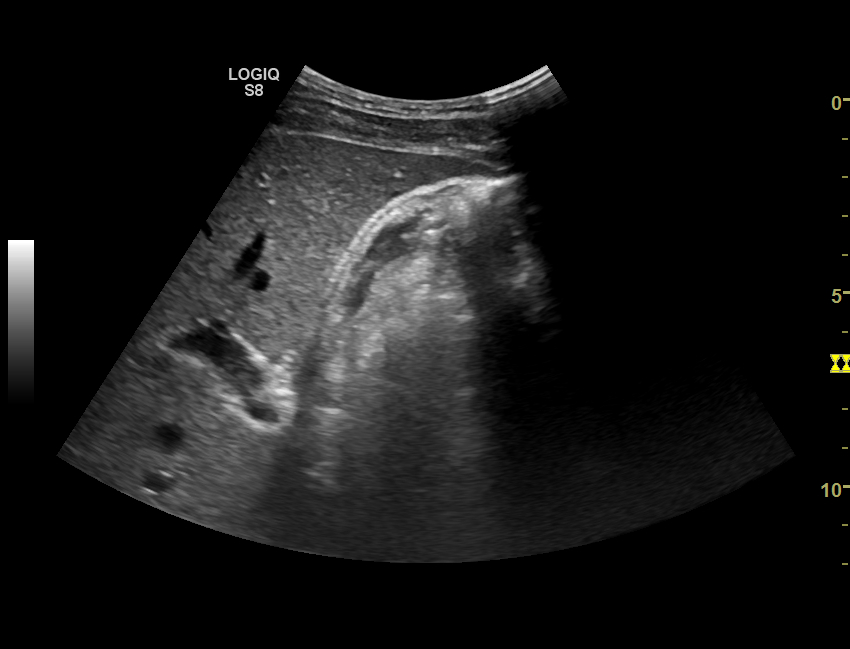
Желчный пузырь сладж что это
Что такое билиарный сладж и как его вылечить?
Очень часто врачу-терапевту медицинского центра приходится сталкиваться с заключением специалиста УЗИ, проведшим исследование печени и желчного пузыря, где используется выражение: «Сладж –синдром». Что же это такое?
Причины заболевания и её разновидности
Специалисты называют следующие основные предпосылки возникновения сладж-синдрома. В первую очередь – это:
Выделяют 3 типа БС:
Если говорить о видах патологии, то здесь речь идёт о:
Факторами риска возникновения болезни опытные терапевты считают:
Каковы же причины патологии?
13.Ограничение употребления жидкости.
Симптомы болезни
Большой практический опыт работы в должности терапевта поликлиники позволяет утверждать, что клинические проявления билиарного сладжа в некоторых случаях у пациентов могут вообще отсутствовать, но могут вызывать и осложнения вплоть до оперативных вмешательств.
Чаще всего наблюдаются следующие признаки:
Лечение билиарного сладжа
Схема лечения выбирается лечащим врачом индивидуально для каждого больного в зависимости от личных качеств и стадии заболевания. Она, как правило, включает такие медикаментозные и немедикаментозные методы терапии, как:
Профилактика БС
Рекомендуемые специалистами меры по предупреждению развития билиарного синдрома включают:
Абдулмуслимова Лаюза Мухтарахмедовна, врач-терапевт, кардиолог.
Работает в медицинской клиники «Целитель» в Хасавюрте по адресу: ул. Абубакарова, д.9а.
График работы: ежедневно, с понедельника по субботу – с 9.00 до 17.00.
Билиарный сладж
Билиарный сладж — это патологическое состояние, при котором в желчевыводящей системе образуется взвесь из холестериновых или других кристаллов. Вначале протекает бессимптомно, в последующем проявляется болью в правом подреберье и диспепсией. Диагностируется при помощи УЗИ и динамической сцинтиграфии желчевыводящей системы, дуоденального зондирования, РХПГ и биохимического исследования крови. Терапия предполагает назначение урсодезоксихолевой кислоты, миотропных спазмолитиков, холеретиков, холекинетиков и растительных гепатопротекторов. При обструкции желчевыводящих путей выполняется холецистэктомия, бужирование желчных ходов.
МКБ-10
Общие сведения
Диагностика билиарного сладжа как самостоятельного патологического состояния стала возможной после широкого внедрения ультразвуковых методов исследования печени и желчевыводящих путей. Распространенность расстройства в популяции составляет 1,7-4%, у пациентов с заболеваниями пищеварительного тракта — 7-8%, у больных с гепатобилиарной патологией — 24,4-55%. В состав сладжа входят кристаллы холестерина, муцин, билирубинат кальция и другие пигменты. Наиболее часто болезнь выявляется у женщин старше 55 лет. Большинство гастроэнтерологов и гепатологов рассматривают наличие у пациента кристаллической билиарной взвеси как доклиническую (предкаменную) форму желчнокаменной болезни.
Причины
Билиарный сладж имеет полиэтиологическое происхождение, провоцируется теми же факторами, что и желчнокаменная болезнь. Ключевую роль в возникновении заболевания имеют изменение химического состава желчи и ее застой в желчевыводящих путях. В развитии патологии прослеживается наследственная предрасположенность, вероятность билиарного сладжеобразования у пациентов, родственники которых страдают холелитиазом, увеличивается в 2-4 раза. Специалисты в сфере гастроэнтерологии и гепатологии выделяют несколько групп предпосылок, при которых повышается риск появления сладжа в билиарной системе:
Расстройство может осложнять течение небилиарной патологии. До 8-16% случаев заболевания диагностируется у пациентов, страдающих серповидно-клеточной анемией. При повреждении спинного мозга выше 10 грудного позвонка образование сладжа обусловлено желчепузырной гипокинезией. Пусковым моментом билиарного сладжеобразования часто становятся хирургические вмешательства на органах ЖКТ: шунтирующие операции на желудке, гастрэктомия. В послеоперационном периоде сладж определяется у 42% больных.
Патогенез
Механизм формирования билиарного сладжа основан на возникшем дисбалансе между содержанием литогенных и противонуклеирующих факторов. При высокой концентрации холестерина начинается нуклеация, осаждение его кристаллов в желчи. В последующем преципитированные частицы агрегируются в микролиты, которые увеличиваются в размерах, превращаясь в желчные камни. Ускоренному осаждению холестерина способствуют нарушения желчеотделения функционального или органического генеза. В зависимости от причин сладжеобразования в состав билиарного содержимого могут входить пигменты, кальций и другие компоненты желчи.
Классификация
По происхождению кристаллической взвеси заболевание бывает первичным (эссенциальным) и вторичным, связанным с действием установленных этиологических факторов. При систематизации вариантов билиарного сладжа учитывают состав кристаллов (с преобладанием холестерин-муцинового комплекса, кальциевых солей или билирубинсодержащих пигментов), наличие холелитиаза и сократительную активность желчного пузыря. Для выбора терапевтической тактики важно знать УЗИ-форму болезни:
Симптомы билиарного сладжа
Зачастую болезнь длительное время протекает без явной симптоматики. Клиника неспецифична и обусловлена основной патологией, которая привела к скоплению холестериновых кристаллов в протоках билиарного тракта. Чаще всего пациентов беспокоят болевые ощущения справа в подреберье, связанные с приемом пищи и иррадиирующие в правую лопатку. Интенсивность болевого синдрома зависит от степени поражения желчевыделительной системы. Боль становится более сильной при миграции сладжа и может отдаленно напоминать типичную желчную колику. Также наблюдаются диспепсические симптомы: тошнота и рвота, горечь во рту, дискомфорт в животе после еды. Иногда отмечается изменение характера стула с преобладанием запоров. Общее состояние пациентов с симптоматикой билиарного сладжа не нарушено.
Осложнения
Длительное травмирование стенок желчевыводящих протоков кристаллами и микролитами приводит к воспалительной реакции — холангиту. При желчепузырном застое густой желчи возможно возникновение хронического холецистита. В случае присоединения вторичной инфекции развивается гнойный холангит, эмпиема желчного пузыря. Наиболее частым осложнением билиарного сладжа считается формирование конкрементов крупного размера. Длительное течение заболевания приводит к рубцовым изменениям желчных протоков, стенозирующему папиллиту, что требует хирургического вмешательства. При распространении патологического процесса за пределы билиарной системы возникает дуоденит, криптогенный панкреатит.
Диагностика
Постановка диагноза может быть затруднена, поскольку клиника билиарного сладжа часто сочетается с симптомами другой болезни. Обычно расстройство осложняет течение иной патологии желчных путей, что обуславливает полиморфность и неспецифичность проявлений. Диагностический поиск направлен на исключение других заболеваний с помощью комплексного обследования гепатобилиарной системы. Наибольшей информативностью обладают:
Лейкоцитоз и повышение СОЭ в общем анализе крови свидетельствует об осложнении заболевания. В копрограмме выявляются капли нейтрального жира, повышенное количество желчных кислот. Дополнительно может рассчитываться холестериновый индекс, свидетельствующий о повышении концентрации холестерина в пузырной желчи. Для исключения возможной онкологической патологии выполняется КТ или МРТ брюшной полости.
Чаще всего преципитацию холестерина в системе желчевыведения приходится дифференцировать с функциональными дискинезиями. При этом ключевым критерием болезни становятся УЗИ-признаки наличия в желчи кристаллической взвеси. В отличие от онкологических заболеваний при желчном сладже отсутствуют объёмные новообразования в гепатобилиарной зоне. Организацией обследования пациента занимается гастроэнтеролог или гепатолог.
Лечение билиарного сладжа
Пациентам с впервые выявленными признаками заболевания без клинической симптоматики рекомендовано динамическое наблюдение и устранение факторов, спровоцировавших сладжеобразование, — лечение основной патологии, отмена литогенных средств и коррекция диеты. При постоянном наличии УЗИ-признаков патологической взвеси в течение 3 месяцев назначается консервативная антилитогенная терапия. Схема лечения обычно включает следующие группы лекарственных средств:
Для более быстрой элиминации сладжа применяют энтеросорбенты, блокаторы липаз и регуляторы кишечной моторики, затрудняющие всасывание холестерина в кишечнике. Хирургические методы при выявлении билиарной взвеси используются редко, в основном при наличии терапевтически резистентного спазма или стеноза сфинктера Одди. В подобных случаях для ликвидации холестаза выполняется сфинктеропапиллотомия. При обтурации замазкообразной желчью узких мест желчевыводящих путей может проводиться открытая или лапароскопическая холецистэктомия, эндоскопическое бужирование желчных протоков.
Прогноз и профилактика
Исход билиарного сладжа определяется степенью функциональных и органических изменений в желчевыводящих протоках и желчном пузыре, общим состоянием пациента, наличием сопутствующей патологии. Прогноз благоприятный при известном этиологическом факторе, устранение которого приводит к полному регрессу симптоматики. В остальных случаях существует высокий риск трансформации заболевания в органическую билиарную патологию. Для профилактики сладжа необходимо снизить количество жирных и жареных блюд в рационе, соблюдать интервалы между приемами пищи (не более 3-4 часов), ограничить прием медикаментов, которые могут вызывать спазм сфинктера Одди. Важно проводить своевременную диагностику и лечение заболеваний, приводящих к билиарному застою.
Билиарный сладж: опыт терапии в реальной клинической практике
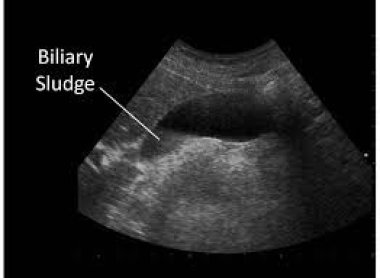
В ретроспективном исследовании эффективности и безопасности применения в течение 12 месяцев урсодезоксихолевой кислоты в дозе 10 мг/кг у 76 больных билиарным сладжем билиарная боль купирована у 64 (84,2%). Растворение билиарного сладжа произошло у 61 (80,
Билиарный сладж, изначально описываемый как ультразвуковой феномен и заключающийся в визуализации скопления кристаллов холестерина, пигментных кристаллов и солей кальция в желчевыводящих путях и желчном пузыре, до настоящего времени не определен как нозологическая единица. В соответствии c действующей международной классификацией болезней 10-го пересмотра нет определенного кода, позволяющего шифровать данное состояние в медицинской документации. Вместе с тем большинство специалистов и практикующих врачей уверенно высказываются за континуум билиарного сладжа и желчнокаменной болезни и предлагают использовать шифр K80.8 — другие формы холелитиаза. Не внес ясность в роль и место билиарного сладжа как нозологической единицы и Римский консенсус VI, указывающий только на значительную роль нарушения химизма в составе желчи при дискинезии желчного пузыря.
Распространенность билиарного сладжа в общей популяции может достигать 4%, а у пациентов с симптомокомплексом патологии билиарного тракта — 55% [1–4]. При различных физиологических и патофизиологических отклонениях в организме человека частота встречаемости билиарного сладжа вариабельна. В частности, во время беременности из-за увеличения уровня эстрогенов и прогестинов он выявляется у 31% женщин [5, 6]. При быстром снижении массы тела, за счет повышения уровня холестерина в желчи и снижения скорости опорожнения желчного пузыря, билиарный сладж наблюдается в 25% случаев [5, 7].
Собственно билиарный сладж, как было отмечено выше, представляет собой суспензию жидких кристаллов моногидрата холестерина и/или гранул кальция билирубината в смеси муцина и белка. Суспензия сладжа включает различные по ультразвуковой и физико-химической характеристике структуры размером от 0,01 до 5 мм. Необходимо отметить, что химический состав сладжа варьирует в различных клинических ситуациях [2]. При ультразвуковом исследовании выделяют следующие варианты билиарного сладжа: микролитиаз — взвесь мелких гиперэхогенных частиц, «замазкообразную» желчь, эхонеоднородную желчь с наличием сгустков различной плотности и смешанную форму [11].
Факторами риска развития билиарного сладжа являются семейная предрасположенность, женский пол, возраст, географическая зона проживания, пища с высоким содержанием жиров и углеводов и пища, бедная растительными волокнами. Значительно увеличивают риск билиарного сладжа беременность, ожирение, сахарный диабет, заболевания печени с синдромом холестаза, заболевания тонкой кишки, парентеральное питание, прием ряда лекарственных препаратов [10].
Основные этапы патогенеза билиарного сладжа включают образование везикул с избыточным содержанием холестерина на фоне увеличения концентрации литогенных желчных кислот (ЖК) и снижения уровня хенодезоксихолевой кислоты. Нуклеация перенасыщенной желчи стимулируется повышением концентрации кальция, меди, марганца, железа, магния, калия и др. Высокое значение придается увеличению в желчи содержания сиаловых кислот, гексоз и накоплению продуктов перекисного окисления липидов. Снижение клиренса за счет подавления сократительной способности желчного пузыря, индуцируемое самим билиарным сладжем, создает условия его дальнейшей персистенции [8].
Клиническая картина билиарного сладжа
Клиническая картина билиарного сладжа имеет большую вариативность. Основное число случаев выявления билиарного сладжа приходится на случайные ультразвуковые находки у бессимптомных пациентов. Из причисляемых для данного состояния симптомов — боли, горечи во рту, тошноты и ряда других — только боль является относительно специфическим симптомом. Современные уточнения в характеристику боли внес Римский консенсус VI, дав определение и критерии «билиарной боли»: эпизоды стойких болей в эпигастрии и/или правом подреберье, длительностью более 30 мин, повторяющиеся с разными интервалами (не ежедневно), нарушающие дневную активность или требующие обращения за неотложной помощью, без значительной связи ( 0,05).
Значимое влияние на растворение билиарного сладжа оказал выбор пациентами препарата УДХК (табл., рис.). Из 35 больных, принимавших референтный для Российской Федерации препарат УДХК — Урсофальк®, через 3 месяца от начала терапии билиарный сладж отсутствовал у 42,9%. Из 41 пациента, принимавшего другие препараты УДХК, эффективность через 3 месяца составила 19,5% (OR = 3,09; 95% Cl 1,1–8,5). Через 6 месяцев терапии эффективность приема препарата Урсофальк® — 82,9%, а других препаратов УДХК — 60,9% (OR = 3,1; 95% Cl 1,05–9,1). К 9-му и 12-му месяцу лечения пациенты, принимавшие референтный препарат УДХК, демонстрировали купирование билиарного сладжа в 91,4% случаев, а при приеме других препаратов УДХК в 70,7% случаев (OR = 4,4; 95% Cl 1,1–12,2).
Вероятным объяснением различной эффективности препаратов УДХК может быть тот факт, что растворимость УДХК напрямую зависит от pH среды. При pH менее 7,8 растворимость УДХК значительно снижается, угнетается образование метаболитов с таурином и глицином, замедляется ее всасывание [21, 22]. Поэтому при одинаковой дозе активного вещества препарата принципиальным для эффективности могут оказаться различия в высвобождении его за счет разного состава капсулы и дополнительных веществ, что в свою очередь при колебаниях рН в различных отделах желудочно-кишечного тракта и определяет концентрацию УДХК в желчи. Таким образом, показано, что эффективность терапии препаратами УДХК также зависит от фармакокинетических свойств каждого конкретного препарата, что нужно учитывать при выборе терапии.
Заключение
В заключение по результатам представленного исследования важно отметить высокую эффективность (80,3% в общей группе и 91,4% при приеме референтного препарата УДХК), а также безопасность (нежелательные явления менее 7,8%) УДХК в терапии билиарного сладжа в реальной клинической практике. Оптимальная длительность терапии с определением конечной точки — растворения билиарного сладжа — должна составлять от 6 месяцев. С учетом достоверности факторов, увеличивающих эффективность терапии билиарного сладжа в представленном исследовании, выбор препарата, при одинаковой дозе, имеет определенное значение. С целью подтверждения представленных данных необходимы рандомизированные проспективные контролируемые исследования.
Литература
* ФГБОУ ВО УГМУ МЗ РФ, Екатеринбург
** ЕМЦ «УГМК-Здоровье», Екатеринбург
*** МО «Новая больница», Екатеринбург
Билиарный сладж: опыт терапии в реальной клинической практике/ И. Б. Хлынов, Р. И. Акименко, И. А. Гурикова, М. Э. Лосева, О. Г. Марченко
Для цитирования: Лечащий врач № 4/2019; Номера страниц в выпуске: 80-83
Теги: печень, желчевыводящие пути, холестерин, желчнокаменная болезнь.
Диалог гастроэнтеролога и врача УЗИ о билиарном сладже
Врачи
Марина Владимировна : Историческая справка
История нас отсылает ко второй половине II века н.э., когда древнеримский медик, хирург и философ Гален описал многообразие желчных камней при вскрытии умерших.
Позднее, в XII – XVIII века представления о желчнокаменной болезни были развиты Галлером в его знаменитых трудах «Opuscula pathologica» и «Elementa physiologiae corporis humani» (1757-1766).
Но, желчнокаменная болезнь начинается не с камней, а с изменения физико-химических свойств желчи, так называемого сладжа.
Как переводится понятие билиарный сладж дословно?
Билиарный – от латинского слова Biliaris, что значит желтый
Сладж – от английского Sladge – «взвесь, грязь, тина, ил, ледяная каша»
Обнаружение билиарного сладжа (БС) рассматривается как начальная стадия желчнокаменной болезни (ЖКБ), её безконкрементная или предкаменная стадия.
Первые попытки выделить предкаменную стадию ЖКБ были сделаны в 70-е годы ХХ века, когда ученые выделили начальную стадию заболевания, понимая под ней биохимические изменения качества желчи с последующими физико-химическими нарушениями её структуры, приводящими к формированию кристаллов холестерина, образованию билиарного сладжа.
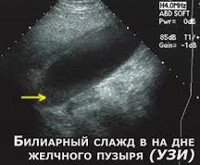
Наталья Николаевна. Прогресс в изучении и диагностике начальных стадий ЖКБ произошел когда в широкую практику вошло ультрасонографическое исследование (УЗИ), которое позволило создать классификацию и типы билиарного сладжа. В настоящее время под термином билиарный сладж понимают ЛЮБУЮ НЕОДНОРОДНОСТЬ ЖЕЛЧИ, выявляемую при УЗИ.
Основные варианты БС:
1. Эхонеоднородная желчь со сгустками – желчь с наличием единичных или множественных участков повышенной эхогенности, имеющих четкие или размытые контуры, смещаемых, без акустической тени (неплотные сгустки), чаще расположенные по задней стенке желчного пузыря.
2. Взвесь гиперэхогенных частиц – точечные, единичные или множественные гиперэхогенные образования, не дающие акустическую тень, выявляемые при изменении положения тела.
3. Замаскообразная желчь – эхонеоднородная желчь с наличием участков, приближающихся по эхогенности к паренхиме печени, смещаемых или фиксированных к стенке желчного пузыря, с четким контуром, не дающих акустическую тень.
В клинической практике более чем в 70% случаев встречается второй вариант билиарного сладжа – взвесь гиперэхогенных частиц.
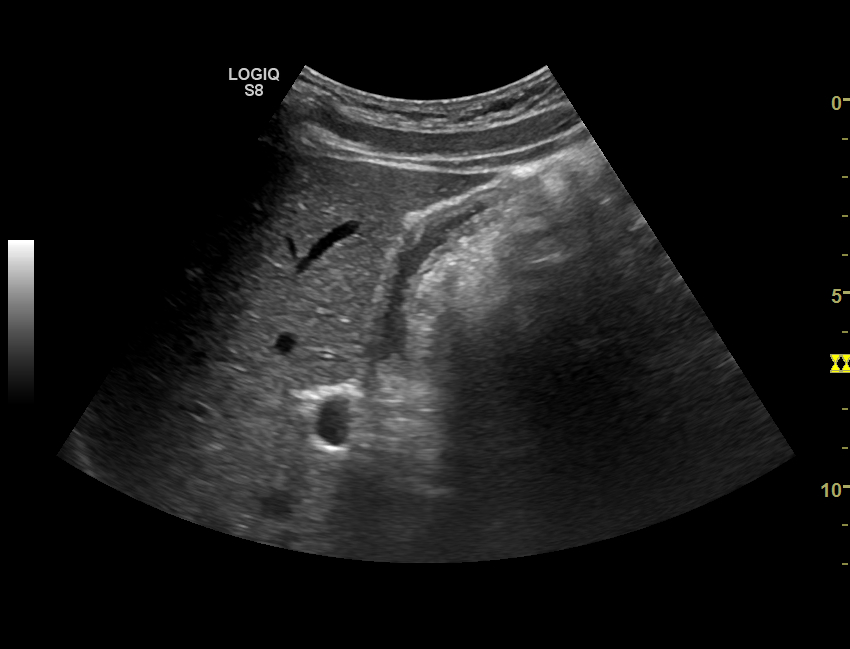
Марина Владимировна. Среди гастроэнтерологических пациентов с жалобами, характерными для поражения желчевыводящих путей и желчного пузыря БС обнаруживается в половине случаев. В подавляющем большинстве пациенты предъявляют жалобы на чувство тяжести и ноющую боль в правом подреберье, иногда отдающую под правую лопатку, возможна тошнота, горький привкус во рту, дискомфорт после приема пищи, запор, при обструкции (закупорке) желчных протоков – развитие желтухи и болевого синдрома: желчной колики.
Кого мы можем отнести к группе риска? Пациентов старше 40 лет, женский пол, лиц с ожирением, отягощенной наследственностью (если у близких родственников есть ЖКБ). Помимо постоянных факторов, существуют и временные предпосылки – это длительный прием некоторых лекарственных препаратов, в том числе гормональных контрацептивов, беременность. Факторами риска могут быть: избыточный вес и его колебания, нерегулярное и нерациональное питание, длительные периоды голодания, диеты, направленные на стремительное снижение массы тела и некоторые патологические состояния и заболевания – дисфункция сфинктера Одди, вирусные гепатиты.
У детей неоднородность желчи может развиваться с младенческого возраста. Одной из причин является физиологическая желтуха, возникающая у многих детей после рождения из-за избыточного количества билирубина, содержащегося в жидкости, который кристализируется и превращается в осадок. Ещё одна причина возникновения БС у детей – искусственное вскармливание. У школьников частая причина – стрессы, большие психоэмоциональные нагрузки, гиподинамия, отказ от завтрака, что возникает из-за утреннего застоя желчи, скопившегося за ночное время. Дети жалуются на приступы тошноты и болевые ощущения в области правого подреберья.
Наталья Николаевна: врачи УЗД придерживаются классификации ЖКБ, в которой выделяют 4 стадии заболевания:
I стадия – начальная или пред каменная, это билиарный сладж.
II стадия – формирование желчных камней
III стадия – стадия хронического рецидивирующего калькулезного холецистита
IV стадия – стадия осложнений
Выявление ЖКБ на её начальной стадии – формирования БС – предоставляет широкие возможности для первичной профилактики холелитиаза. Вторая стадия позволяет более четко определить показания для различной консервативной терапии или хирургического лечения. На третьей стадии основным методом лечения является оперативное вмешательство.
Инструментальные методы исследования играют ведущую роль в диагностике ЖКБ. Основным из них является УЗИ, позволяющее выявить заболевание на стадии формирования БС. С помощью УЗИ определяют размеры камней, их количество, локализацию, подвижность, в определенной мере и структуру. УЗИ, а именно динамическая эхохолецистография позволяет судить о двигательной активности желчного пузыря, функции сфинктера Одди. Для этого изучают объем желчного пузыря и диаметр холедоха натощак и после желчегонной нагрузки. Ультрасонография дает возможность оценить состояние стенки желчного пузыря, например, установить наличие или отсутствие воспалительного процесса, холестероза, внутристеночных абсцессов, аденомиоза стенки.
При осложненном течении ЖКБ с помощью УЗИ оценивают степень деструкции (разрушения) стенки желчного пузыря и состояние околопузырного пространства.
Однако у тучных пациентов, при выраженном метеоризме УЗИ в большинстве случаев не позволяет достаточно хорошо визуализировать желчный пузырь и особенно желчные протоки. В этих случаях показано проведение эндоскопической ультрасонографии. Это УЗИ проводится с помощью эндоскопа из желудка и 12-ти перстной кишки.
Марина Владимировна. Важно при терапии БС назначать УЗ-контроль 1 раз в 3 месяца, так как выявление ЖКБ на её начальной стадии предоставляет широкие возможности для первичной профилактики камнеобразования. БС имеет несколько сценариев развития:
Поэтому так важно при первых симптомах нарушения работы желчного пузыря не затягивать визит к врачу и не заниматься самолечением.


.gif)



.jpg)