Желтая слюна что делать
Хронический и острый бронхит: чем опасна болезнь и как её лечить
Бронхит – это патологическое состояние, при котором развивается воспаление бронхов. В свою очередь, бронхи – это пути, которые проводят воздух от трахеи к тканям легких, согревают воздушный поток, увлажняют и очищают его. Находятся они в нижней части трахеи и представляют собой две крупных ветви.
Болезнь вызывает воспаление слизистой оболочки или всей толщи бронхиальных стенок. Начинается чрезмерное выделение слизи, затрудняется дыхание. Организм пытается самостоятельно вывести лишнюю слизь, поэтому появляется сильный мучительный кашель. Патология может переходить из кратковременной острой в продолжительную хроническую форму, поэтому требует комплексного незамедлительного лечения.
Острый бронхит
Развивается в подавляющем большинстве случаев и представляет собой распространенное осложнение острой респираторной инфекции. Зачастую диагностируется у детей, так как они более восприимчивы к подобным инфекциям.
При остром поражении бронхов происходит размножение условно-патогенной микрофлоры. Слизистая меняет свою структуру, развивается поражение верхних слоев и стенок бронхов. Формируется отек слизистой, эпителиальные клетки отторгаются организмом, появляются инфильтраты на подслизистом слое. Процессы сопровождаются тяжелым продолжительным кашлем, который может сохраняться даже после излечения пациента.
Острая форма лечится в течение 3-4 недель. На протяжении этого времени восстанавливается структура и функции бронхов. При правильной и своевременной терапии прогноз благоприятный.
Хронический бронхит
При хроническом бронхите кашель с выделением мокроты наблюдается на протяжении не менее двух лет в течение трех месяцев ежегодно. При этом важно исключить наличие других причин кашля.
Такая форма чаще возникает у взрослых, так как формируется только при длительном раздражении бронхов. Причиной раздражения может быть не только многократно перенесенное острое заболевание, но и сигаретный дым, газы, пыль, химические испарения и прочие отрицательные факторы.
Продолжительное воздействие на слизистую бронхов неблагоприятных факторов вызывает изменения в слизистой, постепенное повышение выделения мокроты. Существенно снижается способность бронхов проводить воздух, а вентиляция легких нарушается.
Формы хронического бронхита
В зависимости от характера воспалительных процессов выделяют:
С учетом наличия нарушения проходимости (обструкции) дыхательных путей бронхит может быть:
По причинам развития болезни выделяют:
Причины заболевания
При острой и хронической формах причины развития патологического состояния бронхов несколько отличаются.
Острый бронхит в 90% случаев формируется в результате попадания в организм вирусной инфекции: гриппа, аденовируса, респираторно-синцитиального, коревого или коклюшного вируса, а также прочих возбудителей. Реже болезнь становится результатом бактериального поражения стафилококком, стрептококком, пневмококком и др.
Среди прочих факторов, которые способствуют развитию острой формы болезни:
При хронической форме основной причиной развития признано курение. У курильщиков болезнь диагностируют в 2-5 раз чаще, чем у некурящих людей. Табачный дым наносит вред как при активном, так и при пассивном курении.
Среди прочих предпосылок развития хронической формы – повторно перенесенные и частые острые бронхиты, ОРВИ, пневмонии, болезни носоглотки. Инфекционная составляющая в таких условиях усугубляет уже имеющееся поражение бронхов.
Симптомы бронхита
Признаки патологии отличаются в зависимости от острой или хронической формы течения болезни:
Осложнения
Острый бронхит может провоцировать осложнение в виде бронхопневмонии – инфекционно-воспалительного процесса, который поражает легкие, вызывает лихорадку, сухой кашель, общую слабость.
Бесконтрольное прогрессирование хронического заболевания приводит к регулярным острым пневмониям и со временем переходит в обструктивную болезнь легких. При этом сужается просвет и отекает слизистая дыхательных путей, частично разрушаются легочные ткани.
Хронический бронхит также может стать причиной развития легочной гипертензии, сердечно-легочной недостаточности, эмфиземы легких, бронхоэктатичской болезни, пневмонии и ряда других опасных заболеваний.
Когда стоит обратиться к врачу
Крайне важно не пускать болезнь на самотек. К врачу нужно обращаться при появлении первых симптомов возможного бронхиального поражения: кашля, повышенной температуры, недомогания. Врач проведет диагностику, укажет, как и чем лечить бронхит и кашель, а дальнейшая терапия пройдет в домашних условиях под контролем доктора. В большинстве случаев патология не требует госпитализации.
Бесконтрольное течение острой болезни в большинстве случаев приводит к усугублению симптоматики, повторному развитию заболевания, переходу в хроническую болезнь и формированию осложнений.
Чтобы определить болезнь и изучить степень поражения бронхов, необходима комплексная диагностика пациента и изучение клинической картины. Этим занимается терапевт или педиатр, который назначает необходимые для диагностики обследования. При необходимости он направляет пациента на консультации к пульмонологу и другим смежным специалистам.
Если по результатам опроса и осмотра у врача появились подозрения на бронхит или другие схожие болезни, назначаются дополнительные обследования:
Среди возможных дополнительных исследований: эхокардиография, электрокардиография, бронхография и др.
Лечение
Терапия бронхита носит комплексный характер, так как преследует цель избавить организм от инфекции, восстановить проходимость бронхов, устранить усугубляющие болезнь факторы.
В первые дни острой фазы необходимо придерживаться постельного режима, много пить, соблюдать молочно-растительную диету. Крайне важно отказаться от курения и поддерживать влажность воздуха в помещении, где находится больной, на уровне 40-60%.
Медикаментозная терапия острой стадии cводится к приему препаратов, которые облегчают симптомы и предотвращают развитие осложнений. Для этого используют:
Важную роль играет физиотерапия. Улучшить состояние пациента помогает лечебная гимнастика, физиотерапия, вибрационный массаж.
Хроническая форма заболевания требует продолжительного лечения как при обострении, так и во время ремиссии. Схема терапии предусматривает прием перечисленных препаратов по назначению врача, а также интенсивную программу легочной реабилитации, которая помогает снизить проявления болезни.
Максимально важно устранить из жизни пациента причину, которая спровоцировала развитие хронического бронхита, вести здоровый образ жизни, укреплять иммунитет и правильно питаться.
Профилактика бронхита
Профилактика легочных заболеваний – это комплексный и систематический процесс, цель которого – укрепить защитные силы организма и минимизировать воздействие факторов риска. Для этого необходимо в первую очередь отказаться от курения, защищать легкие от пыли, вредных химических соединений, слишком горячего или сухого воздуха. В рамках профилактики важно своевременно лечить хронические инфекции, предотвращать аллергические реакции и обязательно обращаться к врачу при первых признаках заболевания, проходить ежегодную вакцинацию от гриппа и пневмонии.
9 причин не игнорировать симптомы гастроэзофагеальной рефлюксной болезнь
Актуальная проблема
Для большинства людей, изжога – это просто случайно возникший дискомфорт. Примерно 20% населения высокоразвитых стран испытывают ее не реже одного раза в месяц.
Но для 6% людей, которые имеют хроническую форму изжоги, известную как гастроэзофагеальная рефлюксная болезнь (ГЭРБ), не купированные (не леченные) симптомы могут привести к различным осложнениям для здоровья. Люди с эрозиями на слизистой пищевода из-за кислого рефлюкса часто не осознают вреда от ГЭРБ, пока у них не разовьется запущенная стадия болезни.
Если вы испытываете частую или длительную изжогу (два раза в неделю на регулярной основе), обратитесь к врачу. Вот девять причин, почему Вы не должны игнорировать симптомы гастроэзофагеальной рефлюксной болезни.
1. Развитие воспаление в пищеводе (эзофагит)
При гастроэзофагеальной рефлюксной болезни пища, кислота и пищеварительные соки забрасываются в пищевод. Со временем это вызывает раздражение и отек слизистой, выстилающей пищевод изнутри. Это и есть эзофагит. Если кислотное воздействие в пищеводе наблюдается в течение всего лишь нескольких недель, то уже может развить воспаление слизистой. Это может вызывать дискомфорт и, даже боль, по срединной линии брюшной стенки, «под ложечкой», где сходятся правые и левые ребра у грудины. Это воспаление делает пищевод уязвимым для еще более опасных состояний – эрозий или рубцов.
2. Стриктура пищевода
Если эзофагит продолжается слишком долго, то возникающая рубцовая ткань, может сузить пищевод. Это стриктура может привести к трудностям прохождения и глотания пищи, которая может застревать на уровне образования рубцовой ткани, вызывая боль.
Большие куски пищи могут застрять и эта ситуация может потребовать эндоскопического вмешательства для их удаления. Стриктура может вызывать частые подавливания при приеме пищи. Из-за этого пациенты часто отказываются от еды и теряют много в весе.
Стриктура лечится расширением или растяжением пищевода (бужирование или дилятация). Эти лечебные процедуры могут быть неоднократными по воздействию на стрикутуру. Но прием блокаторов продукции кислоты в желудке (ингибиторы протонной помпы, ИПП или Н2-блокаторы) могут помешать возвращению рубцовых изменений в пищеводе в дальнейшем.
3. Проблемы с горлом и голосом
Основным симптомом гастроэзофагеальной рефлюксной болезни является изжога, но не все люди ее чувствуют и описывают. У них могут быть другие, более сложные для диагностики симптомы. Врачи называют эти случаи «немой рефлюкс», или бессимптомный рефлюкс. У пациента может не быть изжоги, как это классически описано в учебниках, но у них могут быть различные другие проблемы, которые происходят за пределами пищевода, такие как хрипота, изменения голоса, боль в горле или хронический кашель. У них такое ощущение, как будто в горле комок или волос, и им постоянно приходится очищать горло, покашливая и откашливаясь.
4. Проблемы с дыханием
Если кислота желудка случайно затечет в дыхательное горло после того, как она попадет при гастроэзофагеальной рефлюксной болезни в пищевод, то ГЭРБ может ухудшить течение бронхиальной астмы или пневмонии. Даже без проблем с легкими ГЭРБ может вызывать одышку и затруднение дыхания. А лечение в данной ситуации может быть обоюдоострым мечом. Так как, препараты ГЭРБ, такие как ингибиторы протонной помпы, могут фактически увеличить риск пневмонии. (Они могут способствовать росту бактерий и подавлять кашель, который призван на помощь для очищения легких).
Обращайте внимание Вашего лечащего врача на функцию Ваших легких при лечении рефлюкса.
5. Разрушение зубов
Когда желудочная кислота и пищеварительные соки попадают через пищевод в ротовую полость, это может вызвать кислый вкус и, если это происходит достаточно часто, то разрушается зубная эмаль, что способствуют кариесу.
6. Язвы пищевода
Желудочная кислота может разрушать слизистую пищевода, вызывая раны и язвы. Язвы пищевода отличаются от язв желудка, которые обычно вызваны бактериями. Люди с ранами и язвами могут сплевывать кровью, у них также может быть рвота кровью. Они могут увидеть кровь в своих испражнениях. Кровь может быть красной, вишневой, или как частицы кофе. В стуле обычно кровь из пищевода и желудка при прохождении через тонкий кишечник приобретает черный цвет, цвет и вид нефти — вязкой, скользкой, плохо смываемой.
Обратитесь к врачу немедленно, если у Вас имеются такие симптомы. При эндоскопии можно обнаружить язвы пищевода. Кислотно-блокирующие или кислотно-снижающие лекарства могут привести к их исчезновению.
7. Пищевод Барретта
Если не лечить в течение многих лет, постоянный кислотный рефлюкс могут образоваться изменения в клетках, известное как пищевод Барретта, считающееся предраковым состоянием. Это состояние не вызывает особых симптомов, кроме симптомов рефлюкса. Врач может диагностировать его, выполняя эндоскопию.
Если у вас есть изжога более двух раз в неделю в течение длительного времени, или если у вас есть симптомы гастроэзофагеальной рефлюксной болезни, которые ухудшаются или вы обнаружили новые, которых у вас не было раньше, это все причины, чтобы провериться и пройти эндоскопию.
8. Рак пищевода
В очень серьезных случаях не леченая гастроэзофагеальная рефлюксная болезнь (и последующий пищевод Барретта) может привести к раку пищевода. Основные факторы риска – это употребление алкоголя, курение, плохое питание, а также хронические заболевания пищевода с рефлюксом.
Симптомы включают потерю веса, проблемы с глотанием, или желудочно-кишечные кровотечения. Это то, что происходит в течение десятилетий не леченного рефлюкса (30-40 лет), поэтому у тех, кому 30 лет и в остальном здоровы, нет причин подозревать рак. Но если вам больше 50 лет, и у вас была изжога в течение многих лет, и вы внезапно теряете вес, например, это определенно то, что врач заподозрит в первую очередь.
9. Более низкое качество жизни
В дополнение к рискам для здоровья, симптомы гастроэзофагеальной рефлюксной болезни могут повлиять на здоровье и качество жизни, которые могут быть подорваны из-за проблем с питанием и сном, а также социальных и физических ограничений. У мужчин отчетливо снижалось либидо при длительном рефлюксе.
Ларингофарингеальный рефлюкс
Ларингофарингеальный рефлюкс (ЛФР) — это заброс желудочного содержимого (кислоты и таких ферментов, как пепсин) в гортань, приводящий к появлению охриплости, ощущению кома в горле, затруднению глотания, кашлю, ощущению слизи в гортаноглотке.
Рефлюкс, как причина вышеописанных симптомов без гастроэзофагеальной рефлюксной болезни (ГЭРБ), постоянно ставится под сомнение. Руководства, выпущенные специализированными обществами в области ларингологии и гастроэнтерологии, представляют разные точки зрения. Обе группы признают, что интерпретация существующих исследований затрудняется из-за неопределенных диагностических критериев ЛФР, различных показателей ответа на лечение и значительного эффекта плацебо при проводимом лечении.
Имеются относительно ограниченные данные о распространенности ЛФР: примерно у 30% здоровых людей могут фиксироваться эпизоды рефлюкса на суточной pH-метрии или обнаруживаться характерные изменения в гортани.
ЛФР может прямо или косвенно вызывать гортанные симптомы. Прямой механизм включает раздражение слизистой оболочки гортани едкими веществами — рефлюксатами (кислота, пепсин). Косвенный механизм включает раздражение пищевода, что приводит к гортанным рефлексам и появлению симптомов.
Инфекция Helicobacter pylori также может вносить свой вклад. Распространенность H. pylori среди пациентов с ЛФР составляет около 44%.
Ларингофангеальный рефлюкс и ГЭРБ
Хотя кислота желудка является общей как для ЛФР, так и для ГЭРБ, существует много различий, что делает ЛФР отдельным клиническим объектом.
Между слизистой оболочкой пищевода и гортани есть существенные различия.
Симптомы ларингофарингеального рефлюкса
Некоторые исследователи считают, что хроническое раздражение гортани может приводить к развитию карциномы у пациентов, не употребляющих алкоголь или не курящих, хотя данных, подтверждающих это, нет.
Симптомы, характерные для ЛФР, также могут быть обусловлены следующими состояниями:
Диагностика
Существуют значительные разногласия по поводу подходящего способа диагностики ЛФР.
Большинству пациентов диагноз ставится клинически — на основании симптомов, связанных с ЛФР.
При ларингоскопии (осмотре гортани) отмечается отечность и гиперемия (краснота) различной степени. Однако относительно слабая корреляция между симптомами и эндоскопическими данными является аргументом против использования эндоскопических методов диагностики.
Шкала рефлюксных признаков и индекс рефлюксных симптомов хорошо подходят как для диагностики, так и для мониторинга ответа на терапию.
Суточная Ph-метрия зондом с двойным сенсором, несмотря на превосходную чувствительность и специфичность, ставится под сомнение, так как результаты этого диагностического метода зачастую не коррелируют с тяжестью симптомов.
Еще одним вариантом диагностики может быть эмпирическое назначение терапии ИПП.
Лечение ларингофарингеального рефлюкса
Изменение образа жизни и диета являются основным подходом при лечении ЛФР и ГЭРБ. Роль медикаментозной терапии более противоречива. Нуждаются ли в лечении пациенты без симптомов заболевания, со случайно выявленными признаками ЛФР, неизвестно. Существуют теоретические опасения, что ЛФР может увеличить риск злокачественных новообразований, но это пока не доказано. В любом случае, пациентам с бессимптомный ЛФР рекомендуется соблюдение диеты.
Пациентам рекомендуется отказаться от курения, алкоголя, исключить продукты и напитки, содержащие кофеин, шоколад, мяту. К запрещенным продуктам также относятся большинство фруктов (особенно цитрусовых), помидоры, джемы и желе, соусы для барбекю и большинство заправок для салатов, острая пища. Питание рекомендуется дробное.
Следует избегать физических упражнений в течение как минимум двух часов после еды, воздерживаться от еды и питья за три часа до сна.
Медикаментозная терапия обычно включает ингибиторы протонной помпы (ИПП), блокаторы H2 и антациды. ИПП рекомендуется принимать в течение шести месяцев для большинства пациентов с ЛФР. Данная цифра основана на результатах эндоскопических исследований (именно это время необходимо для уменьшения отека гортани), а также высоком проценте рецидива в случае трехмесячного курса терапии. Прекращение терапии следует проводить постепенно.
Если терапия ИПП и блокаторами Н2 оказалась безуспешна, следует рассмотреть вариант лечения трициклическими антидепрессантами, габапентином и прегабалином, так как один из возможных механизмов развития рефлюкса — повышенная чувствительность гортани.
Как проходит лечение ларингофарингеального рефлюкса в клинике Рассвет?
Все пациенты с жалобами на охриплость, ощущение кома в горле, затруднение глотания, кашель, ощущение слизи в гортаноглотке осматриваются оториноларингологом и гастроэнтерологом.
Проводится эндоскопическое исследование полости носа, носоглотки и гортани для исключения других заболеваний, которые, помимо ЛФР, могут провоцировать эти симптомы. Гастроэнтеролог также назначает весь необходимый спектр обследований, в том числе исключает инфекцию H. Pylori.
Залог успешной терапии — совместное ведение пациента оториноларингологом, гастроэнтерологом, в ряде случаев психиатром и психотерапевтом.
Чекалдина Елена Владимировна
оториноларинголог, к.м.н.
Заболевания слюнных желез и их протоков причины, признаки, лечение
В обязанности стоматолога-хирурга, помимо удаления зубов, входит контроль состояния слюнных желез и удаление кистозных образований. В клинику часто обращаются пациенты с жалобами на вязкость слюны или ее отсутствие, появление в ротовой полости гноя, болезненности при жевании, ощущение инородного тела. Все это может говорить о наличии кисты в слюнной железе. Это заболевание сопровождается специфическими симптомами и требует хирургического лечения.
Причины новообразований слюнных желез
Новообразование в слюнной железе может возникнуть независимо от возраста и стати. Одинаково часто с этой проблемой сталкиваются маленькие дети и пожилые люди. Основными факторами риска выступает изменение консистенции слюны на фоне системных заболеваний организма. Также спровоцировать кистозный процесс могут неправильное питание, несоблюдение правил гигиены.
Другие частые причины образования кист:
Есть несколько видов заболеваний протоков слюнных желез.
Когда нужно обратиться к стоматологу-хирургу?
Как только начинается образование кисты, нельзя вывить определенных симптомов. Но уже тогда начинает нарушаться отток слюны. Сухость слизистой оболочки, тяжесть глотания может указывать на начало патологического процесса. Со временем киста увеличивается и уже создает значительный дискомфорт.
Как выявить кисту в слюнной железе?
После того как пациент обращается со специфическими симптомами, необходимо подтвердить диагноз для начала лечения. С этой целью проводится пальпация, осмотр стоматологом ротовой полости, лабораторное исследование ротовой жидкости и слюны из железы. Как дополнительные мероприятия используют ультразвуковую диагностику и КТ.
Как удаляются кисты протоков слюнных желез?
Некоторые специалисты до сих пор стараются победить новообразования проток слюнных желез консервативными методами. Но такой подход все чаще оказывается бесполезным и только усугубляет течение заболевания. Лучше сразу проводить хирургическое удаление с последующей восстановительной терапией.
Во время проведения операции удаляется киста и часть здоровой ткани, дабы предупредить риск развития повторного заболевания. Операция проводится под местным обезболиванием непосредственно в хирургическом кабинете стоматологической клиники. Удаление кисты оперативным методом гарантирует полное выздоровление.
Для скорейшего восстановления необходимо некоторое время после операции воздержаться от соленой, острой, кислой, твердой пищи. Во-первых, это будет очень болезненно, а во-вторых, может спровоцировать осложнение в виде воспаления с припухлостью.
Если есть подозрение на новообразование в районе челюсти, нужно немедленно обращаться в клинику. Повышен риск непроизвольного разрыва капсулы, что грозит распространением инфекции и интоксикацией организма. В лучшем случае разрыв кисты приведет к инфицированию слизистой оболочки ротовой полости. Также могут возникнуть осложнения со стороны пищеварительной системы при проглатывании инфицированной слюны. Немалый риск поражения дыхательных органов, что связано с их близким расположением.
В качестве профилактики нужно соблюдать гигиенические правила, следить за состоянием слюны, пить много жидкости и проходить регулярные консультации у стоматолога.
Если новообразование случилась у ребенка, его также нужно отвести к детскому хирургу для дальнейшего удаления. Но на самом деле развитие кисты у ребенка – это очень сложный процесс, особенные трудности возникает в момент лечения. Страх ребенка перед операцией может привести к проблемному удалению кисты. Но, если учитывать, что сегодня стоматологические клиники достаточно адаптированы для детской аудитории, лечение обещает быть быстрым и со стопроцентной гарантией.
Ксеростомия у пациентов пожилого возраста: причины, клиника, методы лечения
Слюна по своей структуре является сложнокомпонентной жидкостью, играющей важную роль в поддержке адекватного уровня стоматологического и общесоматического здоровья. В основном она состоит из воды, и, в меньшей мере, из множества неорганических и органических веществ, таких как ферменты, гормоны, антитела, противомикробные компоненты и факторы роста. Специфическая функция слюны состоит в обеспечении свободного перемещения тканей ротовой полости относительно друг друга, а также в интеграции их совокупного действия при пищеварении, механическом пережевывании, глотании и разговоре. Кроме того, белки, входящие в состав слюны, являются своеобразными лубрикантами ротовой полости, таким образом, защищая ее от различных повреждений химической или физической природы. В свою очередь, ферменты, иммуноглобулины А и гистамин, также находящиеся в слюне, обеспечивают локальный противомикробный иммунитет.
Недостаточный уровень слюноотделения, или общие проблемы с образованием слюны, которые часто встречаются среди пациентов старшего возраста, в первую очередь проявляются чувством сухости во рту, и в медицине именуются ксеростомией. Дисфункция слюнных желез у пожилых пациентов чаще всего вызвана влиянием системных заболеваний, действием специфических лекарств, эффектом радиотерапии области головы и шеи.
Данные о распространённости ксеростомии, приведенные различными исследователями, значительно отличаются, но в общих чертах процент среди пациентов колеблется в диапазоне от 10% до 46% (9,7%-25,8% среди мужчин, и приблизительно 10,3%-33,3% среди женщин), причем у пожилых людей старше 65 лет симптомы ксеростомии встречается примерно у 35% населения.
Наличие ксеростомии увеличивает риск возникновения кариеса зубов, особенно кариеса корня, что, в свою очередь, значительно влияет на возможность возникновения заболеваний пародонта и инфекционных поражений полости рта по типу кандидоза. Кроме того, слюна играет важную роль в адекватном функционировании зубных протезов, и признаки ксеростомии у запротезированных и уже без того компрометированных пациентов, могут только еще больше усугубить риск возникновения кариозных поражений сохраненных зубных структур. С другой стороны, чтобы минимизировать неприятные чувства пациенты могут принимать чрезмерное количество сладких или кислых продуктов, которые, в свою очередь, еще больше увеличивают кариесогенный потенциал. Учитывая высокую распространенность ксеростомии среди пожилого населения, врачи должны отлично понимать особенности стоматологической реабилитации пациентов с такой патологией, а также риск возникновения у них возможных осложнений и последствий после ятрогенных вмешательств. Кроме того, только глубокая ознакомленость с различными аспектами данного заболевания поможет клиницистам максимально эффективно адаптировать имеющееся протоколы протезирования для достижения наиболее прогнозируемого успешного результата лечения с использованием дополнительных фармакологических и нефармакологических агентов, позитивно влияющих на общий исход комплексной терапии.
Причины заболевания
Существует три основных этиологических фактора, которые провоцируют развитие гипосаливации у пациентов пожилого возраста: специфические лекарственные препараты или их комбинации, непосредственно болезни слюнных желез, которые могут возникать на фоне таких общесоматических патологий, как синдром Шегрена, сахарный диабет, и/или болезнь Альцгеймера, и наконец, лучевая или химиотерапия области головы и шеи.
Лекарства провоцирующие возникновения ксеростомии
Основной причиной развития ксеростомии является прием специфических медикаментозных препаратов или комбинации таковых. Эффект полипрагмазии часто провоцирует различные побочные действия, среди которых и симптомы гипосаливации, а впоследствии и ощущения полной сухости во рту. Препараты, вызывающие ксеростомию, могут быть найдены в 42 категориях и 56 подкатегориях фармакологической категоризации, а наиболее распространёнными среди таких являются антихолинергические препараты и симпатомиметики.
Сухость во рту также могут вызывать трициклические антидепрессанты, седативные средства, транквилизаторы, антигистаминные препараты, цитостатики, антипаркинсонические и противоэпилептические медикаменты. Эти агенты либо ингибируют действие нейротрансмиттеров во время их связи с рецепторами мембран слюнных желез или же провоцируют изменение ионного пути в ацинарных клетках, что в дальнейшем может повлиять на функцию слюнных желез и привести к гипосаливаторному эффекту. Возникновение ксеростомии при химиотерапии имеет, как правило, временный характер: так, например, сухость во рту может возникнуть в результате введения радиоактивного йода, используемого для лечения рака щитовидной железы, но данные симптомы со временем нормализуются.
Кроме вышеперечисленных препаратов пациенты пожилого возраста часто принимают медикаменты для лечения аллергии, нарушений пищеварения или против укачивания. Они также могут вызывать сухость во рту, что вероятней всего связано не с непосредственным повреждением слюнных желез, а со снижением уровня слюноотделения, и то в основном из-за полипрагмазии и влияния сопутствующих заболеваний.
Заболевания слюнных желез
Одним из наиболее распространенных соматических заболеваний, которое провоцирует развитие ксеростомии, является синдром Шегрена – патология аутоиммунного идиопатического характера, поражающая множество тканей и органов. Первичная форма болезни характеризуется ксеростомией и ксерофтальмией (сухостью глаз), а вторичная сопровождается другими соматическими заболеваниями по типу соединительнотканных поражений, например, ревматоидный артрит. Сухость во рту также является распространенной жалобой пациентов с неконтролируемым диабетом, у которых она чаще всего развивается по причине полиурии и вегетативного обезвоживания. К другим заболеваниям, при которых также манифестируются признаки ксеростомии, относятся гепатит С, поражения щитовидной железы и надпочечников. Часто у пожилых людей с сухостью во рту также наблюдаются симптомы психогенных состояний, как например, депрессии, стресса или чувства постоянного беспокойства.
Лучевая терапия
Комплексное противораковое лечение часто предусматривает выполнение лучевой терапии, и если такая затрагивает область головы и шеи, то она легко может вызвать нарушение функции слюнных желез, гипосаливацию и ксеростомию. Данные относительно распространенности ксеростомии по причине лучевой терапии сильно различаются и колеблются в диапазоне от 73,5% до 93%. Механизм развития патологии при действии лучевой нагрузки до сих пор остается не слишком понятным, однако, вероятней всего острая форма ксеростомии может быть вызвана именно сильным воспалительным действием рентгеновского луча, что в дальнейшем провоцирует фиброз структуры слюнных желез и лизис ацинарных клеток. Стандартное излучение, используемое для лечения новообразований головы и шеи, состоит из фракционных нагрузок в 10 Грей (Gy), получаемых пациентом каждую неделю на протяжении полтора-двух месяцев, достигая суммарной нагрузки в 60 Gy-единиц. Хотя степень повреждения слюнных желез зависит от объема лучевой нагрузки, продолжительности радиации и площади пораженного участка лица, было доказано, что фиброз и лизис ацинарных клеток возникает у пациентов, получающих суммарные терапевтические дозы, превышающие 60 Грей. Качество жизни у пациентов после радиотерапии во многом зависит от манифестации ксеростомии и связанных с ней осложнениями. Исследования Kakoei и коллег показали, что с каждым утраченным миллилитром слюны, показатель качества жизни снижается на 2,25%, и хотя сухость во рту в отдельных клинических случаях может иметь временный характер, но у большинства пациентов является необратимым процессом, провоцируя возникновения новых смежных проблем и осложнений. Модификация методов и подходов радиационной терапии может помочь свести к минимуму дозу облучения пациентов, что, в свою очередь, значительно улучшит качество их жизни в последующем реабилитационном периоде.
Стоматологические осложнения ксеростомии
Стоматологический статус пациентов с ксеростомией характеризируется множеством смежных осложнений, возникающих в результате дисфункции слюнных желез. Из-за дефицита слюны может начать развиваться синдром Шегрена, возрастает интенсивность кариеса, а также прогрессируют поражения тканей пародонта. У больных с ксеростомией также часто возникают нарушения вкусовых ощущений, из-за чего пациенты могут изменять свой обычный дневной рацион и привычки питания в целом, что еще больше провоцирует неблагоприятное состояние гигиены полости рта. Из-за дефицита слюны в ротовой полости также часто могут развиваться язвы и другие травматические поражения, вызванные непосредственным воздействием зубных протезов в условиях полной сухости мягких тканей.
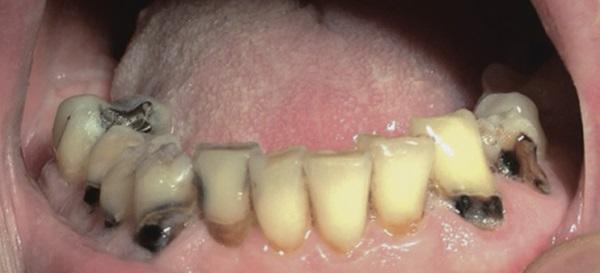
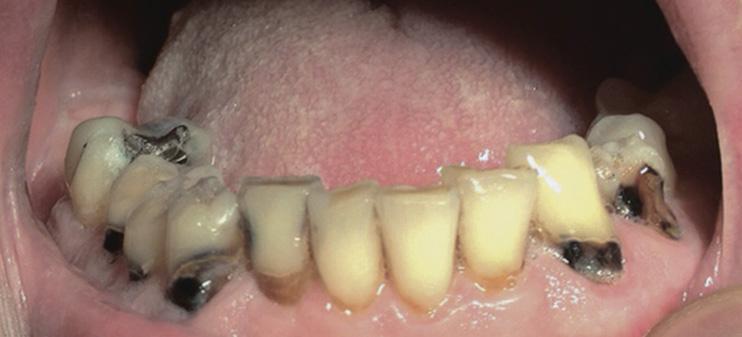
Также при ксеростомии возникают новые и рецидивируют существующие участки кариозного поражения, при этом пожилые пациенты являются наиболее уязвимыми к подобным осложнениям, поскольку большее количество их собственных зубов уже подвергалось стоматологическому лечению, а в пришеечной области таковых часто наблюдаются участки рецессии десен. Особенно часто рецессии возникают со щечной поверхности ранее восстановленных фронтальных зубов (фото 1).
Фото 1. Вид полости рта пациента с острыми кариозными поражениями вестибулярных и пришеечных поверхностей зубов, вызванные долгосрочным приемом антихолинергических препаратов.
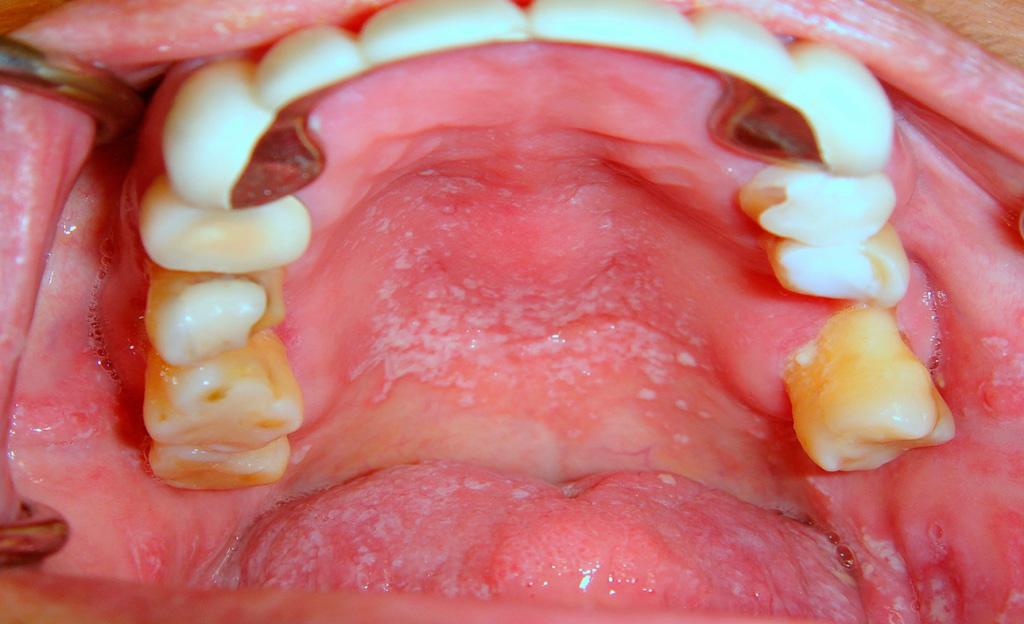
Без надлежащего слюноотделения и в условиях нарушенного уровня рН ротовой полости, ее пространство быстро колонизируется кариесогенными микроорганизмами, которые являются основным патологическим фактором развития поражений твердых тканей зубов. Что же касается связи между ксеростомией и заболеваниями пародонта, то данные литературы в этом плане весьма противоречивы. Некоторые исследователи обнаружили, что пародонтологический статус пациентов с синдромом Шегрена аналогичен таковому у пациентов группы контроля, другие же наоборот – утверждают о худшем состоянии тканей пародонта у пациентов с ксеростомией. Последние аргументируют повышенный риск поражения пародонта увеличенным формированием зубного налета вследствие дефицита слюны. Кроме того, недостаток слюны значительно повышает риск возникновения грибковой инфекции в полости рта, особенно кандидоза, не говоря уже о том, что у большинства пациентов с ксеростомией наблюдаются признаки углового хейлита и атрофия сосочков языка. Будучи сильно связанными с изменениями микрофлоры ротовой полости, такие состояния обуславливаются в первую очередь грибами рода кандида, которые присутствуют в ротовой полости, на коже и в кишечнике. Взаимодействие с белками слюны частично помогает организму контролировать колонизацию грибов рода Candida в полости рта. Микрофлора ротовой полости может изменяться, что приводит к прогрессивному увеличению количества не только оппортунистических, но и патологических бактериальных агентов (фото 2).
Фото 2. Псевдомембранозный кандидозный стоматит у пациента с ксеростомией.
Лечение
Первым этапом в успешном лечении ксеростомии является постановка соответствующего диагноза. Например, пожилые пациенты могут иметь несколько сопутствующих заболеваний и принимать множество лекарств, которые, в свою очередь, могут повлиять на развитие ксеростомии. Таким образом, анализ анамнеза и фармакологической карты пациента является обязательным этапом для установки этиологии ксеростомии. Кроме того, параллельно с диагностикой ксеростомии, врач должен идентифицировать и все другие поражения в полости рта, лечение которых должно проводиться по мере необходимости без отрыва от основного терапевтического протокола реабилитации. Пациентам с ксеростомией рекомендуется пить как можно больше воды и ограничить прием сладких продуктов, провоцирующих возникновение кариозных поражений. После постановки диагноза врач должен рассмотреть все возможные терапевтические опции и приступить к местной или же системной стимуляции слюнных желез.
Местная стимуляция слюнных желез
Локальная стимуляция слюнных желез включает в себя прием специфических заменителей слюны, которые помогают уменьшить симптом сухости во рту. Слюностимуляторы, используемые в Северной Америке, обычно производятся на карбоксиметилцеллюлозной основе, и в основном не обеспечивают долгосрочного результата. Например, жевательные резинки без сахара являются эффективным локальным стимулятором, поскольку жевательные движения сами по себе увеличивает слюноотделение. Кроме того, можно также использовать витамин С, который, согласно исследованиям Bjornstrom, обеспечивает более высокую эффективность, чем механические слюностимуляторы. Следует учесть, что некоторые исследователи утверждают, что аскорбиновая кислота имеет неблагоприятное влияние на эмаль зуба, так что прием витамина С должен быть тщательно обсужден с лечащим врачом. В качестве вещества для смазки и увлажнения тканей ротовой полости могут быть использованы адгезивные диски, например, Oramoist, DenTek; OraCoat XyliMelts, OraHealth Corporation, или различные водорастворимые лубриканты K-Y Jelly, Reckitt Benckiser; Taro-Gel, Taro Pharmaceuticals Inc.; Biotene products, GlaxoSmithKline, которые можно наносить при помощи щеточки или прямо пальцем. И хотя данные подходы обеспечивают разную эффективность у разных категорий пациентов, но основным их недостатком остается минимальное действие именно в ночное время суток, когда симптомы ксеростомии являются наиболее агрессивными.
Системная стимуляция слюнных желез
Стимуляция слюноотделения может быть достигнута благодаря действию специфических фармакологических препаратов, именуемых слюногонными. Данные медикаменты действительно увеличивают секрецию слюны, и доказательно минимизируют симптомы ксеростомии у стоматологических пациентов. К ним относятся: пилокарпин, цевимелин, хлорид бетанехола и анетол тритион. Пилокарпин является мускариновым антагонистом, стимулирующим холинорецепторы на поверхности ацинарных клеток. Проведенные исследования доказывают позитивное действие пилокарпина в случаях ксеростомии, появившейся впоследствии радиотерапии. В подобных ситуациях пилокарпин принимают перорально на протяжении всего цикла облучения в дозе 3-5 мг три раза в день. Возможные побочные эффекты: потливость, тошнота, головокружение и усиление легочной секреции. Поскольку данный препарат может привести к дисфункции желудочно-кишечного тракта, а также мочевыводящей, сердечнососудистой и легочной систем, его особо осторожно нужно предписывать лицам с присущей бронхиальной астмой, хроническими легочными или сердечно-сосудистыми заболеваниями. Цевимелин является более сильным агонистом особенно для М1 и М3 субтипов мускариновых рецепторов. Поскольку M2 и M4 рецепторы находятся в сердечных и легочных тканях, использование цевимелина может не только минимизировать симптомы ксеростомии, и при этом никак не нарушить функцию легочной и сердечной систем, что было характерно для пилокарпина. В свою очередь, цевимелин противопоказан больным с бронхиальной астмой и узко-угловой глаукомой. В ходе двойного слепого плацебо-контролируемого исследования с участием 200 пациентов, у которых наблюдались признаки синдрома Шегрена, Fox доказал, что применение цевимелина позитивно влияет на показатели слюноотделения и улучшает симптомы ксеростомии. Рекомендуемая доза для цевимелина составляет 30 мг, препарат принимается три раза в день. Хотя в большинстве проведенных исследований было замечено, что цевимелин хорошо переносится больными, но возможные побочные эффекты этого препарата могут включать тошноту, рвоту, диарею, насморк и повышенную потливость. Хлорид бетанехола уже достаточно долго широко используется для лечения «сухого рта», при этом благодаря своему холинергическому действию данный препарат часто назначают для лечения задержки мочи и нейрогенной атонии. Бетанехол способствует слюноотделению через стимуляцию парасимпатической нервной системы, что вызывает высвобождение ацетилхолина на нервных окончаниях, и, соответственно, провоцирует продукцию слюны.
В недавнем двойном слепом рандомизированном проспективном исследовании Jaguar, изучая профилактическое применение бетанохола для предотвращения дисфункции слюнных желез во время лучевой терапии на 97 пациентах, доказал позитивное действие данного препарата путем уменьшения степени повреждения слюнных желез рентгеновским облучением. Бетанехол хлорид вводят в дозах от 10 мг до 50 мг три-четыре раза в день. Ранее сообщались такие побочные эффекты препарата, как желудочно-кишечные расстройства, потливость и миоз. Анетол тритион способствует увеличение рецепторных участков на поверхности ацинарных клеток. Исследование, проведенное Epstein, показало, что у пациентов, принимавших анетол тритион, наблюдалось улучшение слюноотделения, и, кроме того, было доказано, что одновременный прием анетола и пилокарпина имеет синергетический эффект, улучшающий общий исход лечения. Рекомендуемая доза препарата составляет 25 мг при приеме три раза в день. Возможными побочными эффектами являются желудочно-кишечные расстройства, метеоризм, вздутие и болевые ощущения.
Вывод
Автор: Aviv Ouanounou, BSc, MSc, DDS