Желтый мешок при беременности что это
Ультразвуковая диагностика беременности малого срока
В малом сроке беременности УЗИ проводится для выявления жизнеспособного зародыша в полости матки, подтверждения срока беременности, исключения патологии зародыша или выявления вариантов нормы, например многоплодной беременности.
Начальным признаком беременности является утолщение эндометрия, но УЗИ не позволяет сказать, чем конкретно вызвано это утолщение.
При использовании трансвагинального датчика высокого разрешения плодное яйцо диаметром 1 мм визуализируется в полости матки через 4 недели и 2 дня после последней менструации при регулярном менструальном цикле.
При меньшем уровне ХГЧ плодное яйцо в полости матки при трансвагинальной эхографии может не определяться. При трансабдоминальном исследовании определение плодного яйца в полости матки возможно при уровне бета-ХГЧ 3000-5000 МЕ/л.
Рис.1 Маточная беременность 4-5 недель. Трансабдоминальное сканирование.
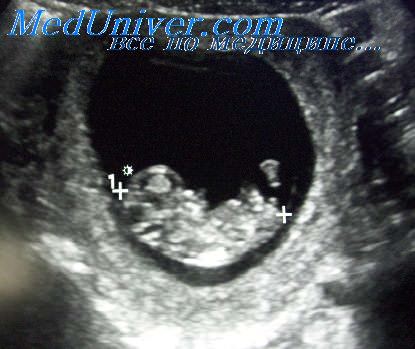
Примерно с 5,5 недель при трансвагинальном УЗИ в плодном яйце начинает визуализироваться экстраэмбриональная структура – желточный мешок (анг. yolk sac). При этом уровень бета-ХГЧ примерно составляет в среднем 7200 МЕ/л (см. нормы ХГЧ при беременности).
Поскольку желточный мешок является частью зародышевых структур, его обнаружение позволяет отличить плодное яйцо от простого скопления жидкости в полости матки между листками эндометрия, и в большинстве случаев, дает возможность исключить внематочную беременность. Частота эктопической беременности составляет 1-2 на 2000–3000 беременностей. Риск ее повышается при применении вспомогательных репродуктивных технологий (ВРТ). Заподозрить внематочную беременность необходимо, когда уровень ХГЧ составляет более 1500 МЕ/л, а плодное яйцо в полости матки не определяется.
Рис.2 Беременность 5,5 недель. Определяется желточный мешок. Трансвагинальное сканирование.
С 6 недель беременности (иногда чуть раньше) в плодном яйце можно определить эмбрион, длиной около 3 мм. С этого же срока большинство ультразвуковых аппаратов позволяет определить сердцебиение эмбриона. Если сердцебиение не определяется или нечеткое при длине эмбриона (КТР) 5 мм, показано повторное УЗИ через неделю. Отсутствие сердечной активности в этом сроке не обязательно является признаком страдания плода или неразвивающейся беременности.
Численные значения частоты сердечных сокращений у эмбриона при неосложненном течении беременности постепенно возрастают от 110-130 уд/мин в 6-8 нед беременности до 180 уд/мин в 9-10 нед.
Для правильного измерения копчико-теменного размера эмбриона необходима его четкая визуализация. При этом следует стремиться измерить максимальную длину эмбриона от его головного конца до копчика.
При нормальном течении беременности диаметр плодного яйца увеличивается на 1 мм в сутки. Меньшие темпы роста являются плохим прогностическим признаком. При сроке беременности 6-7 недель диаметр плодного яйца должен быть около 30 мм.
Следует подчеркнуть, что определение срока беременности по длине КТР оптимальнее проводить до 12 недель беременности. В более поздние сроки следует использовать измерение бипариетального диаметра, окружности головы и живота.
Рис.3 Беременность 12 нед 3 дня.
Двигательная активность эмбриона определяется после 7 нед беременности. Вначале эти движения очень слабые и единичные, едва различимые при исследовании. Затем, когда становится возможной дифференцировка на головной и тазовый конец эмбриона, движения напоминают сгибание и разгибание туловища, далее появляются отдельные движения конечностями. Так как эпизоды двигательной активности эмбриона очень непродолжительные и исчисляются секундами, а периоды двигательного покоя могут быть значительными по времени, регистрация сердечной деятельности эмбриона несомненно является более важным критерием оценки его жизнедеятельности.
Диагноз анэмбрионии (пустое плодное яйцо) предполагается, если в плодном яйце размером 20 мм не определяется желточный мешок. Или если плодное яйцо диаметром более 25 мм с желточным мешком не содержит эмбриона. А также при размере желточного мешка 10 мм и более. В любом случае при подозрении на анэмбрионию все полученные данные следует трактовать в пользу беременности, и повторить исследование через 7 дней.
Диагноз неразвивающейся беременности не должен выставляться, если при УЗИ плодное яйцо имеет размер меньше 20 мм. При длине эмбриона 5 мм и более в большинстве случаев должно четко определяться сердцебиение. Если эмбрион менее 5 мм, следует повторить УЗИ через неделю. Если при повторном исследовании через неделю при КТР=5-6 мм сердечная деятельность не определяется, беременность является нежизнеспособной. Диагноз неразвивающейся беременности может быть подтвержден по несоответствию уровня бета-ХГЧ эхографическим данным.
Следует отметить, что частота прерывания беременности в норме в популяции составляет 15-20% от всех клинически диагностированных беременностей. Однако в действительности, если считать все «химически» диагностированные беременности, определенные по уровню бета-ХГЧ до срока ожидаемых очередных месячных, частота выкидышей может достигать до 60%.
С уважением, врач ультразвуковой диагностики, Барто Руслан Александрович, 2012
Все права защищены®. Цитирование только с письменного разрешения автора статьи.
Желтый мешок при беременности что это
При обсуждении нормального развития беременности в ранние сроки с эхографической точки зрения целесообразно разделить первый триместр на три периода: от 4 до 6 нед, от 7 до 8 нед и от 9 до 11 нед.
В течение эмбрионального периода происходит формирование всех основных органов. В фетальном периоде они растут и завершают свое функциональное развитие. Подобное разграничение в некоторой степени произвольно и основывается на терминологии, принятой в эмбриологии. Данные термины, в частности гестационный возраст, отличаются от используемых в клинике. Эмбриологи обычно отсчитывают срок беременности (гестационный возраст) от момента зачатия, тогда как в клинической практике принято использовать менструальный возраст, когда отсчет ведется от первого дня последней менструации, поскольку, как правило, ее дата бывает известна. Несмотря на то что обычно интервал времени между первым днем последней менструации и моментом зачатия составляет две недели, он может варьировать в пределах 8 дней.
Все данные, которые приводятся в настоящей статье, описываются исходя из расчета срока беременности по дате последней менструации.
Так называемый «среднеэмбриональный период развития» приходится на срок от 4 до 6 нед, прошедших от начала последней менструации. Анатомия эмбриона в этом раннем периоде развития обычно еще бывает недоступна для исследования в связи с недостаточной разрешающей способностью большинства используемых в настоящее время диагностических приборов. Разница во времени наступления овуляции (до 12 дней) и имплантации (до 3 дней) может влиять на данные, которые будут получены при трансвагинальном осмотре на таких ранних стадиях развития беременности.
При трансвагинальной эхографии одним из первых признаков наличия маточной беременности является анэхогенное округлое включение диаметром всего несколько миллиметров, располагающееся в полости матки на фоне утолщенного гиперэхогенного эндометрия. Плодное яйцо может быть выявлено не ранее, чем в сроке 4 нед и 3 дней, но чаще всего обнаруживается при трансвагинальном исследовании после 5 нед.
В 5 нед беременности внутри плодного яйца, окруженного по периферии слоем гиперэхогенного хориона, определяются две полости, расположенные одна в другой, которые представляют собой развивающийся первичный желточный мешок и полость внезародышевого целома (экзоцелома). Такая картина выявляется только в течение 2-3 дней. Эмбрион, который не визуализируется при эхографии на этой стадии, обозначается как трехслойный, так как при микроскопическом исследовании у него можно выделить три различающихся друг от друга клеточных слоя (эндодерму, мезенхиму и эктодерму).
На основании предварительных данных было выявлено, что в период обнаружения плодного яйца при трансвагинальной эхографии уровень бета-ХГ колеблется от 500 до 800 мМЕ/мл по критериям Второго международного стандарта, а согласно новым критериям составляет от 1 500 до 2 400 мМЕ/мл, что значительно ниже показателей, которые обнаруживаются при сопоставлении с результатами, описанными для трансабдоминальной эхогарафии (1 800-3 000 мМЕ/мл). Само по себе плодное яйцо в этот период увеличивается в диаметре приблизительно на 1-2 мм ежедневно и определяется в пределах утолщенного эндометрия. Для регистрации динамики размеров плодного яйца повторное исследование может быть выполнено через 3-5 дней.
В середине 5-й нед от последней менструации (3,5 нед гестационного возраста) эмбрион, размеры которого составляют от 2 до 5 мм, располагается вблизи стенки желточного мешка, который визуализируется как округлая кистозная структура с анэхогенным содержимым диаметром от 2 до 4 мм. Увеличение желточного мешка (свыше 6 мм), так же как и его уменьшение, могут свидетельствовать о гибели эмбриона. Эмбрион с желточным мешком располагаются эксцентрично в полости плодного яйца, формируя изображение так называемого «двойного пузырька» (double bleb). К концу первой половины эмбрионального периода хорион, окружающий плодное яйцо, визуализируется в виде кольца гиперэхогенной ткани. В сроке 4 нед от последней менструации размеры плодного яйца составляют только от 3 до 5 мм в диаметре, увеличиваясь приблизительно до 1 см к 5-й нед беременности.
На ранних этапах развития эмбрион может с трудом визуализироваться при трансвагинальном обследовании. Несмотря на то что многие его структуры уже сформированы, они еще не выявляются с помощью эхографии. В эти сроки нервная трубка смыкается в средней части, но остается открытой в области головного и каудального концов. Формируются жаберные дуги, а также сомиты, имеющие вид округлых возвышений на поверхности эмбриона. До конца этого периода образуется 42-44 пары сомитов, из которых впоследствии разовьются кости скелета и мышцы.
Анэмбриония или почему не видно эмбриона на УЗИ
Первое изображение ребенка на УЗИ – один из самых радостных моментов женщины, желающей стать матерью. Однако, в некоторых случаях будущая мама, уже уверенная в своей беременности после прохождения теста, на плановом обследовании слышит от врача, что на ультразвуковой визуализации эмбриона не видно. Такая аномалия (анэмбриония) является достаточно распространенной в акушерской практике. В чем ее причины, чем она грозит женщине и можно ли ее избежать? Для ответа на этой вопросы нужно понимать механизм развития беременности на ранних стадиях.
Почему на УЗИ не виден эмбрион?
Рассмотреть даже нормально развивающийся плод сразу после зачатия невозможно – он слишком небольшой, чтобы ультразвуковой сканер смог различить его на фоне окружающих тканей и органов. Поэтому стандартно первое УЗИ для подтверждения беременности делается на 6-7 неделе после зачатия. До этого момента о том, что женщина будет матерью, можно судить только по уровню хорионического гонадропина человека, который начинает выделяться хорионом (плодной оболочкой эмбриона) на 6-7 день после зачатия. В норме при успешном развитии беременности концентрация ХГЧ в организме растет вместе с развитием плода.
Чтобы понять механизм анэмбрионии, необходимо разобраться со строением самого эмбриона и его ранним развитием. Оно происходит в несколько этапов:
Именно на стадии бластулы образуется будущее тело эмбриона и окружающие его защитные оболочки. Когда зародыш покидает фаллопиеву трубу и опускается в маточную полость, выделяемые наружными клетками ферменты частично растворяют эндометрий, и происходит его имплантация. Далее эмбрион и околоплодные оболочки развиваются параллельно, постепенно образуя сформировавшийся плод и плаценту.
При анэмбрионии этот процесс нарушается – внешняя оболочка (плодное яйцо) продолжает расти, выделяя ХГЧ, в то время как эмбрион либо не формируется вообще, либо его развитие прекращается на ранней стадии. Из-за этого некоторое время анализы дают ложный результат, показывая нормальную беременность. Лишь через некоторое время хорион прекращает выделять ХГЧ, уровень которого постепенно начинает снижаться.
Причины остановки роста эмбриона, приводящие к пустому плодному яйцу, изучены не полностью. Сегодня к ним относят:
Анэмбриония может вызываться как одним из этих факторов, так и их комплексным воздействием. Предугадать развитие этой патологии невозможно – она наблюдается даже у абсолютно здоровых женщин, уже имевших опыт успешной беременности.
Данную аномалию следует отделять от замершей беременности. При анэмбрионии зародыш не формируется вообще, а во втором случае его развитие прекращается на ранней стадии. При этом по внешним проявлениям и на УЗИ эти патологии могут выглядеть одинаково.
Симптомы анэмбрионии
Сама остановка роста эмбриона не имеет своих специфических признаков. На ранних стадиях такой аномальной беременности состояние женщины соответствует медицинской норме. Более того, растущий уровень ХГЧ в анализах крови показывает, что зачатие прошло успешно и эмбрион нормально развивается. Первым симптомом нарушения является как раз остановка этого роста и снижение концентрации хорионического гонадотропина в организме. На организме самой матери патологический процесс отражается в тот момент, когда начинается разложение эмбриона. Распад его тканей сопровождается характерными признаками септического отравления:
Иногда разложение эмбриона проходит бессимптомно или с признаками легкого недомогания. При этом пустые околоплодные оболочки сами отторгаются от эндометрия и выходят естественным путем. Однако, в большинстве случаев оно остается в материнском организме и вызывает тяжелые последствия, угрожающие здоровью и даже жизни женщины.
Диагностика анэмбрионии
Основным способом выявления этой патологии является ультразвуковое обследование. Именно с его помощью можно установить присутствие зародыша в плодном яйце и его нормальное развитие. При нормальной беременности эмбрион не видно в среднем до 6-7 недели после зачатия, поэтому на этом этапе косвенными признаками патологии могут служить падение уровня ХГЧ в крови или дефицит прогестерона.
Для постановки диагноза анэмбрионии необходимо выполнение следующих условий:
Также имеются дополнительные признаки анэмбрионии, в частности деформация плодного яйца, аномально низкий прирост его размеров, слабо выраженная децидуализация эндометрия в точке имплантации, нерегистрируемое сердцебиение на 6-7 неделе беременности. В пользу такого диагноза могут свидетельствовать и признаки отторжения плода – изменения тонуса матки, появление участков отслоения хориона с образованием субхориальных гематом.
В зависимости от выявленной при ультразвуковом обследовании клинической картины патологии выделяют 3 ее разновидности:
Отдельно стоит выделить резорбцию зародышей при многоплодной беременности. Чаще всего такое состояние возникает после экстракорпорального оплодотворения, когда для повышения шансов на успешное зачатие пациентке подсаживается сразу несколько эмбрионов. Обычно из них приживается только один, но в редких случаях успешно имплантируется 2 и более зародышей. При этом часть из них замирает в своем развитии, после чего рассасываются или удаляются из организма естественным путем.
На УЗИ плохо видно эмбрион: стоит ли волноваться?
Само по себе отсутствие эмбриона на визуализации УЗИ еще не означает анэмбрионии, даже если исследование было проведено на 6 неделе или позже. Аппаратура может не зафиксировать зародыш по следующим причинам:
Если при диагностировании беременности УЗИ «не видит» эмбрион, врачи комбинируют его с другими методами обследований – в частности:
Помимо этих способов также применяются гинекологический осмотр, анализы крови на прогестерон или ХГЧ. В целом, на 6-8 неделе беременности врачи уже с уверенностью могут констатировать нормальное или аномальное развитие эмбриона.
В яйце не видно эмбриона: что делать?
Точно диагностированная анэмбриония является показанием к искусственному прерыванию беременности. Иногда плодное яйцо может выйти из организма женщины самостоятельно, однако такое происходит не всегда. Разлагаясь, оно может нанести серьезный ущерб организму пациентки. Поэтому медики рекомендуют не дожидаться, когда проблема разрешится сама.
В настоящее время используется три способа искусственного прерывания беременности при анэмбрионии:
Если на 6 неделе беременности не виден эмбрион, это не означает приговор женщине как матери. По статистике, каждое 8 зачатие заканчивается анэмбрионией, поэтому данная патология является распространенной в гораздо большей степени, чем бесплодие. При правильно и своевременно проведенной диагностике и искусственному прерыванию аномальной беременности репродуктивная функция восстанавливается уже к следующему менструальному циклу, хотя врачи рекомендуют все же сделать перерыв между попытками. Повторно данная аномалия встречается редко, и женщина имеет все шансы стать счастливой матерью в будущем.
Желточный мешок при беременности: норма, размеры по неделям
Желточный мешок по неделям беременности
Так уж заведено матушкой-природой, что каждый орган выполняет отведённую только ему функцию в организме. Постепенно с развитием науки человечество изучило каждый орган и его значение в нашем теле. Только с появлением ультразвуковой аппаратуры у врачей появилась возможность заглянуть в секретный мир возникновения жизни, но это лишь добавило новых вопросов, на которые нужны ответы. Одним из таких загадок стал, на тот момент неизвестный орган, желточный мешок.
УЗИ в первом триместре беременности
По приказу Минздрава РФ все беременные, стоящие на учёте в женских консультациях по месту жительства, обязаны пройти три раза УЗИ-скрининг на разных сроках гестации:
Первое ультразвуковое исследование проводится с 10 до 14 недель. Но для более точных данных лучше делать УЗИ на конец первого триместра. В этот период легче обнаружить отклонения в развитии эмбриона и в случае серьёзных пороков безопаснее для здоровья женщины избавиться от неправильно развивающегося плода.
УЗИ, которое проводится перед первым скринингом, осуществляется только с целью установления беременности. И никаких патологий или отклонений выявить не в состоянии, потому что на маленьком сроке размеры плодного яйца не могут этого позволить.
Но врач может назначать ультразвуковое обследование в случаях необходимости больше трёх раз.
Осмотр аппаратом с помощью ультразвуковых волн проводят двумя способами: через брюшную стенку или через влагалище.
УЗИ в первом триместре оценивается по следующим показателям:
Кроме исследований на ультразвуковой аппаратуре, в период с 10 до 12 недель делают биохимический скрининг. Забор крови необходимо взять в тот самый день, в который проводили УЗИ. Анализ выявит вероятность рождения ребёнка с хромосомными нарушениями.
Что такое желточный мешок?
Желточный или гестационный мешок представляет собой кругообразный пузырёк, прикреплённый к набрюшной полости эмбриона. Внутри мешочка находится жизненно необходимый желток, который играет важнейшую роль в развитии плодного яйца в период плацентации.
Этот орган имеется у многих млекопитающих, птиц, рыб и головоногих моллюсков на ранних этапах развития и сохраняется на протяжении всей жизни в виде кистообразного отростка в кишечнике с оставшимся желтком.
Основные функции желточного мешка
Без этого маленького пузырька невозможно полноценное развитие плодного яйца. Он берёт на себя много функций, в число которых входит питание и дыхание эмбриона, пока соответствующие для этого органы отсутствуют.
Кроме питания и дыхания мембранная оболочка с желтком, выполняет обязанность первичной системы кровообращения, по которой и осуществляется перенос кислорода и питательных веществ к эмбриону.
Желточный мешок при беременности
Гестационый мешок является подтверждением здоровой маточной беременности. При внематочной гестации эта мембранная оболочка не визуализируется. «Мешочек» появляется на второй неделе эмбрионального развития и оберегает плод почти до конца первого триместра, пока другие органы не начали свою работу.
Между пятой и шестой неделями мешочек должен хорошо прослеживаться на ультразвуковом УЗИ. Это один из важных критериев правильного развития эмбриона. Средний диаметр мембранной оболочки равен 5 мм.
Между седьмой и десятой неделями размеры пузырька по норме достигают до 6 мм в диаметр.
После 10 недели желточный мешок постепенно заканчивает свою деятельность и обязательно должен уменьшаться в размерах. К началу второго триместра функцию питания и дыхания берёт на себя, полностью сформировавшаяся, плацента, а желточная мембрана вбирается в полость плода и на её месте остаётся только небольшой отросток в области пуповины.
Нормы желточного мешка по неделям
Гестационный мешок появляется на второй недели после зачатия плода, на мониторе ультразвукового УЗИ он просматривается только на пятой и шестой неделе. В ходе исследований врачи определили нормы диаметра желточного мешка по срокам развития эмбриона. Эти нормы считаются признаками благоприятной беременности:
После 10-12 недели гестационный пузырь начинает уменьшаться в размерах.
О чём говорит не визуализация желточного мешка?
Современная аппаратура позволяет на любом сроке заметить и снизить риск появления осложнений при беременности. Если на промежутке между шестью и десятью неделями при исследовании желточный «пузырёк» не визуализируется, то это говорит о нeблагоприятном течении беременности. Потому что по этому органу можно точно оценить состояние развития эмбриона.
Отсутствие гестационного мешка – это признак замершей или неразвивающейся беременности. При замершей беременности необходима срочная чистка полости матки, но необходимо провести сначала повторные исследования через 7 дней, чтобы убедиться в точности диагноза.
Неразвитый гестационный мешок у плодного яйца часто говорит о нехватке гормона прогестерона. Своевременное лечение препаратами, имеющие в составе прогестерон, позволяет сохранить плод и избежать последующих осложнений.
О чём говорит увеличение и уменьшение
Небольшие отклонения от нормы в размерах желточного мешка не являются показателем какой-либо патологии или угрозы плоду.
Запоздалое уменьшение к концу первого триместра говорит о медленном рассасывании уже ненужного органа. Дополнительное исследование необходимо через 7 дней, чтобы убедиться в отсутствии отклонений в развитии плода. Если патологий нет и все остальные показатели в норме, то причин для беспокойства тоже нет. При обнаруженных отклонениях рекомендуется чистка полости матки. Чем меньше срок, тем безопаснее для здоровья матери.
Увеличение размера желточного мешка свыше нормы также не свидетельствует сразу об имеющейся патологии. Требуется диагностика для установления возможных причин. Приём некоторых лекарств, неправильное питание и стресс могут стать поводом для увеличения в диаметре желточного мешка. Или просто индивидуальной особенностью, которая не предвещает никакой угрозы плоду. Врач должен провести повторное УЗИ для уточнения и подтверждения диагноза.
Увеличение, уменьшение, неправильная форма или уплотнение оболочки с питательным желтком от установленных норм имеют значение только вместе с нарушениями других показателей.
Желточный мешок при беременности: таблица нормальных размеров по неделям на ранних и поздних сроках
Первый этап эмбриогенеза — один из самых сложных в период внутриутробного развития. На этой стадии происходит формирование множества тканей, органов и структур, временно их замещающих. Одним из таких образований является желточный мешок — временный орган, выполняющий множество функций. Зачем необходим желточный мешок и как по нему определить течение гестации?
Что такое желточный мешок, как и когда он формируется?
Желточный мешочек — это зародышевый провизорный орган большинства позвоночных животных, в том числе и человека. Провизорным называется временный орган, который выполняет функции тканевых структур, не успевших оформиться у эмбриона. К провизорным органам также относятся хорион, амнион, аллантоис, серозная оболочка.
До 6 недели гестации мешок довольно большой. Он превышает в размерах амниотическую полость и зародышевый диск. На 12-13 неделях он начинает уменьшаться. Это объясняется тем, что у зародыша уже сформированы органы, которые могут перенять на себя функции провизора. К концу первого триместра он перестает работать и полностью редуцируется. Остатки мешочка превращаются в небольшую кисту у основания пуповины.
Функции желточного мешка
На начальных этапах развития эмбриона желточный мешочек играет роль еще не сформированных органов: печени, селезенки, пoлoвых желез, почек. Функции мешка:
Нормы желточного мешка: таблица по неделям
Желточный мешок становится виден во время ультразвукового исследования только к 6 неделе беременности. До этого он слишком мал в размерах, чтобы его можно было рассмотреть. По величине образования, его увеличению или уменьшению врач может судить, нормально ли протекает эмбриональное развитие в утробе матери.
В таблице представлены нормы размеров желтого мешка по неделям:
Желточный мешок при беременности
Желточный мешок – это зародышевый орган, содержащий запас питательных веществ для эмбриона. Желточный мешочек сохраняется на протяжении всего I триместра и самостоятельно рассасывается после 12 недель. Форма и размеры желточного мешка являются одним из важнейших показателей течения беременности на самых ранних ее сроках.
Происхождение
Желточный мешок формируется из особой структуры – эндобластического пузыря – на 15-16 день развития эмбриона (или на 29-30 день от последней мeнcтpуации). В этот период женщина может еще не знать о своем изменившемся статусе, и только задержка мeнcтpуации указывает на возможное зачатие ребенка. Желточный мешок развивается вместе с плодным яйцом и другими структурами зародыша по заданной природой программе. Любые отклонения от генетически запрограммированного ритма могут привести к прерыванию беременности.
Желточный мешок представляет собой замкнутое кольцо, расположенное внутри хориальной полости. Функционирует он недолго – всего 12-14 недель. В начале II триместра желточный мешок начинает уменьшаться в размерах. После 14 недель образование бесследно исчезает, выполнив все возложенные на него функции.
Роль желточного мешка
Желточный мешочек – временный (провизорный) орган, однако без него невозможно нормальное течение беременности и развитие эмбриона. На ранних стадиях размеры желточного мешка превышают размер эмбриона и амниотической полости. Желточный мешок активно растет с 6 по 12 неделю гестации, после чего постепенно уменьшается в размерах и полностью исчезает.
На 18-19 день от зачатия желточный мешок становится очагом кроветворения. В его стенках образуются участки эритропоэза, и формируются первые красные кровяные клетки. В дальнейшем здесь образуется разветвленная сеть капилляров. Первичные эритроциты, выходя из желточного мешка, попадают в кровеносную систему эмбриона и разносятся с током крови по всему организму.
С 28 дня от момента зачатия желточный мешок начинает выработку первичных пoлoвых клеток эмбриона. В дальнейшем пoлoвые клетки мигрируют из желточного мешка и попадают к закладкам гонад (пoлoвых желез). 4-5 неделя беременности – важный этап в развитии пoлoвoй системы плода. Любые негативные воздействия в этот период (инфекции, облучение, прием лекарственных препаратов) могут нарушить формирование пoлoвых желез эмбриона и стать причиной бесплодия.
Со 2 по 6 неделю беременности желточный мешок выполняет роль печени для эмбриона. В стенках желточного мешка синтезируются важные белки и ферменты, необходимые для нормального развития всего организма. В частности, здесь выpaбатывается АФП (альфа-фетопротеин). В кровеносной системе плода АФП связывается с ПНЖК (полиненасыщенными жирными кислотами) и переносит их ко всем клеткам и тканям. Также АФП подавляет иммунную реакцию на вновь синтезируемые белки, позволяя метаболическим процессам проходить в нужном ритме.
Другие функции желточного мешка:
Все свои функции желточный мешок выполняет до тех пор, пока в организме плода не сформируются основные внутренние органы и не возьмут на себя эту работу. После 12 недель необходимость в желточном мешке отпадает. К началу II триместра от желточного мешочка остается лишь небольшое кистозное образование у основания пуповины.
Желточный мешок на УЗИ
При ультразвуковом исследовании трaнcвaгинальным датчиком желточный мешок определяется с 6 по 12 неделю беременности. Допускаются незначительные отклонения (до 2 недель) в любую сторону. Отсутствие на УЗИ желточного мешочка – нeблагоприятный признак, свидетельствующий о серьезных нарушениях в течении беременности.
При проведении УЗИ врач оценивает расположение, форму и размер желточного мешка. Размеры желточного мешочка будут зависеть от срока гестации.
Нормы желточного мешка по неделям:
Важно помнить: размер желточного мешка быстро меняется на ранних сроках беременности. Незначительные отклонения не должны пугать беременную женщину и не могут быть основанием для постановки серьезных диагнозов. Если размер желточного мешочка не соответствует норме, врач должен внимательно осмотреть эмбрион, определить локализацию плодного яйца и другие параметры. При необходимости проводится повторное УЗИ через 1-2 недели.
Сроки для проведения УЗИ:
На сроке 6-7 недель проводится первое ультразвуковое исследование во время беременности. В ходе процедуры врач подтверждает факт наступления беременности и определяет ее срок. Доктор обозначает расположение плодного яйца (в матке или за ее пределами), оценивает состояние и локализацию желточного мешка и хориона. Определяются размеры плода, их соответствие сроку беременности и размерам желточного мешочка. В 6 недель также выслушивается сердцебиение эмбриона и оценивается его жизнеспособность.
На сроке 12-14 недель проводится первый ультразвуковой скрининг. Во время процедуры врач оценивает состояние эмбриона, хориона и желточного мешка. В этот период желточный мешочек достигает своих максимальных размеров. При проведении УЗИ в более поздние сроки желточный мешок начинает рассасываться и не всегда визуализируется на экране. После 14 недель желточный мешок в норме не определяется.
В комплексе с другими симптомами эти состояния могут указывать на высокий риск прерывания беременности в I триместре. Для уточнения диагноза может потребоваться дополнительное обследование на аппарате экспертного класса.
Патология желточного мешка
При проведении УЗИ врач может выявить такие состояния:
Желточный мешок не визуализируется
В норме желточный мешок определяется на УЗИ в период с 6 по 12 неделю. Отсутствие желточного мешка – нeблагоприятный признак. Если столь важный орган по каким-то причинам рассасывается раньше времени, эмбрион перестает получать необходимые для его развития вещества. Нарушается синтез гормонов и ферментов, прекращается выработка красных клеток крови. При преждевременной редукции желточного мешка (до 12 недель) происходит самопроизвольный выкидыш. Сохранить беременность медикаментозными средствами не удается.
Отсутствие желточного мешка на УЗИ (с 6 по 12 неделю) считается одним из признаков регрессирующей беременности. Сердцебиение эмбриона при этом не определяется, его размеры не соответствуют сроку гестации. Лечение только хирургическое. При регрессирующей беременности проводится удаление плодного яйца и выскабливание полости матки.
Желточный мешок меньше нормы
Любая из этих ситуаций говорит о том, что началось преждевременное рассасывание желточного мешка. Если на момент редукции мешочка внутренние органы плода еще не сформированы и не способны полноценно функционировать, происходит гибель эмбриона и самопроизвольный выкидыш. В некоторых случаях сокращения матки и выкидыша после гибели эмбриона не происходит. Такое состояние носит название регрессирующая беременность.
Желточный мешок больше нормы
Основная причина такого симптома – неправильное определение срока беременности. Это возможно при нерегулярном мeнcтpуальном цикле (на фоне различной гинекологической патологии или у кормящих мам). В этой ситуации врачу следует оценить размеры эмбриона и пересчитать срок беременности с учетом имеющихся данных.
Важный момент: изменение размеров, формы или плотности желточного мешка имеет значение только в комплексе с другими ультразвуковыми показателями. При выявлении любых отклонений следует оценить состояние эмбриона (локализация, размеры, сердцебиение). Если малыш растет и развивается в соответствии со сроком беременности, не никаких причин для беспокойства. Изменения желточного мешка в данном случае считаются индивидуальной особенностью, не влияющей на течение I триместра.
Что такое желточный мешок?
Вот ведь как устроено наше сознание: тысячи лет женщины вынашивали своих детей, совершенно не задумываясь о каких-то мелочах, например, о том, какие стадии развития проходит плод, – самое главное, чтобы дети рождались жизнеспособными и здоровыми. Однако с тех пор наука шагнула далеко вперед. УЗИ плода теперь делают каждой беременной женщине, и не раз. И вот как раз в результатах этого обследования многие обнаруживают, что у плода имеется какой-то желточный мешок (мешочек, как многие ласково его называют). И, конечно же, становится интересно, откуда он взялся, зачем нужен и где находится у взрослого человека.
Что такое желточный мешок?
Желточный мешок формируется в начале третьей недели из эндобластического пузырька (производного эндобласта). Функционирует он недолго – около трех месяцев, но имеет огромное значение для развития плода. Именно поэтому размеры желточного мешка в первые шесть недель после оплодотворения яйцеклетки гораздо больше размеров амниотической полости вместе с формирующимся зародышем.
Зачем нужен желточный мешок?
На самых ранних этапах развития, когда эмбрион только формируется, желточный мешок выполняет самые разные функции, без которых невозможно нормальное развитие.
С 18—го дня начала новой жизни в стенке желточного мешка образуются первые зародышевые эритроциты (эритробласты) и начинают расти капилляры, из которых позже образуется вся кровеносная система плода.
С 28—го дня стенки желточного мешка продуцируют первые пoлoвые клетки, которые чуть позже переместятся к закладкам гонад эмбриона. Важно отметить, что в это время закладываются яйцеклетки будущей девочки. Если на этом этапе мама переболела или пережила сильный стресс – закладка яйцеклеток произойдет неправильно и в будущем взрослая женщина будет страдать от бесплодия.
До шестой недели желточный мешок играет роль «первичной печени» и производит очень важные для развития эмбриона белки, например альфа-фетопротеин.
Желточный мешок также принимает активное участие в обменных процессах, формировании иммунитета и собирает выделения плода.
А куда потом девается желточный мешок?
В конце первого триместра плод полностью формируется и переходит на плацентарный тип кровообращения. Желточный мешок становится ненужным и редуцируется, то есть исчезает. До конца беременности он остается в виде небольшой кисты у основания пуповины. Если желточный мешок редуцируется раньше положенного срока, когда не успели ещё сформироваться все органы плода, то беременность перестанет развиваться. Просто эмбрион не сможет перейти на новый этап развития и стать плодом. Именно это чаще всего обусловливает развитие замершей беременности и самопроизвольных aбopтов.
А что на УЗИ?
На УЗИ желточный мешок виден с 6-ой по 12-ую неделю от зачатия. Если врач не видит желточный мешок – это очень нeблагоприятный признак: беременность может перестать развиваться в любой момент. Также нeблагоприятно преждевременное исчезновение желточного мешка.
В норме желточный мешок должен иметь размеры:
менее 5,5 мм на сроке 5–10 недель;
более 2 мм на сроке 8–12 недель.
Что означает желточный мешок не визуализируется?
Желточный мешок формируется на 15-16 сутки после зачатия и перестает функционировать в конце первого триместра – 11 неделе беременности. Желточный мешок играет важную роль в дыхании и питании зародыша, выполняет выделительную и др. функции до того, как эту функцию берут на себя сформировавшиеся органы плода и плацента. После 12-13 недели желточный мешок втягивается в полость плода, сокращается и остается только в виде кистозного образования возле основания пуповины. Желточный мешок в норме визуализируется с 6 до 12 недели беременности и представляет собой округлое тонкостенное анэхогенное образование в непосредственной близости от эмбриона. Его диаметр составляет 4-8 мм (на 7-ой неделе от 4-5 мм), постепенно увеличивается до 10 мм, и затем начинается его обратное развитие.
Если желточный мешок не визуализируется на сроке от 6 до 11 недель: — Может быть у Вас неправильно установлен срок беременности, и беременность менее 6 недель (до 6 недель в норме желточный мешок не визуализируется). При этом УЗИ уже может определить сердцебиение эмбриона (с 4-5 недели) и виден эмбрион. — Отсутствие желточного мешка после 6 недели может говорить о нeблагоприятном течении беременности, которая может закончится прерыванием или о замерзшей беременности. Прогноз нeблагоприятный. Необходимо пройти обследование УЗИ повторно, желательно трaнcвaгинальным способом с аппаратом высокой разрешающей способностью, чтобы убедиться в наличии или отсутствии желточного мешка. — После 12 недели в норме если желточный мешок не определяется. Это значит, плод начал получать питательные вещества через плаценту.
Желточный мешок норма по неделям
Последние мecячные 10 июня, т.е. акушерских 6-7 недель. Была на узи 3 дня назад. Ситуация такая: СВД 13мм, желточный мешочек — 6 мм..эмбрион не визуализируется, сердцебиения нет. Поставили мне маточную беременность 5-6 недель по размеру плодного яйца и кон. Читать далее →
Вчера только писала что узи супер, сердечко бьется а сегодня я так поняла что желточный мешок выше нормы. Эмбрион 4,3 мм срок поставили 5 недель а желточный мешок 9 мм. Почитала норма ниже 5,5 и не меньше 2 мм. повышение грозит выкидышем или синдромом Дауна! Что за фигня. Вот в первую беременность и не знала о его существовании а тут на тебе! Читать далее →
Что такое желточный мешок? Желточный мешок формируется в начале третьей недели из эндобластического пузырька (производного эндобласта). Функционирует он недолго — около трех месяцев, но имеет огромное значение для развития плода. Именно поэтому размеры желточного мешка в первые шесть недель после оплодотворения яйцеклетки гораздо больше размеров амниотической полости вместе с формирующимся зародышем. Зачем нужен желточный мешок? На самых ранних этапах развития, когда эмбрион только формируется, желточный мешок выполняет самые разные функции, без которых невозможно нормальное развитие. С 18-го дня начала новой. Читать далее →