Жидкость в цервикальном канале на узи что это такое
Cерозометра: термин врача ультразвуковой диагностики или диагноз гинеколога?
Волгоградский государственный медицинский университет
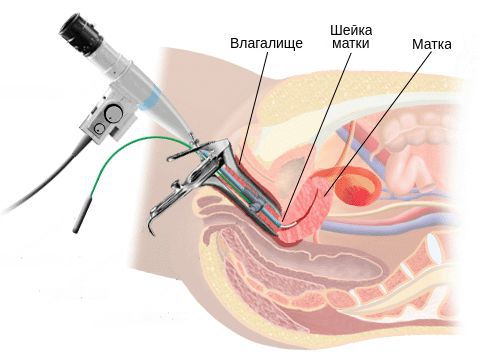
В настоящее время одной из наиболее часто выполняемых внутриматочных операций является гистероскопия, с помощью, которой возможны не только визуализация различных видов внутриматочной патологии, но и осуществление хирургических вмешательств и контроля за эффективностью лечения [1]. Вместе с тем, это инвазивная манипуляция, имеющая определенный риск инфекционных осложнений, которые по данным разных авторов составляют от 0,7 до 12% (Баев О.Р., Стрижаков А.Н., Давыдов А.И. 2010) [2,3]. Вследствие возможности риска развития осложнений в послеоперационном периоде, необходимо иметь чёткие показания к выполнению данной операции [4]. Тем не менее, на современном этапе развития медицины неинвазивные методы диагностики внутриматочной патологии, такое как УЗИ органов малого таза, являются одним из начальных этапов постановки диагноза, а также определяющим фактором для определений показаний к выполнению гистероскопии [5,6]. Особенно важен метод УЗИ гениталий в период постменопаузы. Период постменопаузы является наиболее опасным в плане развития онкологических процессов гениталий, диагностика которых имеет большое практическое значение [7,8]. Негативные последствия имеют как несвоевременно проведенная диагностика, так и гипердиагностика, которая ведет к необоснованным внутриматочным вмешательствам.
Последние годы все чаще гинекологи встречаются с диагнозом «серозометра», на основании чего пациентка направляется в стационар для выполнения гистероскопии. Анализ литературы демонстрирует противоречивые мнения, как в отношении природы появления жидкости в полости матки, так и о прогностической значимости этого явления. Ряд авторов указывают на повышение риска злокачественных процессов в малом тазу при обнаружении жидкости в полости матки [9]. Некоторые исследователи, связывают скопление внутриматочной жидкости с доброкачественной внутриматочной патологией [10]. Другие исследователи расценивают появление жидкости в полости матки в период постменопаузы как вариант нормы, связывая ее с окклюзией цервикального канала [10].
Цель исследования: оценить прогностическую значимость определения при ультразвуковом исследовании жидкости в полости матки в постменопаузальном периоде.
Материалы и методы исследования. Для достижения поставленной цели были обследованы 27 пациенток, направленных для выполнения гистероскопии в плановом порядке с диагнозом «Серозометра» в гинекологические отделения ВОКБ №1 и КБСМП №7 г. Волгограда за период 2013-2015 гг. Оценивались факторы риска развития заболеваний гениталий с учетом длительности менопаузы, технические особенности гистероскопии в постменопаузальном возрасте, риск осложнений после манипуляции, фармакологическая нагрузка. Всем пациенткам после выполнения гистероскопий проводилось гистологическое исследование полученного материала.
Результаты исследования. Результаты исследования свидетельствуют, что возраст больных колебался от 53 до 73 лет и в среднем составил 62,8±1,8. Все пациентки человек были в периоде менопаузы. Причём длительность менопаузы составила от 2 до 19 лет в среднем 11,9±2,7. Таким образом, среди пациенток, которым выставлялся диагноз «серозометра» и выполнялась гистероскопия не было ни одной женщины репродуктивного или перименопаузального возраста. Минимальный срок менопаузы составил 2 года.
Подавляющее большинство обследованных (58,8%) были пенсионерами. В тоже время, обращает на себя внимание, что несмотря на средний возраст обследованных более шестидесяти лет более 40% из них продолжают работать.
Анализ менструальной функции обследованных пациенток в репродуктивном возрасте показал, что ее нарушения были выявлены у 52,9%. Возможно, одним из факторов нарушений менструального цикла была высокая частота прерываний беременности по желанию у пациенток исследуемой группы, 82,4% пациенток имели в анамнезе медицинские аборты. Причём у каждой третьей (30%) пациентки было более 2-х абортов. Среднее количество абортов на одну пациентку составило 2,1±0,3 (от 1 до 10). Количество родов в анамнезе у пациенток колебалось от 1 до 4 и в среднем составило 1,8±0,2.
Самопроизвольное прерывание беременности, в том числе замершие, имели в анамнезе 23,52% обследуемых женщин. Данные по соотношению родов, прервавшихся беременностей и медицинских абортов представлены на рис. 1.
Рис. 1. Соотношение доли родов, абортов и самопроизвольных выкидышей у пациенток исследуемой группы.
Всем пациенткам диагноз серозометра был поставлен на основании данных УЗИ малого таза, которое проводилось с профилактической целью. Данный диагноз был выявлен впервые, при этом какие-либо жалобы у пациенток отсутствовали. У большинства (81,8%) пациенток гистероскопия выполнялась впервые, повторное внутриматочное вмешательство в виде гистероскопии было у 18,2%.
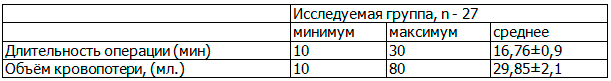
Данные по продолжительности операции и объеме кровопотери в исследуемой группе приведены в табл. 1.
Таблица 1. Продолжительность гистероскопии и объём кровопотери
Учитывая возраст и длительность менопаузы более 10 лет у большинства пациенток выполнение гистероскопии было сопряжено с определенными техническими трудностями в связи с инволютивными процессами в матке. Так, перфорация матки является крайне редким осложнением при выполнении гистероскопии в репродуктивном возрасте, однако у одной пациентки (3,70%) данной исследуемой группы операция была осложнена перфорацией матки.
По данным историй болезней у 88,2% пациенток послеоперационный период протекал без осложнений. Длительность пребывания в стационаре была от 2 до 7 дней, средний койко-день составил 4,18±0,1 койко-дня.
Результаты гистологических исследований представлены в табл. 2.
Таблица 2. Результаты гистологического исследования у пациенток с диагнозом «серозометра»
Данные гистологического исследования подтвердили диагноз полип, из двух пациенток с гиперплазией у 1 пациентки диагностирована атрофия эндометрия, а у второй пациентки с гиперплазией эндометрия выявлена аденокарцинома. Ни у одной из пациенток с изолированной серозометрой злокачественного процесса эндометрия не было выявлено.
Диагноза «Серозометры» по международной классификации болезней МКБ-10 не существует. Результаты проведенного исследования свидетельствуют,что большинство женщин с серозометрой не имеют никаких жалоб. Все они поступали в стационар для выполнения гистероскопии с раздельным диагностическим выскабливанием только на основании данных УЗИ малого таза (жидкость в полости матки). Данные гистологического исследования указывают на низкую диагностическую ценность ультразвуковых признаков серозометры для своевременного выявления патологии эндометрия в постменопаузальном периоде. Ни в одном случае изолированной серозометры заболеваний выявлено не было. В тоже время, выполнение внутриматочного вмешательства на фоне атрофичного эндометрия следует признать нецелесообразным, так как несет ряд негативных последствий для пациентки. Кроме того, это сопряжено с неоправданной госпитализацией и необоснованной фармакологической нагрузкой.
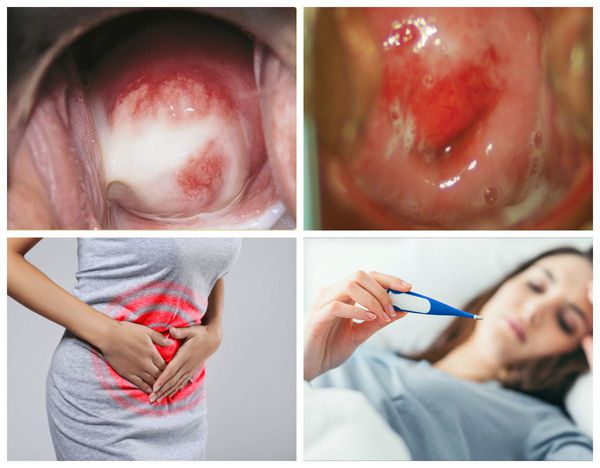
Основные симптомы эндоцервицита
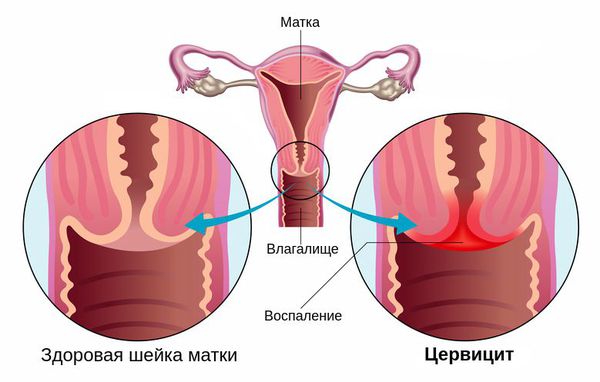
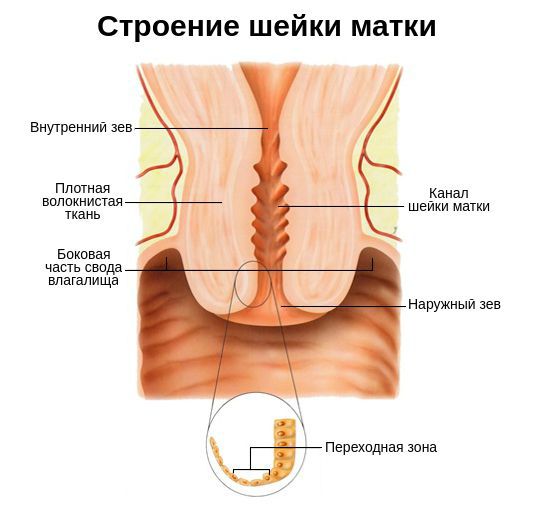
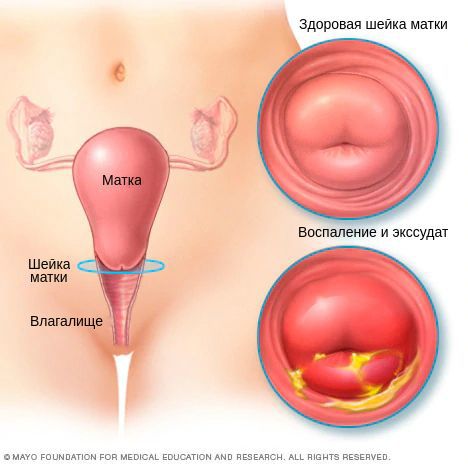
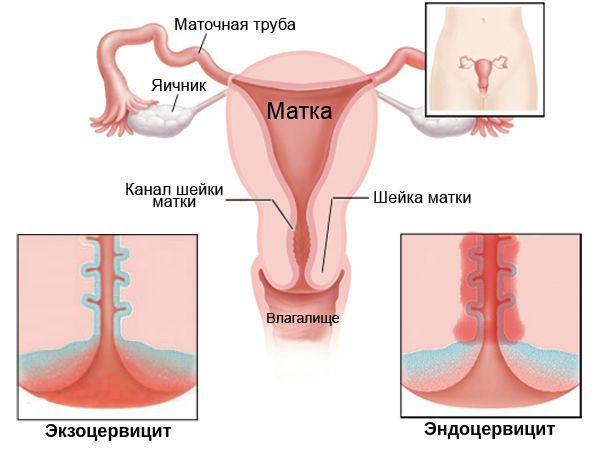
Эндоцервицит — воспаление цервикального канала. Шейка матки напоминает визуально бублик с маленьким отверстием в середине, она отделяет влагалище от самой матки, а узкий канал внутри нее называется цервикальным. Когда его слизистая оболочка воспалена, диагностируется эндоцервицит.
Симптомы эндоцервицита
Так как часто воспаление возникает из-за наличия патологической флоры, например, кишечной палочки, стрептококка, стафилококка, гонококка, симптомы эндоцервицита могут варьироваться в зависимости от возбудителя. Но в целом признаки соответствуют типичным признакам воспалительных гинекологических инфекционных заболеваний:
Характерных признаков, которые могут сказать о том, что у женщины точно эндоцервицит, не существует. Заключение возможно после осмотра гинекологом, кольпоскопии и результатов анализов.
При эндоцервиците врач может наблюдать симптомы воспаления, которые отражаются на тканях цервикального канала:
Так как цервикальный канал, шейка матки и влагалище представляют собой части единой системы, признаки воспаления врач может увидеть и с внешней, влагалищной, стороны шейки матки. При атрофической форме заболевания, которая характерна для климакса, кроме воспаления будут присутствовать признаки истончения внутреннего слоя цервикального канала.
Несмотря на то что заболевание вызывается патогенной флорой, не наблюдается значительного ухудшения общего состояния — среди симптомов нет температуры и слабости.
При гонорейном эндоцервиците может быть более острая симптоматика, формируются гнойные микроабсцессы, из которых периодически вытекает гнойное содержимое.
Лечение эндоцервицита подразумевает борьбу с патологической микрофлорой, которая вызвала воспаление. Требуется точно определить возбудителя, чтобы назначить правильно антибиотики. Самолечение может привести к хронизации процесса и осложнениям. Поэтому при первых признаках заболевания следует обратиться в специализированную клинику, такую как Dr. AkNer, где женщине смогут оказать помощь согласно современным рекомендациям.
Серозометра
Серозометра — накопление серозной жидкости в полости матки из-за наличия механических препятствий на пути ее оттока во влагалище или повышенной секреции. На начальных этапах клинически не проявляется и выявляется случайно во время гинекологического обследования. При накоплении больших объемов жидкости пациентку беспокоит тупая боль в надлобковой области, учащенное мочеиспускание, запоры и другие нарушения функции тазовых органов. Для диагностики используют бимануальное обследование, УЗИ, эндоскопические, томографические, цитологические и микробиологические методы. Лечение направлено на устранение заболевания, вызвавшего серозометру.
Общие сведения
Накопление серозной жидкости в матке является неспецифическим проявлением ряда заболеваний, сопровождающихся повышенной секрецией или нарушением оттока экссудата во влагалище. Серозометра чаще возникает во время постменопаузы на фоне инволютивных процессов в женских половых органах и в ходе гинекологического УЗИ диагностируется у 40% пациенток этой группы. При этом наиболее часто подобное нарушение выявляют у женщин с длительностью постменопаузы от 15 до 25 лет. Появление внутриматочной жидкости у пациенток репродуктивного возраста, как правило, имеет другие причины, чем серозометра в постменопаузе, и требует быстрой тщательной дифференциальной диагностики.
Причины серозометры
Скопление серозной жидкости в полости матки может быть обусловлено механическим нарушением проходимости путей оттока во влагалище или повышенной секрецией на фоне неадекватной резорбции и выведения. Основными причинами органической несостоятельности служат:
К возникновению серозометры также приводит избыточная секреция экссудата эндометрием или его поступление из фаллопиевых труб. Гиперпродукция серозной жидкости наблюдается при таких патологических состояниях, как:
Важную роль в формировании серозометры играют факторы, которые снижают местный или общий иммунитет, вызывают гормональные сбои и преждевременное старение репродуктивной системы. Ключевыми из них являются:
Дополнительными факторами риска возникновения серозометры служат малоподвижный образ жизни, нерациональное питание с употреблением жирных и других продуктов, усугубляющих обменные нарушения.
Патогенез
Симптомы серозометры
На начальных этапах присутствие серозной жидкости в полости матки не проявляется клинически и в подавляющем большинстве случаев становится случайной находкой при плановом гинекологическом УЗИ. Если серозометра сочетается с увеличением матки, пациентку беспокоят тупые или ноющие боли в надлобковой области, иногда возникает учащенное мочеиспускание, ощущение давления на мочевой пузырь или прямую кишку, появляются запоры или, наоборот, более частые позывы к дефекации. Боли могут усиливаться во время полового акта или при значительных физических нагрузках.
При сохранении проходимости цервикального канала женщина обычно отмечает увеличение количества влагалищных выделений. Зачастую они имеют водянистую консистенцию, выглядят прозрачными или светло-серыми. Когда к серозометре присоединяются гнойно-воспалительные процессы, характер выделений изменяется: они становятся более густыми, желто-зелеными с неприятным запахом. При этом усиливаются боли, может повышаться температура, беспокоить общее недомогание, слабость, разбитость, усталость, головокружение.
Осложнения
Наиболее грозным осложнением серозометры является присоединение воспалительного процесса с нагноением, выраженными местными и общими проявлениями интоксикации, инфекционным поражением других органов женской половой сферы. Давление увеличенной матки приводит к нарушению функций органов малого таза, а также нарушению оттока крови из нижних конечностей с формированием отеков. Кроме того, поскольку серозометра — не заболевание, а состояние, спровоцированное другой патологией, при несвоевременной диагностике основных причин накопления жидкости в матке могут быть пропущены опухоли и воспалительные заболевания.
Диагностика
Основная задача диагностики при обнаружении серозометры — выявление причин, вызвавших накопление жидкости. С этой целью пациентке рекомендовано комплексное гинекологическое обследование, в которое входят:
В репродуктивном возрасте особенно важна дифференциальная диагностика серозометры от других состояний, при которых в полости матки выявляется жидкость, — лохиометры, гематометры, пиометры. В сомнительных случаях к постановке диагноза привлекают онкогинекологов и хирургов.
Лечение серозометры
Схема лечения зависит от объема серозной жидкости, выявленной в полости матки, динамики ее накопления и причин, приведших к возникновению патологического состояния. При небольшом объеме жидкости (до 5 мл) и отсутствии признаков инфекционных процессов рекомендовано динамическое наблюдение с проведением УЗ-контроля и назначение препаратов, которые стимулируют маточное кровообращение, улучшают тонус сосудов и регенерацию эпителия. В таких случаях эффективно дополнительное назначение физиотерапевтических процедур.
Если объем серозной жидкости превышает 5 мл, ее количество увеличивается в динамике, отсутствуют механические препятствия на пути оттока во влагалище, выявлены воспалительные изменения, рекомендована комплексная терапия серозометры. Как правило, пациентке назначают:
При наличии органической патологии, препятствующей оттоку серозной жидкости, показаны специальные методы лечения основной патологии — бужирование цервикального канала, удаление полипа, миомэктомия, терапевтическое и хирургическое лечение объемных новообразований и т. п.
Прогноз и профилактика
Что такое цервицит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Батаршиной О. И., гинеколога со стажем в 17 лет.
Определение болезни. Причины заболевания
Длительный и вялотекущий дисбиоз влагалища (бактериальный вагиноз) также рассматривается как одна из возможных причин цервицита, поскольку на фоне изменения уровня кислотности влагалища меняется и соотношение видов влагалищной микрофлоры.
В зоне риска по возникновению цервицита находятся женщины, которые:
Также доказано, что фоном для развития воспаления шейки матки и его хронизации является местный иммунодефицит, связанный с нарушением защитной функции слизистой оболочки.
Симптомы цервицита
При бессимптомном процессе диагноз «цервицит» может быть поставлен:
При симптомном течении заболевания женщину могут беспокоить:
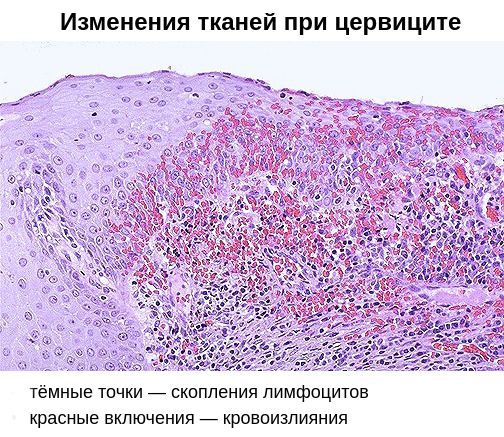
Патогенез цервицита
Когда речь идет о патогенезе цервицита, прежде всего необходимо обозначить понятия, о которых пойдёт речь.
Циклическое воздействие половых гормонов на женский организм позволяет сохранять микрофлору влагалища в норме, тем самым защищать шейку матки:
При снижении барьерных свойств микрофлоры влагалища и слизистой шейки матки в организм женщины проникают различные патогенные возбудители, которые приводят к развитию цервицита. Их активному проникновению и распространению в полости малого таза способствуют сперматозоиды в качестве клеток-переносчиков инфекционных агентов, а также трихомонады и установка внутриматочной спирали на фоне воспалительного процесса.
Острый цервицит
Чаще возникает при поражении шейки матки специфическими возбудителями (например, гонококком), а также после искусственного прерывания беременности, в осложнённом послеродовом периоде (возбудителями чаще становятся стафилококковая и стрептококковая инфекции) и при вирусном поражении шейки матки. На ранней стадии заболевания возникают:
В результате дистрофических изменений клеток на поверхности слизистой оболочки шейки матки появляется гнойный и серозно-гнойный экссудат — сероватые или бледно-жёлтые выделения.
Хронический цервицит
Помимо специфического возбудителя, немалую роль в возникновении хронического цервицита играет вторичный иммунодефицит. Он заключается в неполноценности клеточного и гуморального иммунитета. На клеточном уровне снижается количество Т- и В-лимфоцитов, а также нарушается фагоцитарная активности клеток, позволяющая им поглощать и переваривать патогенные микроорганизмы. В результате возбудители остаются в организме, снижается содержание антител IgG и IgM, увеличивается выработка антител IgA, что ведёт к изменению качества цервикальной слизи.
Послеродовой цервицит
Отдельно такую форму не выделяют, цервицит после родов ничем не отличается от обычного. Разница может быть лишь в лечении: не все антибиотики можно принимать при грудном вскармливании.
Классификация и стадии развития цервицита
Классификация цервицита зависит от типа возбудителей, локализации и давности патологических процессов. Так, в зависимости от типа возбудителя цервициты подразделяют на инфекционные и неинфекционные. Инфекционные цервициты бывают:
Кроме того, по локализации цервицит подразделяют на:
По длительности протекания процесса цервицит может быть:
Осложнения цервицита
Цервицит и беременность
Если беременность возникла на фоне цервицита, возбудитель заболевания может привести к преждевременному прерыванию беременности в связи с проникновением инфекции в водную оболочку, обращённую к плоду, затем в хорион (плаценту), околоплодные воды и сам плод.
При инфицировании ребёнка на ранних сроках беременности могут сформироваться врождённые пороки развития, возникает риск первичной плацентарной недостаточности и внутриутробной гибели плода. При позднем инфицировании наблюдаются следующие осложнения беременности:
Диагностика цервицита
Диагностическими критериями цервицита при осмотре в зеркалах являются:
При микроскопическом исследовании наблюдается увеличение количества лейкоцитов, также можно обнаружить возбудителей трихомониаза и гонореи.
Однозначными признаками цервицита при вульвоцервикоскопии служат:
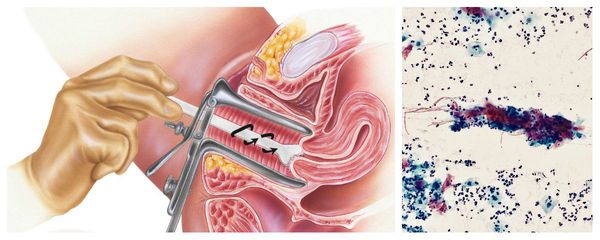
Бактериологическое исследование с поверхности шейки матки и заднего свода влагалища позволяет оценить не только соотношение лактофлоры, создающей нормальную кислотность влагалища, но и выявить рост условно-патогенных возбудител ей, таких как кишечные палочки, стрептококки, стафилококки, анаэробные кокки и др. Причём клинически значимым является рост микроорганизмов в колич естве более чем 10 4 КОЕ/мл.
Цитологическое исследование клеточного материала позволяет оценить структуру клеток, характер и уровень их повреждения, а также эффективность лечения в динамике. При длительно текущем воспалении шейки матки в цитограмме преобладают гистиоциты, плазмациты, фибробласты и лимфоидные элементы. При продуктивном воспалении (защитной реакции организма) преобладают клеточные инфильтраты — макрофагальные, г игантоклеточные, плазмоклеточные, лимфоцитарно-моноцитарные. В 40 % случаев цитологическая диагностика позволяет выявить возбудителя заболевания (хламидии, кандиды, трихомонады, цитомегаловирус), более чем в 50 % случаев диагностируется папилломавирус и вирус простого герпеса.
При ультразвуковом исследовании признаками эндоцервицита являются увеличение толщины М-эхо шейки матки более 4 мм и реактивный отёк подэпителиальных о тделов УЗИ. рекомендуется выполнять на 5-7 день менструального цикла.
Следует помнить, что обследование гинекологом и взятие мазков проводятся перед началом менструации или через несколько дней после её окончания: оптимальный срок — пятый день, когда нет мажущих кровянистых выделений. Накануне и в день процедуры не следует использовать вагинальные свечи, тампоны, мази, средства интимной гигиены, поскольку это может стать причиной получения недостоверных данных. Кроме того, необходимо отказаться от спринцевания и воздержаться от половых контактов в течение одного-двух дней до сдачи анализа.
Лечение цервицита
Препараты для лечения цервицита
Главной проблемой лечения цервицита шейки матки являются наличие нескольких возбудителей (микст-инфекции) и устойчивость возбудителей к антибактериальным препаратам. В таких случаях необходимо прибегнуть к приёму комбинации антибиотиков. Конкретные препараты назначает врач.
Помимо лечения пациентки параллельно в обязательном порядке проводится лечение её полового партнёра. Во время терапии необходимо пользоваться барьерной контрацепцией.
Физиотерапия
Кроме того, в ряде случаев назначается физиолечение:
Деструктивные методы лечения цервицита
Прогноз. Профилактика
С целью профилактики воспаления шейки матки рекомендуется:
За дополнение статьи благодарим Антона Ильина — онколога-гинеколога, научного редактора портала «ПроБолезни».