Дефект медиальной стенки верхнечелюстной пазухи что это
Дефект медиальной стенки верхнечелюстной пазухи что это
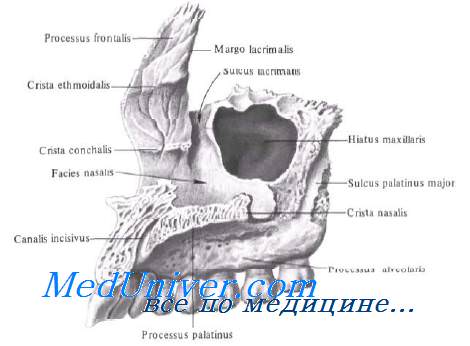
Верхнечелюстная пазуха наиболее крупная из воздухоносных пазух. Объем ее составляет 15 мл. Парные верхнечелюстные пазухи часто развиваются асимметрично, и в результате различие в толщине их стенок может стать причиной неправильной интерпретации рентгеновских снимков при обследовании.
Пазуха обычно состоит из одной камеры, но она может иметь карманы или даже быть многокамерной, что может затруднить диагностику и лечение.
Отверстие верхнечелюстной пазухи расположено в верхней части медиальной ее стенки; она открывается в полость носа не непосредственно, а через сагиттально расположенное трехмерное образование, называемое решетчатой воронкой. Решетчатая воронка открывается в средний носовой ход полулунной расщелиной.
Верхняя, или глазничная, стенка верхнечелюстной пазухи участвует также в образовании дна глазницы. Через нее проходит подглазничный нерв.
Медиальная стенка верхнечелюстной пазухи одновременно является латеральной стенкой полости носа. В передней стенке имеется подглазничное отверстие.
Задняя стенка верхнечелюстной пазухи отделяет пазуху от крылонёбной ямки. В крыловидно-верхнечелюстной щели располагаются верхнечелюстная артерия, крылонёбный узел, ветви тройничного нерва и вегетативные нервные волокна.
Дно верхнечелюстной пазухи граничит с корнями зубов, расположенных в луночках альвеолярного отростка верхней челюсти; особенно близко к полости расположены 2-й премоляр и 1-й моляр. Столь близкое расположение зубов к верхнечелюстной пазухе может стать причиной одонтогенного синусита.
До прорезывания постоянных зубов, т.е. примерно до семилетнего возраста, верхнечелюстные пазухи обычно очень маленькие, так как верхняя челюсть содержит зачатки постоянных зубов. Окончательную форму и размеры верхнечелюстная пазуха приобретает лишь после прорезывания постоянных зубов.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
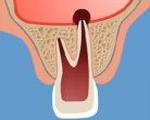
Перфорация верхнечелюстной пазухи – это вскрытие дна гайморова синуса, приводящее к образованию сообщения между пазухой и полостью рта. Сопровождается поступлением воздуха из верхнечелюстного синуса в полость рта через образовавшееся отверстие, носовыми кровотечениями на стороне перфорации, гнусавостью голоса, чувством давления в проекции пазухи. При инфицировании развивается одонтогенный гайморит. Диагностируется по данным зондирования лунки зуба, рентгенографии (внутриротовой, придаточных пазух), КТ челюстно-лицевой области. При безуспешности консервативного ведения выполняется синусотомия, пластика ороантрального сообщения.
МКБ-10
Общие сведения
Перфорация верхнечелюстного синуса (перфорация дна гайморовой пазухи, ороантральное сообщение/соустье) – ятрогенное осложнение, развивающееся при проведении стоматологических манипуляций на верхней челюсти. По статистике, 0,3-4,7% перфораций связаны с экстракцией зубов. Более половины случаев осложнения регистрируется у лиц 19-40 лет, чаще у представителей мужского пола. Примерно 13% ороантральных сообщений сопровождаются проникновением инородных тел (пломбировочного материала, зуба) в полость гайморовой пазухи, в 60-95% наблюдений возникает перфоративный одонтогенный верхнечелюстной синусит (ПОВС).
Причины
Ороантральное соустье – это ятрогенное состояние, которое может являться как осложнением хирургических стоматологических операций, так и эндодонтического лечения. Перфорация верхнечелюстной пазухи чаще всего возникает при проведении следующих процедур:
Факторы риска
Этиофакторами, предрасполагающими к вскрытию дна верхнечелюстной пазухи, выступают:
Патогенез
При пневматическом типе строения слизистая оболочка гайморовой пазухи отделена от корней зубов тонкой кортикальной пластинкой или непосредственно соприкасается с ними. Поэтому любая травматичная стоматологическая манипуляция (эндодонтическая, хирургическая) способна привести к прободению дна пазухи. Перфорацией принято считать дефект давностью не более 3-х недель. В дальнейшем происходит эпителизация хода с формированием свища.
При образовании соустья в просвет верхнечелюстного синуса могут попасть ткани пульпы, части корней и коронки зуба, резиновые дренажи, йодоформные турунды, гуттаперчивые штифты, отломки стоматологических инструментов. При наличии стойкого сообщения между полостью рта и пазухой, а также инородных тел в ее полости возрастает риск проникновения патогенных микроорганизмов в синус. Развивается одонтогенный перфоративный гайморит.
Классификация
В современной стоматологии ороантральные сообщения классифицируют по времени образования, локализации, форме и размерам соустья. Также перфорации делят на:
В зависимости от диаметра дефекта различают 3 вида дефектов:
По срокам течения процессы могут быть острыми (обнаруживаются непосредственно в процессе стоматологической манипуляции или после ее завершения) и хроническими (выявляются спустя несколько суток). По форме соустья делятся на точечные, круглые, щелевидные, овальные, неправильной формы.
По расположению различают следующие виды перфораций:
Симптомы
Острая перфорация, как правило, обнаруживается по ходу выполнения манипуляции или сразу после ее окончания. На вскрытие дна верхнечелюстной пазухи указывает выделение пенистой крови (пузырьков воздуха) из лунки извлеченного зуба. При проведении носоротовой пробы струя воздуха поступает из пазухи в ротовую полость с характерным свистом. Сам врач может заподозрить перфорацию по ощущению «провала» эндодонтического инструмента в пустоту после преодоления препятствия.
Если перфорация не выявлена и не устранена в кабинете стоматолога сразу же, уже в ближайшие дни возникает отек щеки на стороне соустья, ограничение при открывании рта, появляются кровянистые выделения из носа. Тембр голоса пациента становится назальным, гнусавым. Больные жалуются на ощущение тяжести, распирания или давления в области соответствующего верхнечелюстного синуса.
Осложнения
Нераспознанные перфорации неизбежно влекут за собой развитие инфекционно-воспалительных осложнений ‒ перфоративного гайморита. Нарушается общее состояние: появляется заложенность носа, гнойные выделения с примесью крови, головные боли, повышенная температура. Наличие свища обусловливает попадание из ротовой полости в пазуху жидкой пищи. Возможно формирование поднадкостничных абсцессов, периостита, остеомиелита челюсти. Генерализация гнойной инфекции ЧЛО приводит к развитию одонтогенных внутричерепных осложнений.
Диагностика
Пациентов с ороантральным соустьем курируют хирурги-стоматологи и врачи-отоларингологи. Предположить перфорацию верхнечелюстной пазухи можно на основании анамнеза: недавнее лечение пульпита либо периодонтита, удаление зуба, имплантация, стоматологическая операция. Для подтверждения диагноза и исключения осложнений проводится:
Лечение перфорации верхнечелюстной пазухи
Консервативное ведение
Безоперационное лечение ороантрального соустья возможно только в случае его немедленного обнаружения. Если прободение дна пазухи произошло во время экстракции зуба, необходимо приложить все усилия для сохранения в лунке кровяного сгустка. С этой целью устанавливается йодоформная турунда или накладывается альвеолярная повязка (альвожил, альвостаз), которая фиксируется швами. Возможно закрытие раны фибриновым или тканевым клеем, фибриновой пленкой, защитными пластинками.
Назначается медикаментозная терапия, направленная на предупреждения инфицирования: антибиотики, антигистаминные, закапывание сосудосуживающих капель в нос. В течение недели пациенту следует избегать чихания, кашля, сморкания. При соблюдении рекомендаций за это время перфорация до 2-5 мм закрывается самостоятельно.
Хирургическое лечение
Сформировавшиеся ороантральне фистулы диаметром более 5 мм, протекающие свыше 3-х недель, требуют хирургического вмешательства. Если во время перфорации в полость пазухи проникли инородные тела, выполняется гайморотомия, удаление посторонних предметов и измененных тканей с последующей пластикой перфоративного отверстия. Все операции делятся на 3 группы:
Прогноз и профилактика
При своевременном обнаружении перфорации верхнечелюстного синуса и оперативном принятии надлежащих мер по ее закрытию заживление происходит в течение одной недели. Нераспознанные соустья, особенно осложненные ПОВС, требуют длительного лечения хирургическими методами. В последующем не исключены рецидивы свища. Профилактика заключается в проведении полноценного обследования пациента перед стоматологическим лечением, точном соблюдении протокола процедуры, атравматичном выполнении манипуляций.
Дефект медиальной стенки верхнечелюстной пазухи что это
ГБОУ ВПО «Курский государственный медицинский университет» Минздрава России, ул. Карла Маркса, 3, Курск, Российская Федерация, 305041
кафедра лучевой диагностики и терапии Курского государственного медицинского университета Минздрава России, Курск, Россия, 305000
Изменения костной стенки верхнечелюстной пазухи и жировой клетчатки в лучевой диагностике одонтогенных синуситов
Журнал: Российская ринология. 2015;23(3): 49-53
Глазьев И. Е., Пискунов И. С. Изменения костной стенки верхнечелюстной пазухи и жировой клетчатки в лучевой диагностике одонтогенных синуситов. Российская ринология. 2015;23(3):49-53.
Glaz’ev I E, Piskunov I S. Changes in the bone wall of the maxillary sinus and adipose tissue in the radiodiagnosis of odontogenic sinusitis. Russian Rhinology. 2015;23(3):49-53.
https://doi.org/10.17116/rosrino201523349-53
ГБОУ ВПО «Курский государственный медицинский университет» Минздрава России, ул. Карла Маркса, 3, Курск, Российская Федерация, 305041
В статье проанализированы результаты 114 рентгеновских компьютерных томографий и 10 магнитно-резонансных томографий пациентов с одонтогенными верхнечелюстными синуситами. У 63,2% больных определялось асимметричное повышение денситометрических показателей ретромаксиллярной клетчатки, у 14% — уменьшение ее объема, у 8,8% — сочетание истончения и уплотнения жировой ткани, у 0,8% — расширение прилегающей жировой клетчатки. При магнитно-резонансном исследовании у 80% пациентов определялось асимметричное снижение интенсивности сигнала от клетчатки. Истончение ретромаксиллярной жировой клетчатки выявлялось в 30% случаев. Утолщение костных стенок верхнечелюстной пазухи определялось у 21% больных в костном режиме программы просмотра изображений и у 30,7% — в мягкотканном режиме программы просмотра изображений.
ГБОУ ВПО «Курский государственный медицинский университет» Минздрава России, ул. Карла Маркса, 3, Курск, Российская Федерация, 305041
кафедра лучевой диагностики и терапии Курского государственного медицинского университета Минздрава России, Курск, Россия, 305000
Диагностика верхнечелюстных синуситов одонтогенной природы является актуальной проблемой оториноларингологии, стоматологии и челюстно-лицевой хирургии, так как их возникновение является следствием заболевания и лечения зубов и челюстей [1]. В структуре синуситов, по мнению ряда исследователей, доля одонтогенных синуситов составляет от 14 до 24% [2, 3].
Распространенность различных форм кариеса среди трудоспособного населения и неудовлетворительная организация стоматологической службы делают эту проблему не только медицинской, но и экономической и социальной.
Рентгеновская компьютерная томография (РКТ) является оптимальным вариантом исследования альвеолярного отростка, полости носа, околоносовых пазух и окружающих мягких тканей при подозрении на одонтогенную природу синусита. Несмотря на высокую лучевую нагрузку, проведение РКТ позволяет одномоментно дать оценку состояния костей лицевой зоны и определить их анатомические особенности, выявить связь с «причинным» зубом, уточнить локализацию инородного включения и степень воспалительных изменений слизистой. В случаях длительного воспаления в сочетании с перепломбировкой канала оперативное удаление материала является единственным действенным методом лечения, для планирования которого необходимо знать пространственную анатомию [4]. Эти данные можно получить при проведении РКТ.
При прогрессировании синусита в зависимости от характера воспаления изменяется толщина прилежащей костной стенки: при острых гнойных процессах возникает остеопороз, при хронических рецидивирующих процессах — остеосклероз, при осложненных формах — остеомиелит и деструкция костной стенки [5].
Изменяется и ретромаксиллярная (ретроантральная) клетчатка как структура, интимно расположенная к трансформированной костной стенке. Анатомически она представлена большей частью крылонебного отростка жирового тела щеки, расположена в подвисочном пространстве и крылонебной ямке. Жировое тело, которое прилежит к верхней и нижней челюстям, служит проводником воспалительных процессов одонтогенного происхождения, первично развивающихся в челюстях [6].
Магнитно-резонансная томография (МРТ) позволяет выявить более «тонкие» изменения в мягких тканях. При подозрении на раннюю стадию грибкового синусита рекомендуется использовать МРТ как метод, наиболее чувствительный к инвазии костной стенки [7]. Но данный метод имеет ряд недостатков: «недостоверность» пространственной анатомии костных структур, трудности выявления костных стенок одонтогенных кист, пломбировочного материала, артефакты от металлических конструкций, а также высокую частоту гипердиагностики и др., которые серьезно ограничивают его применение [8].
Цели исследования — изучить варианты изменения жировой клетчатки и заднебоковой костной стенки верхнечелюстной пазухи и определить дифференциально-диагностическую ценность изменений ретромаксиллярной жировой клетчатки и задней костной стенки верхнечелюстной пазухи у больных одонтогенным гайморитом по данным РКТ и МРТ.
Пациенты и методы
Нами был проведен анализ результатов 114 РКТ и 10 МРТ пациентов с одонтогенным верхнечелюстным синуситом. РКТ-исследование проходило в отделении компьютерной томографии Курской областной клинической больницы (КОКБ) на рентгеновских компьютерных томографах фирмы «General Electric» (США) моделей NXI и VCT в аксиальной и коронарной проекциях. МРТ-исследование — на томографах фирмы «General Electric» моделей SIGNA PROFILE 0,2 Т и SIGNA OVATION 0,35 Т в аксиальной, сагиттальной и коронарной проекциях. Измерения производились с помощью программы просмотра диагностических изображений RadiAnt DICOM Viewer инструментами line и ellipse.
Результаты
Изучены результаты РКТ и МРТ 70 мужчин и 54 женщин в возрасте от 12 до 75 лет. Одонтогенный верхнечелюстной синусит выявлен справа в 73 случаях, слева — у 47 больных, у 4 пациентов обнаружена двусторонняя локализация процесса.
У 72 (63,2%) больных на РКТ определялось уплотнение (асимметричное повышение денситометрической плотности) ретромаксиллярной клетчатки. Рентгенологические проявления одонтогенного синусита были в виде: деструкций альвеолярного отростка (n=14), грибковых поражений (n=10), одонтогенных кист (n=6), в 6 случаях определялся пломбировочный материал. Причем у 2 больных изменения были обнаружены на контралатеральной стороне одонтогенного поражения (у одного пациента биопсия подтвердила рак альвеолярного отростка, у другого — фиброзно-отечные полипы). Асимметричное утолщение костной стенки в костном окне программы просмотра имелось в 22 (19,3%) случаях, в мягкотканном — в 30 (26,3%) случаях.
У 16 (14%) больных на РКТ наблюдалось истончение (уменьшение толщины) ретромаксиллярной клетчатки, причем одонтогенный верхнечелюстной синусит в этом случае выявлялся в виде: одонтогенных кист (n=6) и грибковых синуситов (n=2). Утолщение костной стенки в костном окне было выявлено в 1 случае, в мягкотканном окне — в 3 случаях.
У 10 (8,8%) больных на РКТ отмечалось сочетание истончения и уплотнения жировой ткани. Причинами синусита в 8 случаях была деструкция альвеолярного отростка и в 2 случаях — одонтогенные кисты. Утолщение костной стенки в костном окне было выявлено в 1 случае, в мягкотканном окне — в 2 случаях.
У 1 (0,8%) больного на РКТ определялось расширение прилегающей жировой клетчатки (одонтогенная внутрикостная киста распространялась в переднюю стенку и не соприкасалась с задней стенкой верхнечелюстной пазухи). Толщина стенок при просмотре в мягкотканом и костном режимах симметрична.
При МРТ-исследовании у 8 (80%) больных определялось асимметричное снижение интенсивности сигнала в режиме Т1 от ретромаксиллярной клетчатки, а ее истончение выявилось в 3 (30%) случаях. Изменений со стороны костной стенки у этих больных не выявлено.
Обсуждение
Для одонтогенных гайморитов характерна односторонность поражения: 96,5% по данным РКТ и 100% по данным МРТ.
Воспалительные изменения слизистой оболочки верхнечелюстной пазухи, существующие в течение длительного времени, вовлекают в процесс костную стенку. На компьютерных томограммах отмечается утолщение костной стенки в костном режиме и появление «оптического эффекта» — уплотнение стенки в 1,5—3 раза за счет отека надкостницы — при просмотре в мягкотканом режиме (рис. 1, а, б) [9]. При одностороннем процессе, характерном для одонтогенного поражения, на контралатеральной интактной стороне такого эффекта не определяется.

В костном режиме программы просмотра изображений утолщение костных стенок верхнечелюстной пазухи определялось в 21% случаев (рис. 2, 3), что указывает на хронический характер воспаления. «Оптический эффект» в мягкотканном режиме программы просмотра диагностических изображений определялся у 30,7% больных, что указывает на вовлечение надкостницы.


При воспалительных изменениях в ретроантральной жировой клетчатке верхнечелюстной пазухи на РКТ повышаются денситометрические значения ее плотности [10]. При одностороннем процессе отмечается выраженная асимметричность значений плотностей (рис. 4).

В 63,2% случаев на РКТ при выявлении одонтогенного верхнечелюстного синусита отмечалось уплотнение жировой клетчатки. Исследователи связывают это с переходом воспалительной инфильтрации пристеночной слизистой по периваскулярным пространствам к ретромаксиллярной клетчатке [7, 11, 12].
Остальные варианты — истончение (15,2%) и сочетание истончения и уплотнения (17,8%) жировой ткани встречается реже. Эти дистрофические изменения жировой клетчатки являются ответом на длительно текущее, расположенное по соседству воспаление.
Расширение клетчатки, которое встретилось у 1 больного, контактно не связанное с кистой, вероятно, является вариантом фенотипа.
При МРТ жировая ретроантральная клетчатка имеет высокие значения интенсивности сигнала в режимах Т1 и Т2. При локальном отеке клетчатки интенсивность сигнала меняется [12].
МРТ — более чувствительный метод диагностики изменений жировой клетчатки.
Клинический пример 1
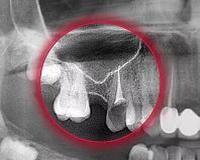
Больной Л., 44 года, 15 лет назад терапевтическое лечение 16-го зуба с последующей перепломбировкой; 5 лет назад было осуществлено удаление 16-го зуба. В настоящее время больной обратился за помощью в ЛОР-отделение по поводу давящих болей в верхнечелюстной области справа. Больному была выполнена РКТ верхнечелюстных пазух (рис. 5, а, б), которая показала, что правая пазуха тотально заполнена мягкотканным содержимым и высокоплотным пломбировочным материалом. Отмечается утолщение костных стенок правой верхнечелюстной пазухи и прилежащей ретромаксиллярной клетчатки (–52 HU справа, –86 HU слева)

Клинический пример 2
Больная Б., 43 года, проходила исследование в отделении компьютерной томографии КОКБ по поводу объемного образования среднего уха. В качестве случайной находки выявлена правосторонняя одонтогенная киста (рис. 6, а, б; 7).


Выводы
РКТ и МРТ позволяют единовременно произвести сканирование полости носа и придаточных пазух, при этом получив информацию не только о состоянии костных структур воздушных полостей, но и мягких тканей.
МРТ более чувствительна к диагностике изменений мягких тканей.
Костная стенка реагирует на воспалительные процессы в пазухах изменением толщины. В зависимости от вовлечения надкостницы толщина может изменяться в различных режимах (окнах) программы просмотра.
Прилежащая ретромаксиллярная клетчатка реагирует на воспалительные процессы в пазухах изменением толщины и плотности, в зависимости от длительности воспаления.
Рекомендуется выполнение РКТ придаточных пазух носа для поиска костных нарушений и выявления изменений клетчатки при подозрении на одонтогенный характер поражения. Выполнение МРТ целесообразно для выявления изменений ретромаксиллярной клетчатки на ранних стадиях.
Конфликт интересов отсутствует.
Концепция и дизайн: И.Г., И.П.
Сбор и обработка материала и написание текста: И.Г.
Статистическая обработка данных и редактирование: И.П.
Дефект медиальной стенки верхнечелюстной пазухи что это
Согласно классификации А.В. Бускиной и В.Х. Гербера [1], одонтогенные верхнечелюстные синуситы подразделяются на:
— Перфоративные. Вследствие экстракции зубов возникает сообщение верхнечелюстной пазухи с полостью рта и развивается воспалительный процесс.
— кариозные зубы верхней челюсти и хронический периодонтит больших и малых коренных зубов верхней челюсти;
— прикорневые кисты и гранулемы;
инородные тела верхнечелюстной пазухи (пломбировочный материал, корень зуба, в том числе дистопированный и ретинированный).
Учитывая практическую значимость и недостаточность литературных публикаций на эту тему, мы сочли необходимым поделиться своим наблюдением. Отличительной его особенностью является наблюдаемая нами, так называемая одонториногенная форма синусита, выделяемая рядом авторов [2]. Наиболее частой причиной одонториногенной формы являются инородные тела верхнечелюстного синуса. У таких пациентов анатомические изменения в полости носа (искривление перегородки носа, гипертрофия раковин, полипы носа и др.), нарушая ее архитектонику, усугубляют течение одонтогенного синусита и становятся составляющей патогенеза воспалительного процесса. При одонториногенном синусите имеются изменения всех стенок верхнечелюстной пазухи с утолщением или полипозными изменениями слизистой оболочки, в отличие от одонтогенных, при которых в основном изменения имеются в нижней и передней стенках и в меньшей степени воспалительный процесс распространяется на другие околоносовые пазухи. Особенность нашего наблюдения заключается в том, что у пациентки имелись анатомические дефекты в структуре остиомеатального комплекса и костная деформация стенок верхнечелюстной пазухи (рис. 1). 
Пациентке было рекомендовано плановое хирургическое лечение, в связи с чем 03.12.2012 она была госпитализирована в ЛОР-отделение ЦКБ Гражданской Авиации. На момент госпитализации пациентку беспокоили выделения из носа слизисто-гнойного характера, стекание гноя по задней стенке глотки, затруднение носового дыхания, неприятные ощущения в проекции правой верхнечелюстной пазухи. Пациентка обследована амбулаторно, подготовлена к плановой операции. Аллергологический анамнез не отягощен.
Общее состояние при поступлении удовлетворительное. Форма носа правильная, пальпация безболезненная, преддверие носа не изменено. Носовое дыхание затруднено, справа больше, обоняние сохранено. Носовая перегородка незначительно искривлена влево в виде гребня. Нижние носовые раковины отечные, после анемизации не сокращаются. Носовые ходы сужены, слизистая оболочка умеренно гиперемирована, влажная. При эндоскопическом осмотре носа и носоглотки визуализируется дорожка гноя с заднего конца средней носовой раковины справа. Слизистая оболочка полости рта бледно-розовая, язык чистый, влажный. Мягкое небо подвижно, симметрично. Полость рта санирована. Небные миндалины без изменений, лакуны и поверхности миндалин без особенностей. Голосовые складки серые, при фонации смыкаются полностью. Барабанные перепонки серые, опознавательные знаки четкие.
04.12.2012 под эндотрахельным наркозом эндоскопом 0-градусов осмотрена правая половина носа. Визуализируются: гипертрофированная нижняя носовая раковина; средняя носовая раковина, передний конец которой полипозно изменен. Средняя носовая раковина смещена латерально. Слизистая оболочка крючковидного отростка резко гипертрофирована. Естественное соустье не визуализируется. При зондировании латеральной стенки носовой полости изогнутой ложкой под давлением выделился гной сливкообразной консистенции. С помощью обратного выкусывателя удален нижний край крючковидного отростка. В области соустья верхнечелюстной пазухи справа визуализируется полипозная ткань (отправлена на гистологическое исследование). С помощью щипцов Блексли и шейвера произведено расширение соустья верхнечелюстной пазухи справа. Изогнутая насадка шейвера при введении в верхнечелюстную пазуху наталкивается на плотное препятствие. Вскрыты передние клетки решетчатого лабиринта справа с помощью шейвера. Костные перемычки между клетками отсутствуют. Расширен лобный карман. При обзоре верхнечелюстной пазухи 0- и 30-градусным эндоскопом визуализируется полипозно-измененная слизистая оболочка, выполняющая всю полость пазухи, при зондировании отсосом от области естественного соустья до задне-латеральной стенки пазухи прощупывается образование костной плотности. В области собачьей ямки справа произведен вертикальный разрез слизистой оболочки до кости, далее осуществлен доступ к правой гайморовой пазухе с помощью бора. Полость пазухи заполнена полипозно-измененной слизистой оболочкой, гноем, густой слизью. Полипозно-измененная слизистая оболочка удалена шейвером, после чего стало обозримо костное образование в виде костного шипа, который делит пазуху на два этажа. Оба этажа заполнены полипами и гноем. С помощью долота образование отделено от стенок пазухи и удалено. На нижней стенке верхнечелюстной пазухи стала обозрима коронка дистопированного и ретинированного третьего большого моляра. С помощью щипцов Блексли и костной ложки зуб удален (рис. 3). 
В области задней стенки визуализируется костный дефект. Из удаленного фрагмента костного шипа бором сформирован трансплантат и уложен на дефект задней стенки верхнечелюстной пазухи, укрыт биомембраной. Полость пазухи выполнена фрагментами рассасывающейся губки «Назопор».
Шейвером произведено удаление гипертрофированных задних концов нижних носовых раковин с двух сторон.
Скальпелем и отсосом-распатором произведена подслизистая вазотомия нижних носовых раковин. Передняя тампонада носа эластичными тампонами.
Послеоперационный период протекал без особенностей. С целью рассасывания инфильтрата в области передней стенки верхнечелюстной пазухи назначены мазевые аппликации с мазью «Траумель С». Ежедневно проводился носовой душ, двукратный туалет полости носа с помощью лечебной эндоскопии. Верхнечелюстная пазуха не промывалась, так как после операции вся пазуха была заполнена рассасывающейся губкой «Назопор», которая позволяет избежать скопления кровяных сгустков в послеоперационном периоде. Кровяной сгусток в верхнечелюстной пазухе в послеоперационном периоде после эндоскопической гайморотомии приносит следующие проблемы: неприятные ощущения, тяжесть в области проекции пазухи, лихорадку, возможность присоединения бактериального воспаления. Скопление кровяного сгустка именно в верхнечелюстной пазухе происходит из-за более высокого расположения ее естественного соустья по отношению к дну. Обычно хирурги FESS промывают оперированные верхнечелюстные пазухи 1 или 2 раза. В нашем случае мы воспользовались современным дорогим материалом, который позволил нам не промывать послеоперационную полость, так как в этом не было необходимости. Болевой синдром у пациентки отсутствует. Носовое дыхание восстановилось. Пациентка выписана после операции на 3-и сутки в удовлетворительном состоянии. В течение амбулаторного наблюдения проводился тщательный уход за расширенным естественным соустьем верхнечелюстной пазухи с использованием лечебной эндоскопии. Пациентка быстро реабилитировалась и вернулась к обычному образу жизни.
Использование комбинированного подхода к верхнечелюстной пазухе (через ее переднюю стенку и естественное соустье) дает большие возможности для хирурга, владеющего технологией FESS при хирургическом лечении одонтогенного синусита, в том числе и в ситуациях, связанных с ретинированными зубами.