Десквамация эпителия что это
Десквамативный глоссит ( Географический язык )
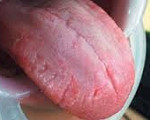
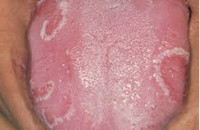
Десквамативный глоссит – воспалительно-дистрофическое поражение слизистой оболочки языка, характеризующееся образованием гладких, ярко-красных очагов с беловатой каймой, трещин и борозд из-за неравномерного отслоения эпителия. Десквамативный глоссит может сопровождаться чувством жжения, покалывания языка, раздражением при приеме пищи, нарушением вкусовых ощущений. Диагноз десквамативного глоссита основан на клинической картине, данных визуального осмотра полости рта, морфологических, биохимических, микробиологических, иммунологических исследований, УЗДГ. При десквамативном глоссите лечение направлено на устранение причинно значимых факторов.
Общие сведения
Десквамативный глоссит («географический» язык») – выраженное очаговое отторжение эпителия слизистой языка, связанное с нарушением процесса ороговения и дистрофическими изменениями нитевидных сосочков. На фоне нормальной слизистой языка возникают различные по размеру и форме очаги десквамации, своими очертаниями напоминающие географическую карту. Очаги десквамативного глоссита очень быстро появляются, видоизменяются или исчезают, обычно мигрируя из одной области языка в другую. Десквамативный глоссит относительно часто встречается у детей, преимущественно у дошкольников и у школьников, но нередко может выявляться и у взрослых пациентов. Десквамативный глоссит более распространен у лиц женского пола.
Причины
Причины десквамативного глоссита однозначно не определены. Предполагается, что в основе изменений слизистой оболочки языка лежат трофические нарушения. Десквамативный глоссит может быть самостоятельным заболеванием (первичным) или возникать на фоне имеющейся патологии (вторичный). Первичный десквамативный глоссит может развиться в результате травмы языка острыми краями зубов или неправильно припасованными зубными протезами, термического и химического ожога полости рта. У детей младшего возраста десквамативный глоссит может быть следствием прорезывания молочных зубов.
Поскольку слизистая языка крайне чувствительна ко всем протекающим в организме функциональным изменениям, развитие вторичного десквамативного глоссита может быть обусловлено различными патологическими процессами. Десквамативный глоссит может сопутствовать хроническим заболеваниям ЖКТ, печени и желчного пузыря, нарушению питания и витаминно-минерального обмена (гиповитаминозу В1, В3, В6, пантотеновой и фолиевой кислот, дисбалансу железа).
Десквамативный глоссит встречается при заболеваниях кроветворной системы, эндокринных изменениях (в период беременности), вегетативных расстройствах, аутоиммунной патологии (системной красной волчанке, системной склеродермии, ревматизме), хронических дерматозах (экссудативном диатезе, псориазе).
Классификация
В стоматологии выделяют три клинические формы десквамативного глоссита. Для поверхностной формы заболевания характерны четко ограниченные гладкие, блестящие ярко-красные полосы и пятна, окруженные здоровой слизистой, сопровождающиеся небольшим зудом и жжением.
При гиперпластической форме десквамативного глоссита определяются очаговые уплотнения за счет гипертрофии нитевидных сосочков языка с налетом белого, желтого или серого цвета. Пациенты испытывают ощущение инородного тела во рту.
Лихеноидная форма десквамативного глоссита с мигрирующими очагами десквамации, увеличенными грибовидными сосочками и ощущением жжения обычно встречается при повышенной чувствительности слизистой языка к различным металлам, применяемым при протезировании зубов.
Симптомы десквамативного глоссита
Проявления десквамативного глоссита обычно возникают спонтанно, без видимых причин. Иногда развитию десквамативного глоссита предшествуют глоссалгии и парестезии слизистой полости рта и языка. В половине случаев десквамативный глоссит сочетается со складчатым языком.
Вначале на поверхности языка появляются небольшие участки с налетом беловато-серого оттенка, который постепенно набухает и отслаивается с образованием гладкого пятна ярко-розового или красного цвета, выделяющегося на фоне окружающего эпителия. Процесс дезэпителизации распространяется по периферии очага, который быстро увеличивается в размерах. В его центре отмечается атрофия нитевидных сосочков, но обычно через 1-3 дня происходит быстрая регенерация эпителия и их восстановление.
Очаги десквамативного глоссита чаще множественные, разной формы и величины и могут охватывать значительную площадь слизистой спинки и боковых поверхностей языка. По краю очага десквамации видна слабо выраженная воспалительная реакция. За счет смены процессов ороговения и отслоения «географический рисунок» на языке постоянно меняется.
У большинства пациентов десквамативный глоссит не сопровождается жалобами, а выявляется случайно при осмотре полости рта у стоматолога или отоларинголога. Иногда могут возникать дискомфорт и неприятные покалывающие ощущения на языке, усиливающиеся при приеме пищи; нарушение вкусовых ощущений, проблемы с дикцией; может беспокоить неестественный вид языка.
Течение десквамативного глоссита длительное, хроническое, его очаги могут ненадолго исчезать и появляться снова на этом же или другом участке языка. Обострение десквамативного глоссита наблюдается при эмоциональных стрессах или рецидивах соматической патологии, на фоне которой он развился. Отсутствие нормальной слизистой в очагах десквамативного глоссита способствует проникновению инфекции с развитием трещин, болезненных ощущений, общего недомогания, увеличения регионарных лимфоузлов.
Диагностика
Диагноз десквамативного глоссита устанавливается стоматологом по данным анамнеза и жалоб пациента, визуального осмотра полости рта, исследования лимфатических узлов и дополнительного лабораторного обследования, включающего морфологические, биохимические, микробиологические, иммунологические, серологические методы.
Для десквамативного глоссита свойственно снижение индекса кератинизации на 20-50% и увеличение в несколько раз количества эпителиоцитов, готовых к апоптозу. При десквамативном глоссите отмечается снижение уровня сывороточного IgА и активности лизоцима, участвующих в местном иммунитете. Превышение уровня норадреналина в слюне в несколько раз при десквамативном глоссите говорит о спазме капилляров слизистой оболочки языка, способствующем образованию дистрофических очагов. Увеличение уровня гистамина в слюне может свидетельствовать об аллергической форме десквамативного глоссита.
УЗДГ сосудов позволяет установить снижение уровня капиллярного кровотока в языке на 20-30%. Дифференциальная диагностика десквамативного глоссита осуществляется с вторичным сифилисом, лихеноидной формой красного плоского лишая, плоской формой лейкоплакии, болезнью Аддисона-Бирмера, системной склеродермией, арибофлавинозом, гальванозом, многоформной экссудативной эритемой.
Лечение десквамативного глоссита
При десквамативном глоссите могут применяться седативные, антигистаминные, сосудистые, противовоспалительные препараты, витаминно-минеральные комплексы, биостимуляторы. При ощущении жжения и боли рекомендуются антисептические полоскания растворами цитраля, соды, хлоргексидина; аппликации на пораженные участки кератопластических средств (масляного р-ра витамина А, масла шиповника,), местных анальгезирующих препаратов (анестезина в глицерине, пиромекаина). При необходимости применяются антибактериальные, противогрибковые препараты, иммуномодуляторы. При выраженной болезненности назначаются новокаиновые блокады в область язычного нерва. Физиолечение десквамативного глоссита включает лекарственный электрофорез, ультрафонофорез, СМТ-терапию, УЗ-терапию.
Прогноз и профилактика десквамативного глоссита
Десквамативный глоссит не представляет угрозы для здоровья пациента, вероятность малигнизации очагов исключена. Для предупреждения первичного десквамативного глоссита необходимо устранение травмирующих факторов (шлифовка пломб, припасовка зубных протезов), исключение курения, употребления алкоголя, раздражающей пищи. Профилактика вторичного десквамативного глоссита заключается в лечении основных заболеваний, проявлениями которых он является.
Этиопатогенетические механизмы десквамативных поражений кожи и обоснование терапии
Показано, что комбинированная терапия с применением этиотропных, энтеросорбирующих и иммунотропных средств для лечения десквамативных поражений кожи оказывает выраженный клинический эффект, удлиняет ремиссию и коррегирует иммунологические нарушения.
It was stated that combined therapy using etiotropic, enterosorbent and immunotropic medications for treatment of desquamative skin affections has a pronounced clinical effect, prolongs the remission and correct immunologic disorders.
Себорейный дерматит (СД) представляет собой хроническое рецидивирующее заболевание кожи волосистой части головы, лица и гладкой кожи тела, характеризующееся повышенным шелушением, гиперемией, сухостью кожных покровов и зудом.
Это распространенная патология, которая встречается как у детей грудного возраста, так и у пациентов старше 50 лет [1, 2]. Согласно современным данным ведущую роль в возникновении СД играет антропофильный гриб Malassezia furfur, относящийся к условно-патогенным микроорганизмам.
С дрожжеподобными грибами связывают возникновение и других кожных заболеваний. Показано, что этиологическим фактором экземы наружного слухового прохода у больных являются M. furfur, выделяемые из сухих серных пробок [3]. При таком заболевании, как фолликулит, из содержимого пустул высевают большое количество мицелиальных форм гриба M. furfur [4]. Также большой интерес вызывает M. furfur как микроорганизм, колонизирующий кожу у больных атопическим дерматитом, способный индуцировать высокий уровень специфических IgE-антител [5]. В других источниках сообщается о наличии специфичного гуморального ответа к антигенам M. furfur у больных псориазом [3].
Грибы рода M. furfur обитают на здоровой коже человека, потребляя жироподобные компоненты и выделяя антибактериальные и антигрибковые вещества. На сегодняшний день остаются не до конца выясненными причины трансформации Malassezia и переход ее из непатогенной формы бластоспоры в патогенную мицелиальную.
В последние годы проводятся многочисленные исследования по изучению роли специфического и гуморального иммунного ответа у больных десквамативными поражениями кожи. Выявлено увеличение в периферической крови интерлейкина (ИЛ) 10 на фоне депрессии интерферона гамма (ИНФ-γ) и снижения продукции провоспалительных интерлейкинов: ИЛ-1 альфа, ИЛ-2, ИЛ-6 и фактора некроза опухолей альфа (ФНО-альфа) у больных СД [6, 7]. В других работах обнаружено увеличение числа естественных киллеров (NK-клеток) и уровня антителообразования IgG и IgA. Показано, что у больных СД отмечается супрессия Т-клеточной функции [8, 9].
В пользу иммунной теории свидетельствуют факты о распространенности СД среди ВИЧ-позитивных пациентов и больных СПИДом, где частота встречаемости заболевания варьирует от 34% до 83% [10]. F. Ippolito и соавт. [11] рассматривают СД как клинический маркер ВИЧ-инфекции.
Среди многих причин развития СД существенная роль принадлежит нейроэндокринным нарушениям и гиперсекреции кожного сала. Повышенное салообразование, обнаруженное у пациентов с болезнью Паркинсона, способствует развитию дрожжей Malassezia [12], а механизм возникновения себорейного дерматита у пациентов с паркинсонизмом обусловлен нарушениями в эндокринной системе [13, 14].
К развитию заболевания предрасполагают изменения ферментативной активности органов желудочно-кишечного тракта и печени, вегетодистонические расстройства [15], нарушения гормонального равновесия [16].
Резюмируя данные литературы, следует все же отметить, что ни один из этиопатологических факторов не может считаться универсальным для обоснования механизмов развития СД.
Недостаточная изученность этиопатогенеза СД предопределяет трудности в лечении. Рекомендуемые лекарственные препараты остаются малоэффективными. В лучшем случае удается достичь временного улучшения и редко ремиссии. Ни одно из существующих средств не дает полного излечения.
Учитывая актуальность данной проблемы, целью настоящей работы явилось определить клинико-патогенетическое значение инфекционных патогенов и иммуногенетического статуса при десквамативных поражениях кожи, сформулировать концепцию патогенеза и разработать комплексную терапию.
Под наблюдением находилось 320 человек: у 146 (45,6%) пациентов был диагностирован себорейный псориаз (СП), у 174 (54,4%) — себорейный дерматит. По характеру клинической картины выделяли 2 разновидности СД: 79 пациентов с клиническими признаками жирной себореи, 95 — сухой себореи.
У 235 пациентов (73,4%) были выявлены сопутствующие заболевания, причем в 66,2% случаев относящиеся к категории хронических очаговых инфекций в виде гастрита, панкреатита, дискинезии желчного пузыря, холецистита.
С целью выявления микробиологических и иммунологических изменений у больных десквамативными поражениями кожи был проведен комплекс лабораторных методов исследования. Методы исследования подбирались таким образом, чтобы можно было раскрыть патогенетические механизмы формирования десквамативных заболеваний кожи.
Проведенное комплексное обследование позволило уточнить решенные и выявить нерешенные вопросы десквамативных поражений кожи, позволяющие по-новому представить патогенез этих заболеваний и выработать тактику к совершенствованию терапии.
Результаты проведенных исследований помогли выявить у больных себорейным дерматитом грубые изменения как в количественном, так и в качественном составе микробиоценоза кожи и кишечника. Сущность этих изменений в том, что в зоне себорейных поражений неизменно возрастает число S. capitis и S. epidermidis в 80% высева (lg КОЕ/см 2 = 4,91 ± 1,18) и в 53,3% (lg КОЕ/см 2 = 3,81 ± 0,89) соответственно. С меньшей частотой (26,6%), но довольно с высокой степенью обсемененности (lg КОЕ/см 2 = 4,79 ± 1,88) на пораженных участках кожи волосистой части головы присутствуют Micrococcus и Acinetobacter (13,3%) — типичные оппортунистические патогены.
Существенные различия в составе микрофлоры и степени обсемененности пораженных участков кожи головы были выявлены в зависимости от варианта течения СД. В группе больных СД, протекающим с признаками жирной себореи, чаще, чем у больных с признаками сухой себореи, на пораженных участках кожи волосистой части головы присутствовал S. epidermidis, Micrococcus spp. и Acinetobacter spp.
При сравнительном анализе частоты высева (%) и степени обсемененности (lg КОЕ/см 2 ) микрофлорой пораженных участков волосистой части головы у больных себорейным дерматитом в зависимости от распространенности патологического процесса существенных различий не выявлено, но при локализации процесса только на коже головы доминирующее место среди выделенной микрофлоры занимают S. capitis и Micrococcus spp. В то время как при распространении патологического процесса и на кожу лица существенно возрастает частота высева S. epidermidis.
При изучении дисбиотических изменений микрофлоры кишечника в зависимости от распространения процесса у больных десквамативными поражениями кожи волосистой части головы степень выраженности дисбиотических изменений микрофлоры кишечника с вовлечением в патологический процесс кожи лица и кожи головы становится более выраженной. В этой группе больных уровень концентрации бифидобактерий, E. coli lac+/hem был достоверно ниже по сравнению с группой пациентов с локализацией клинических проявлений на лице.
При сравнительном анализе выраженности дисбиотических изменений в зависимости от варианта течения заболевания, концентрация Lactobacterium spp., Bacteroides spp., Clostridium spp. (H2S+, Lec-) и Enterococcus spp. в группе больных с признаками жирной себореи присутствовали у больных в меньшем проценте случаев и в более низких концентрациях, чем у больных с признаками сухой себореи. Частота высева в этой группе Enterococcus spp. была снижена на 3–4 порядка от нормы.
Очевидно, что в условиях дисбиотических нарушений в коже волосистой части головы создаются условия для образования и действия биологически активных веществ, обеспечивающих прогрессирование патологического процесса, распространения его на кожу лица. Известно, что при дисбактериозе нарушается одна из главных функций нормальной микрофлоры — ее антагонистическая активность в отношении условно-патогенных микроорганизмов.
При исследовании микроэкологического статуса организма методом масс-спектрометрии выявлялись изменения, связанные с пятикратным ростом концентрации фузобактерий и более чем двадцатикратным увеличением концентрации Eubacterium moniliforme. Eubacterium — родственные клостридиям микроорганизмы, являющиеся одними из основных обитателей кишечника. Род Eubacterium в настоящее время насчитывает более 30 видов, из которых 28 являются сахаролитическими, т. е. способны ферментировать углеводы с накоплением смеси низкомолекулярных жирных кислот. Именно эта группа эубактерий является физиологической для организма-хозяина и представляет собой один из компонентов микробиоты, в норме сосуществующей с макроорганизмом на основе взаимовыгодных симбиотических отношений. Отдельные варианты сахаролитических эубактерий способны синтезировать витамины, в частности кобаламин, аминокислоты (аланин, валин, изолейцин), расщеплять целлюлозу, участвовать в обмене стероидных гормонов. Вместе с тем, как и в случае бактероидов, сахаролитический кластер эубактерий в кишечном биотопе поддерживается благодаря регулирующей деятельности ключевых эндогенных анаэробов из родов: Bifidobacterium, Lactobacillus, Propionibacterium. Следует отметить, что при данной патологии практически у всех больных (95,4%) существенно (в среднем в 2,1 раза) снижено количество лактобактерий, которые в тонкой кишке в кооперации с организмом хозяина являются основным микробиологическим звеном колонизационной резистентности.
Также более чем вдвое растет концентрация маркеров Clostridium ramosum и актинобактерий Streptomyces, почти у всех больных возрастает количество Clostridium perfringens, — до 10 и 100 раз в двух случаях. Хотя этот микроб не дает существенного абсолютного вклада в изменение микроэкологии больных СД в целом, его нельзя недооценивать в патологическом плане: Clostridium perfringens образует как минимум 12 токсинов и энтеротоксин. Мишени для основных токсинов — биологические мембраны в различных тканях. Поражения обуславливают ферментативные процессы, катализирующие гидролитическое расщепление и нарушение клеточной проницаемости с последующим отеком и аутолизом тканей, характерными для газовой гангрены.
При исследовании концентрации Malassezia оказалось, что и в самой культуре дрожжей Malassezia эти вещества присутствуют в большой концентрации, особенно 10h16 (10-гидрокси-пальмитиновая кислота), содержание которой достигает 10 мг/г биомассы. Она и была принята в качестве основного маркера при исследовании концентрации Malassezia в различных биоматериалах и ее изменении при заболеваниях кожи. В результате было найдено, что концентрация 10h16 на коже в норме у доноров (n = 15) составляет в среднем 14,4 нг/мл кожного сала, в крови — 6 нг/мл, ногтях — 2 нг/мл, фекалиях — 33 нг/мл. При акне (n = 50) содержание Malassezia не отличается от нормы и составляет 15,2 нг/мл, при алопеции (n = 30) — 5–8 нг/мл. При этом как у доноров, так и у больных отмечены единичные случаи высоких концентраций маркера Malassezia — до 200 нг/мл. Однако при СД в капиллярной крови с кожи головы (n = 10), равно как и в кожном сале (n = 15), получен устойчиво повышенный уровень его содержания 52,7 нг/мл в среднем. Измерения проведены одним методом в количественно сопоставимом режиме при биологической воспроизводимости 20% относительных. Этот опыт убедительно показывает, что только в случае себорейного дерматита дрожжи Malassezia можно рассматривать в качестве одного из инфекционных агентов.
Таким образом, у всех больных СД в зоне поражения отмечается чрезмерный рост отдельных микроорганизмов, что ведет за собой создание благоприятных условий для образования множества токсических метаболитов, которые оказывают повреждающее действие на биологические мембраны. Аналогичные изменения у этих больных возникают и в биоценозе кишечника, формируется пролонгированное состояние эндотоксинемии с фиксацией эндотоксинов на клетках кожи, что в конечном итоге приводит к хроническому воспалению, в том числе и за счет включения кожи в иммунопатологический процесс.
Для определения эндотоксинемии оценивались показатели эндотоксина у больных десквамативными заболеваниями кожи. Было выявлено увеличение интегральных показателей концентрации липополисахарида (ЛПС) в общем кровотоке у больных СП и СД (1,95 ± 1,4 EU/мл, где EU — единица эндотоксина (EU — Endotoxin Unit), и 1,45 ± 0,67 EU/мл соответственно при норме 0–1 EU/мл).
При изучении гуморального звена антиэндотоксинового иммунитета выявлено снижение титров антител к гликолипиду (ГЛП) хемотипа Re и к ЛПС Escherichia coli O14 c общим антигеном у больных СП на 30% (138,3 ± 33,2 у.е. О.П. (титры антиэндотоксиновых антител в условных единицах оптической плотности)) и 35% (259,4 ± 72,4 у.е. О.П.) соответственно, у больных СД на 26% (146,8 ± 57,1 у.е. О.П.) и 37% (251,0 ± 40,7 у.е. О.П.) соответственно.
Проведенный анализ средних показателей концентрации антибактериальных антител (АТ) в исследуемых группах показал, что для пациентов СП характерны следующие изменения: увеличение концентрации антител к стафилококку и бактероидам и синегнойной палочке, на фоне снижения концентрации АТ к пневмококку, E. coli, клебсиелле и ГЛП.
Для больных СД преимущественно изменения проявлялись в увеличении уровня концентрации АТ к C. albicans, синегнойной палочке, протею, а также к бактероидам, с уменьшением концентрации АТ к ГЛП, клебсиелле и E. coli.
Таким образом, у пациентов десквамативными поражениями кожи отмечается снижение активности гуморального антиэндотоксинового иммунитета (АЭИ), что свидетельствует о развитии эндотоксинемии, этиологическими факторами которой могут быть различные условно-патогенные и сапрофитные представители бактерий кишечной микрофлоры.
При изучении иммунного статуса больных СД выявлялись существенные нарушения в характере иммунологического реагирования: у 70% и 50% больных количество моноцитов и палочкоядерных нейтрофилов было выше, уровень спонтанной хемилюменинсценции, хемилюменинсценции, индуцированной зимозаном, и индуцированной форболмиристатацетатом хемилюменинсценции оказался выше нормы на 75%, 60% и 50% соответственно.
Нарушения в субпопуляции состава Т-клеток сопровождались активацией естественных киллеров на 45% и активированных NK-клеток, экспрессирующих HLA-DR-молекулы, на 65% и резким увеличением фенотипа NK-клеток CD16 + 56 + на 90%, что является характерными признаками хронической инфекции.
Анализ некоторых показателей гуморального звена иммунитета показал, что в 65% больных повышалось содержание IgG в крови, что свидетельствует об усиленной продукции антител в течение длительного времени. В то же время у 90% больных отмечалась усиленная экспрессия молекул CD25 (α-цепь рецептора интерлейкина-2) на CD4 + T-клетках, что свидетельствует об активной фазе инфекционно-воспалительного процесса.
Были исследованы изменения иммунного статуса в зависимости от степени выраженности клинических проявлений. Больных распределили на 2 группы: с обычными признаками неосложненного СД — десквамацией и зудом (1-я группа — 12 человек) и наличием эритемы наряду с десквамацией и зудом (2-я группа — 8 человек).
Увеличение площади распространения у больных СД коррелировало с достоверно более высоким уровнем экспрессии молекул HLA-DR на CD4 + Т-хелперах (p = 0,008), CD8 + Т-клетках (p = 0,06) и NK-клетках (p = 0,08). Также на 60% (p = 0,02) увеличена функциональная активность нейтрофильных гранулоцитов и достоверно повышена цитолитическая активность комплемента (p = 0,02).
Для изучения корреляционных связей между клиническими и иммунологическими показателями был изучен иммунный статус у больных СД в зависимости от продолжительности заболевания. Больные были распределены на 3 группы с длительностью заболевания от 1 до 5 лет, от 5 до 10 лет, более 10 лет.
У больных со сроком заболевания до 5 лет происходит активация иммунной защиты в виде накопления CD8 + Т-клеток-киллеров, содержащих в цитоплазме киллерный белок перфорин.
С увеличением длительности заболевания более 10 лет происходит истощение активированных звеньев иммунитета на фоне дополнительной компенсаторной активации экспрессии рецепторов интерлейкина-2 (CD25) на CD8 + и CD4 + Т-клетках и существенного нарастания продукции IgG и IgA, что характерно для хронического инфекционного воспаления эпителиальных покровов. Проведенное сравнение иммунологических сдвигов у больных СД, имевших сопутствующие заболевания желудочно-кишечного тракта (ЖКТ), с больными СД без сопутствующих заболеваний ЖКТ, показало отсутствие корреляционных связей описанных выше изменений иммунограмм.
Таким образом, результаты проведенного исследования свидетельствуют о нарастании изменений иммунограмм в зависимости от степени выраженности клинических симптомов болезни. В то же время динамика иммунологических показателей находится в корреляционной зависимости от продолжительности клинического процесса. Очевидно, что на начальных стадиях заболевания (до 5 лет) происходит активация иммунопатологических механизмов, за счет вовлечения в реакции иммунологического реагирования различных звеньев иммунной системы. При продолжительности заболевания более 10 лет возникают признаки недостаточности отдельных звеньев иммунитета, связанные с недостаточностью компенсаторных возможностей организма.
При исследовании полиморфизма генов системы HLA-I класса и специфичности DRB1, DQA1, DQB1 II класса у пациентов себорейным дерматитом было обнаружено, что степень вероятности развития болезни у пациентов выявлена по HLA-антигенам А2 (54,2% и 49,3%), А1 (41,7% и 23,4%), А3 (20,8% и 24%), А9 (37,5% и 22%) соответственно. Кроме того, при СД выявлена ассоциативная связь с конкретными антигенами А10 и А23. Изучение связей между антигенами системы HLA-I класса и СД по локусу В корреляций не выявило.
Анализ результатов проведенных исследований показал, что самыми распространенными в локусе DRB1 являются антигены DRB1 (4), (13) и (15). В локусе DQA1 c высокой частотой обнаруживаются гаплотипы DQA1 (501) и DQA1 (102). С наибольшей частотой 55% в локусе DQB1 встречается DQB1 (602).
При изучении достоверной связи исследуемых HLA специфичности II класса статистически значимая взаимосвязь аллелей локусов установлена не была.
Полученные результаты свидетельствуют о наличии ассоциативных связей системы HLA с СД, что позволяет относить заболевание к генетически детерминированным.
Очевидно также, что появление в крови бактериальных антигенов реализуется в условиях повышенной проницаемости сосудистой стенки, чему способствует снижение антибактериальных антител в крови, вследствие чего в общем кровотоке возрастает концентрация эндотоксина и реализуется механизм эндотоксиновой агрессии, исходом которой будет фиксация бактериальных антигенов на субстрате кожи волосистой части головы, что, очевидно, возможно в условиях генетической предрасположенности.
Исходя из представленной гипотезы патогенеза, становится очевидным, что для обеспечения эффективной терапии десквамативных заболеваний кожи волосистой части головы в высшей степени обосновано применять прежде всего этиотропные препараты, направленные на подавление бактериальной флоры, на восстановление нормального биоциноза кишечника и очагов поражения, на снижение факторов эндотоксиновой агрессии, подавление реакций иммунного восстановления, с одновременным усилением реакций иммунологического реагирования (иммунокорректоры) с целью элиминации факторов бактериологической агрессии.
Таким образом, все вышеперечисленные направления лечебных мероприятий позволяют предложить для терапии десквамативных поражений кожи следующие лекарственные средства: Гептрал (активное вещество — адеметионин (S-аденозил-L-метионин)) по 5 мл внутримышечно, ежедневно в течение 10 дней; Энтеросгель — (энтеросорбент) в дозе 1,5 г/кг в сутки; Бифидум № 791 — биологически активная добавка, которая представляет собой комплекс антагонистических активных бифидобактерий, а также витамины группы В, С, РР и незаменимые кислоты. Схема применения по 3 мл per os однократно на ночь; Виферон® — рекомбинантный aльфа-2b интерферон в сочетании с антиоксидантами (витаминами Е и С) в суппозиториях по 500 000 МЕ 2 раза день 3 раза в неделю; Виферон® — рекомбинантный aльфа-2b интерферон в виде геля, содержащий 36 000 МЕ в 1 г геля, и антиоксиданты (токоферол ацетат, бензойная и лимонная кислота).
Под наблюдением находились 65 пациентов, получавших различные виды терапии. 30 пациентов десквамативными поражениями кожи, из них 17 пациентов себорейным псориазом и 13 себорейным дерматитом получали комбинированную терапию с учетом всех вышеперечисленных лекарственных средств.
Остальные 35 (19 больных — СП и 16 — СД) находились на традиционной схеме лечения: сосудистые препараты, седативные и витаминные комплексы.
Наружно все больные, находившиеся на комбинированной и традиционной терапии, получали антимикотические и кератолитические средства в виде шампуней. Продолжительность лечения составила 21 день.
В результате проведенного лечения средние показатели концентрации эндотоксина в общем кровотоке у пациентов десквамативными поражениями кожи остались без каких-либо существенных изменений. Но интегральные показатели гуморального звена антиэндотоксинового иммунитета и титр антител к Re-гликолипиду в обеих группах, наоборот, имели тенденцию к нормализации на 20% и 19% при СП соответственно, при СД на 15% и 4,5% соответственно.
Также у больных СП прослеживалась тенденция к нормализации средних показателей АТ к бактериям: стафилококку и синегнойной палочке в сторону уменьшения на 39% (7,6 ± 2,1 МЕ/мл) и 53,1% (5,9 ± 4,0 МЕ/мл) соответственно, показатели к клебсиелле — в сторону увеличения.
У пациентов СД концентрация АТ к С. albicans имела тенденцию к нормализации, к протею и синегнойной палочке уменьшилась в 1,3 и 1,4 раза соответственно. Значение других грамотрицательных бактерий были без существенных изменений.
В результате проведения комбинированной терапии у больных СП произошла активация Th1 лимфоцитов CD4 хелперов и снижение CD8 + лимфоцитов, индекс иммунорегуляции составил 1,75. Следует отметить, что при применении иммунокорригирующей терапии отмечалось снижение уровня апоптоза (CD95) по сравнению с исходными данными с 15% до 10,9% и уменьшение содержания CD25 (ИЛ2r + клеток) с 4,6% до 1,7%. Кроме того, повысился уровень лимфоцитов с фетотипом цитотоксичности NK (CD16 + клеток) и В-лимфоцитов (CD19 + ). Концентрация иммуноглобулинов G, A и М осталась без значимых изменений. Абсолютный фагоцитарный показатель приближался к норме.
У больных СД до и после лечения изменения в иммунорегуляторном звене характеризовались повышением CD4 Т-хелперов, в то время как уровень CD8 + клеток не изменился. Индекс иммунорегуляции достиг нормативных значений, а уровень апоптоза клеток CD95 снизился с 24,3% до 7,73%. Первоначальные показатели субпопуляции лимфоцитов с фенотипом цитотоксичности ИЛ2r + клеток были снижены. После проведения курса терапии значения были изменены незначительно. Остальные показатели не отличались от исходных.
Оценку эффективности проводимой терапии у больных десквамативными поражениями кожи осуществляли по комплексу наиболее информативных клинических признаков, в том числе субъективных симптомов заболевания — эритемы, отека, папулы, зуда и других оценочных критериев.
В исследуемой группе больных десквамативными поражениями кожи, получавших комбинированную терапию, установлен достаточно быстрый регресс клинических признаков воспаления. Положительный эффект начинал проявляться с 3–5 дня после начала терапии. Клиническое выздоровление наступало в более поздние сроки.
Сравнительный анализ клинической эффективности выявил, что в группе больных СП, получавших комплексную терапию, клиническое выздоровление отмечалось у 18% пациентов, в то время как в группе сравнения клиническое выздоровление не было зарегистрировано ни у одного наблюдавшегося больного. Отсутствие эффекта у пациентов, находившихся на традиционной терапии, встречалось в 5,2 раза чаще, чем у больных, получавших комплексное лечение.
При сравнении клинической эффективности комплексной и традиционной терапии у больных СД клиническое выздоровление отмечалось в 30% и 6% случаев соответственно. Значительное улучшение — в 46% и 25% соответственно. В группе пациентов, получавших комплексное лечение, улучшение патологического процесса регистрировалось у 24%, отсутствие клинического эффекта не отмечали.
У 50% пациентов, находившихся на традиционной терапии, было диагностировано улучшение клинического процесса, а в 19% проводимое лечение оказалось не эффективным.
Таким образом, комбинированная терапия с применением этиотропных, энтеросорбирующих и иммунотропных средств оказывает выраженный клинический эффект, удлиняет ремиссию в среднем на 6–8 месяцев и корригирует иммунологические нарушения, что патогенетически обосновывает назначение комплексной терапии, которая может быть использована в качестве основы базисного лечения десквамативных поражений кожи.
Литература
И. В. Полеско, доктор медицинских наук, профессор
ГБОУ ВПО РНИМУ им. Н. И. Пирогова МЗ РФ, Москва