Детралекс 1000 или эскузан что эффективнее
Флеботоники в терапии хронической венозной недостаточности нижних конечностей
В настоящее время практикующие врачи становятся свидетелями бурного развития фармацевтического рынка в нашей стране. Новые препараты как зарубежного, так и отечественного производства появляются достаточно регулярно. Арсенал фармакологических средств,
В настоящее время практикующие врачи становятся свидетелями бурного развития фармацевтического рынка в нашей стране. Новые препараты как зарубежного, так и отечественного производства появляются достаточно регулярно. Арсенал фармакологических средств, применяемых для лечения того или иного заболевания, постоянно растет, что создает определенные трудности в их выборе. Ситуация еще более осложняется тем, что различные фирмы-производители, как правило, дают свои наименования препаратам, в основе которых лежит одно и то же действующее вещество. В этом обилии информации первостепенно важным является знание и выделение основных звеньев патогенеза заболевания, на основе чего вырабатываются принципы и тактика лечения.
Сегодня все шире распространяется ошибочное мнение о всемогуществе лекарств. Причин для этого много, и не будет преувеличением в качестве основной из них назвать активную рекламу того или иного фармакологического препарата со стороны фирмы-производителя. Вследствие этого многие пациенты, особенно пожилого возраста, принимают с десяток различных препаратов, периодически путаясь в дозировках и частоте их применения, а с каждым посещением врача меняют этот «набор таблеток» и при этом несут весьма ощутимые денежные потери.
Проблема неадекватного назначения лекарственных препаратов не обошла стороной и сферу лечения хронической венозной недостаточности (ХВН) нижних конечностей. Если всего несколько десятилетий назад хирургический метод лечения был ведущим и даже более того считался единственным заслуживающим серьезного внимания, то сейчас нередко наблюдается другая крайность — попытки преподнести фармакотерапию как основу лечения, а остальные методы лечебного воздействия считать дополнением к «фармакотерапевтическому базису».
Учитывая вышесказанное, считаем необходимым определить тактику применения современных флеботропных препаратов у пациентов с ХВН нижних конечностей. Флеботропные препараты являются базисными в лечении ХВН. Безусловно, тяжелые нарушения оттока из нижних конечностей обусловливают необходимость применения препаратов других фармакологических групп — дезагрегантов, нестероидных противовоспалительных средств, антибиотиков, энзимов и др. Однако к их назначению следует подходить с осторожностью, а период их использования должен быть четко ограничен реализацией той или иной задачи лечения.
Основными целями медикаментозного лечения при ХВН нижних конечностей являются: купирование симптомов ХВН, предотвращение осложнений, профилактика в группах риска, предоперационная подготовка, послеоперационная реабилитация.
Исходя из патогенеза ХВН нижних конечностей, задачи консервативной терапии можно представить следующим образом: повышение тонуса венозной стенки, улучшение лимфооттока, воздействие на микроциркуляторные изменения, коррекция гемореологических нарушений, купирование воспалительных проявлений.
Как уже говорилось выше, флеботропные препараты являются основой медикаментозного лечения больных с ХВН. Это достаточно большая группа фармакологических препаратов, обладающих способностью увеличивать венозный отток из нижних конечностей. Данный эффект флеботропных препаратов достигается путем суммирования воздействий на различные звенья микроциркуляторного русла, а у многих из них — прямым действием на сократимость венозной стенки. Безусловно, флеботоническое воздействие следует признать основным эффектом флебопротективных препаратов. Однако все они обладают поливалентным механизмом действия: стимулируют лимфоотток, обладают противовоспалительной активностью, улучшают гемореологию. Именно эта особенность, позволяющая воздействовать на основные звенья патогенеза ХВН, объединила многие препараты в группу флебопротекторов и сделала их базовыми в консервативном лечении пациентов с ХВН нижних конечностей.
Когда следует назначать флеботропные препараты? Показанием к применению флебопротективных средств является наличие симптомов ХВН нижних конечностей. Необходимо сразу предостеречь врачей от весьма распространенной ошибки. Развитие острого нарушения оттока крови при тромбозе вен нижних конечностей не требует применения этой группы фармакологических средств. Более того, использование флеботоников следует считать противопоказанным у пациентов с острым венозным тромбозом. Венозная стенка при остром тромботическом процессе маловосприимчива к флеботоническому воздействию, а его реализация только усугубит остро возникшие нарушения оттока крови.
В дальнейшем, в случае развития посттромботической болезни, когда процессы посттромботической окклюзии и реканализации в различных венозных сегментах уравновесятся, когда сформируются патологические венозные рефлюксы крови и, следовательно, будет иметь место та или иная степень ХВН, показания к назначению флебоактивных препаратов следует считать оправданными.
Безусловным показанием к применению флебопротекторов являются так называемые функциональные (ортостатические и гормонпродуцируемые) флебопатии. В этих случаях изменение образа жизни с исключением продуцирующего фактора, прием флеботоников и эластическая компрессия дают отчетливый положительный эффект.
И наконец, использование флебопротективных препаратов, безусловно, показано при варикозной болезни вен нижних конечностей — заболевании, являющемся наиболее частой причиной развития ХВН.
У пациентов с ранними стадиями варикозной болезни, когда симптомов декомпенсации оттока крови еще нет, а превалируют жалобы эстетического характера, основной целью применения флебопротекторов является главным образом профилактика прогрессирования заболевания. Флеботоники таким пациентам целесообразно назначать короткими (1–1,5 мес) курсами. Интервал между курсами фармакотерапии должен составлять 3–4 нед.
Появление отеков нижних конечностей — достоверный признак декомпенсации оттока крови. У больных с отечным синдромом задачами фармакотерапии являются: купирование проявлений ХВН (отеков, тяжести в нижних конечностях), улучшение лимфооттока, коррекция микроциркуляторных расстройств, профилактика прогрессирования заболевания. Больным с декомпенсацией оттока крови флеботоники назначают более длительными курсами (2–2,5 мес). Временной интервал между курсами не должен превышать 1 мес.
У пациентов с трофическими расстройствами мягких тканей нижних конечностей следует особо тщательно подходить к выбору программы консервативной терапии. Выраженность трофических изменений кожи диктует необходимость назначения препаратов, относящихся к различным фармакологическим группам, а стадийность раневого процесса и склонность больных к аллергическим реакциям — тщательного индивидуального подбора лекарственных средств. Показания к применению различных групп препаратов зависят от многих факторов, в том числе от стадии и тяжести течения заболевания, риска развития осложнений. Средства медикаментозного лечения должны назначаться в зависимости от фазы раневого процесса.
На первом этапе, когда преобладают проявления острого воспаления и деструкции мягких тканей, основными целями применения фармакологических препаратов являются быстрое устранение симптомов воспаления, борьба с инфекцией. В этот период проводят терапию нестероидными противовоспалительными средствами (диклофенак, индометацин, кетопрофен, мелоксикам и др.), дезагрегантами (ацетилсалициловая кислота, дипиридамол, клопидогрель), антигистаминными препаратами (кетотифен, клемастин, прометазин), антиоксидантами (витамин Е, эмоксипин, милдронат). Длительное время считалось, что для применения антибиотиков абсолютным показанием служит наличие трофической язвы нижних конечностей. В настоящее время взгляды на эту проблему несколько изменились. Показания к проведению антибактериальной терапии: обширные трофические нарушения, протекающие с выраженным перифокальным воспалением, наличие гнойного отделяемого из трофической язвы. Местное применение антибиотиков в настоящее время признано неэффективным. С учетом микробного пейзажа наиболее эффективными антибактериальными средствами являются полусинтетические пенициллины, цефалоспорины II, III поколений, фторхинолоны. Применение флеботропных препаратов в этот период считаем нецелесообразным.
Таким образом, основные цели фармакотерапии ХВН нижних конечностей в стадии трофических расстройств на первом этапе — это купирование воспаления в зоне трофических расстройств, лечение осложнений, остановка процесса деструкции тканей. Основные средства: антиагреганты, антибиотики, антигипоксанты, нестероидные противовоспалительные средства, антигистаминные препараты.
На втором этапе, когда остановлен процесс деструкции тканей и купированы явления острого воспаления, основной задачей фармакотерапии является коррекция микроциркуляторных расстройств. На данном этапе необходимо создать условия для «старта» регенерации тканей, перехода от катаболической фазы в фазу анаболизма. В этот период назначают поливалентные флеботропные препараты, а также продолжают применение дезагрегантов и антиоксидантную терапию.
Итак, основными целями фармакотерапии при ХВН нижних конечностей в стадии трофических расстройств на втором этапе являются: инициирование процессов репарации тканей, уменьшение симптомов венозной недостаточности. Основные средства: флеботропные препараты, антиагреганты, антиоксиданты.
Полное купирование воспалительных проявлений, начало активной эпителизации язвенного дефекта свидетельствуют об успешности проводимого лечения, и на этом, третьем этапе основная цель — это закрепление достигнутых эффектов, а основное средство — флеботропные препараты.
Необходимо отметить, что эффективное лечение ХВН нижних конечностей возможно лишь при использовании комплексного лечебного подхода с применением хирургических методов, эластической компрессии и современных фармакологических средств. Поэтому флеботропные препараты целесообразно использовать как до операции, так и в комплексе послеоперационного реабилитационного лечения.
Ниже мы более подробно остановимся на некоторых современных флебопротекторных препаратах, собственный опыт использования которых позволяет нам рекомендовать их для применения в лечении больных ХВН нижних конечностей.
В состав препарата детралекса входят 450 мг диосмина и 50 мг гесперидина.Основными механизмами действия данного препарата при ХВН являются: повышение тонуса вен, купирование воспалительных реакций, стимуляция лимфооттока, устранение микроциркуляторных расстройств.
По нашим данным, применение детралекса у более чем 250 пациентов с начальными формами ХВН в большинстве случаев (83%) вызывает существенное клиническое улучшение, а также оказывает положительное влияние на гемодинамику вен и эффективность икроножного насоса. Необходимо отметить также высокую безопасность данного флеботропного препарата. Даже при длительном (12 мес) приеме детралекса побочные проявления возникали крайне редко, переносимость лечения оценивали как умеренную и высокую 93% больных.
При исследовании микроциркуляторного кровотока с помощью лазерной допплеровской флоуметрии удалось выявить, что к окончанию курса консервативного лечения у пациентов с варикозной болезнью отмечается достоверное повышение исследуемого показателя, свидетельствующее об усилении перфузии мягких тканей (рис.).
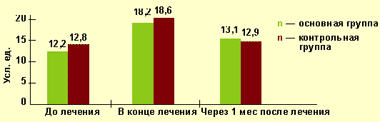 |
| Рисунок. Динамика индекса микроциркуляции в основной и контрольной группах в различные сроки лечения |
Препарат гинкор форт содержит 14 мг экстракта гингко билоба, 300 мг троксерутина и 300 мг гептаминола гидрохлорида. Экстракт гингко билоба обладает антиоксидантным, антигипоксическим действием, реализующимся за счет подавления синтеза и высвобождения медиаторов воспаления и реакций окисления с участием свободных радикалов кислорода. Антиагрегационный и ангиопротекторный эффект препарата обусловлен подавлением выработки фосфодиэстеразы, что приводит к накоплению в гладких клетках циклогуанидинаминофосфорной кислоты и снижению тонуса артериол. Троксерутин относится к группе рутозидов. Его ангиопротективный эффект реализуется за счет блокирования гиалуронидазы и достигающейся тем самым стабилизации гиалуроновой кислоты — одной из основных составляющих клеточных мембран и межуточного вещества. Гептаминол, помимо воздействия на основной фактор венозного возврата — «мышечно-венозную помпу», повышает сократительную активность правых камер сердца, способствует адекватной оксигенации крови и защищает эндотелий сосудов от гипоксии.
Важной особенностью препарата гинкор форт является возможность его применения во II и III триместрах беременности. Проведенные исследования подтвердили эффективность этого препарата, применяющегося для купирования симптомов ХВН во время беременности.
В последнее время на отечественном рынке появился новый флеботропный препарат — антистакс. Действующим веществом данного лекарственного средства является экстракт красных листьев винограда, содержащий фармакологически активные биофлавоноиды, основными из которых являются кверцетин-глюкоронид и изокверцетин. Препарат оказывает защитное действие на эпителий сосудов, стабилизируя мембраны, увеличивает эластичность сосудов, нормализуя сосудистую проницаемость. Снижение проницаемости сосудистой стенки для плазмы, белков и воды из сосудов в окружающую ткань замедляет образование отеков и уменьшает уже существующие отеки.
Препарат выпускается в виде капсул, содержащих 180 мг действующего вещества. Показанием к применению являются начальные формы ХВН, проявляющиеся синдромом «тяжелых ног«, отеками, снижением толерантности к статическим нагрузкам. Препарат принимают по 1 капсуле 2 раза в сутки.
В зарубежной литературе опубликованы результаты нескольких крупных клинических исследований, посвященных эффективности препарата антистакса, применяющегося в лечении больных ХВН. Показано его положительное влияние на купирование отечного синдрома (по данным волюметрии) и других проявлений ХВН (боль, усталость, тяжесть в ногах).
Начальный опыт использования антистакса в отечественной клинической практике можно признать обнадеживающим. Следует отметить хорошую переносимость этого препарата и отсутствие значимых побочных эффектов.
Таким образом, современные флеботропные препараты благодаря поливалентному механизму действия, высокой биодоступности, незначительно выраженным побочным эффектам являются эффективным средством фармакологической коррекции ХВН. Их использование в комплексе с хирургическим лечением, эластической компрессией, склеротерапией, физиотерапией позволяет достичь хороших результатов в лечении пациентов с хроническим нарушением оттока крови из нижних конечностей.
Ю. М. Стойко, доктор медицинских наук, профессор
Н. А. Ермаков, кандидат медицинских наук
НМХЦ им. Н. И. Пирогова, Москва
Медикаментозное лечение левостороннего варикоцеле
Одним из наиболее распространенных заболеваний в практике детского хирурга, уролога-андролога является варикоцеле — расширение вен семенного канатика. Частота его в мужской популяции, по разным данным, достигает 10–20%. Особое внимание варикоцеле
Одним из наиболее распространенных заболеваний в практике детского хирурга, уролога-андролога является варикоцеле — расширение вен семенного канатика. Частота его в мужской популяции, по разным данным, достигает 10–20%. Особое внимание варикоцеле стало привлекать к себе с середины XX в: когда была выявлена связь этого заболевания с бесплодием. В настоящее время расширение вен семенного канатика в структуре мужской инфертильности составляет более 30% и считается одной из ее ведущих причин [1, 2, 3].
Обычно варикозное расширение гроздевидного сплетения возникает в подростковом возрасте, в ходе полового созревания. Оно проявляется расширением вен в верхней части левой половины мошонки, которые вначале лишь пальпируются при напряжении мышц брюшного пресса с задержкой дыхания, а затем увеличиваются, становясь заметными на глаз, и выглядят как клубок вен сверху от яичка. При дальнейшем развитии процесса мошонка отвисает, а яичко становится дряблым, уменьшается в объеме по сравнению с противоположным. У взрослых больных часто возникают неприятные ощущения, тянущие боли в области мошонки. Очень часто левостороннее варикоцеле сопровождается бесплодием. У мужчин зрелого и старшего возраста при этом заболевании отмечаются гормональные нарушения, снижение потенции [4, 5, 6].
Несмотря на некоторую неясность патогенеза левостороннего варикоцеле и многообразие гипотез о причине снижения фертильности при этом заболевании, общепринятым методом лечения варикоцеле считается хирургическое вмешательство. Как правило, целью операции является прерывание рефлюкса (сброса крови в направлении, противоположном ее обычному течению) из левой почечной вены в гроздевидное сплетение по яичковой вене, проходящей в забрюшинной клетчатке. «Открытая» хирургия практикует доступ в забрюшинное пространство через разрез в левой подвздошной области. За рубежом часто используется разрез в паховой области. Лапароскопическое вмешательство обычно производится через брюшную полость, что позволяет достичь тех же самых сосудов за брюшиной. Наконец, эндоваскулярные методы позволяют прерывать кровоток в яичковой вене, проводя в нее катетер через бедренную, нижнюю полую и почечную вены последовательно, после чего производится склеротерапия или устанавливаются приспособления для окклюзии сосуда. Все имеющиеся методики преследуют одну цель, и хотя они и имеют ряд преимуществ и недостатков зачастую чисто технического плана, единый принцип вмешательства сохраняется. Можно сказать, что современные методы оперативного вмешательства в 95–98% случаев позволяют прервать патологический кровоток, вызывающий расширение вен гроздевидного сплетения. При этом «рутинные» оперативные вмешательства Паломо и Иваниссевича приводят к рецидивам и осложнениям более чем в 10% случаев [7, 8, 9].
Таким образом, оперативное вмешательство весьма успешно решает проблему собственно варикозного изменения сосудов, т. е. «косметическую» проблему. Что касается проблемы функциональной — нарушения репродуктивной функции, то этот вопрос остается открытым до сих пор. Большинство исследователей, занимающихся этой проблемой, отмечают значительное улучшение показателей примерно у 1/2 больных, даже при выраженном снижении количества сперматозоидов в сперме. В случае бесплодия около 30% пар удается зачать ребенка в первый год после оперативного лечения. К сожалению, «нормальных» показателей удается достичь также не у всех пациентов [11, 12, 13, 14]. Во всяком случае, тактика лечения взрослых пациентов четко определена: это андрологическое наблюдение и лечение, т. е. восстановление репродуктивных функций [9, 11, 12, 14].
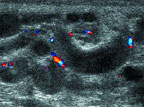 |
| Рисунок 1. Варикозно измененное гроздевидное сплетение. Цветовое допплеровское картирование. Клиностаз |
 |
| Рисунок 2. Цветовое допплеровское картирование гроздевидного сплетения того же больного во время пробы Вальсальвы |
У детей, а к ним относят и подростков 14-15 лет, у которых практически закончилось половое созревание, варикоцеле расценивается по-прежнему как «косметический» дефект. Считается необходимым проводить оперативное вмешательство при 2-й и 3-й степени расширения вен семенного канатика. При 1-й степени болезни пациент подлежит наблюдению (в отличие от взрослых, где снижение фертильности может служить показанием к оперативному лечению и при скрытых субклинических формах заболевания), поскольку иногда встречаются случаи самоизлечения больных с начальными степенями варикоцеле. Вместе с тем наши собственные наблюдения свидетельствуют о прогредиентном течении этого процесса у подавляющего числа больных. Таким образом, в настоящее время большинство детей с начальными степенями варикоцеле (субклинической и 1-й степенью) не получают никакого лечения вообще, хотя у взрослых больных уже в этом случае часто наблюдаются нарушения сперматогенеза.
Больные со 2-й и 3-й степенью варикоцеле в обязательном порядке направляются на оперативное лечение. Этому способствует установка медицинских комиссий военкомата, где 16-летних подростков также обязательно лечат оперативно, вне зависимости от состояния их репродуктивной функции. Положение осложняется тем, что в детском и подростковом возрасте не всегда возможен анализ спермы.
 |
| Рисунок 3. Цветовое допплеровское картирование устьевого отдела тестикулярной вены: 1— левая почка; 2 — левая почечная вена; 3 — тестикулярная вена |
 |
| Рисунок 4. Цветовое допплеровское картирование устьевого отдела тестикулярной вены: 1 — левая почка; 2 — левая почечная вена; 3 — тестикулярная вена с нормальным кровотоком; 4 — вторая тестикулярная вена с ретроградным кровотоком |
Долгое время диагноз варикоцеле ставился лишь при физикальном обследовании. Рентгеноконтрастные эндоваскулярные методы достаточно сложны, и поэтому для уточнения причины, вызвавшей варикоцеле и последующее склерозирование сосудов, применяются сравнительно редко. В настоящее время для подтверждения диагноза широко используется неинвазивное ультразвуковое обследование. Выработаны четкие критерии диагноза варикоцеле [7, 8, 9, 15]. Конечно, обследование должно проводиться на аппаратах высокого класса. Это дает возможность не только зарегистрировать рефлюкс крови в гроздевидное сплетение (рис. 1, 2), но и оценить строение почечных вен, устьевых отделов левой яичковой вены (рис. 3, 4). Мы использовали иллюстративный материал, любезно предоставленный проф. М. И. Пыковым, к. м. н. Т. Р. Лавровой, к. м. н. М. Ю. Любаевой.
Сонография важна еще и потому, что этот метод дает возможность увидеть нарушения кровообращения в ткани самого яичка, являющиеся, по нашему мнению, основной причиной снижения фертильности (рис. 5).
Исследование не имеет возрастных ограничений. Результаты научных изысканий отдела детской хирургии и кафедры лучевой диагностики детского возраста РМАПО свидетельствуют о том, что имеется четкая связь между показателями интратестикулярного кровотока и качеством семени у подростков [7]. Импульсная допплерометрия возвратных артерий паренхимы яичка, таким образом, является на настоящий момент едва ли не единственным методом, позволяющим неинвазивно оценить трофику яичка у больных варикоцеле, равно как и при других заболеваниях яичек. Важно, что это исследование можно повторять многократно как до операции, так и в период после вмешательства для оценки эффективности лечения.
 |
| Рисунок 5. Цветовое допплеровское картирование яичка: 1 — транс-медиастенальная артерия; 2 — центропетальная артерия; 3 — возвратная артерия |
Наши наблюдения за подростками, осуществлявшиеся до и после оперативного вмешательства, показывают, что для яичка перевязка основного отводящего кровь сосуда (яичковой вены), а зачастую и главного питающего ствола (яичковой артерии) имеет свои последствия. Атрофии яичка, как правило, не происходит, но уже в первый месяц после операции возникают нарушения сперматогенеза, частично восстанавливающиеся через 1 год и нивелирующиеся по прошествии 3 лет. Более всего страдает и так сниженная при варикоцеле подвижность сперматозоидов (рис. 6, а, б) [16].
Таким образом, при лечении варикоцеле в ряде случаев необходима медикаментозная поддержка, во-первых, при начальных формах заболевания, которые по существующему положению не подлежат оперативному лечению, во-вторых, до и после оперативного лечения — для сглаживания негативных воздействий, возникающих в результате операции, и наилучшей последующей адаптации.
В патогенезе бесплодия при варикоцеле важную роль играет циркуляторная гипоксия тканей. Последняя, вызывая активацию перикисного окисления липидов и гликолиза и снижение активности антиоксидантной системы, ведет к повреждению сперматогенного эпителия, перестройке стероидогенеза, обратимому снижению подвижности гамет, структурным их изменениям и акросомальной реакции.
Это диктует необходимость назначения пациентам антиоксидантов. Помимо традиционных витаминов А, Е, С, в настоящее время широко используются экстракты из виноградных выжимок. Антиоксидантные комплексы, как правило, содержат значительное количество жирорастворимых витаминов. Можно применять один из комбинированных препаратов, учитывая в каждом случае наличие тех или иных необходимых компонентов: антиокс — по 1 капсуле 2 раза в сутки; витамакс плюс С с антиоксидантами — по 1 капсуле в сутки или через день; антиокс плюс — по 1 капсуле перед едой, запивая большим количеством воды (не содержит токоферол, который надо добавлять, и не назначается детям до 12 лет); три-ви плюс — 1 таблетка в сутки перед едой (также не назначается детям до 12 лет); триовит — по 1–2 капсуле в сутки, курс — 2 мес.
Наряду с этим необходимо снять спазм артериол, проявляющийся в повышении индекса резистентности и индекса пульсации при допплеровском обследовании и приводящий к гипоксии тестикулярной ткани. Надо сказать, что при выраженных степенях варикоцеле и в послеоперационном периоде часто отмечается и снижение уровня вышеуказанных допплеровских показателей, что указывает на патологические типы кровообращения (коллатеральный или шунтирование). Из средств, улучшающих микроциркуляцию, предпочтительными являются препараты пентоксифиллина (агапурин, трентал, орбифлекс). Пентоксифиллин назначают по 100 мг 2 раза в день (в зависимости от возраста подростка, доза может быть увеличена или снижена — при склонности к снижению артериального давления).
Антиоксиданты и препараты, улучшающие микроциркуляцию, целесообразно назначать курсами постоянно. В случае использования токоферола, аскорутина и пентоксифиллина вне состава комбинированных препаратов возможно лечение по схеме: 10 дней в начале каждого месяца.
Применение указанных препаратов хорошо отражается на трофике гонад, что подтверждается ультразвуковыми параметрами.
В качестве «стабилизирующего» лечения, призванного предотвратить прогрессирование процесса при начальных степенях (субклинической и первой) варикоза гроздевидного сплетения, мы используем венопротекторы. Назначают детралекс по 1 таблетке 2 раза в день в течение 1 мес, далее при клиническом эффекте дозу снижают до 1 таблетки в сутки в течение 1 мес. В следующий месяц применяют эскузан (флаконы по 20 мл) по 12–15 капель 3 раза в сутки или препараты гингко билоба. К последним относятся гинкор форте (в состав средства, кроме экстракта гингко, входит гептаминола гидрохлорид 300 мг и троксерутин 300 мг).
В предоперационном периоде целесообразно за 10–14 дней провести курс медикаментозной подготовки, включающий применение антиоксидантов.
В послеоперационном периоде курс медикаментозного лечения должен составлять минимум 3 мес (период, наиболее опасный для яичка, когда еще не сформировались коллатерали). Целесообразно назначать антиоксиданты, препараты, улучшающие микроциркуляцию (не ранее 10-го дня после операции); в более позднем периоде, в особенности при наличии грубых узлов, не всегда сразу исчезающих в послеоперационном периоде, — венопротекторы.
В идеале терапия должна осуществляться под строгим контролем показателей импульсной допплерометрии или анализов спермограмм.
Больной варикоцеле даже после успешной операции должен находиться под наблюдением андролога вплоть до рождения желаемого количества детей. В случае если операция по каким-то причинам невозможна, наблюдение специалиста может понадобиться и в дальнейшем: для предотвращения последствий варикозного расширения вен и орхопатии, наступающих в период около 40 лет.
Литература
Д. Н. Годлевский
А. Б. Окулов, доктор медицинских наук, профессор
РМАПО, МГМСУ, Москва