Дга s гормон за что отвечает
Дегидроэпиандростерон-сульфат (Dehydroepiandrosterone sulfate)
| Исследуемый биоматериал | Кровь венозная (сыворотка) |
| Метод исследования | ИХЛА |
| Cрок исполнения с момента поступления биоматериала в лабораторию | 1 к.д. |
Описание
ДГЭА-С — андроген слабо выраженного действия, образуется преимущественно в коре надпочечников (95%). ДГЭА-С обладает умеренным анаболическим действием, отвечает за развитие половых признаков и поддержание половых функций. Измерение ДГЭА-С в сыворотке крови позволяет оценить синтез андрогенов надпочечниками, особенно у женщин при повышенном уровне тестостерона для уточнения локализации источника андрогенов.
Уровень ДГЭА-С может резко возрастать при андрогенпродуцирующих опухолях (совместно с тестостероном).
Данный тест чаще всего назначают при гиперандрогениях вместе с 17-ОН-прогестероном для исключения врожденной дисфункции коры надпочечников.
ДГЭА-С – это андроген (мужской половой гормон), который присутствует в организме представителей обоих полов. У мальчиков в пубертатном периоде он отвечает за развитие вторичных половых признаков. Гормон способен преобразоваться в эстрадиол, андростендион и тестостерон. Его синтез проходит под контролем АКТГ и других факторов.
Уровень гормона служит достоверным показателем функционирования надпочечников. При наличии злокачественных или доброкачественных новообразований часто становятся причиной повышения синтеза этого гормона. Также высокие показатели характерны для гиперплазии надпочечников. У мужчин чрезмерное количество гормона во многих случаях никак не проявляется и остается незамеченным. У представительниц женского пола его чрезмерная выработка чревата аменореей и появлением признаков маскулинизации.
Для детей повышение продукции гормона чревато серьезной опасностью. У мальчиков оно вызывает чрезмерно ранее половое созревание. Если ДГЭА-С синтезируется слишком много в организме девочки, возможно нарушение менструального цикла, появление избыточного оволосения. Наружные половые органы приобретают неоднозначный внешний вид.
Результаты анализа крови на ДГЭА-С используются врачом, чтобы оценить функционирование надпочечников. Также тест проводится для дифференциаций заболеваний, которые связаны с надпочечниками, от патологий, вызванных нарушением функционирования тестикул и яичников. В ходе диагностики новообразований коры надпочечников доброкачественного и злокачественного характера, гиперплазии, тест назначают в комплексе с другими анализами и инструментальными тестами. По полученным результатам можно отличить заболевания надпочечников от онкологии яичников и их доброкачественных новообразований. Тест также назначается, чтобы установить причину аменореи, бесплодия, гирсутизма, преждевременного полового созревания у мальчиков и маскулинизации у девочек.
Нормальный уровень андрогенов, как правило, указывает на то, что функционирование надпочечников не нарушено. При наличии новообразований надпочечников концентрация гормона обычно повышена, но иногда она может оставаться в пределах референсных значений. У пациентов с синдромом поликистозных яичников синтез гормона может повышаться или оставаться нормальным.
Повышенные показатели характерны для ряда заболеваний, поставить точный диагноз по результатам одного теста невозможно. При выявлении нарушений проводится комплексное обследование. Недостаток гормона также может указывать на различные патологии (например, он характерен для гипопитуитаризма). Референсные значения зависят от возраста и пола пациент.
Подготовка
Показания
Данный тест включают в комплексное обследование, если имеется подозрение на недостаток или чрезмерно большое количество андрогенов. Также его проводят при необходимости проверить функции надпочечников.
Женщинам анализ назначается, если наблюдаются проблемы с зачатием, а также имеются такие симптомы, как гирсутизм, маленький размер груди, угревая сыпь, выраженный кадык. У девочек поводом для проведения обследования является увеличенный размер клитора.
У мальчиков уровень гормона проверяется, если слишком рано появляются вторичные половые признаки (увеличивается пенис, начинают расти волосы на лобке, голос становится низким, развивается мускулатура, как у взрослого мужчины).
Формат результата, единицы измерения
Интерпретация результата
Результаты лабораторных исследований не являются единственным критерием, учитываемым лечащим врачом при постановке диагноза и назначении соответствующего лечения, и должны рассматриваться в комплексе с данными анамнеза и результатами других возможных обследований, включая инструментальные методы диагностики.
В медицинской компании «LabQuest» Вы можете получить персональную консультацию врача службы «Doctor Q» по результатам исследований во время приема или по телефону.
Роль андрогенов у женщин: что мы знаем?
До последнего времени андрогены у женщин рассматривались лишь как причина различных метаболических и функциональных нарушений, однако их роль в женском организме по-прежнему до конца не изучена.

Продукция и транспорт андрогенов в женском организме
Гипофиз регулирует секрецию андрогенов у женщин посредством выработки лютеинизирующего гормона (ЛГ) и адренокортикотропного гормона (АКТГ). Главными андрогенами в сыворотке у женщин с нормальным менструальным циклом являются тестостерон и дигидротестостерон. Дегидроэпиандростерон-сульфат (ДГЭА-С), дегидроэпиандростерон (ДГЭА) и андростендион считаются прогормонами, поскольку лишь конверсия в тестостерон полностью проявляет их андрогенные свойства. ДГЭА производится главным образом в сетчатой зоне надпочечников, а также в тека-клетках яичников [11]. Тестостерон синтезируется следующим образом: 25% синтезируется в яичниках, 25% в надпочечниках, оставшиеся 50% производятся в результате периферической конверсии преимущественно в жировой ткани из предшественников андрогенов, которые вырабатываются обеими железами [12]. У здоровых женщин репродуктивного периода ежедневно производится 300 мкг тестостерона, что составляет приблизительно 5% от ежедневной продукции у мужчин [13]. В отличие от довольно резкого снижения выработки эстрогенов, что ассоциируется с менопаузой, уровни предшественников андрогенов и тестостерон уменьшаются с возрастом постепенно. Снижение уровня ДГЭА-С происходит в результате снижения функции надпочечников. Концентрации ДГЭА-С, который не связывается ни с каким белком и не изменяется в течение менструального цикла, составляют приблизительно 50% у женщин в возрасте 40–50 лет по сравнению с концентрацией, отмеченный у 20-летних женщин [14–16]. Аналогичная динамика также отмечена и в секреции тестостерона [17].
Известно, что андрогены являются предшественниками эстрогенов, которые образуются из тестостерона путем ароматизации в гранулезных и тека-клетках яичников, а также в периферических тканях.
В плазме тестостерон находится преимущественно в связанном состоянии, причем 66% связано с глобулином, связывающим половые гормоны (ГСПГ), 33% связано с альбумином и лишь 1% находится в несвязанном состоянии [17]. Некоторые заболевания (тиреотоксикоз, цирроз печени), а также прием эстрогенов в составе комбинированной оральной контрацепции (КОК) и заместительной гормональной терапии (ЗГТ) могут приводить к существенному увеличению ГСПГ и уменьшению свободной фракции тестостерона [18]. Следовательно, патология гипофиза, яичников, надпочечников, а также заболевания, сопровождающиеся дефицитом жировой ткани или увеличением ГСПГ, могут приводить к развитию андрогендефицитных состояний у женщин.
Конечными метаболитами тестостерона являются 5-альфа-дегидротестостерон и эстрадиол, количество которых в несколько раз меньше, чем тестостерона, из чего можно сделать вывод, что концентрация андрогенов у женщин в несколько раз превышает концентрацию эстрогенов. Таким образом, изучение роли андрогенов, а также заместительная терапия андрогендефицитных состояний у женщин, в том числе получающих ЗГТ эстрогенами и прогестинами с недостаточным эффектом, имеет под собой убедительное биологическое обоснование.
Влияние андрогенов на жировой и углеводный обмен
Одним из обсуждаемых побочных эффектов тестостерона является негативное влияние на липидный обмен, заключающееся в снижении липопротеидов высокой плотности (ЛПВП). Во многих исследованиях отмечено, что более высокие уровни общего тестостерона и индекс свободных андрогенов были прямо пропорционально связаны с общим холестерином, липопротеидами низкой плотности (ЛПНП) и триглицеридами, с одной стороны, и более низким уровнем ЛПВП — с другой [19–21]. Эта взаимосвязь наиболее четко прослеживалась у женщин с СПКЯ [22]. Исследования с пероральным применением метилтестостерона также показали значительное снижение ЛПВП при нормальном или пониженном уровне ЛПНП [23]. На протяжении многих лет этот факт являлся основным доводом противников применения андрогенов у женщин.
В то же время при применении парентеральных форм тестостерона (импланты, внутримышечные инъекции и трансдермальные препараты) не было отмечено снижения ЛПВП [24], а у женщин, получающих заместительную терапию эстрогенами, при добавлении тестостерона ундеканоата ежедневно и даже при достижении супрафизиологических концентраций тестостерона было отмечено значительное снижение общего холестерина и липопротеинов низкой плотности [25].
Bell R. и соавт. обследовали 587 женщин в возрасте от 18 до 75 лет, не предъявлявших никаких жалоб. Не было выявлено статистически значимой взаимосвязи между концентрацией эндогенного тестостерона, его надпочечниковых предшественников и уровнем ЛПВП, в то время как уровни ГСПГ были обратно пропорциональны уровням ЛПНП и триглицеридов [26].
Популяционное исследование, проведенное в Швеции, выявило, что женщины с низким уровнем андрогенов имели более высокую сердечно-сосудистую заболеваемость, в том числе и получавшие ЗГТ, даже если они и контролировали уровни липидов. При этом анализ, проведенный методом логистической регрессии, показал, что концентрация общего тестостерона была прямо пропорциональна ЛПВП и ЛПНП у всех женщин, в то время как уровень андростендиона положительно ассоциировался с ЛПВП и отрицательно с триглицеридами [27].
Интересно, что уровни ДГЭА-С, общего и свободного тестостерона и индекс свободных андрогенов обратно пропорционально коррелируют не только с индексом массы тела, но и с соотношением окружности талии к окружности бедер как у мужчин, так и у женщин [28, 29], однако в женской популяции эта закономерность была менее выражена [28].
В течение многих лет находили ассоциацию между гиперандрогенией и инсулинорезистентностью на примере женщин с СПКЯ [1], однако данные исследований показали, что терапия флутамидом и агонистами гонадотропного релизинг-гормона не улучшали чувствительность к инсулину у таких пациенток [5–7]. Противоречивые данные, которые были получены у женщин без СПКЯ в некоторых исследованиях, не подтвердили взаимосвязи тестостерона с инсулинорезистентностью [30, 31]. Удаление андрогенпродуцирующей опухоли у больной с выраженной гиперандрогенией через 9 месяцев привело к выраженному ухудшению периферической чувствительности к инсулину [32].
Андрогены и сердечно-сосудистая заболеваемость у женщин
Наиболее часто влияние андрогенов на кардиоваскулярный риск у исследователей ассоциируется с клинической моделью гиперандрогении при СПКЯ. У женщин с СПКЯ отмечено повышение уровня эндотелина-1, маркера вазопатии, свободного тестостерона, и инсулина. Назначение метформина, повышающего чувствительность периферических тканей к инсулину, в течение 6 месяцев способствовало значительному снижению уровней эндотелина-1, уменьшению гиперандрогении и гиперинсулинемии, а также улучшению утилизации глюкозы [33]. Метаанализ рандомизированых клинических исследований также показал, что терапия метформином у пациенток с СПКЯ приводила к снижению уровня андрогенов [34], что свидетельствует о первичной роли гиперинсулинемии в увеличении секреции андрогенов у женщин.
Толщина intima-media сонных артерий, определяемая с помощью ультрасонографии, — один из наиболее популярных маркеров, используемых исследователями для определения выраженности атеросклероза [35]. Большое число публикаций, сфокусированных на измерении толщины intima-media и определении уровней андрогенов, лишний раз это подтверждает. Bernini и соавт. обследовали 44 пациентки с физиологической менопаузой. Исследовались уровни общего и свободного тестостерона, андростендиона, измерялась толщина intima-media сонных артерий. Была отмечена обратная корреляция между уровнем андрогенов и толщиной intima-media — признаком, наиболее отражающим атеросклеротические изменения сосудов: у женщин с наименьшей толщиной intima-media уровни андрогенов находились в верхней трети нормального диапазона, а с наибольшей — в нижней четверти. На основании проведенного исследования авторы пришли к выводу, что андрогены могут оказывать благоприятное воздействие на стенку сонных артерий у женщин в постменопаузе [36]. К аналогичному выводу в своих исследованиях пришли и другие авторы [37–39].
Hak и соавт. исследовали соотношения уровней общего и биодоступного тестостерона и толщины intima-media брюшного отдела аорты у мужчин и женщин. Если у мужчин прослеживалась четкая обратная корреляция между уровнями общего и свободного тестостерона, то у женщин уровни этих андрогенов положительно коррелировали с аортальным атеросклерозом, но эта корреляция становилась статистически незначимой после учета других факторов сердечно-сосудистого риска [40].
Важным фактором в развитии серьезных сердечно-сосудистых осложнений является ангиоспазм. Worboys S. и соавт. исследовали эффекты парентеральной терапии тестостероном у женщин, получающих ЗГТ эстрогенами и прогестинами. Было обследовано 33 женщины в постменопаузе, получающие ЗГТ, имплантами с тестостероном (50 мг) длительностью более 6 мес. Контрольную группу составили 15 женщин, не получающих никакой терапии. При помощи УЗИ исследовались диаметр плечевой артерии, реактивная гиперемия (эндотелий-зависимая вазодилятация) и действие нитроглицерина (эндотелийнезависимая вазодилятация). В основной группе отмечалось повышение уровней тестостерона, что ассоциировалось с увеличением на 42% эндотелийзависимой вазодилятации. В контрольной группе не было отмечено никаких изменений. Похожие данные были получены в отношении эндотелийнезависимой вазодилятации. Авторы пришли к выводу, что парентеральная терапия тестостероном у женщин в постменопаузе, длительно получающих ЗГТ, улучшает как эндотелийзависимую, так и эндотелийнезависимую вазодилятацию плечевой артерии [42].
Влияние андрогенов на костно-мышечную систему у женщин
В ряде исследований было показано положительное влияние эндогенных андрогенов на минеральную плотность костной ткани (МПКТ) у женщин в постменопаузе. E. C. Tok et al. обследовали 178 женщин в постменопаузе, никогда не получавших ЗГТ [43]. Исследовались уровни андрогенов (ДГЭАС, андростендиона и свободного тестостерона) и их корреляция с МПКТ, измеренной методом двухэнергетической рентгеновской абсорбциометрии. Было отмечено, что уровни ДГЭАС и свободного тестостерона были положительно связаны с МПКТ поясничного отдела позвоночника и шейки бедра. При этом анализ данных методом линейной регрессии показал различный эффект андрогенов на костную ткань. Так, свободный тестостерон был независимо связан с минеральной плотностью поясничного отдела позвоночника (трабекулярная костная ткань), в то время как ДГЭАС — с минеральной плотностью шейки бедра (кортикальная костная ткань). По мнению авторов, различные андрогены по-разному влияют на различные типы костной ткани. S. R. Davis et al. в своем исследовании показали, что среди двух групп женщин в постменопаузе, получавших ЗГТ эстрогенами и эстрогенами в сочетании с тестостероном, МПКТ была достоверно выше во 2-й группе [44].
У женщин с андрогенным дефицитом, ассоциированным с ВИЧ-инфекцией, чаще, чем в общей популяции, развивается остеопороз и повышается риск переломов. В исследовании S. Dolan et al. было отмечено, что риск остеопении и остеопороза у таких пациенток ассоциировался с низким уровнем свободного тестостерона [45].
Влияние андрогенов на кроветворение
Эффекты тестостерона на эритропоэтин были отмечены еще в 60-е годы 20 века [46]. L. Ferrucci at al. при обследовании 905 пациентов старше 65 лет (критериями исключения являлись онкозаболевания, хроническая почечная недостаточность и прием препаратов, влияющих на концентрацию гемоглобина) выявили, что уровень гемоглобина коррелировал с уровнем свободного тестостерона как у мужчин, так и у женщин, кроме того, было отмечено, что при низком уровне тестостерона трехлетний риск развития анемии был выше, чем при нормальном уровне (у женщин в 4,1, а у мужчин в 7,8 раза) [47]. Другое исследование у женщин с анемией, ассоциированной с ВИЧ-инфекцией, показало аналогичную закономерность [48]. У женщин с СПКЯ, получающих антиандрогенную терапию, также была выявлена четкая позитивная ассоциация между концентрацией свободного тестостерона и уровнями гемоглобина и гематокрита [49].
Причины развития андрогендефицитных состояний у женщин
Дефицит андрогенов у женщин характеризуется снижением либидо, ощущения благополучия, депрессией, снижением мышечной массы и длительной беспричинной усталостью в сочетании с низким уровнем общего и свободного тестостерона при нормальном уровне эстрогенов [50]. Среди причин дефицита андрогенов выделяют яичниковые, эндокринные, хронические заболевания и медикаментозные [18, 50] (табл.).
Лабораторным критерием андрогенного дефицита у женщин является концентрация общего тестостерона в нижней квартили или ниже нижней границы нормального диапазона [50].
Эффекты андрогензаместительной терапии
Терапия тестостероном у женщин впервые была использована в 1936 г. с целью облегчения вазомоторных симптомов [51]. В настоящее время тестостерон при различных заболеваниях и состояниях у женщин применяется как off-label терапия во многих странах. Новая эра началась с 2006 г., когда применение пластыря, содержащего 300 мкг тестостерона, было официально одобрено Европейским медицинским агентством для лечения сексуальной дисфункции у женщин после овариоэктомии [52]. Тестостерон может применяться как в виде добавления к традиционной ЗГТ [27, 53], так и в виде монотерапии [54]. В рандомизированных плацебо-контролируемых исследованиях было показано, что трансдермальная монотерапия тестостероном в физиологической дозе 300 мкг дважды в неделю в течение 18 месяцев у женщин с андрогенным дефицитом, вызванным как гипопитуитаризмом, так и ВИЧ-инфекцией, приводила к достоверному увеличению МПКТ, мышечной массы и силы, а также улучшала показатели индексов депрессии и сексуальной функции у таких пациенток. При этом показатели жировой массы не изменялись, а побочные эффекты были минимальны [55–57]. Также было отмечено, что трансдермальная терапия тестостероном у женщин с андрогенным дефицитом, вызванным ВИЧ-ассоциированным синдромом потери массы тела, не нарушала чувствительность к инсулину, общую массу жировой ткани, регионарное распределение подкожно-жировой клетчатки и не влияла на маркеры воспаления и тромболизиса [58]. Кроме того, гель с тестостероном, наносимый на переднюю брюшную стенку, приводил к уменьшению абдоминальной подкожно-жировой клетчатки и уменьшению общей массы тела у женщин в постменопаузе [59]. Mестное применение крема с андрогенами было эффективно в отношении атрофического вагинита и диспареунии у пациенток в постменопаузе [60, 61].
Сочетание тестостерона с традиционной ЗГТ
Одним из наиболее часто применяющихся у женщин в США эстроген-андрогенным препаратом является Estratest, содержащий конъюгированные эквинные эстрогены и метилтестостерон. Как показали данные WHI, конъюгированные эстрогены не являются препаратом выбора для ЗГТ ввиду относительного увеличения риска рака молочной железы и сердечно-сосудистых осложнений у женщин старшей возрастной группы. Следовательно, оптимальный препарат для заместительной эстроген-гестагенной терапии должен соответствовать критериям безопасности в отношении молочных желез, эндометрия, не иметь негативного влияния на липидный и углеводный обмен, не повышать риск сердечно-сосудистых осложнений и положительно влиять на метаболизм костной ткани.
Из лекарственных средств, содержащих нативные половые гормоны, препаратом выбора является Фемостон, используемый для заместительной гормональной терапии в пери- и постменопаузе и единственный на современном рынке, выпускающийся в трех дозировках: 1/5, 1/10 и 2/10. Фемостон представляет собой комбинированный препарат, в состав которого входят 17-бета-эстрадиол — натуральный эстроген — и дидрогестерон — чистый аналог природного прогестерона, не теряющий своей активности при пероральном введении.
Применение дидрогестерона в сочетании с 17-бета-эстрадиолом усиливает защитный эффект эстрогенов на костную ткань. Если эстрогены действуют в направлении снижения костной резорбции, то исследования, проведенные in vitro, позволяют предположить, что дидрогестерон может способствовать костеобразованию [62]. Кроме того, дидрогестерон не обладает побочными гормональными эффектами и не оказывает отрицательного влияния на свертывающую систему крови, углеводный и липидный обмен [63]. Результаты проведенных клинических исследований Фемостона показали его высокую эффективность для лечения климактерических расстройств у женщин в перименопаузе, безопасность и хорошую переносимость, приемлемость и удобство в применении. Препарат способствует снижению атерогенного потенциала крови, в связи с чем может оказывать реальное профилактическое действие на частоту развития сердечно-сосудистых заболеваний. Комбинация 17-бета-эстрадиола с дидрогестероном лучше влияет на липидный профиль, чем некоторые другие схемы ЗГТ. В двойном слепом исследовании проводилось сравнительное изучение влияния двух вариантов ЗГТ: Фемостон 1/5 и конъюгированные конские эстрогены внутрь (0,625 мг) + норгестрел (0,15 мг). Оба варианта одинаково положительно влияли на уровень ЛПНП (снижение на 7% за 6 мес), но по влиянию на уровень ЛПВП Фемостон 1/5 оказался значительно эффективнее (увеличение на 8,6% и снижение на 3,5% соответственно; p
С. Ю. Калинченко, доктор медицинских наук, профессор
С. С. Апетов, кандидат медицинских наук
Дисфункция надпочечников. Человек Уставший, продолжение.
Дисфункция – это как предболезнь. Заболевание еще не развилось, а жалобы есть, но они стертые, поэтому человеку плохо, но он не может понять, что с ним и с каким органом это состояние связать.
В современном обществе формируется неправильная тенденция социального поведения. Тебя постоянно подгоняют «еще, еще. больше работай, будь успешным, делай карьеру, но не забудь про семью, роди 2-3 детей (надо поднимать демографию страны), имей хобби, выучи языки, имей 2 образования, занимайся спортом, путешествуй, не забывай посещать театр (для кого-то ночной клуб, дискотеку), води машину и т.д.»
И как, скажите мне, человеку выдержать такой прессинг? Ни малейшего времени на передышку, на созерцание. Резервы организма ИМЕЮТ ПРЕДЕЛ, и у каждого свой срок «до срыва». И этим пределом часто является истощение функции надпочечников, одного из важнейших эндокринных органов.
Какими же симптомами дисфункция надпочечников может выражаться: (симптомы могут быть разной степени выраженности от минимальных до максимальных)
Как проверить работу надпочечников?
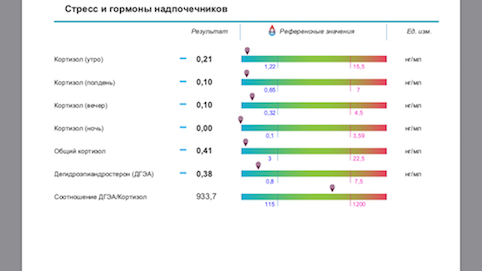
До 2015 года основным способом были: анализ крови на кортизол, АКТГ по часам 8:00- 24:00 (или еще промежуточно 13:00) и сбор суточной мочи на кортизол, кровь на ДГА-С. Это было крайне неудобно. Ни одна лаборатория, кроме расположенных в стационаре, кортизол в 24:00 не брала. А без этого показателя оценить функцию надпочечников правильно не возможно. Собирать суточную мочу не все соглашались, очень трудоемко и может быть не так достоверно.
С 2015-2016 года появился метод оценки кортизола слюны.
Собирается суточный профиль слюны на кортизол по 4 точкам 8:00- 13:00 и 17:00- 24:00.
Ниже привожу материал лаборатории «CHROMOLAB» по исследованию состояния надпочечников и его интерпретации.
«Организм человека постоянно подвергается воздействию различных факторов внешней и внутренней среды. Это могут быть абиотические факторы, такие как холод, жара, атмосферное давление, влажность, недостаток кислорода. Избыток или дефицит поступающих в организм веществ (белков, углеводов, липидов), недостаток витаминов и микроэлементов, вирусная или микробная инфекция, токсины также оказывают определенное влияние. Негативные последствия имеют вредные привычки, физическая перегрузка, переедание, гиподинамия, нарушение ритма сна и бодрствования. Кроме того, к серьезным стрессорам относят техногенные и психологические воздействия: переизбыток компьютерной и телевизионной информации, монотонный труд, конфликты, чрезмерную рабочую нагрузку, эмоциональное истощение, завышенный уровень ответственности, общую неудовлетворенность и прочее. Все эти и многие другие причины ведут к постоянному напряжению физиологических резервов организма, который вынужден приспосабливаться (адаптироваться) к этим факторам или защищаться. Если воздействия носят интенсивный, внезапный или незнакомый («новый») характер, то организм отвечает на них универсальной (в формате «скорой помощи») физиологической реакцией, называемой СТРЕССОМ (стрессорной реакцией). Стрессорная реакция не связана с положительным или отрицательным восприятием внешних раздражителей, с которыми сталкивается человек. Она необходима для скорейшей адаптации организма с целью его защиты от гибели. Стресс – это защитная реакция организма. Однако длительная стрессорная реакция приводит к избыточному нерегулируемому ответу организма на повреждающий фактор и обратному эффекту. Вместо защитных процессов активируются деструктивные, что может стать пусковым механизмом для развития патологических состояний: сахарного диабета, тромбозов, инсультов, инфарктов, аритмии, бесплодия, эректильной дисфункции, аллергии, онкологических заболеваний, иммунодефицитов, ранней менопаузы, остеопороза, гипотиреоза, бессонницы, депрессии, ожирения, анорексии и многого другого. Стресс инициирует различные патологические состояния, и это зависит от провоцирующих факторов внешней и внутренней среды.»
Стадийность стрессорных реакций. Выделяют три стадии стресса (согласно Г. Селье):
Глубокое понимание механизмов регуляции стресса стало возможным благодаря исследованию процессов синтеза, обмена и метаболизма стероидных гормонов коры надпочечников: кортизола и дегидроэпиандростерона (ДГЭА), которые регулируют реализацию стрессорной реакции.
Согласно современным исследованиям, физиологический смысл этого феномена заключается в том, что ДГЭА – это мощный естественный антиглюкокортикоид, противостоящий кортизолу, уровень которого резко повышается при любом стрессе. Известно, что отношение ДГЭА к кортизолу следует рассматривать как ключевой маркер устойчивости организма к любому стрессу, для обеспечения которой в целях адекватной защиты в организме всегда должен превалировать уровень ДГЭА.
Оценку суточного ритма секреции кортизола по его концентрации в слюне (4-кратное определение в течение дня в разных порциях слюны) применяют для отличия стрессорной реакции от иных патологических состояний, связанных с дисфункцией секреции стероидных гормонов.
Оценка проводится только врачом.
Известно, что уровень кортизола – величина непостоянная, и он подвержен колебаниям в течение суток.
С 7 до 9 часов утра концентрация кортизола максимальна, в связи с чем утренний уровень этого гормона считается хорошим индикатором для определения функционального состояния надпочечников.
С 11 часов утра до 13 часов дня концентрация кортизола возвращается к среднему значению, что служит показателем адаптивной функции надпочечников.
С 15 до 17 часов дня уровень кортизола постепенно опускается.
С 22 часов вечера до полуночи концентрация гормона находится на самом низком уровне, что отражает нормальную надпочечниковую функцию.
Такое развернутое исследование надпочечников поможет определиться с диагнозом, нет ли здесь дебюта надпочечниковой недостаточности или это просто дисфункция и определиться с лечебной тактикой. Ведь кому-то надо будет отдохнуть и правильно питаться. А кому-то понадобится подобрать препараты гормонов надпочечников сроком от 1,5-3-х месяцев до пожизненной терапии при выявленной надпочечниковой недостаточности. Радует то, что надпочечниковая недостаточность встречается очень редко.
НО очень часто встречается дисфункция.
Особенную благодарность в идее составления этой статьи выражаю своему учителю Гострому Андрею Владимировичу.