Диабет глаза что это такое
Диабетическая ретинопатия
Диабетическая ретинопатия, или патологические изменения сетчатки при сахарном диабете – одно из многочисленных осложнений этого хронического системного эндокринного расстройства. И так же, как прочие осложнения диабета, ретинопатия этого типа весьма опасна в прогностическом плане, трудно поддается терапевтическому контролю и коррекции, а главное – не прощает пренебрежительного к себе отношения.
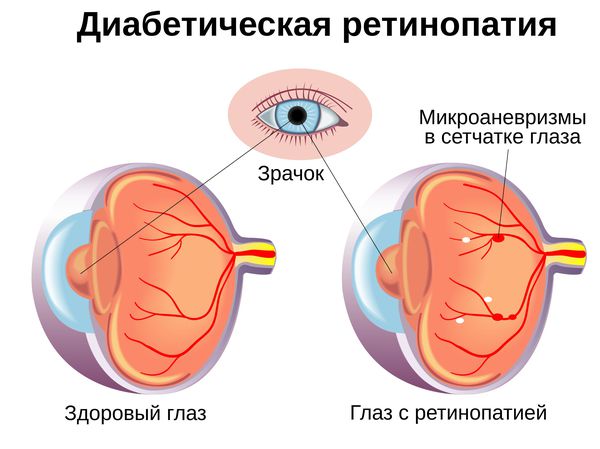
Как правило, развитие ретинальной (сетчаточной) патологии при диабете начинается ангиопатией – специфическим поражением сосудов, которое заключается в постепенном перерождении тканей сосудистых стенок на фоне общего обменного дисбаланса. Уплотнение и расширение сосудов, сужение их просветов, аномально высокая проницаемость стенок, утрата эластичности и пропускной способности – все эти явления в совокупности приводят к ишемии, то есть к дефициту кровоснабжения тех тканей, питать которые должна данная сосудистая система. В ряде случаев на поздних этапах в тканях начинается неоваскуляризация – процесс образования новых сосудистых сеток, что является реактивной попыткой организма в какой-то степени компенсировать недостаток поступающих с кровью питательных веществ и кислорода. Однако вместо компенсации такие новообразования, как правило, лишь отягощают клиническую картину.
В целом, диабетическая ретинопатия входит в число основных причин слепоты, развивающейся в трудоспособном и продуктивном возрасте. По сравнению со здоровыми выборками, больные сахарным диабетом слепнут до 25 раз чаще. Согласно статистическим данным, вероятность развития ретинопатии при сахарном диабете I типа с 10-летней длительностью течения составляет 50%, а к 20 годам течения достигает уже 85%, причем почти две трети ретинопатий в этом случае представлены уже наиболее тяжелой, пролиферативной стадией. При диабете II типа ретинопатия чаще проявляется поражением макулярной, – центральной, – зоны сетчатки, наиболее чувствительной к свету и ответственной за передачу четкого визуального сигнала через диск зрительного нерва в мозг.
На этапе пролиферации и рецидивирующих геморрагий (кровоизлияний) риск полной утраты зрительных функций в течение ближайших пяти лет достигает 50%, и необходимо интенсивное комплексное лечение, чтобы снизить этот риск до минимально возможного уровня.
Симптомы диабетической ретинопатии
Любому больному сахарным диабетом опытный эндокринолог обязательно назначит регулярные осмотры у офтальмолога. Дело в том, что начальные изменения в сетчатке глаза субъективно могут и не ощущаться. Контролировать и корректировать ситуацию будет сложней на более поздних стадиях, когда усилится тенденция к внутриглазным кровоизлияниям и, как следствие, появятся разнообразные искажения в полях зрения: пятна, туманная пелена, плавающие скотомы (локально-слепые зоны), затруднения с фокусировкой зрительного внимания на расположенных близко объектах (текст, мелкие детали, шитье и т.п.). Такого рода проблемы поначалу имеют свойство исчезать самопроизвольно, без какого-либо лечения, и через некоторое время возвращаться вновь.
Общие сведения о заболевании
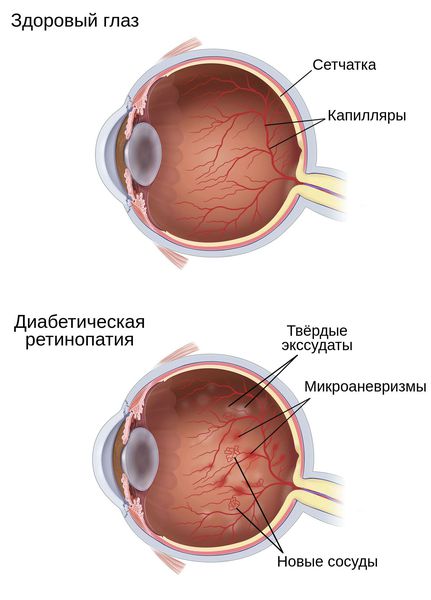
Как указывалось выше, к развитию специфической патологии сетчатки предрасположены больные сахарным диабетом обоих типов. Несмотря на различия в преимущественной локализации поражения, общей закономерностью являются органические изменения сосудов, пропотевание крови в функциональную ткань сетчатки, обусловленное высоким давлением и аномальной проницаемостью сосудистых стенок, а также ряд многочисленных последствий таких ретинальных кровоизлияний.
Классификация
По клинической картине диабетическую ретинопатию делят на три основные формы: фоновая непролиферативная, препролиферативная и пролиферативная. Как видно из терминов, различительным критерием в этой классификации выступает пролиферация («разрастание»). В данном случае имеется в виду тенденция к образованию и разветвлению сетки новых кровеносных сосудов (это явление более точно называют неоваскуляризацией), которая наблюдается на поздних этапах ретинопатии, когда собственные сосуды уже не в состоянии обеспечить кровоснабжение сетчатки.
Кроме того, как относительно самостоятельную форму рассматривают диабетическую макулопатию, или диабетический макулярный отек ( по преимущественному поражению центральной светочувствительной макулярной зоны сетчатки).
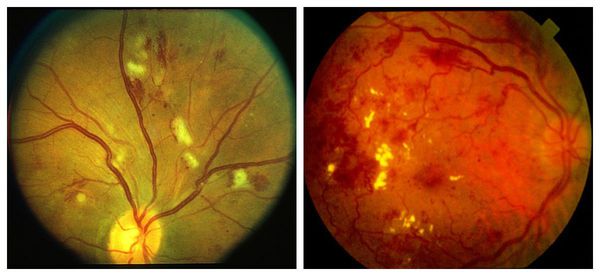
Фоновая (непролиферативная) ретинопатия является начальной стадией диабетической ретинопатии. Субъективно может не ощущаться, существенно зрительные функции не страдают, или же симптоматика является «мерцающей» (нарушения появляются и затем на какое-то время исчезают вновь). Клинически характеризуется преимущественно ангиопатическими (сосудистыми) очаговыми изменениями: образованием липидных бляшек, утолщением базальной мембраны, повышением проницаемости стенок. Возможны микроаневризмы (выпячивания) и микрогеморрагии – незначительные кровоизлияния и кровоподтеки под сосудами.
Препролиферативная ретинопатия является закономерным развитием начальной фазы. На второй стадии ишемия сетчатки приобретает отчетливый характер, формируются множественные патологические очаги, учащаются и интенсифицируются кровоизлияния, меняется структура и внешний вид вен.
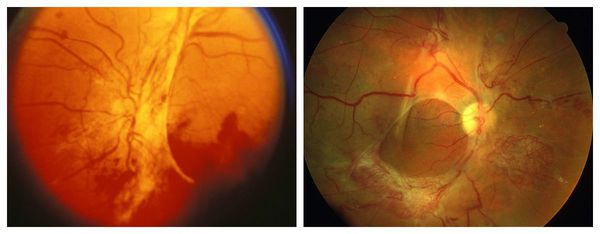
Наконец, пролиферативная ретинопатия отличается активной неоваскуляризацией, разрастанием фиброзной ткани, грубыми органическими изменениями тканей сосудистых стенок и функциональной деградацией кровеносных сосудов; геморрагии приобретают массивный характер и достигают степени общего гемофтальма (внутриглазного кровоизлияния). Врастание новообразованных сосудов приводит к разного рода механическим аномалиям – тракциям (вытяжениям), сдавлению, сжатию и пр., что может привести к катастрофическим для глаза последствиям: например, диагноз «тракционное отслоение сетчатки» подразумевает, в буквальном смысле слова, силовой отрыв сетчатки вросшими в стекловидное тело и механически напряженными стяжками.
Диабетический макулярный отек, т.е. отек центральной зоны сетчатки (макулы, желтого пятна) разделяют по степени распространенности на очаговый (локальный) и диффузный, охватывающий всю область макулы. Может привести к утрате центрального зрения, поскольку именно за это зрительное поле, наиболее четкое и ясное, отвечает фоточувствительное желтое пятно, или макула. Отечность развивается в результате обильного выпота из кровеносных сосудов, образуются жидкие и твердые экссудативные очаги.
Причины и факторы риска диабетической ретинопатии
Поскольку диабетическая ретинопатия относится к группе вторичных заболеваний, обусловленных более общей системной (в данном случае – эндокринной) патологией, этиопатогенетические механизмы и динамика поражения сетчатки находится в тесной зависимости от длительности и характера протекания сахарного диабета. В основе развития ретинопатии при диабете лежат изменения структуры и состава сосудистых стенок, результатом чего является постепенно нарастающий дефицит васкуляции (кровоснабжения) сетчатки. Таким образом, все факторы, так или иначе влияющие при диабете на состояние ретинальных сосудов, имеют патогенетическое значение в клинике диабетической ретинопатии. К основным из таких факторов относятся:
Симптомы и признаки ретинопатии сетчатки
На ранних стадиях диабетической ретинопатии субъективный дискомфорт может либо вовсе не ощущаться, либо носить периодический характер. К первым признакам относятся туманная пелена перед глазами, плавающие пятна, зоны невидимости в поле зрения (скотомы), первичные затруднения при чтении или работе с мелкими объектами. Однако чаще тенденция к органическому поражению сетчатки при диабете диагностируется врачом-офтальмологом при плановом или профилактическом (по направлению эндокринолога) осмотре или при целенаправленном исследовании структур глазного дна.
Диагностика
Методы диагностики диабетической ретинопатии не отличаются особой спецификой и включают стандартные процедуры офтальмологического исследования:
Обычно обследование носит комплексный характер и включает несколько диагностических методов. Задачи такого обследования – оценка общего состояния многослойной ткани сетчатки и питающей ее кровеносной системы, раннее обнаружение очагов ишемии (недостаточного кровоснабжения) и начинающейся неоваскуляризации, выявление микрогеморрагий, зон отечности, механических разрывов и т.д. Немаловажное значение имеет также оценка эффективности профилактических мероприятий и общей динамики состояния сетчатки в ходе лечения.
Профилактика поражения глаз при диабете
Наилучшей профилактикой диабетической ретинопатии является адекватный терапевтический контроль основного заболевания. При условии нормализации или максимально возможной нейтрализации описанных выше факторов риска, как правило, удается на долгие годы предотвратить, замедлить или приостановить развитие функциональной и тканевой деградации сетчатки.
Лечение диабетической ретинопатии
Помимо терапии основного заболевания (которая является ключевым направлением лечения любой вторичной патологии), диабетическая ретинопатия, особенно на средних и поздних стадиях, требует специальной офтальмологической помощи вплоть до офтальмохирургического вмешательства. Таким образом, компенсация собственно диабетической симптоматики, контроль артериального давления и максимально возможная нормализация жирового обмена являются необходимыми, но не достаточными мерами по сохранению сетчатки глаза при диабете.
В специальном офтальмологическом лечении диабетической ретинопатии прослеживаются три магистральных направления: консервативное лечение, офтальмохирургическое вмешательство и эксимер-лазерная терапия. В связи с этим следует отметить, что лазерная терапия в последние десятилетия получила стремительное развитие, оказавшись настолько эффективной и безопасной, что на сегодняшний день ее по праву считают отдельной терапевтической стратегией, промежуточной между хирургической и консервативной методологиями.
Медикаментозное лечение (препараты)
Консервативная терапия диабетической ретинопатии, в свою очередь, может быть классифицирована по направлениям воздействия. Так, для снижения перегрузок на стенки сосудов назначают препараты, нормализующие реологические показатели крови (плотность, вязкость): аспирин и различные соединения ацетилсалициловой кислоты; тиклопидин (прицельно действует на характеристики кровяной плазмы, снижает содержание белка фибриногена, участвующего в тромбообразовании); сулодексид (также предотвращает образование тромбов, обладает ангиопротективным действием, стимулируя регенерацию ткани сосудистой стенки). Ингибиторы ангиотензинпревращающего фермента (АПФ), – в частности, лизиноприл, – мощное средство контроля и нормализации артериального давления, которое существенно замедляет темпы прогрессирования ретинопатии и поэтому назначается даже при отсутствии клинической артериальной гипертензии. Медикаментозные стимуляторы микроциркуляции, – например, добезилат кальция, – разгружают сосуды и способствуют нормализации их функционального состояния.
В некоторых случаях назначают парабульбарные (чрескожные в области нижнего века, на глубину около 10 мм) инъекции препаратов трофического действия, т.е. стимуляторов обеспечения и питания сетчатки.
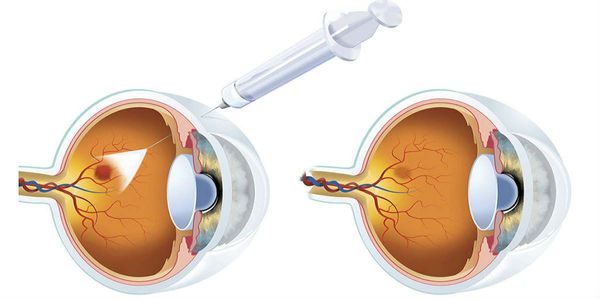
Могут быть показаны также интравитреальные (непосредственно в стекловидное тело) инъекции стероидных гормонов, – например, триамцинолона, – а также препаратов, блокирующих разрастание сосудов (Луцентис, Авастин и другие).
Кроме того, профилактическим ретино- и ангиопротективным действием обладают антиоксиданты, которые также назначаются в комплексе с другими медикаментозными средствами. В целом, комбинация препаратов подбирается индивидуально и определяется конкретной клинической ситуацией.
Лазерное лечение (коагуляция сетчатки)
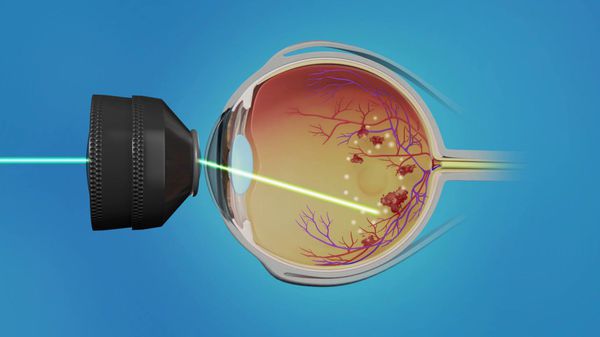
Лазерная коагуляция на сегодняшний день входит в число наиболее эффективных методов предотвращения отслоения сетчатки, в том числе при диабетической ретинопатии. Воздействие мощного и узконаправленного светового потока позволяет устранить неоваскулярную сосудистую сетку, стимулировать собственное кровообращение, снизив тем самым выраженность и смягчив последствия локальной ишемии.
В зависимости от планируемой целевой навигации лазерного луча, различают три основных техники коагуляции: панретинальная (по всей площади сетчатки производятся импульсные лазерные «уколы» диаметром 100-400 микрон и числом до 2000 и более), фокальная (направленная на четко локализованный очаг) и «решетчатая», наносимая в виде отдельных точек.
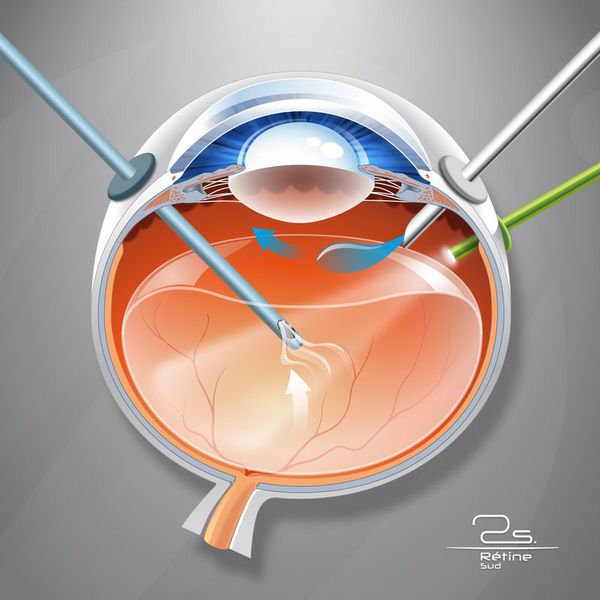
Офтальмохирургическое вмешательство при диабетической ретинопатии обычно подразумевает витрэктомию, т.е. полное или частичное удаление стекловидного тела, и является вынужденной мерой в тех случаях, когда процесс патологического перерождения тканей зашел слишком далеко, прочие методы неэффективны и предотвратить отслоение сетчатки можно только хирургическим путем.
Осложнения диабетической ретинопатии
Таким образом, запущенная ретинопатия при длительном течении сахарного диабета, независимо от его типа, закономерно приводит к тяжким органическим изменениям тканей глаза и может результировать полной слепотой. К наиболее тяжелым осложнениям диабетической ретинопатии, развивающимся на поздних ее этапах, относятся:
Подводя итог, необходимо повторить: только своевременная диагностика и адекватные лечебно-профилактические меры, предпринятые высококвалифицированным врачом-офтальмологом, способны замедлить и приостановить разрушительные процессы в кровеносных сосудах и тканях сетчатки, тем самым обеспечивая многолетнюю сохранность зрительных функций на максимально возможном уровне.
В нашем офтальмологическом центре пациентам доступна качественная диагностика и эффективное лечение у ведущих московских специалистов по сетчатки. Доверьте свое зрение профессионалам и сохраните его на долгие годы!
Стиль жизни (рекомендации)
Сахарный диабет существенно отражается на качестве жизни, требуя от пациента ответственного отношения к врачебным предписаниям, рекомендациям и предостережениям. Неизбежны достаточно строгие ограничения в рационе питания и образе жизни. С другой стороны, соблюдать эти же ограничения не помешало бы и многим здоровым людям, поскольку правильное питание, отказ от курения и алкоголя, оптимальный режим нагрузок и отдыха, навыки самоконтроля и самодиагностики, собственно, и являются основой активного долголетия. Что касается зрительной системы, то у любого современного человека она постоянно сталкивается с неестественными для нее, не существующими в природе нагрузками и перегрузками. Периодические, хотя бы раз в году, профилактические визиты к офтальмологу должны войти в привычку. Если же имеет место столь грозное и тяжелое заболевание, как сахарный диабет, с сопутствующим ему высоким статистическим риском ретинопатии – регулярные офтальмологические осмотры являются необходимыми и обязательными.
Диабет глаза: какие симптомы, нужна ли операция, что предпринять для профилактики?
Офтальмолог — второй врач после эндокринолога, у которого должны наблюдаться пациенты с сахарным диабетом. По данным ВОЗ, диабет является главной причиной потери зрения жителей экономически развитых стран. Опасность в том, что болезнь бьет по глазам медленно, долгое время никак не проявляясь. Как распознать осложнения? Можно ли их предотвратить и вылечить?
Как диабет влияет на зрение
Симптомы диабета глаза
Симптомы диабета глаза могут проявляться, только когда заболевание уже перешло в тяжелую форму. На ранних стадиях оно протекает бессимптомно, выявить его может только офтальмолог на специальном оборудовании. Чтобы вовремя отслеживать все изменения на сетчатке, больные диабетом должны проходить диагностику зрения раз в год.
Признаки диабета глаза :
Если заметили один или несколько симптомов, это повод для срочного обращения в офтальмологическую клинику.
Кто в зоне риска
Как лечить сетчатку глаза при диабете
Чтобы диабетическая ретинопатия не прогрессировала, нужна операция — коагуляция сетчатки. По данным исследований, на сегодня этот метод — самый эффективный для лечения диабета глаза и предупреждения слепоты. Он укрепляет сетчатку, снижает риск кровоизлияния.
Как проходит процедура
Если патология стенок сосудов проявилась однажды, она может дать о себе знать снова. Коагуляция сетчатки помогает замедлить процесс ухудшения зрения. Именно поэтому важно не запускать болезнь, держать ее под контролем.
Профилактика диабетической ретинопатии
Ретинопатия глаз при диабете появляется не сразу. Ее проявление напрямую зависит от продолжительности диабета. По статистике, через 20 лет она есть практически у всех диабетиков. Простые меры предосторожности способны отсрочить заболевание и повысить качество жизни.
Профилактика ретинопатии при диабете:
Что будет, если не лечить диабет глаза
Ретинопатия — самое распространенное поражение глаз при диабете. В запущенной форме болезнь может привести к отеку центральной части сетчатки, макулы, снижению зрения и даже слепоте. При сахарном диабете могут появиться катаракта и глаукома. Регулярное офтальмологическое обследование поможет выявить заболевание на ранних стадиях и сохранить зрение.
В некоторых случаях больным диабетом показана лазерная коррекция зрения. В каких случаях ее можно проводить, мы рассказывали в этой статье.
Берегите свои глаза и не затягивайте с походом к офтальмологу!
Материалы по теме
Возраст — один из самых важных критериев для операции по лазерной коррекции зрения. Почему? И какой возраст самый оптимальный? Разбираемся вместе.
Все еще не решаетесь на операцию по удалению катаракты? Наша статья поможет вам избавиться от последних сомнений и решиться на этот важный и ответственный шаг
Братья наши меньшие во многом похожи на людей — у нас много общего. И есть заболевания, которые бывают не только у людей, но и у животных. Одним из таких заболеваний является катаракта. Расскажем об этом подробнее в нашей статье.
Диабет глаза
Самое страшное, что диабетическая ретинопатия может не заявлять о себе очень долго: на периферии глазного дна происходят мелкие кровоизлияния, поврежденные сосуды заменяются новыми неправильными и очень хрупкими сосудами, которые могут в любой момент порваться — и в результате произойдет обширное кровоизлияние — гемофтальм, способное вызвать слепоту.
Что делает в этих случаях врач?
Традиционно, он назначает сосудоукрепляющие и рассасывающие препараты, а так же лазерную коагуляцию сетчатки. Действительно, вовремя проведенная лазеркоагуляция часто предотвращает катастрофу, но лишь на время, так как остается основа для новых кровоизляний и отеков сетчатки. Это измененные новообразованные сосуды, а почва для них — все тот же сахарный диабет.
Что такое диабет глаза
Диабетическая ретинопатия сопровождается изменениями стекловидного тела, которое является внутренним содержимым глаза и заполняет большую его часть. Скопившаяся в глазу кровь разлагается и усиливает метаболические нарушения, за счет накопления молочной кислоты и мочевины, вследствие чего происходит закисление стекловидного тела. Изменения в стекловидном теле имеют тенденцию к нарастанию, происходит рост новообразованных неправильных сосудов внутрь глаза. Так образуются рубцовые изменения в сетчатке. Прогрессируя, данное заболевание приводит к кровоизлияниям в стекловидное тело, отслойке сетчатой оболочки и, как результат — к необратимой слепоте. Страх потери зрения всю жизнь преследует каждого диабетика. И нередко это случается — свет меркнет навсегда. Врачи разводят руками: отслоилась сетчатка, произошел необратимый отек ее центральной области, сделать ничего нельзя, надо было лечить глаза раньше.
Люди, страдающие сахарным диабетом, а также офтальмологи и эндокринологи должны знать, что в 1997 году в МНТК «Микрохирургия глаза» создан Центр Диабет глаза. Его задачей является оказание высококвалифицированной комплексной хирургической помощи больным сахарным диабетом с различной глазной патологией. Наш 15 летний опыт доказывает, что раннее удаление измененного стекловидного тела при начальных поражениях сетчатой оболочки на многие годы останавливает развитие заболевания. Кроме того, благодаря разработанным в МНТК «Микрохирургия глаза» новым хирургическим технологиям, сахарный диабет перестал являться противопоказанием для имплантации искусственных хрусталиков (ИОЛ) при удалении осложненной диабетической катаракты. Также появляются все новые методы лечения и других проявлений диабетического поражения глаз, например, вторичной глаукомы, от которой слепнет огромное количество больных, страдающих сахарным диабетом.
Что такое ретинопатия диабетическая? Причины возникновения, диагностику и методы лечения разберем в статье доктора Перовой Т. А., офтальмолога со стажем в 7 лет.
Определение болезни. Причины заболевания
У диабетиков первого типа ретинопатия возникает в более раннем возрасте, у больных вторым типом диабета — на поздних сроках заболевания. Спрогнозировать время появления ретинопатии сложно, так как у каждого пациента оно индивидуально, но чаще всего при диабете второго типа ретинопатия развивается на 3-5 году болезни.
К факторам риска, которые приводят к ухудшению сахарного диабета, можно отнести:
Но в первую очередь частота развития диабетической ретинопатии связана со стажем заболевания:
Симптомы диабетической ретинопатии
Когда отёк затрагивает центр сетчатки, пациент ощущает нечёткость зрения, ему становится трудно читать, писать, набирать текст, работать с мелкими деталями на близком расстоянии. При кровоизлияниях возникают плавающие серые или чёрные плотные пятна, которые движутся вместе с глазом, ощущение пелены или паутины перед глазами. Эти симптомы появляются из-за поражения сосудов на глазном дне.
Патогенез диабетической ретинопатии
Гипергликемия и глюкозотоксичность со временем приводят к гибели клеток в сосудах — перицитов, которые контролируют обмен жидкости, сужая и расширяя капилляры. После их разрушения проницаемость кровеносных сосудов сетчатки повышается, они становятся тоньше и растягиваются в связи с давлением скапливающейся жидкости под слоями сетчатки. Это приводит к образованию микроаневризм — небольших локальных расширений капилляров сетчатки, которые способствуют развитию ишемии (снижению кровоснабжения сетчатки) и появлению новых сосудов и тканей на глазном дне.
Таким образом, в развитии диабетической ретинопатии и её прогрессировании наиболее важное значение имеют два основных патогенетических механизма:
Классификация и стадии развития диабетической ретинопатии
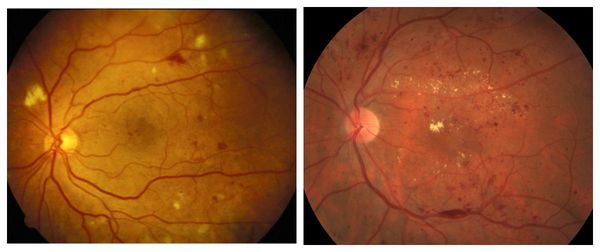
Препролиферативная стадия сопровождается аномалиями сосудов, появлением экссудата различной консистенции, а также больших ретинальных кровоизлияниями. Она отличается тем, что:
На препролиферативной стадии требуется тщательное обследование, чтобы обнаружить ишемические поражения сетчатки. Их наличие будет указывать на прогрессирование болезни и скорый переход к более тяжёлой стадии диабетической ретинопатии.
Пролиферативная стадия развивается при закупорке капилляров. Она приводит нарушению кровоснабжения в отдельных зонах сетчатки. Отличается появлением новых кровеносных сосудов в сетчатке или на диске зрительного нерва, обширными кровоизлияниями, наличием фиброзных спаек и плёнок.
Осложнения диабетической ретинопатии
Диабетическая ретинопатия приводит к возникновению следующих осложнений:
Диагностика диабетической ретинопатии
Диагноз диабетической ретинопатии выставляется на основании нескольких составляющих: анамнеза, результатов офтальмологического обследования и особенностей клинической картины глазного дна.
Для первичного обследования (скринига) проводятся определённые виды исследований:
Лечение диабетической ретинопатии
Медикаментозное лечение диабетической ретинопатии включает использование нескольких лекарственных групп:
На данный момент существует три основных метода лазерной фотокоагуляции:
Показаниями для витрэктомии служат:
Для многих пациентов с тяжёлым течением диабетической ретинопатии витрэктомия является единственным вариантом сохранения зрения.
Прогноз. Профилактика
Во многом прогноз зависит от стадии диабетической ретинопатии и степени тяжести сахарного диабета. Наиболее неблагополучный вариант будущего возможен при пролиферативной стадии заболевания, так как на этом этапе возникают различные осложнения, которые приводят к значительной потере остроты зрения и слепоте.