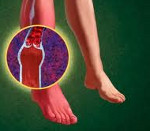
Диабетическая микроангиопатия что это такое
Диабетическая макроангиопатия
Диабетическая макроангиопатия – генерализованные атеросклеротические изменения, развивающиеся в артериях среднего и крупного калибра на фоне длительного течения сахарного диабета. Диабетическая макроангиопатия приводит к возникновению ИБС, артериальной гипертензии, нарушений мозгового кровообращения, окклюзионных поражений периферических артерий. Диагностика диабетической макроангиопатии включает исследование липидного обмена, проведение УЗДГ артерий конечностей, сосудов головного мозга, почек, ЭКГ, ЭхоКГ и др. Основными принципами лечения диабетической макроангиопатии являются коррекция гипергликемии, дислипидемии, контроль АД, улучшение реологических свойств крови.
Общие сведения
Диабетическая макроангиопатия – осложнение сахарного диабета, приводящее к преимущественному поражению церебральных, коронарных, почечных и периферических артерий. Клинически диабетическая макроангиопатия выражается в развитии стенокардии, инфаркта миокарда, ишемических инсультов, реноваскулярной гипертензии, диабетической гангрены. Диффузное поражение сосудов имеет определяющее значение в прогнозе сахарного диабета, увеличивая риск развития инсульта и ИБС в 2-3 раза; гангрены конечностей – в 20 раз.
Атеросклероз сосудов, развивающийся при сахарном диабете, имеет ряд специфических особенностей. У диабетиков он возникает на 10-15 лет раньше, чем у лиц, не страдающих нарушением углеводного обмена, и прогрессирует быстрее. Для диабетической макроангиопатии типично генерализованное поражение большинства артерий (венечных, мозговых, висцеральных, периферических). В связи с этим профилактика и коррекция диабетической макроангиопатии приобретает в эндокринологии первостепенное значение.
Причины
При диабетической макроангиопатии происходит утолщение базальной мембраны артерий среднего и крупного калибра с образованием на ней атеросклеротических бляшек. Их последующая кальцификация, изъязвление и некроз способствуют локальному образованию тромбов и окклюзии просвета сосудов, что приводит к нарушению кровообращения в определенных областях.
Традиционными факторами риска атеросклероза являются курение, профессиональные интоксикации, гиподинамия, возраст (у мужчин старше 45 лет, у женщин – старше 55 лет), наследственность. К специфическим факторам риска развития диабетической макроангиопатии при сахарном диабете относят:
Классификация
Диабетическая макроангиопатия может проявляться рядом синдромов: атеросклерозом коронарных артерий и аорты, атеросклерозом церебральных артерий и атеросклерозом периферических артерий. Диабетическая микроангиопатия может включать ретинопатию, нефропатию, микроангиопатию нижних конечностей. Также поражение сосудов может протекать в форме универсальной ангиопатии, сочетающей в себе макро- и микроангаопатию. В свою очередь, эндоневральная микроангиопатия способствует нарушению функции периферических нервов, т. е. развитию диабетической нейропатии.
Симптомы диабетической макроангиопатии
Атеросклероз коронарных артерий и аорты при диабетической макроангиопатии проявляется развитием ишемической болезни сердца с ее острыми (инфаркт миокарда) и хроническими (кардиосклероз, стенокардия) формами. ИБС при сахарном диабете может протекать атипично (по аритмическому или безболевому варианту), повышая тем самым риск внезапной коронарной смерти. Диабетическая макроангиопатия часто сопровождается различными постинфарктными осложнениями: аневризмами, аритмией, тромбоэмболиями, кардиогенным шоком, сердечной недостаточностью. При диабетической макроангиопатии крайне высока вероятность развития повторных инфарктов миокарда. Риск смертности от инфаркта у больных с сахарным диабетом в 2 раза выше, чем у лиц, не страдающих диабетом.
Атеросклероз церебральных артерий, обусловленный диабетической макроангиопатией, встречается у 8 % пациентов. Он может проявляться хронической ишемией головного мозга или ишемическим инсультом. Вероятность сосудисто-мозговых осложнений сахарного диабета повышается в 2−3 раза при наличии артериальной гипертензии.
Облитерирующим атеросклеротическим поражением периферических сосудов (облитерирующий атеросклероз) страдает 10% пациентов с сахарным диабетом. Клинические проявления диабетической макроангиопатии в данном случае включают онемение и зябкость стоп, перемежающуюся хромоту, гипостатический отек конечностей, сильную боль в мышцах голени, бедер, иногда ягодиц, которая усиливается при любой физической нагрузке.
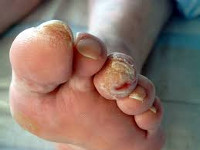
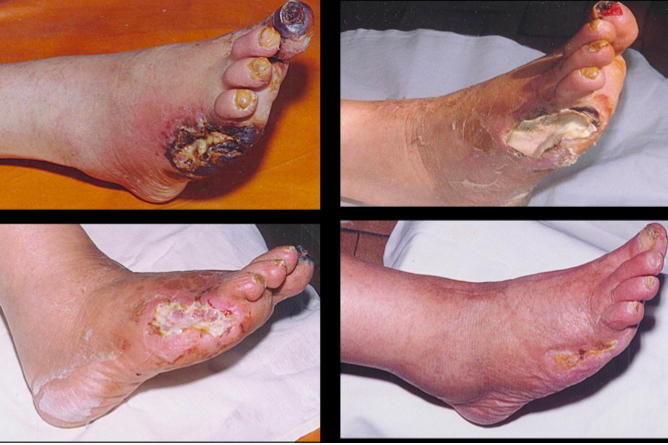
При резком нарушении кровотока в дистальных отделах конечности развивается критическая ишемия, вследствие чего может наступить некроз тканей голени и стопы (гангрена). Некроз кожи и подкожной клетчатки может возникнуть без дополнительных механических повреждающих воздействий, однако чаще происходит на фоне предшествующего нарушения целостности кожи (при педикюре, трещинах стопы, грибковом поражении кожи и ногтей и др.). При менее выраженных нарушениях кровотока при диабетической макроангиопатии развиваются хронические трофические язвы.
Диагностика
Диагностика диабетической макроангиопатии призвана выяснить степень поражения коронарных, церебральных и периферических сосудов. Для определения алгоритма обследования организуются консультации эндокринолога, диабетолога, кардиолога, сосудистого хирурга, кардиохирурга, невролога. Исследование биохимического профиля крови включает определение уровня гликемии (глюкозы крови), показателей липидного спектра (холестерина, триглицеридов, липопротеидов), тромбоцитов, коагулограммы.
Обследование сердечно-сосудистой системы при диабетической макроангиопатии предусматривает регистрацию ЭКГ, суточное мониторирование ЭКГ и АД, нагрузочные тесты (тредмил-тест, велоэргометрию), ЭхоКГ, УЗДГ аорты, перфузионную сцинтиграфию миокарда (для выявления скрытой ишемии), коронарографию, КТ-ангиографию.
Уточнение неврологического статуса проводится с помощью УЗДГ и дуплексного сканирования церебральных сосудов, ангиографии головного мозга. Для оценки состояния периферического сосудистого русла при диабетической макроангиопатии проводится УЗДГ и дуплексное сканирование сосудов конечностей, периферическая артериография, реовазография, капилляроскопия, артериальная осциллография.
Лечение диабетической макроангиопатии
Лечение направлено на замедление прогрессирования опасных сосудистых осложнений, грозящих больному инвалидизацией или гибелью. Основными принципами терапии диабетической макроангиопатии являются коррекция синдромов гипергликемии, дислипидемии, гиперкоагуляции, артериальной гипертонии.
С целью достижения компенсации углеводного обмена пациентам с диабетической макроангиопатией показана инсулинотерапия под контролем уровня глюкозы крови. Коррекция нарушений углеводного обмена достигается за счет назначения гиполипидемических препаратов (статинов, антиоксидантов, фибратов), а также диеты, ограничивающей поступление животных жиров.
Лечение трофических язв конечностей осуществляется под наблюдением хирурга. При острых сосудистых катастрофах проводится соответствующая интенсивная терапия. По показаниям выполняется хирургическое лечение (АКШ, оперативное лечение цереброваскулярной недостаточности, эндартерэктомия, ампутация конечности и др.).
Прогноз и профилактика
Залогом профилактики диабетической макроангиопатии является поддержание оптимального уровня глюкозы крови и АД, соблюдение диеты, контроль за весом, отказ от вредных привычек, выполнение всех врачебных рекомендаций.
Диабетическая нейропатия и ангиопатия
Используйте навигацию по текущей странице
Диабетическая ангиопатия
Диабетическая ангиопатия делится на два основных типа: микроангиопатия (поражение мелких сосудов) и макроангиопатия (поражение крупных магистральных артерий), нередко бывает их сочетание.
Макроангиопатия развивается в сосудах сердца и нижних конечностей, являясь по сути злокачественным атеросклерозом их.
Диабетическая нейропатия
Диабетическая нейропатия является одним из видов повреждения нервов, которое может произойти, если поражаются сосуды нервных стволов. Диабетическая нейропатия чаще всего развивается в нервах ног и ступней.
В зависимости от пораженных нервов, симптомы диабетической нейропатии могут варьироваться от боли и онемения в конечностях до полной потери чувствительности стоп и кистей, с развитием повреждений и гнойных осложнений.
Диабетическая невропатия является очень распространенным осложнением сахарного диабета. Однако часто можно предотвратить диабетическую невропатию или замедлить ее прогрессирование с помощью строго контроля сахара в крови и здорового образа жизни.
Причины диабетической ангиопатии и нейропатии
Известно, что сахарный диабет вызывает гормональные и метаболитных нарушения, которые являются причиной отложения холестериновых бляшек и воспалительных измений в стенках сосудов, что приводит к развитию и клиническим проявлениям диабетической ангиопатии. Однако не все диабетики жалуются на проявления ангиопатии. Это осложнение диабета зависит не только от гормонального фона конкретного пациента, но и от его генетических особенностей.
У диабетиков с высоким артериальным давлением, курильщиков, злоупотребляющих алкоголем отмечаются более выраженные и злокачественные проявления диабетической ангиопатии.
Длительное воздействие высокого уровня сахара в крови может повредить тонкие нервные волокна, вызывая диабетическую нейропатию. Основной причиной поражения нервов при диабете считается микроангипатия сосудов, кровоснабжающих нервы. Их блокада при диабетической ангиопатии приводит дефициту кислорода и питальных веществ в нервной ткани и к гибели нервных волокон.
Виды диабетической ангиопатии
Диабетическая нефропатия развивается при поражении мелких артерий почек и приводит к нарушению их функции, вплоть до развития тяжелой почечной недостаточности. Диабетическая нефропатия проявляетя появлением белка в моче, тяжелой артериальной гипертензией, повышением уровня креатинина и мочевины в крови.
Диабетическая ретинопатия развивается при поражении артерий сетчатки глаз.Характеризуется изменением сосудов глазного дна, кровоизлияниями в сетчатку. Может привести к отслойке сетчатки и полной слепоте.
Ангиопатия нижних конечностей при сахарном диабете развивается через четыре стадии:
Виды диабетической нейропатии
Существует четыре основных вида диабетической нейропатии. Большинство развивается постепенно, поэтому можно не заметить это осложнение до появления серьезных проблем.
Периферическая полинейропатия
Периферическая нейропатия является наиболее распространенной формой диабетической нейропатии. Сначала развиваются проблемы с чувствительностью в ногах, затем признаки нейропатии могут проявиться и на руках. Симптомы периферической невропатии нередко усиливаются по ночам, и могут включать:
Вегетативная нейропатия
Вегетативная нервная система контролирует сердце, мочевой пузырь, легкие, желудок, кишечник, половые органы и глаза. Сахарный диабет может повлиять на нервы в любом из этих органов, что может вызвать:
Диабетическая амиотрофия
Диабетическая амиотрофия поражает крупные нервы конечностей, такие как бедренный и седалищный нерв. Другое название этого состояния проксимальная нейропатия, которая чаще развивается у пожилых людей с сахарным диабетом II типа.
Симптомы отмечаются, как правило, на одной стороне тела и включают в себя:
Мононейропатия
Мононейропатия подразумевает повреждение определенного нерва. Нерв может быть на лице, туловище или ноге. Мононейропатию, также называют очаговой нейропатией. Чаще всего встречаются у пожилых людей.
Хотя мононейропатия может вызвать сильную боль, но обычно не вызывает никаких долгосрочных проблем. Симптомы постепенно уменьшаются и исчезают самостоятельно через несколько недель или месяцев. Признаки и симптомы зависят от конкретного пораженного нерва и могут включать:
Диагностика нейропатии и ангиопатии
Диагноз диабетической нейропатии основывается на симптомах, анамнезе и клинических исследованиях. Во время осмотра врач может проверить вашу мышечную силу и тонус, сухожильные рефлексы и чувствительность к прикосновению, температуре и вибрации.
Дополнительные диагностические тесты:
Лечение диабетической ангиопатии
При выявлении объективных признаков поражения артерий (сужения, кальциноз) желательно постоянно принимать ангиопротекторы (Vessel Due F), антитромботические препараты (аспирин, плавикс), витамины.
Признаки выраженной ангиопатии, с нарушениями кровообращения в органах и конечностей должны стать поводом к активному хирургическому лечению. При поражении артерий голени, сердца и почек желательно восстановить кровообращение методами эндоваскулярной хирургии (ангиопластикой и стентированием). Это позволит предотвратить развитие тяжелых осложнений в виде гангрены, инфаркта миокарда, почечной недостаточности.
Диабетическая ангиопатия является очень опасной болезнью, которая может привести к летальному исходу. При появлении первых симптомов ангиопатии пациент с сахарным диабетом должен сразу же посетить опытного врача, специализирующегося на этой проблеме.
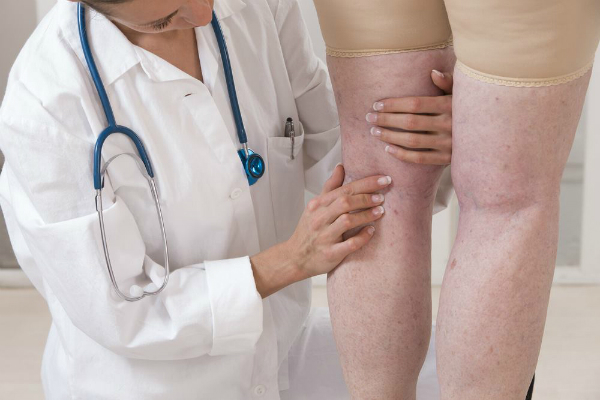
Диабетическая ангиопатия
При сахарном диабете поражаются сосуды нижних конечностей. Контроль уровня глюкозы в крови, адекватная терапия сосудистых нарушений способствует стабилизации состояния пациента, предотвращает прогрессирование диабетической ангиопатии. Если у больного развивается некроз тканей, сосудистые хирурги проводят оперативные вмешательства.
Причины
Основная причина диабетической ангиопатии – постоянное повышение уровня глюкозы в крови (гипергликемия), которая приводит к нарушению функции эндотелия сосудов. Он утрачивает способность вырабатывать адекватное количество вазодилататоров – веществ, расширяющих сосуды.
В организме больных сахарным диабетом также увеличивается синтез вазоконстрикторов (веществ, вызывающих сужение сосудов) и прокоагулянтов – плазменных факторов свёртывания крови. В результате этого образуются тромбы, которые перекрывают просвет артерий, что приводит к нарушению кровотока.
Заболевание может развиться вследствие генетической предрасположенности. Патологический процесс захватывает как мелкие, так и крупные артериальные сосуды нижних конечностей. Иногда имеет место сочетанное поражение артерий разного диаметра.
Симптомы
Больные диабетической ангиопатией предъявляют жалобы на боль в нижних конечностях, которая усиливается при ходьбе, зуд, чувство онемения и холода в стопах. На коже ног появляются пятна красноватого или фиолетового оттенка. Кожные покровы становятся сухими. Появляются участки шелушения. Уменьшается количество волос на ногах.
У больных медленно заживают царапины, раны. Сосудистые хирурги определяют нарушение пульсации в месте проекции артерий нижних конечностей.
Осложнения
У 95% больных сахарным диабетом развивается ангиопатическая форма диабетической стопы. Она осложняется гангреной. После ампутации конечности люди становятся инвалидами.
Диагностика
Для того чтобы определить состояние регионального кровотока, сосудистые хирурги определяют сегментарное давление на стопе и сравнивают его с показателем максимального систолического давления на плече. Так высчитывают лодыжечно-плечевой индекс. В норме он находится в пределах от 0,8 до 1,0. Значение ниже 0,4 свидетельствует о том, что развилась критическая ишемия (кислородное голодание). Показатель 0,4-0,8 свидетельствует о состоянии субкомпенсации. При поражении дистального (конечного) кровеносного русла показатели лодыжечно-плечевого индекса могут не изменяться.
Также больным диабетической ангиопатией в условиях клиники сосудистой хирургии проводят следующие инструментальные исследования:
Сосудистые хирурги индивидуально подходят к выбору объёма диагностических процедур в зависимости от результатов ультразвукового дуплексного сканирования. При критической ишемии у больных сахарным диабетом возможности микроциркуляторного русла изучают дифференцировано. Это необходимо для разграничения компенсаторных возможностей капилляров и шунтирующего кровотока.
Сосудистые хирурги оценивают целесообразность и возможность выполнения реконструктивной операции на основании результатов современных диагностических исследований:
Лечение
Лечение диабетической ангиографии комплексное. Пациентам рекомендуют отказаться от употребления спиртных напитков и курения, нормализовать массу тела, носить специальную ортопедическую обувь. Эндокринологи проводят коррекцию лечения сахарного диабета. Каждому пациенту избирательно подбирают лекарственные препараты, позволяющие контролировать уровень глюкозы в крови.
Таблица №1. Медикаментозная терапия диабетической ангиопатии
| Препарат | Действие лекарственного средства |
| Компламин (ксантинола никотинат) | Снижает склеивание тромбоцитов, улучшает ток крови в капиллярах, снабжение тканей кислородом |
| Трентал (пентоксифиллин) | Улучшает текучесть крови, микроциркуляцию |
| Троксерутин | Тонизирует венозные сосуды. Защищает сосуды от повреждения. Обладает антиоксидантным и протвовоспалительным эффектом |
Больным сахарным диабетом второго типа, у которых развилась диабетическая ангиопатия, назначают следующие антитромботические препараты:
В терапии диабетической ангиопатии широко используют гепариноид пентосан полисульфат натрия SP. Он оказывает фибринолитичекое, антикоагулянтное действие, снижает уровень липидов в крови. Эффективна лазерная, магнитотерапия, электрофорез, бальнеологические и грязевые процедуры.
Хирургическое лечение
Больным диабетической ангиопатией сосудистые хирурги выполняют этапные реконструктивно-восстановительные операции. Широко используют эндоваскулярные методы реваскуляризации (восстановления кровотока).
Профилактика
Предотвратить развитие диабетичекой ангиопатии можно, контролируя уровень глюкозы в крови.
Источники:
Материал размещен в ознакомительных целях, не является медицинским советом и не может служить заменой консультации у врача.
Эксперт
Палишена Елена Игоревна
Врач-терапевт
Специалист по функциональной диагностике,
сертификат №7523,
диплом о медицинском образовании №36726043
Диабетические микроангиопатии: механизмы развития, подходы к терапии
*Пятилетний импакт фактор РИНЦ за 2020 г.
Читайте в новом номере
Сахарный диабет (СД) 1-го и 2-го типа — хроническое заболевание, связанное с развитием сосудистых осложнений, предотвращение которых — одна из самых важных задач современной медицины. Механизмы развития диабетической ангиопатии сложны и разнообразны.
Диабетическая ретинопатия (ДР) — одно из наиболее распространенных и грозных микрососудистых осложнений СД, что влечет за собой ухудшение зрения и, в будущем, слепоту. ДР имеется практически у всех пациентов с СД 1-го типа и у 60% пациентов с СД 2-го типа с длительностью заболевания более 20 лет.
Диабетическая нефропатия (ДН) отвечает за 40–50% всех случаев терминальной стадии почечной недостаточности. У трети пациентов с СД 1-го типа развиваются серьезные почечные осложнения, характеризующиеся увеличением показателей экскреции мочевых альбуминов и снижением функции почек, вплоть до гемодиализа.
Обсуждаются терапевтические подходы к лечению микроангиопатий (ДР и ДН), возможности применения добезилата кальция (фармакологическая группа — ангиопротекторы и корректоры микроциркуляции).
Ключевые слова: сахарный диабет, микроангиопатии, диабетическая нефропатия, диабетическая ретинопатия, механизмы развития, лечение, добезилат кальция.
Для цитирования: Бирюкова Е.В., Шинкин М.В. Диабетические микроангиопатии: механизмы развития, подходы к терапии. РМЖ. Клиническая офтальмология. 2018;19(2):91-96. DOI: 10.21689/2311-7729-2018-18-2-91-96.
1 A.I. Yevdokimov Moscow State University of Medicine and Dentistry
2 The Loginov Moscow Clinical Scientific Center
Diabetes mellitus of the first and second type is a chronic disease associated with the development of vascular complications, the prevention of which is one of the most important tasks of modern medicine. The mechanisms of development of diabetic angiopathy are complex and diverse.
Diabetic retinopathy (DR) is one of the most common and severe microvascular complications of diabetes, which leads to impaired vision and, in the future, blindness. DR is diagnosed in almost all the patients with type 1 diabetes and in 60% of patients with type 2 diabetes with a duration of the disease of more than 20 years.
Diabetic nephropathy is responsible for 40-50% of all cases of end-stage renal disease. Among patients with type 1 diabetes mellitus, one-third have serious kidney complications, characterized by an increase in urinary albumin excretion and a decrease in renal function, up to hemodialysis.
Therapeutic approaches to the treatment of microangiopathies (diabetic retinopathy and diabetic nephropathy), the use of calcium dobesilate are discussed.
Calcium dobesilate refers to the pharmacological group of angioprotectors and microcirculatory correctors.
Key words: diabetes mellitus, microangiopathy, diabetic nephropathy, diabetic retinopathy, developmental mechanisms, treatment, calcium dobesilate.
For citation: Birukova E.V., Shinkin M.V. Diabetic microangiopathies: mechanisms of development, approaches to the therapy. RMJ “Clinical ophthalmology”. 2018;2:91–96.
Статья посвящена механизмам развития и подходам к терапии диабетической микроангиопатии. Обсуждаются терапевтические подходы к лечению микроангиопатий, возможности применения добезилата кальция.
Патогенетические механизмы развития осложнений СД
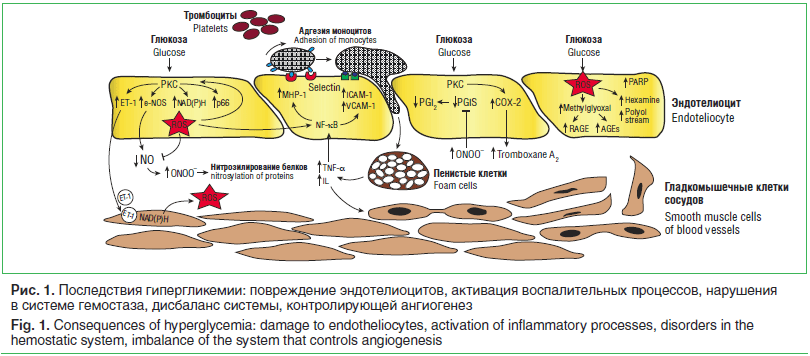
Длительная и стойкая гипергликемия — ведущий фактор развития сосудистых осложнений СД, который приводит к активации многоступенчатого каскада метаболических нарушений (рис. 1), общей конечной точкой которых являются ухудшение кровотока, гипоксия, клеточная энергетическая недостаточность, эндотелиальная дисфунк-ция [3, 6, 7]. Молекулярные механизмы развития микроангиопатий разнообразны и находятся в стадии детального изучения. Предложено несколько объяснений патологических механизмов поражения микрососудистого русла при СД. Неферментативное гликозилирование белков обусловлено способностью глюкозы образовывать с аминокислотными остатками различных белков соединения, участвующие в обмене. Последние являются исходным материалом для образования в химических реакциях веществ, которые получили название конечных продуктов гликозилирования (КПГ). Их период полураспада более длительный, чем белков (от нескольких месяцев до нескольких лет). По мере нарастания гликемии процесс гликозилирования сдвигается в сторону образования необратимых КПГ, которые накапливаются в различных тканях и сохраняются в них даже при достижении и поддержании нормогликемии. Внутриклеточная продукция КПГ, изменяя транскрипцию генов, структуру белков внеклеточного матрикса и циркулирующих белков крови, приводит к нарушению функции многих клеток, сосудистым повреждениям, повышению проницаемости базальной мембраны сосудов [4, 7]. При воздействии на КПГ-рецепторы моноцитов и макрофагов происходит активация последних, что запускает продукцию различных провоспалительных цитокинов (интерлейкина-1 (IL-1), фактора некроза опухолей-альфа (TNF-a) и факторов роста (тромбоцитарного фактора роста, трансформирующего фактора роста-бета (TGF-β)).
Хроническая гипергликемия сопровождается внутриклеточным накоплением глюкозы (в т. ч. в нейронах, эндотелии сосудов) и активацией патологических путей метаболизма глюкозы на фоне недостаточной эффективности утилизации глюкозы в пентозофосфатном пути [2, 7]. Избыток глюкозы неизбежно используется по полиоловому пути (путь ее утилизации в инсулиннезависимых тканях) с образованием сорбитола, внутриклеточное накопление которого приводит к увеличению осмолярности межклеточного пространства, отеку ткани. Накопление фруктозо-
6-фосфата стимулирует гексозаминовый путь; повышение уровня дигидроксиацетонфосфата (DGAP) приводит к продукции глицеральдегид-3-фосфата, глицерин-3-фосфата и других метаболитов, активирующих путь протеинкиназы С (РКС) [8]. Эти соединения являются предшественниками метилглиоксаля — основного вещества, приводящего к образованию КПГ.
Последствием активации РКС становится активация ядерного фактора κb (NF-κb), что приводит к снижению продукции NO, повышению уровней эндотелина-1 (ET-1), TGF-β и ингибитора активатора плазминогена-1, нарушению кровотока и возникновению окклюзии капилляров [2, 8]. Активация РКС на фоне гипергликемии способствует увеличению сосудистой проницаемости, усилению неоваскуляризации, нарушению целостности гематоретинального барьера и активации процессов перекисного окисления липидов.
Оксидативный стресс (ОС) также является важным механизмом формирования диабетических сосудистых осложнений. Гипергликемия сопровождается повышением скорости аутоокисления глюкозы с последующим увеличением свободных радикалов и развитием ОС. К метаболическому стрессу также приводит повышенное образование реактивных оксидантов, образующихся в результате аутоокисления жирных кислот в триглицеридах, фосфолипидах и эфирах холестерина [3, 8]. При этом хроническая гипергликемия снижает активность факторов антиоксидантной системы (каталазы, супероксиддисмутазы, глутатионпероксидазы). ОС и, как следствие, интенсивное перекисное окисление липидов, оказывают цитотоксическое действие, что проявляется повреждением мембран эритроцитов, лизосом; нарушается структура мембран клеток, вплоть до их разрыва; ингибируется активность цитохромоксидазы. Повреждающее действие ОС заключается также в нарушении реологических свойств крови с развитием гемостаза и тромбоза [7, 8].
Рассматривая механизмы сосудистых осложнений, нельзя не отметить состояние эндотелия у больных СД. Нормально функционирующий эндотелий отличает непрерывная базальная выработка оксида азота (NO). Биологические эффекты NO включают торможение пролиферации и миграции гладкомышечных клеток сосудов (ГМК), синтез ими коллагена, уменьшение адгезии лейкоцитов к эндотелию сосудов, торможение трансэндотелиальной миграции моноцитов, агрегации и адгезии тромбоцитов, а также антиоксидантное действие [9]. Дисбаланс между факторами, обеспечивающими нормальное функционирование эндотелия, представляет дисфункцию эндотелия, которая характерна для больных СД. Гипергликемия ингибирует продукцию NO эндотелиальными и ГМК сосудов, блокируя работу NO-синтазы и активируя генерацию активных форм кислорода. Кроме того, гипергликемия сопровождается нарушениями функционирования системы гемостаза и дисбалансом регуляторной системы, контролирующей ангиогенез (рис. 1).
Микрососудистые осложнения сахарного диабета
Диабетическая нефропатия
Диабетическая ретинопатия
Роль добезилата кальция в терапии осложнений СД
Заключение
Таким образом, добезилат кальция (Докси-Хем) продемонстрировал эффективность в отношении патогенетических механизмов, ведущих к развитию и прогрессированию диабетических микрососудистых осложнений [42]. Данный представитель группы ангиопротекторов может эффективно применяться как для профилактики, так и для комплексной терапии СД на ранних стадиях ДР и ДН с целью предупреждения дальнейшего развития проявлений заболевания и регресса уже имеющихся изменений, что помогает улучшить качество и прогноз жизни пациентов. Бесспорным преимуществом ДК является хороший профиль его переносимости и безопасности.
Сведения об авторах: Бирюкова Елена Валерьевна — д.м.н., профессор ФГБОУ ВО МГМСУ им. А.И. Евдокимова Минздрава России. 127473, Российская Федерация, г. Москва, ул. Делегатская, д. 20, стр. 1. Шинкин Михаил Викторович — эндокринолог ГБУЗ МКНЦ им. А.С. Логинова ДЗМ. 111123, г. Москва, шоссе Энтузиастов, д. 86. Контактная информация: Бирюкова Елена Валерьевна, e-mail: lena@obsudim.ru. Прозрачность финансовой деятельности: никто из авторов не имеет финансовой заинтересованности в представленных материалах или методах. Конфликт интересов отсутствует. Статья поступила 19.04.2018.
About the authors: Elena V. Birukova — MD, PhD, professor in A.I. Yevdokimov Moscow State University of Medicine and Dentistry. 20, build. 1, Delegatskaya str., Moscow, 127473, Russian Federation. Mikhail V. Shinkin — endocrinologist in the Loginov Moscow Clinical Scientific Center. 86, Shosse Entuziastov, Moscow, 111123, Russian Federation. Contact information: Elena V. Birukova, e-mail: lena@obsudim.ru. Financial Disclosure: no author has a financial or property interest in any material or method mentioned. There is no conflict of interests. Received 19.04.2018.
Только для зарегистрированных пользователей