Диагноз панкреатит что это такое и как лечить
Панкреатит
Панкреатит – это воспаление поджелудочной железы (органа, ответственного за выработку пищеварительного сока).
Поджелудочная железа в организме человека выполняет очень важную функцию: вырабатывает ферменты, которые, попадая в тонкий кишечник, активируются и участвуют в переваривании белков, жиров и углеводов. Орган вырабатывает гормон инсулин, который регулирует уровень глюкозы в крови.
Формы панкреатита
Острая – характеризуется острой опоясывающей болью в верхней части живота. Часто боль появляется после употребления жирной пищи или алкоголя. Неприятные ощущения могут быть как едва заметными, так и нестерпимыми с иррадиацией в лопатку или грудину. Наблюдается тошнота, рвота, нарушение стула. Из-за затрудненного оттока желчи кожа принимает желтоватую окраску.
Хроническая – основная локализация боли находится на верхней части брюшной стенки с иррадиацией в спину, грудную клетку (левую часть), нижнюю часть живота. Неприятные ощущения возникают после приема жирной тяжелой пищи, алкогольных напитков, постоянных стрессов.
Развитие хронического панкреатита характеризуется тошнотой, потерей аппетита, вздутием живота, нарушением стула, иногда рвотой.
Хроническая форма патологии отличается от острой периодами ремиссии и обострения. С течением заболевания периоды обострения становятся все чаще, возможно развитие кишечных расстройств, нарушения нормального пищеварения, снижение массы тела.
Хронический панкреатит часто дает осложнения (желудочные кровотечения, рак, кисты и абсцессы, поражение печени, сахарный диабет, энтероколит). Вот почему к заболеванию нужно относиться серьезно и при малейшем подозрении на развитие воспаления, обратиться к врачу.
Причины развития панкреатита
Болезнь развивается из-за поражения тканей поджелудочной железы. Это происходит по следующим причинам:
злоупотребление алкоголем и табаком
травмы живота, хирургические вмешательства
неконтролируемый и долговременный прием медикаментов: антибиотиков, гормональных препаратов, кортикостероидов, некоторых диуретиков
интоксикация пищевыми продуктами, химическими веществами
неправильный рацион питания с преобладанием острой и жирной еды и с большими перерывами между приемами пищи
Симптомы панкреатита

Боль – интенсивная, постоянная, характер болевых ощущений описывается больными как режущий, тупой.
Высокая температура тела, высокое или низкое давление – самочувствие пациента быстро ухудшается из-за стремительного развития воспалительного процесса.
Бледный или желтоватый цвет лица.
Тошнота и рвота – появляется сухость во рту и белый налёт, приступы рвоты не приносят облегчения. Самый правильный шаг в этот момент – голодать, любой приём пищи может только ухудшить ситуацию.
Диарея или запор – стул при остром панкреатите чаще всего пенистый, частый со зловонным запахом, с частицами не переваренной пищи. Бывают и наоборот запоры, вздутие, затвердение мышц живота, что может быть самым первым сигналом начинающегося острого приступа панкреатита.
Вздутие живота – желудок и кишечник во время приступа не сокращаются.
Одышка – появляется из-за потери электролитов при рвоте.
Хронический панкреатит характеризуется следующими признаками:
Боль в животе – может быть опоясывающей или иметь чёткую локализацию с иррадиацией в спину. Появляется после принятия пищи.
Интоксикация организма – появляются общая слабость, снижение аппетита, тахикардия, повышение температуры тела, снижение артериального давления.
Эндокринные нарушения – кетоацидоз, сахарный диабет, склонность к гипогликемии. Также могут появиться ярко-красные пятна в области живота, спины, груди, которые не исчезают при надавливании.
При длительном течении заболевания у больного постепенно возникает анемия, потеря массы тела, сухость кожи, ломкость волос и ногтей, симптомы авитаминоза, повышенная утомляемость.
Первая помощь при приступе панкреатита
Чтобы снизить болевые ощущения, можно использовать грелку, наполненную холодной водой. Её нужно приложить на область живота, а именно на эпигастральную область (область под мечевидным отростком, соответствующая проекции желудка на переднюю брюшную стенку). Это позволяет снизить интенсивность болей, немного убрать отек и воспаление.
Больному необходимо соблюдать больничный режим. Это позволит уменьшить приток крови к органу, а значит уменьшит воспаление.
Запрещено принимать пищу. Процесс переваривания может вызвать более сильные боли, появиться тошнота и рвота. А диета уменьшит выработку ферментов, усиливающих воспалительную реакцию и боли. Придерживаться голодания нужно 3 суток. Можно пить чистую воду без газов.
Нужно обязательно вызвать врача для осмотра, даже если больной точно не уверен, что это приступ острого панкреатита. Как мы уже знаем, эта патология может затихнуть, а затем стремительно рецидивировать. В это время можно выпить обезболивающий препарат, чтобы снизить неприятные ощущения.
Диагностика заболевания к частной медицинской клинике «Медюнион»
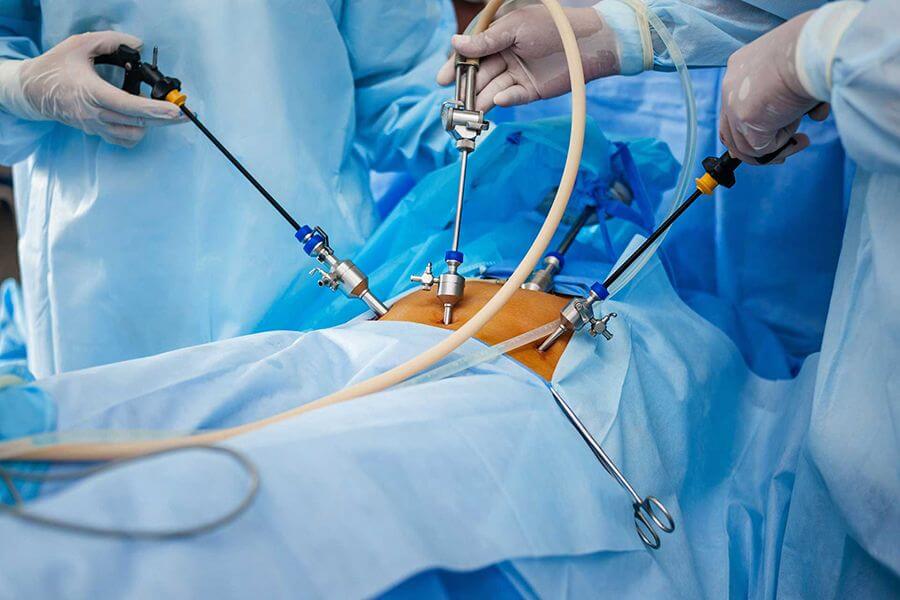
Диагностировать это заболевание не составляет труда, так как первые признаки говорят сами за себя. Однако, чтобы назначить адекватное лечение, нужно обязательно определить форму заболевания. Для этого врач проводит лапароскопию – метод, позволяющий осмотреть с помощью специального инструмента брюшную полость изнутри.
При подозрении на острый панкреатит проводятся лабораторные анализы:
Общий анализ крови
Биохимический анализ крови
УЗИ, МРТ или рентгенография органов брюшной полости
Компьютерная томография по показаниям
При хронической форме проводятся те же исследования, однако анализы лучше брать в период обострения заболевания.
Лечение острого панкреатита
При обнаружении острого панкреатита пациента нужно немедленно госпитализировать. Лечение должно проходить в условиях стационара, так как это состояние является весьма опасным.
Для снятия боли принимают спазмолитики, в сложных случаях проводят откачивание содержимого желудка для снятия нагрузки на железу.
При обострении панкреатита больные нуждаются в госпитализации с ежедневным в течение первой недели контролем параметров крови, водного баланса, числа лейкоцитов, уровня ферментов в сыворотке крови. В первые 1–3 дня рекомендуются голод, прием щелочных растворов каждые 2 часа.
Во время обострения хронического панкреатита пациенту показана терапия, аналогичная острому процессу. Пациент должен на протяжении всей жизни соблюдать диету и принимать препараты из группы спазмолитиков и препараты, нормализирующие секреторную функцию органа.
Самое главное при хронической форме заболевания поддерживать диету, которая предполагает исключение из рациона жирной и жареной пищи. При малейшем нарушении режима у больного могут начаться неприятные ощущения и тошнота. При интенсивных болях врач назначает спазмолитики. Коротким курсом может применяться антисекреторная терапия.
Диета при панкреатите

Также необходимо ограничить потребление соли, питаться небольшими порциями по 6 раз в день. Блюда всегда должны подаваться в тёплом виде. Необходимо исключить все продукты с высоким содержанием экстрактивных веществ или эфирных масел (рыбные, мясные бульоны, какао, кофе и др.), свежих ягод, овощей, зелени, фруктов, плодов, кислых соков, газированных напитков, маринадов.
Где пройти лечение панкреатита в Красноярске?
Если вы или ваши близкие страдаете от воспаления поджелудочной железы, обратитесь за помощью в медицинский центр «Медюнион». Мы занимаемся диагностикой и лечением любых заболеваний в Красноярске. Мощное оборудование для проведения КТ, МРТ и рентгена, опытные врачи, которые при необходимости проведут первичный осмотр на дому, ждут вас в «Медюнион». Чтобы узнать подробности или записаться на прием, позвоните по телефону 201-03-03.
Как лечить воспаление поджелудочной железы
Панкреатит может возникать как патологическая реакция организма на неправильное питание, осложнение системных заболеваний или холецистита. Хронический процесс развивается бессимптомно, острый чреват некрозом и опасен для жизни.
Причины панкреатита
Факторы, которые провоцируют начало воспалительного процесса и стойкое нарушение ферментативной функции поджелудочной:
пороки строения пищеварительной системы;
дискинезия желчевыводящих путей и желчного пузыря;
инфекционные и воспалительные заболевания органов ЖКТ;
интоксикации химическими веществами;
механические травмы органов брюшной полости в результате сдавливания, ударов, падений;
длительный прием лекарственных средств: антибиотиков, глюкокортикостероидов.
Повлиять на здоровье поджелудочной железы может проживание в экологически неблагополучных регионах, погрешности в питании. Риск панкреатита увеличивает употребление алкоголя, рафинированной, жирной пищи, жареных блюд, консервированных, копченых продуктов, переедание.
Формы патологии
Выделяют несколько форм течения воспаления поджелудочной. Страдать ими могут люди любого возраста: дети, взрослые и пожилые.
Острый панкреатит. Развивается в течение нескольких часов, обычно после приема большого количества пищи. У больных появляется резкая тошнота с рвотой, возникает боль в верхней части живота, сопровождаемая диареей, вздутием и отрыжкой. Вероятна сильная лихорадка: проливной пот, высокая температура тела, слабость. При деструктивном процессе возникают абсцессы и очаги некроза, требующие немедленного хирургического вмешательства.
Реактивный интерстициальный панкреатит является разновидностью острой формы воспаления, более характерен для детского возраста. Проявляется высокой тревожности температурой с резкими болями в животе, сопровождается отеком железы и выбросом фермента трипсина, который разрушает ее ткани. Этот процесс обратим в отличие от некротизирующего, но также требует срочного врачебного вмешательства.
Хронический панкреатит. Может не давать о себе знать в течение десятков лет, а период ремиссии бессимптомен. При обострениях провляется резкой диспепсией, болями в животе, снижением аппетита, общей интоксикацией, лихорадкой. Часто сопровождается хроническим холециститом или гастритом, требует регулярной поддерживающей терапии, коррекции образа жизни.
Панкреатит вызывает нарушения в работе печени, желудочно-кишечного тракта, сосудистой системы, почек. В большинстве случаев воспалительный процесс не влияет на эндокринные функции железы и не связан с развитием сахарного диабета.
Методы диагностики панкреатита
У большинства больных поводом к обращению в клинику становятся регулярные боли в животе, нарушение аппетита, тяжесть в желудке и другие явные признаки патологии. Хроническое воспаление может быть обнаружено случайно при диспансеризации. Методы диагностики панкреатита:
Биохимический анализ крови. Классические признаки неполадок со здоровьем: высокая СОЭ, лейкоцитоз. При панкреатите повышается уровень трипсина, амилазы и липазы.
Исследование проб мочи и кала. В них обнаруживают повышение амилазы, изменение уровня других ферментов. Копрограмма показывает наличие непереваренных остатков пищи.
УЗИ органов брюшной полости. Информативный метод, определяющий изменение размеров и структуры поджелудочной железы, сопутствующее воспаление близлежащих желчных путей и печени.
МРТ. Назначается для дифференциальной диагностики панкреатита в сложных или спорных случаях, при тяжелом течении процесса.
Препараты, применяемые в лечении панкреатита
При острых формах заболевания терапию проводят в госпитальных условиях. Хронический процесс лечат амбулаторно, при обострениях назначая посещение дневного стационара. Применяют медикаменты, устраняющие основные симптомы и восстанавливающие ферментативные функции пораженного органа.
Спазмолитики. Их назначают при острой форме для расслабления гладких мышц протоков и удаления застоев панкреатического сока. Популярные средства: Дротаверин, Спазган, Спазмалгон, Папаверин, Бускопан, Баралгетас. При необходимости их действие дополняют анальгетиками, нестероидными противовоспалительными средствами. Курс продолжают до полного устранения болевого синдрома.
Антихолинергические препараты: уменьшают выделение сока железы, снижая нагрузку на орган и побуждая к купированию воспалительного процесса. Применяют Платифиллин и Атропин.
Антацидные средства. Уменьшают содержание соляной кислоты в желудочном соке, рефлекторно снижая выделение панкреатического сока и общую нагрузку на органы ЖКТ. Используют Маалокс, Гастал, Секрепат, Алмагель, Фосфалюгель и другие препараты.
Ингибиторы протонной помпы. Эти средства снижают синтез соляной кислоты функциональными клетками слизистой желудка, предотвращая избыточную кислотность. Применяют Пантопразол, Омепразол, Рабепразол, Нольпазу. Кроме таблетированных форм при остром процессе назначают также инъекции этих препаратов. Курс помогает железе отдохнуть и восстановиться, уменьшая агрессию ферментов.
Ингибиторы протеолитических ферментов. Они способствуют уменьшению отека тканей и защищают железу от повреждающего воздействия ферментов. Популярные препараты: Гордокс, Контрикал.
Гипоталамические гормоны Октреотид и Октрестатин, снижающие выработку всех ферментов поджелудочной, желудка и кишечника. Необходимы при остром панкреатите для уменьшения общей нагрузки на пораженный орган. Средства вводятся инъекционно курсом до 5 дней.
Симптоматические препараты: для устранения рвоты, восполнения водно-солевого дефицита: Церукал, Мосид, Регидрон.
При воспалении, вызванном инфекционными агентами, применяют антибиотики: Цефтриаксон, Ципрофлоксацин, Аугментин, Метронидазол и другие.
Курсы медикаментозных средств при панкреатите обычно короткие, длятся не более 5 суток. При хронической форме болезни для профилактики обострений и улучшения пищеварения больным назначают ферментативные средства: Мезим, Панкреатин, Креон, Эрмиталь. Их рекомендуют применять длительно: до 6–8 месяцев подряд.
Лекарственную терапию дополняют диетой. Пищу готовят без обжарки, с минимальным содержанием животных жиров, сахара, соли и специй. В рацион включают свежие, тушеные овощи, некислые фрукты, отварное мясо, молочные продукты.
Все представленные на сайте материалы предназначены исключительно для образовательных целей и не предназначены для медицинских консультаций, диагностики или лечения. Администрация сайта, редакторы и авторы статей не несут ответственности за любые последствия и убытки, которые могут возникнуть при использовании материалов сайта.
Chinoin Pharmaceutical and Chemical Works Private Co. Ltd
Острый панкреатит
Острый панкреатит представляет собой острое воспаление поджелудочной железы. При этом происходит активизация панкреатических ферментов которые поражают ткани поджелудочной железы, и она начинает переваривать сама себя.
В последнее время заболеваемость панкреатитом сильно выросла. Это связано с распространением фастфуда и злоупотреблением алкоголя низкого качества. Пик заболеваемости приходится на активный трудоспособный возраст от 30 до 60 лет.
Острый панкреатит — это воспалительный процесс, который изначально возникает в поджелудочной железе, а впоследствии распространяется на окружающие ткани и органы. Диагностировать раннее начало сложно, поэтому, несмотря на современную медицину, летальность при таком диагнозе остается высокой.
Чтобы избежать тяжелых последствий, рассмотрим детально что такое острый панкреатит, его симптомы и лечение, а также расскажем какие профилактические меры помогут не допустить его развития.
Почему возникает заболевание
В основе патологии лежит преждевременная выработка поджелудочной железой ферментов, которые в норме находятся в неактивном состоянии. Это трипсин, фосфолипаза и липаза. Они негативно влияют на состояние сосудов, приводят к повреждению клеток и окислительному процессу в организме. Железа под воздействием этих ферментов начинает перерабатывать саму себя. Возникает внутренний воспалительный очаг, который разрастается, и приводит к общей интоксикации организма.
Что же является спусковым моментом? Почему вдруг «спящие» вещества начинают вырабатываться и разрушать поджелудочную железу? Главная причина — негативное воздействие токсичных веществ, например, алкоголя.
К другим причинам относят:
Также к нарушениям выработки ферментов приводит систематическое переедание, частое употребление жирной пищи. Ожирение и алкоголь держат пальму первенства среди всех возможных причин развития болезни.
Признаки острого панкреатита
Основной симптом, который при этом диагнозе присутствует всегда, — выраженный и стойкий болевой синдром, который с большим трудом купируется анальгетиками. Часто болевому приступу предшествует прием обильной пищи или большого количества алкоголя.
Также наблюдаются следующие проявления:
Люди во время приступа беспокойны, имеют частое дыхание и учащенный пульс. Может наблюдаться снижение артериального давления. При гнойных формах болезни возникает сильная интоксикация, которая сопровождается высокой температурой, ознобом, испариной.
При таких симптомах требуется немедленная госпитализация и медицинская помощь. Самостоятельно облегчить самочувствие больному не удастся. Если упустить время, то возможен летальный исход.
Степени тяжести и формы острого панкреатита
В зависимости от степени тяжести патологии выделяют 3 степени:
Также выделяют 3 основные формы патологии. Это отечный, стерильный и инфицированный панкреонекроз. Отечная форма наиболее распространенная и соответствует легкой степени развития болезни. Редко приводит к тяжелым последствиям.
Стерильный и инфицированный виды характеризуются очень тяжелым течением. Они сопровождаются отмиранием ткани органа, что является необратимым изменением. В кровь проникают токсины, хотя бактерии и вирусы отсутствуют. Без срочной медицинской помощи человек с такой формой умирает достаточно быстро.
Диагностические методы
Успешность лечения панкреатита часто зависит от точной и ранней диагностики. Первичную диагностику обязательно проводят в течение первых 2 суток с момента поступления человека в хирургическое отделение с подозрением на панкреатит.
«Золотым» стандартом при выявлении заболевания является наличие у больного триады симптомов:
Сбор жалоб и пальпация помогает специалисту поставить При помощи сбора анамнеза и пальпации врач ставит предварительный диагноз. Для полноты диагностической картины назначаются следующие методы исследования:
Иногда требуется взять на гистологическое исследование образец ткани патологического участка. В этом случае врач может рекомендовать проведение диагностической лапароскопии.
Острый панкреатит поджелудочной железы: методы лечения
Метод лечения подбирается только лечащим врачом после всех диагностических мероприятий. Важно установить точную форму и степень развития заболевания. Также на выбор терапии влияет наличие или отсутствие осложнений.
Терапевтические меры
При легкой степени патологии, когда железа способна нормально функционировать, а некротические явления отсутствуют, используются следующие методы лечения:
В редких случаях назначается антибактериальная терапия. Антибиотики применяют, если есть риск развития гнойного процесса или присоединения инфекции.
Легкую форму заболевания удается купировать за 2-3 суток, после чего человек выписывается из стационара. Однако для предупреждения рецидива нужно соблюдать требования врача по питанию.
Хирургические способы
Умеренная и тяжелая степень панкреатита приводит к патологическим изменениям в самой железе, поэтому эффективным будет только проведение операции.
Сейчас все чаще используется лапароскопическое вмешательство, которое характеризуется малой травматизацией кожи и брюшной стенки, быстрым восстановлением и минимальной вероятностью осложнений. Проводится под общей анестезией. Цель хирургического вмешательства состоит в прочищении гнойных участков и удалении «мертвых» тканей железы.
В тяжелых, запущенных случаях возникает необходимость в проведении повторных операций.
Прогноз и возможные осложнения болезни
Прогноз часто зависит от того, насколько запущена болезнь и в какой форме протекает. Самым благоприятным вариантом является отечная форма или легкая степень острого панкреатита. На этом этапе применение консервативных методов лечения дает хорошие результаты.
Если развился панкреонекроз, то вероятность летального исхода составляет более 20%. При присоединении инфекции и возникновении гнойных осложнений этот процент увеличивается вдвое.
Рассмотрим к каким тяжелым осложнениям может привести болезнь:
Учитывая достижения современной медицины и передовое оборудование, смертность от панкреатита становится все меньше. Однако острый панкреатит — это опасная и тяжелая болезнь, к которой нельзя относится легкомысленно.
Профилактические мероприятия
Для того, чтобы сохранить здоровье поджелудочной железы, нужно соблюдать умеренность в еде и не употреблять некачественные алкогольные напитки.
Если болезнь уже диагностирована, то следует пройти курс лечения до конца, соблюдая все врачебные рекомендации. Не допустить рецидива помогут следующие советы:
Хороший результат в период реабилитации дает санаторно-курортное лечение, которое включает прием минеральных вод. Естественно, назначить его может только врач. Также не следует самостоятельно назначать и принимать ферментные препараты или БАДы.
Хронический панкреатит
Болезни поджелудочной железы, прежде всего хронический панкреатит, представляют поражение поджелудочной железы разными этиологическими (причинными) факторами, но имеющими прогрессирующее рецидивирующее течение с нарушением внутрисекреторной (гормональной) и внешнесекреторной (ферментативной) функций поджелудочной железы, постепенную атрофию ее и замещение клеток поджелудочной железы соединительной (фиброзной) тканью.
Хронический панкреатит относится к заболеваниям, которые характеризуются разнообразными неспецифическими проявлениями, которые зависят от фазы заболевания, причины, от состояния других органов пищеварения.
Хронический панкреатит. Причины развития
1. Алкогольная интоксикация — алкогольный панкреатит
В развитии хронического панкреатита основную роль играет хроническая алкогольная интоксикация (25-70% случаев).
При прекращении приема алкоголя в большинстве случаев прогноз благоприятный!
2. Состояние желчевыводящей системы — билиарный панкреатит
В 25-40% случаев причиной хронического панкреатита может быть состояние желчевыводящей системы человека (см. раздел сайта, посвященный болезням желчевыводящих путей) – билиарный панкреатит.
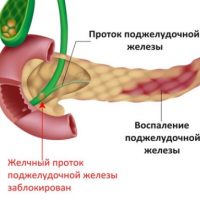
В развитии хронического панкреатита важную роль играет повышение давления в протоке поджелудочной железы вследствие препятствия в конечном отделе общего желчного протока (спазм сфинктера Одди, застой в 12-перстной кишке (дуоденостаз), воспаление дуоденального сосочка (папиллит), конкременты в протоках.
Проток поджелудочной железы и общий желчный проток находятся в анатомической близости и соединяются в зоне фатерова соска (сфинктера Одди), который открывается в 12-перстную кишку.
Неблагополучие в этой зоне в виде воспаления (папиллит), спазма, при явзенной болезни 12-перстной кишки вследствие отека фатерова сосочка развивается затруднение оттока секрета поджелудочной железы, повышение давления в протоках ее, а это в свою очередь приводит к активизации ферментов, обострению хронического панкреатита.
Важным является в силу анатомической особенности возможность заброса желчи (рефлюкс желчи), «густой» желчи (сладжа) из общего желчного протока в проток поджелудочной железы, что вызывает повышение давление в протоках железы и активизацию ферментов в самой железе.
Повышению давления в протоках в условиях затруднения оттока способствует и высокая кислотность желудочного сока.
Своевременное лечение нарушений болезней 12-перстной кишки, желчевыводящей системы и желчного пузыря сохраняет поджелудочную железу.
3. Прием медикаментов — лекарственный панкреатит
Существенную роль в возникновении хронического панкреатита играют и некоторые лекарственные средства через проявление побочного влияния на функцию поджелудочной железы. В клинической практике отмечены такие препараты: гипотиазид, фуросемид, тетрациклин, парацетамол, эстрогены, сульфаниламиды, метронидазол, нестероидные против воспалительные средства (НПВП), кортикостероиды и др.
4. Травмы, врожденные пороки
Причинами хронического панкреатита могут быть: травмы брюшной полости, врожденные пороки развития поджелудочной железы.
5. Наследственный панкреатит
Наследственная предрасположенность к развитию хронического панкреатита известна, но встречается крайне редко и проявляет себя в подростковом возрасте (10-12 лет). У таких больных повышен риск развития рака поджелудочной железы.
В развитии хронического панкреатита могут иметь значение некоторые инфекции (вирусные гепатиты, острые кишечные инфекции, туберкулез и другие), паразитарные инфекции (описторхоз, лямблиоз).
6. Иные причины
К хроническому панкреатиту могут приводить:
Хронический панкреатит. Клинические проявления
Хронический панкреатит у четверти больных протекает бессимптомно, особенно в начальный период.
1. Боли в животе
В дальнейшем в 80-90 % основным характерным признаком является болевой абдомональный синдром (боли в животе).
Боли носят характер рецидивирующих (повторяющихся) приступов — «панкреатические колики» и нередко приобретают постоянный изнуряющий характер.
Локализация болей зависит от поражения различных частей поджелудочной железы, так при поражении головки – боли в правом подреберье, тела – боли в подложечной области, при поражении хвоста железы боли в левом подреберье. При поражении всей железы наблюдаются «опоясывающие» боли, которые встречаются у 30-35% больных.
Часто возникает иррадиация болей в левую лопатку, в левую половину грудной клетки, в область сердца.
Боли обычно возникают через 30-40 минут после обильной, жирной пищи, употребления алкоголя, холодных шипучих напитков, острых приправ, большого количества сырых овощей, цитрусовых.
Боли могут сохраняться от 30 минут до 3 и более часов.
Боли могут провоцироваться психоэмоциональным стрессом, тяжелой физической работой, переохлаждением.
Нередко наблюдаются голодные боли, возникающие через 4-6 часов после приема пищи.
При болях пациенты занимают вынужденное положения, они не могут лежать на спине, облегчение находят только в коленно-локтевом положении или на животе, пациенты переходят на голод и прием щелочных вод.
Первые годы в начальной стадии заболевания боли интенсивные. частые, требующие интенсивной терапии, через 5-10 лет боли ноющего характера, тупые без четкой локализации и иррадиации. Это признак прогрессирования заболевания с развитием ферментативной недостаточности поджелудочной железы. В период развития осложнений, через 7-15 лет (но может случиться в любой стадии заболевания) боли становятся редкими не выраженными и в клинических проявлениях выходят на первый план проявления ферментативной недостаточности (внешне-секреторной недостаточности поджелудочной железы) и нарушения внутрисекреторной функции – нарушения углеводного обмена, может быть сахарный диабет.
2. Диспепсические расстройства
Диспепсические расстройства (синдром дисмоторной желудочно-дуоденальной диспепсии), наблюдаются через 3-5 лет от начала заболевания и включают в себя:
3. Синдром внешнесекреторной недостаточности
Поджелудочная железа вырабатывает мало пищеварительных ферментов, нарушаются процессы переваривания пищи и всасывания пищевых компонентов, и как следствие этого проявляются:
4. Синдром внутрисекреторной недостаточности поджелудочной железы
Они проявляются в виде сахарного диабета (мучает жажда, сухость во рту, повышенное мочеиспускание) у 3-10% больных хроническим панкреатитом.
Признаки панкреатогенного диабета обычно появляется поздно – через 15 и более лет от начала хронического панкреатита. Иногда это может быть единственным проявлением безболевого панкреатита.
5. Синдром вегетативных и психических нарушений
Хронический панкреатит и его осложнения
В любой период течения хронического панкреатита могут возникнуть осложнения хронического панкреатита. Если изменяется клиническая картина заболевания, появляются новые жалобы и проявления болезни, это сигнал к активному поиску осложнений хронического панкреатита.
Наиболее частые осложнения хронического панкреатита подразделяются на местные и общие.
К местным осложнениям хронического панкреатита относится желтуха, которая может возникнуть вследствие сдавления поджелудочной железой общего желчного протока в месте прохождения его через плотную ткань поджелудочной железы или сопутствующих заболеваний печени, например токсического (алкогольного) или вирусного гепатита.
Хронический панкреатит 25% всех больных грозит образованием ложных кист поджелудочной железы. Эти заполненные жидкостью кистозные образования не имеют стенки и выстланы клетками эпителия, представляющими собой фиброзную оболочку. Считается, что они обычно локализуются внутри ткани поджелудочной железы и возникают в результате закупорки протока железы соединительной тканью, белковыми пробками и камнями (кальцинатами), они могут образоваться при обострении хронического панкреатита.
Кисты поджелудочной железы опасны с одной стороны, возможностью сдавить общий желчный проток, что приводит к механической желтухе, и с другой стороны, может возникнуть вторичное инфицирование содержимого кисты поджелудочной железы. Клинически нагноившиеся кисты проявляются самыми разнообразными симптомами, характерными для абсцессов (гнойников) брюшной полости (болями в животе, температурой). Тактика медицинской помощи в этих случаях определяется хирургами.
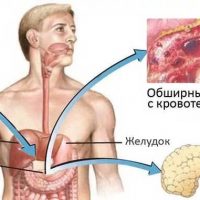
Иногда кисты поджелудочной железы вовлекают в патологический процесс крупные кровеносные сосуды, возникает ложная аневризма (расширение) сосуда, а если киста сообщается с протоком поджелудочной железы и повреждает кровеносный сосуд, то может развиться желудочно-кишечное кровотечение.
Серьезным осложнением кист поджелудочной железы при хроническом панкреатите является возникновение панкреатического асцита (воспаление брюшной полости), которое происходит при разрыве стенки кисты или панкреатического протока, либо при постоянном истечении жидкости из полости кисты. В этих случаях необходимо установить источник появления жидкости в брюшной полости. Лечение проводится в хирургическом стационаре, не исключается оперативное вмешательство.
Хронический панкреатит 5% больных грозит развитием тромбоза (закупорки) селезеночной вены, которая проходит в парапанкреатической ткани (в ткани около поджелудочной железы). В результате воспаления тканей около поджелудочной железы происходит тромбоз селезеночной вены, что приводит к обратному току крови в вены желудка и расширению этих вен, а как следствие могут возникнуть тяжелые кровотечения.
Общие осложнения хронического панкреатита включают последствия нарушения переваривания пищи и всасывания питательных веществ (см. раздел «Клинические проявления» п. 2. Диспептические расстройства) и нарушений углеводного обмена (сахарный диабет).
Диагностика хронического панкреатита и его осложнений
4.1. Ультразвуковое исследование поджелудочной железы является основным диагностическим методом исследования поджелудочной железы и желчевыводящей системы:
4.2. Обзорная ренгенограмма брюшной полости (кальцинаты в протоках поджелудочной железы, дуоденография в условиях гипотонии (определение расположение 12-перстной кишки).
4.3. Эзофагогастродуоденоскопия с осмотром 12-перстной кишки, зоны фатерова сосочка для исключения воспаления, стриктуры (рубцовых сужений) или опухоли его.
4.4. Компьютерная томография брюшной полости (по показаниям).
4.5. Исследование внешнесекреторной функции поджелудочной железы:
Эластаза 1 как маркер экзокринной функции поджелудочной железы. Эластаза 1 — протеолитический фермент, синтезируемый исключительно поджелудочной железой. Этот тест позволяет оценить не только ферментную недостаточность поджелудочной железы, но и оценить в динамике внешнесекреторную функцию поджелудочной железы и более точно назначать ферментные препараты и делать прогноз заболевания. Метод обладает высокой специфичностью и чувствительностью и основан на использовании высокоспецифичных антител к Элактазе 1.
Определение Эластазы 1 показано при всех заболеваниях желудочно-кишечного тракта для определения вовлечения поджелудочной железы в патологический процесс, в случае любых болей в животе и нарушении переваривания.
Характеристика определения Эластазы 1 в кале:
5. Определение бактерий, вирусов, паразитов, которые ассоциируются с хроническими заболеваниями поджелудочной железы.
6. Определение онкомаркеров поджелудочной железы: СА-19-9, КЭА, при повышении этих показателей, которые могут отражать воспалительный процесс, но являться косвенным признаком возможной трансформации в опухолевую форму поражения поджелудочной железы.
Хронический панкреатит. Лечение
В основе успешного лечения хронического панкреатита лежат:
Основные принципы
Снятие и купирование болей спазмалитиками
Купирование панкреатических болей является сложной задачей консервативной терапии. Подходы к сочетанию различных лекарственных средств решаются индивидуально, исходя из особенностей течения и характера нарушений поджелудочной железы у каждого больного.
Важное значение имеет прекращение больным приема алкоголя!
Для купирования панкреатических болей применяются лекарства различных фармакологических групп:
Прием ферментов
Значительное место в лечении хронического панкреатита занимают панкреатические ферментные препараты.
Основным компонентом этих средств является панкреатин – экстракт поджелудочной железы свиньи, содержащий протеазы (в основном трипсин), расщепляющие белки пищи, липазу (переваривающую жиры) и амилазу (переваривающую углеводы).
Ферменты поджелудочной железы, содержащиеся в препаратах, не всасываются в кровь и инактивируются и перевариваются в кишечнике как белки. Существующее в настоящее время мнение, что длительный прием (более 3 недель) прием заместительной ферментной терапии приводит к снижению или утрате собственной ферментообразующей функции поджелудочной железы, не имеет никакого научного доказательства. В то же время, преждевременное прекращение приема препарата может устранить полученный терапевтический эффект и симптомы заболевания возобновятся.
Выбор препарата для заместительной терапии основывается на следующих критериях:
Хронический панкреатит требует заместительной ферментной терапии на всех стадиях развития заболевания.
Показаниями для применения ферментных препаратов являются:
При подборе ферментного препарата для заместительной терапии определяющим является активность липазы. Это связано с тем, что при заболеваниях поджелудочной железы продукция и секреция липазы страдает раньше, чем другие ферменты, поэтому панкреатические ферментные препараты тестируются по липазе – например Креон 10000, Креон-25 000 и др.
Подбор доз и режим приема панкреатических ферментных препаратов больным хроническим панкреатитом проводится индивидуально в зависимости от стадии заболевания, степени экзокринной недостаточности, от сопутствующих заболеваний органов пищеварения.
Так, например, при остром панкреатите или когда хронический панкреатит обостряется, возможен прием Креона 25000 ед. за 30 минут до еды 3 раза в день.
У больных с выраженными болями и панкреатической недостаточностью можно рекомендовать прием Креона 10000 по 2 капсулы 3 раза в день, причем одна капсула принимается натощак за 20 минут до еды (для торможения панкреатической секреции и уменьшения боли), а другую — во время еды для коррекции экскреторной недостаточности
При заместительной терапии ферментные препараты применяются во время еды 1-3 раза в день.
На фоне приема микротаблеток панкреатина, в т.ч. в высоких дозах, не наблюдается развития серьезных побочных эффектов. В первые дни после назначения высокой дозы препарата появляется дискомфорт и легкие боли в животе или тошнота и отрыжка, эти симптомы исчезают в течение 1-2 дней.
Хронический панкреатит с экзокринной недостаточностью поджелудочной железы лечится ферментными препаратами пожизненно.
Причинами неэффективной заместительной ферментной терапии могут быть:
Длительный прием ферментных препаратов показан не только с заместительной целью, но и с целью замедления прогрессирования заболевания, предотвращения обострений и создания необходимых условий для функционального покоя поджелудочной железы. Ферменты помогают улучшить пищеварение в желудочно-кишечном тракте (полостное и пристеночное) и всасывание пищевых компонентов, повысить качество жизни человека.
Лечение нарушений внутрисекреторной функции поджелудочной железы проводится по принципам лечения сахарного диабета.
Как можно облегчить жизнь при хроническом панкреатите коррекцией питания и снять боли травяными сборами, читайте в статье Блога для пациентов «Лечение хронического панкреатита народными средствами«.