Диагноз вбн что это такое в медицине расшифровка
Вертебро-базилярная недостаточность
Общее описание
Вертебробазилярная недостаточность — это состояние, при котором возникает уменьшение кровоснабжения в системе артерий: базилярной и позвоночных. В результате этого состояния нарушается питание и функции головного мозга, в итоге возникают необратимые морфологические изменения мозгового вещества.
По данным статистической литературы люди с вертебробазилярной недостаточностью чаще всего подвержены к возникновению инсультов около 25-30% и транзиторных нарушений мозгового кровообращения в 65-70%.
Причины возникновения вертебро-базилярной недостаточности
Имеются несколько причин возникновения вертебро-базилярной недостаточности:
Симптомы
Диагностика
Лечение вертебро-базилярной недостаточности
Важное значение в лечении вертебро-базилярной недостаточности играют специалисты различных областей, а так же приверженность к лечению и обследованию самого пациента.
Основные принципы самоконтроля пациента:
При отсутствии положительного результата от немедикаментозной терапии в течение 2-3 месяцев, необходимо назначения лекарственных препаратов. Применяются различные группы препаратов: с целью гипотензивной терапии назначаются ингибиторы АПФ (эналаприл), блокаторы кальциевых каналов (фелодипин), бета-блокаторы (бисопролол, небивалол). При отсутствии лечебного эффекта назначается терапии в комбинации: ингибиторы АПФ+диуретики, бета-блокатор+диуретик.
У пациентов с сопутствующим атеросклеротическим поражением клапанов сердца и периферических артерий назначается антитромбатическая терапия: ацетилсалициловая кислота, дипиридамол, клопидогрель.
Для улучшения мозгового кровообращения применяют пирацетам, циннаризин или комбиниция этих двух препаратов – Фезам.
Лечение вертебробазилярной недостаточности
ВЕРТЕБРАЛЬНО-БАЗИЛЯРНАЯ НЕДОСТАТОЧНОСТЬ
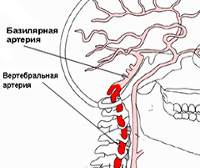
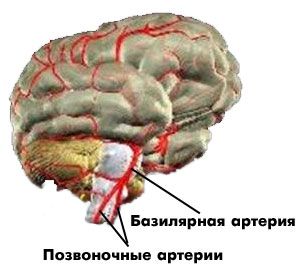
Вертебрально-базилярная недостаточность представляет собой нарушение циркуляции крови в бассейне позвоночных артерий. Это, в свою очередь, вызывает в главных структурах мозга – стволе, мозжечке и затылочных долях – дефицит кровоснабжения. Анатомически это объясняется так: две позвоночные артерии сливаются в основную, базилярную, расположенную в нижней части ствола головного мозга. Именно от нее идут ветви, обеспечивающие мозг необходимым для полноценной жизни питанием. Соответственно, ухудшение кровотока приводит к нарушению его функций.
Следует отметить, что это обратимое заболевание. После устранения причин недостаточности кровообращения в нервной ткани свойства ЦНС могут восстановиться в полной мере.
Острый вертебрально-базилярный синдром развивается внезапно. Его прогрессированию способствует гипертонический криз. Острую форму характеризуют обмороки, слабость, ухудшение координации и ограничение подвижности. Резко возрастает риск инсульта. Состояние может длиться до нескольких дней. Хроническая форма ВБН протекает с обострениями. Отмечаются нарушение концентрации, дисфункция зрительного аппарата, ухудшение речи, тахикардия.
ПРИЧИНЫ
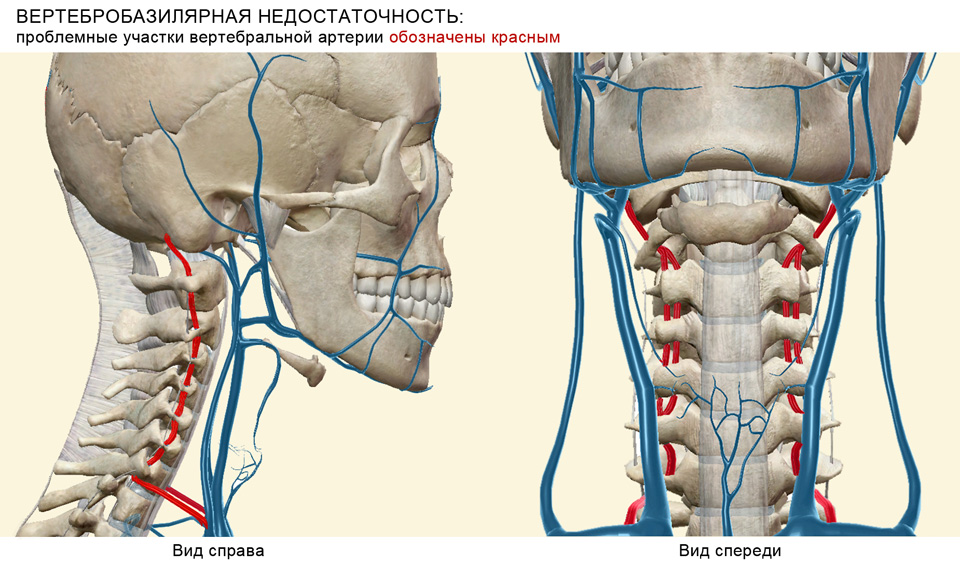
Предпосылок для возникновения патологии немало. Самая частая – снижение кровотока в позвоночных артериях. Сужение позвоночной артерии очень часто возникает в результате атеросклероза. В ряде случаев может образоваться тромб, останавливающий кровоток.
Сдавливание кровеносных сосудов, несущих кровь от сердца к позвоночнику нередко случается при шейном остеохондрозе. Кроме того, в мировой медицинской литературе есть термин «синдром Пизанской башни». Пожилые туристы, рассматривающие высокие объекты, вынуждены резко закидывать голову и в результате сдавления начинается приступ ВБН.
Появлению данного недуга во многом способствуют также перенесенные травмы шеи, гипертония, фиброзные разрастания в артериальных клетках, тромбозы и тромбофлебиты кровеносных сосудов, сахарный диабет.
Для выявления причин болезни назначаются анализы. В стандартной практике это исследования электролитного состава крови, параметров глюкозы, антител к фосфолипидам, а также данных липидограммы.
ЛЕЧЕНИЕ ВБН
Главные цели лечения вертебро-базилярной недостаточности – направленность на уменьшение или ликвидацию факторов, приведших к заболеванию. А ими могут быть и атеросклероз подключичной, позвоночной или базилярной артерии, и высокое артериальное давление, и повышенная вязкость крови, и повышенный уровень холестерина и липопротеидов в крови, или же дорсопатия (остеохондроз) шейного отдела позвоночника.
Необходимо после своевременного выявления причины заболевания провести корректирующее лечение, которое улучшит кровообращение в базилярных артериях и нормализует кровеносное давление. Также важно проводить терапию остеохондроза шейного отдела позвоночника, как одной из первопричин возникновения вертебрально-базилярной недостаточности.
Кроме медикаментозной терапии назначают физиотерапию и рефлексотерапию − для устранения болей и возбуждения различных нервных центров головного мозга; фармакопунктуру, мануальную терапию, массаж шейно-воротниковой зоны и кинезиотейпирование − для устранения мышечных спазмов.
ХИРУРГИЧЕСКОЕ ЛЕЧЕНИЕ
Хирургическое лечение показано только в крайних случаях. При помощи оперативного вмешательства устраняется недостаточность кровообращения, связанная с уменьшением диаметра позвоночной артерии в результате стеноза, сдавления или спазма. Такими операциями являются: микродискэктомия, эндартерэктомия, лазерная реконструкция межпозвонковых дисков, ангиопластика с установкой стента.
Синдром вертебробазилярной недостаточности
Причины возникновения
Существует множество причин, по которым может развиваться вертебро-базилярная недостаточность. Наиболее распространенными являются:
генетическая предрасположенность к патологии;
травмирование шейного отдела позвоночника;
воспалительные процессы в стенках кровеносных сосудов;
постоянное повышенное артериальное давление;
нарушение проходимости артерий;
диссекция вертебробазилярных артерий;
тромбоз базилярной или позвоночной артерий;
сдавливание позвоночной или базилярной артерии вследствие чрезмерного увеличения лестничной мышцы, грыжи.
Кроме этого, спровоцировать появление болезни могут такие отрицательные факторы:
малоподвижный образ жизни;
Симптомы болезни
В моменты приступов больной обычно испытывает такие недомогания:
давящая боль в области затылка;
неприятные ощущения в шейной части.
При более выраженном синдроме могут добавляться такие симптомы:
дезориентация в пространстве и времени;
нарушение работы опорно-двигательного аппарата;
ухудшение речи и слуха;
парестезия лица и шеи.

беспричинная смена настроения;
тупая боль в области затылка;
легкое помутнение сознания;
общая слабость организма;
Диагностика вертебро-базилярной недостаточности
Установлением диагноза при вертебро-базилярной недостаточности занимается невропатолог. Не менее компетентным специалистом в этом вопросе является мануальный терапевт, который не только может точно определить заболевание, но и проведет лечебные процедуры.
Во время диагностики пациенту необходимо пройти такие исследования:
прослушивание артериальных шумов;
пробы с гипервентиляцией.
Поэтому если вы ощущаете головокружение, головную боль, давящую боль в области затылка и другие тревожные симптомы, о которых шла речь, запишитесь на прием к нашему специалисту. Прием врача-невролога поможет определиться с угрозой для здоровья пациента, доктор нашего центра составит правильную схему лечения и вы забудете о дискомфорте!
Лечение синдрома
Терапия при вертебро-базилярной недостаточности должна быть комплексной. Терапевт назначает обычно прием таких медикаментозных препаратов:
К немедикаментозным составляющим лечения синдрома относятся:
Мануальная терапия. Способствует улучшению подвижности суставов, устраняет нарушения в системе мышц и связок.
Лечебный массаж. Снижает болезненные ощущения, мышечное перенапряжение.
Лечебная физкультура. Уменьшает нагрузку на позвоночник, увеличивает его подвижность.
Акупунктура. Назначается в качестве обезболивающего средства, укрепления организма.
Магнитотерапия. Устраняет боли, расширяет кровеносные сосуды.
Реабилитация и образ жизни после лечения
В период реабилитации и после лечения человек с вертебро-базилярной недостаточностью не может возвращаться к обычной жизни, в которой присутствуют вредные привычки, неправильный режим. Пациент должен проводить определенные меры для контроля состояния и предотвращения ухудшения:
регулярный контроль артериального давления;
диетический режим питания с употреблением минимального количества соли;
полный отказ от спиртных напитков и сигарет;
Профилактика вертебро-базилярной недостаточности
Чтобы предотвратить возникновение вертебро-базилярной недостаточности, людям, у которых есть предрасположенность к заболеванию, требуется придерживаться таких правил:
правильно питаться, ограничив употребление соленых блюд;
больше времени проводить на свежем воздухе;
стараться избегать стрессовых ситуаций, травмирования;
полностью отказаться от вредных привычек;
удобно располагать туловище во время работы и ночного отдыха;
регулярно посещать мануального терапевта для профилактического осмотра.
Прогноз
Записаться на прием к врачу-неврологу платно можно одним из способов:
Содержание данной статьи проверено и подтверждено на соответствие медицинским стандартам врачом-неврологом, рефлексотерапевтом Сысуевым Олегом Михайловичем
Вертебро-базилярная недостаточность ( Синдром вертебробазилярной артериальной системы )
Вертебро-базилярная недостаточность – это обратимое нарушение церебральной функции, обусловленное снижением кровообращения в системе позвоночных и основной артерий. Патология сочетает в себе различные неврологические расстройства: вестибуло-атактический синдром, сенсомоторные дефициты, нарушение функции слухового и зрительного анализаторов в сочетании с расстройствами когнитивно-эмоциональной сферы. Диагностика проводится на основании данных анамнеза и клинического обследования, подтверждаемых методами сосудистой и нейровизуализации. Комплексное лечение состоит из медикаментозной и физиотерапии, хирургической коррекции.
МКБ-10
Общие сведения
Вертебро-базилярная недостаточность (синдром вертебробазилярной артериальной системы) имеет широкое распространение в популяции, на ее долю приходится 38% всех неврологических болезней. С этим состоянием связано 25-30% ишемических инсультов, 70% преходящих нарушений мозговой гемодинамики. ТИА с поражением вертебрально-базилярной системы встречаются в 14 случаях на 100 тыс. населения. Спондилогенные варианты патологии более характерны для лиц молодого и среднего возраста (20-50 лет), тогда как хронические расстройства церебрального кровообращения обычно встречаются среди пожилых. Женщины и мужчины страдают одинаково часто.
Причины
Недостаточность вертебро-базилярной системы обусловлена комплексом нарушений, провоцирующих снижение интенсивности кровотока по позвоночной и основной артериям. Причины могут быть сосудистыми и внесосудистыми, невертеброгенными и вертеброгенными. Проходимость цервико-церебральных артерий ухудшается под влиянием большого количества факторов:
Сосудистый просвет сужается при артериальной диссекции, васкулитах (аутоиммунных, инфекционных), микроангиопатиях (гипертонической, диабетической). Симптомы нарушений мозгового кровообращения встречаются при фибромышечной дисплазии, синдроме позвоночного обкрадывания. Дополнительными факторами риска становятся коагулопатии, сердечные аритмии.
Патогенез
Дефицит кровотока при ВБН охватывает участки от шейного отдела спинного мозга до затылочно-височных долей головного, включая продолговатый и средний мозг, мозжечок и таламо-гипоталамическую зону. Это ведет к сбою церебральной ауторегуляции, функциональным нарушениям. Нехватка кислорода и глюкозы запускает механизмы окислительного повреждения клеток, глутаматной эксайтотоксичности, метаболических и энергетических сдвигов. Существенную роль, особенно при транзиторных ишемических расстройствах, играет нейрональный апоптоз.
Циркуляторная гипоксия представляется динамическим процессом, который подразумевает обратимость структурно-функциональных изменений в мозговых тканях. Это во многом обусловлено усилением ангиогенеза под воздействием синтезируемых факторов роста, перераспределением гемодинамики по виллизиеву кругу, но такой ответ часто недостаточен для восстановления нормальной перфузии. Внезапная интенсивная дисциркуляция провоцирует развитие острого ишемического повреждения.
Классификация
Зарубежными исследователями термин вертебро-базилярной недостаточности применяется лишь для описания преходящих расстройств церебрального кровообращения, затрагивающих позвоночные и основную артерии. Согласно отечественной традиции, спектр патологических состояний, описываемых под этим названием, гораздо шире. Неврологи выделяют несколько разновидностей ВБН:
Симптомы
Острая ВБН
Клинические проявления острой вертебро-базилярной недостаточности очень полиморфны. Степень их выраженности определяется этиопатогенезом, силой и длительностью патологического воздействия. При острой форме неврологический дефицит кратковременный и полностью обратимый – все симптомы исчезают на протяжении суток. Ей свойственно бурное развитие, когда от начала до максимально выраженной картины проходит менее 2 минут.
Центральное место в клинической картине транзиторных неврологических расстройств занимают вестибулярные нарушения. Часто возникают пароксизмы системного головокружения, продолжающиеся от нескольких минут до нескольких часов. Другие симптомы представлены нарушением равновесия, мелкоразмашистым нистагмом, тошнотой и рвотой. Картина дополняется мозжечковым синдромом, характеризующимся интенционным тремором, адиадохокинезом.
Распространены зрительные и глазодвигательные нарушения – ухудшение остроты зрения, фотопсии, гемианопсия. Преходящий моторный дефицит (слабость, парез или паралич) сочетается с онемением лица, конечностей. При осмотре могут выявляться элементы альтернирующих синдромов (Вебера, Мийяра-Гюблера, Валленберга-Захарченко). Иногда церебральные повреждения протекают как лакунарные инсульты с изолированными гемипарезом, гемигипестезией, гемиатаксией.
Хроническая ВБН
Хронические формы вертебрально-базилярной недостаточности имеют перманентный характер, редко подвержены влиянию провоцирующих факторов, их симптомы сохраняются между ишемическими атаками. Дисциркуляторная энцефалопатия проявляется несистемным головокружением без вестибулярных расстройств, умеренной мозжечковой атаксией, периодическими головными болями в шейно-затылочной области. Картина дополняется шумом в ушах с постепенным ослаблением слуха, пирамидной недостаточностью. Отмечаются когнитивные, психоэмоциональные, вегетативные нарушения.
Спондилогенная ВБН
Вертеброгенные расстройства рассматриваются как часть клинической картины синдрома позвоночной артерии. Симптомы возникают внезапно, при резких движениях головой (переразгибании, поворотах в здоровую сторону, боковых наклонах), четко зависят от положения цервикального отдела позвоночного столба. Типичными признаками являются синкопе или падения без утраты сознания (дроп-атаки), мозжечковый синдром со стато-локомоторной атаксией.
Пациенты отмечают головокружение, шум в ухе, одностороннее снижение слуха. Преходящие зрительные нарушения представлены ощущением «песка» или «пелены» перед глазами, фотопсиями. Цефалгии носят гемикранический характер, распространяются из шейно-окципитальной в лобно-височно-глазничную область. При цервикогенных синдромах боли иррадиируют в плечо, руку. На коже шейной области видны локальные вегетативные реакции (бледность, мраморный рисунок, сухость или гипергидроз).
Осложнения
Ишемический инсульт, сопровождающийся явным неврологическим дефицитом, – наиболее значимое осложнение вертебро-базилярной недостаточности. Повторные эпизоды острых гемодинамических расстройств у таких пациентов возникают в три раза чаще, чем при нормальной проходимости сосудов. Выраженное стенозирование артерий может провоцировать стволовой инсульт с нарушением витальных функций. При спондилогенных вариантах патологии из-за обмороков и дроп-атак многие больные получают травмы, в том числе с повреждением внутренних органов.
Диагностика
Основу диагностики вертебро-базилярной недостаточности составляет оценка субъективной информации (жалоб, анамнеза) и данных физикального обследования. Неверное толкование причин вестибуло-атактического синдрома как наиболее частого признака патологии приводит к гипердиагностике, влекущей за собой неадекватную терапию. В таких условиях важной задачей является установление сосудистого генеза симптомов с помощью дополнительных процедур:
В комплексном обследовании могут применять рентгеноконтрастную ангиографию (обычно при планируемых операциях), радиоизотопную сцинтиграфию. Наличие неврологической симптоматики требует выполнения нейрофизиологического исследования – электроэнцефалографии, электронистагмографии, анализа стволовых вызванных потенциалов. При вестибуло-кохлеарном синдроме диагностическую помощь неврологу оказывает отоларинголог.
Дифференцировать ВБН приходится с широким спектром состояний. Ее отличают от недостаточности каротидного бассейна, геморрагических инсультов, нейроинфекций. При головокружениях необходимо исключать болезнь Меньера, лабиринтит, вестибулярный нейронит. Пациенты с дроп-атаками и обмороками при синдроме вертебральной артерии должны быть обследованы на предмет других синкопальных состояний, эпилепсии, артериальной гипотонии.
Лечение вертебро-базилярной недостаточности
Консервативная терапия
Лечение патологии проводится по общим принципам терапии цереброваскулярных расстройств, является сложной многоуровневой задачей. Из-за высокой вероятности инсульта пациентам с ишемической ТИА показана срочная госпитализация. Большинство хронических и спондилогенных форм лечат в амбулаторных условиях с динамическим наблюдением. В обоих случаях основу терапии составляют консервативные мероприятия.
Лечение и вторичная профилактика повторных эпизодов церебральной ишемии предполагают обязательную коррекцию факторов риска. Пациентам рекомендуют придерживаться низкожировой и низкосолевой диеты, нормализовать массу тела, отказаться от вредных привычек. Важен регулярный контроль АД, уровня гликемии. Главную роль среди консервативных мероприятий играют следующие:
Хирургическое лечение
Вопрос о хирургическом вмешательстве обычно рассматривают при неэффективности консервативной терапии, иногда только радикальный подход является единственно верным. Учитывая сложность доступа к пораженным артериям, реконструктивные операции выполняют по строгим показаниям. Прежде всего, речь идет о клинических проявлениях церебральной гипоперфузии, особенно стволовой ишемии, обусловленной гемодинамически значимыми стенозом (более 75%), экстравазальной компрессией, тромбоэмболией.
В зависимости от характера и степени поражения при недостаточности вертебробазилярного кровотока выполняют различные операции: эндартерэктомию, каротидно-подключичные шунтирование и транспозицию, транслюминальную ангиопластику со стентированием. Для устранения экстравазальной вертебральной компрессии проводят микродискэктомию со стабилизацией позвоночника, лазерную вапоризацию, резекцию шейного ребра. При выборе оперативных техник отдают предпочтение малоинвазивным методикам.
Экспериментальное лечение
Для ишемии, не поддающейся другим методам реваскуляризации, разрабатывают способы экзогенного введения биологически активных молекул, стимулирующих развитие коллатерального кровотока в ишемизированных тканях. Один из них предполагает использование рекомбинантных факторов – индукторов ангиогенеза (VEGF, FGF-2), другой подход базируется на вирус-опосредованной передаче генов, кодирующих синтез необходимых веществ. Перспективным методом неоваскуляризации считают терапию стволовыми клетками.
В схемы нейрореабилитации активно внедряют роботизированные технологии, функционирующие по механизмам биологической обратной связи. Динамический мониторинг физиологических показателей во время работы на тренажере позволяет пациенту оценивать собственное состояние, развивая навыки ауторегуляции. За счет повышения нейропластичности использование таких комплексов показывает высокие результаты в восстановлении двигательных и когнитивных функций.
Прогноз и профилактика
Исход при вертебро-базилярной недостаточности определяется локализацией и тяжестью стенотического процесса. Более серьезный прогноз отмечается при поражении основной артерии – годовой риск инсульта в такой ситуации составляет 20%. Для пациентов, перенесших эпизоды церебральной ишемии, крайне важна профилактическая терапия антиагрегантами, гипотензивными, гиполипидемическими препаратами. Им рекомендуют оптимизировать образ жизни, контролировать уровень АД и состояние углеводного обмена, проходить регулярные врачебные осмотры.
Вертебрально-базилярная недостаточность – вопросы диагностики и лечения
П.Р.Камчатнов, А.В.Чугунов, Х.Я.Умарова
Вертебрально-базилярная недостаточность (ВБН) – обратимое нарушение функций мозга, вызванное уменьшением кровоснабжения области, питаемой позвоночными и основной артериями. В МКБ-10 ВБН классифицируется как «Синдром вертебробазилярной артериальной системы» (рубрика G 45.0 класса V – «Сосудистые заболевания нервной системы»). Близкими по смыслу являются и некоторые другие разделы этой рубрики – множественные и двусторонние синдромы церебральных артерий (G 45.2); преходящая слепота (G 45.3); другие транзиторные церебральные ишемические атаки и связанные с ними синдромы (G 45.8); транзиторная церебральная ишемическая атака неуточненная (G 45.9). В отечественной классификации ВБН рассматривается в рамках дисциркуляторной энцефалопатии, в особенности если у больного имеется стойкий очаговый неврологический дефицит в сочетании с эпизодами острой церебральной ишемии (транзиторная ишемическая атака – ТИА, малые инсульты).
Представляется очевидной гипердиагностика ВБН, когда диагноз устанавливается без веских на то оснований. Причинами этому служат вариабельность проявлений заболевания, обилие субъективной симптоматики, клиническая картина, напоминающая целый ряд иных патологических состояний, сложности инструментально-лабораторной диагностики. Необоснованно частое использование диагноза ВБН приводит к тому, что настороженность врача в отношении повторных эпизодов ишемии в вертебрально-базилярной системе снижается, тогда как хорошо установлено, что перенесенные ТИА нередко являются предвестниками ишемического инсульта.
В качестве ведущей причины ВБН в настоящее время рассматривается стенозирующее поражение магистральных сосудов, в первую очередь экстракраниального отдела позвоночных, а также подключичных и безымянных артерий. В большинстве случаев нарушение проходимости этих артерий вызывается атеросклеротическим поражением, при этом наиболее уязвимыми оказываются первый (от начала артерии до ее входа в костный канал поперечных отростков С6 и С5 позвонков) и четвертый сегменты (фрагмент артерии от места прободения твердой мозговой оболочки до слияния с другой позвоночной артерией на границе между мостом и продолговатым мозгом, у области формирования основной артерии). Частое поражение указанных зон обусловлено локальными особенностями геометрии сосудов, предрасполагающими к возникновению участков турбулентного кровотока, повреждению эндотелия. Так, по данным New England Medical Center Posterior Circulation Registry, из 407 больных с клинически проявляющимися расстройствами кровообращения в вертебрально-базилярной системе у 80 (20%) были выявлены окклюзии или гемодинамически значимые стенозы в первом сегменте или устье позвоночной артерии (R.Wityk и соавт., 1998). При этом у большинства пациентов имелись и другие патогенетические механизмы церебральной ишемии. По данным того же Регистра, примерно у 10% больных имеется двустороннее поражение интракраниальных сегментов позвоночных артерий, при этом характерным является неблагоприятный прогноз заболевания в отношении развития инсульта со стойким неврологическим дефицитом или наступления летального исхода вследствие нарушения мозгового кровообращения (H.-K.Shin и соавт., 1999).
Реже встречаются воспалительные поражение сосудистой стенки (болезнь Такаясу и другие артерииты). Наиболее уязвимыми при этом оказываются женщины детородного возраста. На фоне уже имеющейся дефектной стенки сосуда с истончением медии и утолщенной, уплотненной интимой возможно ее расслоение даже в условиях незначительной травматизации (S.Kurihara и соавт., 2002). У лиц молодого возраста причиной сочетания нарушения проходимости экстра- и интракраниальных артерий и повышенного тромбообразования может явиться антифосфолипидный синдром (J.Provenzale и соавт., 1998). Важную роль играют врожденные особенности строения сосудистого русла – аномальное отхождение позвоночных артерий, гипоплазия (реже – аплазия) одной из них, патологическая извитость позвоночных или основной артерий, недостаточное развитие анастомозов на основании мозга, в первую очередь артерий виллизиева круга, резко ограничивающее возможности коллатерального кровоснабжения в условиях поражения магистральной артерии. При обследовании 768 пациентов с клиническими проявлениями ВБН аномалии развития дистальной порции одной или обеих позвоночных артерий были выявлены в 88 случаях (Y.Paksoy и соавт., 2004). У некоторых пациентов причиной возникновения ВБН может явиться поражение мелких мозговых артерий – микроангиопатия на фоне артериальной гипертензии, сахарного диабета.
Традиционно в качестве важной причины ВБН рассматривается сдавление позвоночных артерий патологически измененными шейными позвонками (при спондилезе, спондилолистезе, значительных размеров остеофитах). Многочисленные исследования последних лет позволили в значительной степени пересмотреть роль компрессионного воздействия на позвоночные артерии в патогенезе ВБН, хотя в ряде случаев имеется достаточно выраженная компрессия артерии при поворотах головы, которая помимо снижения кровотока по сосуду может сопровождаться и артерио-артериальными эмболиями (S.Yamaguchi и соавт., 2003). Вероятность экстравазальной компрессии существует при сдавлении подключичной артерии гипертрофированной лестничной мышцей, гиперплазированными поперечными отростками шейных позвонков. Патогенетическая роль компрессии позвоночной артерии возрастает при острой травме шейного отдела позвоночника, например транспортной (хлыстообразная травма), а также ятрогенной при неадекватных манипуляциях мануальной терапии, неправильном выполнении гимнастических упражнений.
Современные представления о патогенезе церебральной ишемии, в частности ВБН, учитывают роль повышенного тромбобразования, изменений реологических свойств крови. В последние годы уточнена роль в патогенезе инсульта в вертебрально-базилярной системе кардиоэмболий, частота которых достигает 25% (T.Glass и соавт., 2002). Хорошо известно, что атеросклеротический стеноз позвоночной артерии может осложниться формированием пристеночного тромба, способного привести к полной окклюзии просвета сосуда. Нарастающий тромбоз позвоночной и(или) основной артерии на определенном этапе своего развития может проявляться клинической картиной транзиторных ишемических атак в вертебрально-базилярной системе. Вероятность тромбоза повышается в зонах травматизации артерии, например при прохождении в костном канале поперечных отростков СVI-СII. Вероятно, провоцирующим моментом развития тромбоза позвоночной артерии в ряде случаев способно оказаться длительное пребывание в неудобной позе с вынужденным положением головы. Внедрение в клиническую практику УЗДГ-мониторировании сигналов, отражающих прохождение по сосуду микроэмболов, позволяет у отдельных больных рассматривать мелкие артерио-артериальные эмболии, источником которых является рыхлый пристеночный тромб, в качестве возможной причины ТИА как в каротидной, так и вертебрально-базилярной системах. В целом роль расстройств микроциркуляции в патогенезе ВБН сомнения не вызывает (I.Bernath и соавт., 2004).
Результаты нейровизуализационных методов исследования (в первую очередь МРТ), а также данные секционных исследований выявляют у больных с ВБН серьезные изменения ткани головного мозга – мозгового ствола, моста, мозжечка, коры затылочных долей. У этих пациентов выявляются различной давности лакунарные инфаркты, признаки гибели нейронов и пролиферации глиальных элементов, атрофические изменения коры больших полушарий. Эти данные, подтверждая существование органического субстрата заболевания у пациентов с ВБН, свидетельствуют о необходимости тщательного поиска причины заболевания в каждом конкретном случае.
Клинические проявления ВБН весьма полиморфны, в ее основе лежит сочетание характерных жалоб больного и объективно выявляемой неврологической симптоматики, свидетельствующих о вовлечении структур, кровоснабжающихся из вертебрально-базилярной системы. Очаговая неврологическая симптоматика у больных с ВБН характеризуется сочетанием проводниковых (пирамидные, чувствительные), вестибулярных и зрительных расстройств, а также симптомов нарушения функции черепных нервов. Сочетание признаков и степень их выраженности определяются локализацией и размерами очага поражения, возможностями коллатерального кровообращения. Именно вариабельностью системы кровоснабжения мозгового ствола и мозжечка объясняется тот факт, что описанные в классической литературе неврологические синдромы относительно редко в чистом виде встречаются в практике. Отмечено, что во время приступов может меняться сторона преимущественных двигательных нарушений (парезы, атаксия), а также чувствительных расстройств. Следует иметь в виду, что ни один из перечисленных признаков, возникающих изолированно, не может рассматриваться как проявление ВБН, только комбинация симптомов позволяет отнести к категории транзиторных ишемических атак.
Расстройства движения у больных ВБН характеризуются сочетанием центральных парезов, а также нарушений координации вследствие поражения мозжечка и его связей. Следует отметить, что клинически далеко не всегда удается идентифицировать вовлечение в патологический процесс зон кровоснабжения сонных или позвоночных артерий, что делает желательным применение методов нейровизуализации. Как правило, имеется сочетание динамической атаксии в конечностях и интенционного тремора, нарушений походки, одностороннего снижения мышечного тонуса. Сенсорные расстройства проявляются симптомами выпадения с появлением гипо- или анестезии в одной конечности, половине туловища. Возможно появление парестезий, обычно вовлекаются кожные покровы конечностей и лица. Расстройства поверхностной и глубокой чувствительности встречаются у четверти больных с ВБН и, как правило, обусловлены поражением вентролатерального таламуса в зонах кровоснабжения a. thalamogeniculatа или задней наружной ворсинчатой артерии (A.Georgiadis и соавт., 1999).
Зрительные нарушения могут протекать по типу выпадения полей зрения (скотомы, гомонимная гемианопсия, корковая слепота, реже – зрительная агнозия) или появления фотопсий. При поражении мозгового ствола возникают нарушения функций черепных нервов – глазодвигательные расстройства (диплопия, сходящееся или расходящееся косоглазие, разностояние глазных яблок по вертикали), периферический парез лицевого нерва, бульбарный (реже – псевдобульбарный) синдром. Указанные симптомы появляются в различной комбинации, намного реже встречается их изолированное возникновение вследствие обратимой ишемии в вертебрально-базилярной системе. Следует учитывать возможность сочетанного поражения мозговых структур, кровоснабжающихся из систем сонных и позвоночных артерий.
Частым проявлением ВБН является приступ головокружения (длительностью от нескольких минут до часов), что может быть обусловлено морфофункциональными особенностями кровоснабжения вестибулярного аппарата, его высокой чувствительностью к ишемии. Обычно головокружение носит системный характер, проявляется ощущением вращения или прямолинейного движения окружающих предметов или собственного тела. Характерны вегетативные расстройства, сопровождающие головокружение: тошнота, рвота, обильный гипергидроз, изменение частоты сердечных сокращений и уровня артериального давления. В ряде случаев головокружение носит несистемный характер и пациент испытывает ощущение проваливания, укачивания, зыбкости окружающего пространства. С течением времени интенсивность ощущения головокружения может ослабевать, при этом выявляющиеся очаговые симптомы (нистагм, атаксия) становятся более выраженными и приобретают стойкий характер.
Необходимо, однако, учитывать, что ощущение головокружения является одним из наиболее распространенных симптомов, частота которого увеличивается с возрастом. Головокружение у больных с ВБН, так же как и у пациентов с иными формами сосудистого поражения головного мозга, может быть обусловлено страданием вестибулярного анализатора на различных уровнях, и характер его определяется не столько особенностями основного патологического процесса (атеросклероз, микроангиопатия, артериальная гипертензия), сколько локализацией очага ишемии. При анализе причин головокружения было установлено, что в 44% оно возникло вследствие поражения периферического и в 11% – центрального отделов вестибулярного аппарата, психиатрические расстройства имели место в 16%, прочие заболевания и патологические состояния – в 25% и установить причину головокружения не представлялось возможным в 13% наблюдений. При этом головокружение оказалось связанным с сосудистыми заболевания головного мозга в 6% и еще в 1,5% случаев – с эпизодами остро развившейся сердечной аритмии (K.Kroenke и соавт., 2000).
Внезапно появляющееся системное головокружение, в особенности в сочетании с остро развившейся односторонней глухотой и ощущением шума в ухе, может явиться характерным проявлением инфаркта лабиринта (хотя изолированное головокружение нечасто является единственным проявлением ВБН). У больного могут отсутствовать иные неврологические симптомы, в связи с чем требуется тщательное проведение диагностического поиска для установления его причины. Существуют данные о том, что детальное неврологическое, отоневрологическое и ангиологическое обследование у пациентов с сочетанием головокружения и нарушения равновесия нередко позволяет установить характер сосудистого поражения головного мозга (A.Kumar и соавт., 1998).
Сходную клиническую картину может иметь доброкачественное приступообразное позиционное головокружение, обусловленное поражением вестибулярного аппарата и не связанное с расстройствами его кровоснабжения. Надежным тестом для его диагностики являются пробы Холлпайка. Также диагностические сложности возникают при приступах головокружения, обусловленных вестибулярным нейронитом, острым лабиринтитом, в ряде случаев – гидропосм лабиринта вследствие хронического отита, болезнью Меньера (А.С.Шеремет, 2001). Приступы головокружения могут вызываться перилимфатической фистулой, возникшей вследствие перенесенной травмы, операции. При этом обычно наблюдается одностороннее снижение слуха. Среди редких причин возникновения приступов головокружения, которые приходится дифференцировать с ВБН, следует отметить невриному слухового нерва (J.Furman, 1999). Возникновение эпизодов головокружения у молодых лиц требует исключения в первую очередь демиелинизирующих заболеваний. Сочетание стойких головокружений, нарушений равновесия, неустойчивости при ходьбе, когнитивные расстройства требуют исключения нормотензивной гидроцефалии (G.Halmagyi, 2000). Серьезную диагностическую и терапевтическую проблему представляют ощущения неустойчивости, потеря равновесия у больных с эмоциональными и психическими расстройствами (тревожные, депрессивные нарушения).
Нарушения слуха (снижение его остроты, ощущение шума в ушах) также являются частыми проявлениями ВБН. Следует, однако, учитывать, что около трети популяции старшего возраста систематически отмечают ощущение шума, при этом больше половины их них расценивают свои ощущения как интенсивные, доставляющие им значительные неудобства (J.Vernon, 1994). В связи с этим не следует расценивать все аудиологические расстройства как проявления цереброваскулярной патологии, учитывая высокую частоту дегенеративных процессов, развивающихся в среднем ухе. В то же время существуют данные о том, что кратковременные эпизоды (до нескольких минут) односторонней обратимой утраты слуха в сочетании с шумом в ухе и системным головокружением являются продромами тромбоза передней нижней мозжечковой артерии, что требует пристального внимания к таким пациентам (H.Lee и соавт., 2003). Как правило, источником нарушения слуха в этой ситуации является непосредственно улитка, крайне чувствительная к ишемии, относительно реже страдает ретрокохлеарный сегмент слухового нерва, имеющий богатую коллатеральную васкуляризацию.
Получены данные о высокой эффективности тромболизиса у больных тромбозом или эмболией позвоночной или основной артерии, причем отмечено, что сроки его проведения превышают «терапевтическое окно» у больных с каротидным инсультом, а риск развития геморрагических осложнений является относительно меньшим даже при проведении системного, а не селективного лизиса (T.Brandt, 2002).
Накоплены сведения об использовании транслюминальной ангиопластики магистральных артерий, в том числе проксимального сегмента у пациентов с ВБН (J.De Vries и соавт., 2005). Из 110 больных с симптомными стенозами подключичных артерий, вмешательство было проведено у 102 (93%) больных. Интраоперационное осложнение в виде ишемического инсульта развилось у 1 больного. При средней длительности наблюдения в 23 мес установлено, что у 89% больных сохранялся удовлетворительный кровоток по артерии, на которой проводилось вмешательство, что позволяет авторам рекомендовать данный метод как эффективный способ профилактики предупреждения инсульта в вертебрально-базилярной системе.
Основное большинство пациентов с ВБН получают консервативное лечение в амбулаторных условиях. Необходимо иметь в виду, что больные с остро возникшим очаговым неврологическим дефицитом должны быть госпитализированы в неврологический стационар, так как следует учитывать возможность нарастающего тромбоза крупного артериального ствола с развитием инсульта со стойким неврологическим дефицитом.
Терапевтическая тактика у больных с ВБН определяется характером основного патологического процесса, при этом целесообразно проведение коррекции основных модифицируемых факторов риска сосудистых заболеваний головного мозга. Наличие артериальной гипертензии требует проведения обследования с целью исключения ее вторичного характера (вазоренальная гипертензия, тиреотоксикоз, гиперфункция надпочечников и пр.). Необходим систематический контроль уровня артериального давления и обеспечение рациональной диетотерапии (ограничение в рационе поваренной соли, исключение потребления алкоголя и курения, дозированные физические нагрузки). При отсутствии положительного эффекта на протяжении 3–6 мес следует начинать медикаментозную терапию в соответствии с общепринятыми принципами. Достижение целевого уровня давления необходимо в первую очередь у пациентов с имеющимся поражением органов-мишеней (почки, сетчатка глаза и пр.), страдающих сахарным диабетом. Лечение может быть начато с приема ингибиторов АПФ и блокаторов рецепторов ангиотензина. Важно, что эти антигипертензивные препараты обеспечивают не только надежный контроль уровня артериального давления, но и обладают нефро- и кардиопротективными свойствами. Ценным следствием их применения является ремоделирование сосудистого русла, возможность которого предполагается и в отношении сосудистой системы головного мозга. При недостаточном эффекте возможно применение антигипертензивных препаратов из других групп (блокаторы кальциевых каналов, -блокаторы, диуретики). Данные исследования PROGRESS убедительно свидетельствуют о том, что комбинация ингибитора АФП периндоприла и диуретика индапамида снижает риск развития инсульта, инфаркта миокарда и смертности от заболеваний сердечно-сосудистой системы на 28, 26 и 26% соответственно (J.Chalmers, 2003). Это позволяет рекомендовать указанную комбинацию для применения пациентам, перенесшим ТИА или инсульт, в том числе и больным с ВБН. У лиц пожилого возраста при наличии стенозирующего поражения магистральных артерий головы необходимо аккуратное снижение артериального давления, так как имеются данные о погрессированиии сосудистого поражения мозга при чрезмерно низком артериальном давлении (E.Paran и соавт., 2003),
При наличии стенозирующего поражения магистральных артерий головы, высокой вероятности тромбоза или артерио-артериальных эмболий эффективным способом профилактики эпизодов острой церебральной ишемии является восстановление реологических свойств крови и предупреждение формирования клеточных агрегатов. С этой целью широко используются антиагреганты.
Наряду с антигипертензивными средствами и антиагрегантами для лечения больных с ВБН используются препараты из группы вазодилататоров. Основным эффектом этой группы препаратов считается увеличение церебральной перфузии за счет уменьшения сосудистого сопротивления. В то же время исследования последних лет дают основания предполагать, что некоторые эффекты этих препаратов могут быть обусловлены не только сосудорасширяющим действием, но и непосредственным влиянием на метаболизм головного мозга, что необходимо учитывать при их назначении.
Целесообразность их вазоактивных средств, используемые дозы и длительность курсов лечения определяются состоянием пациента, его приверженностью к лечению, характером неврологического дефицита, уровнем артериального давления, темпами достижения положительного результата. Желательно время проведения курса лечения приурочить к неблагоприятному в метеорологическом отношении периоду (осенний или весенний сезон), периоду повышенных эмоциональных и физических нагрузок. Лечение следует начинать с минимальных дозировок, постепенно доводя дозу до терапевтической. В случае отсутствия эффекта от монотерапии вазоактивным препаратом желательно использовать другое лекарственное средство сходного фармакологического действия. Использования комбинации двух препаратов сходного действия имеет смысл лишь у отдельных пациентов.
Хорошо зарекомендовал себя циннаризин, основной эффект которого реализуется за счет обратимого блокирования кальциевых каналов и расширения церебральных артерий. Важным положительным свойством циннаризина является его способность угнетать функцию вестибулярного аппарата, вследствие чего он оказывает эффект в виде уменьшения выраженности головокружения, в особенности у больных с нарушениями кровообращения в вертебрально-базилярной системе. Циннаризин обладает очень умеренным воздействием на уровень артериального давления, вследствие чего может быть использован у широкого круга пациентов. Кроме того, препарат оказывает легкое седативное действие, которое следует учитывать при одновременном применении снотворных, транквилизаторов.
Препарат характеризуется хорошей переносимостью, из нежелательных побочных эффектов следует отметить сонливость, ощущение разбитости, сухость во рту. Как правило, их появление не требует отмены препарата, можно ограничиться временным уменьшением дозировки. Не требуется лабораторного контроля проводимого лечения. Назначается по 25–50 мг 3 раза в сутки после еды, в отдельных случаях для достижения терапевтического эффекта возможно повышение разовой дозы до 75 мг. Необходимость применения, дозировки и сроки назначения в значительной степени определяются состоянием пациента и рядом прочих факторов (уровень артериального давления, переносимость лечения, необходимость комбинирования с другими лекарственными средствами). У многих больных целесообразно проведение повторных 2–3-месячных курсов терапии с периодической сменой лекарственного препарата.
Для лечения больных с различными формами цереброваскулярной патологии широко применяются препараты, обладающие положительным влиянием на метаболизм головного мозга, оказывающие нейротрофическое и нейропротективное действие (Е.И.Гусев, В.И.Скворцова, 2001). Применяются пирацетам, церебролизин, актовегин, семакс, глицин, большое число других препаратов. Значительный эффект в виде снижения летальности, уменьшения выраженности неврологического дефицита, ускорения восстановительных процессов отмечен у больных с острым мозговым инсультом. Имеются данные о нормализации когнитивных функций на фоне их применения у пациентов с хроническими расстройствами мозгового кровообращения.
Представляется перспективным использование комбинированных препаратов для лечения данной патологии. Фезам представляется удачной комбинацией лекарственных препаратов (содержит 400 мг пирацетама и 25 мг циннаризина), оптимальным образом дополняющих присущие каждому из составляющих компонентов фармакологические эффекты и оказывающих положительное влияние на состояние церебральной гемодинамики и метаболизм головного мозга.
Ноотропный препарат пирацетам повышает устойчивость нейронов к гипоксии, улучшает интегративную деятельность головного мозга, а блокатор кальциевых каналов циннаризин способствует оптимизации церебральной гемодинамики, не вызывая при этом синдрома обкрадывания. Основные клинические эффекты препарата обусловлены нормализацией церебральной гемодинамики, позитивным воздействием на метаболизм головного мозга, уменьшением выраженности ощущения головокружения. Очень ценно, что при комбинации указанных препаратов не наблюдается усиления их токсического эффекта. Препарат эффективен как у пациентов с острыми состояниями, так и в хронической стадии ВБН. Имеющиеся сведения о его положительном воздействии на состояние когнитивных функций, клинических проявлений атаксии, координаторных расстройств позволяют рекомендовать фезам для лечения пациентов как с изолированной ВБН, так и с дисциркуляторной энцефалопатией различной степени выраженности.
Назначение фезама по 2 капсулы 3 раза в сутки на протяжении 3–6 нед сопровождается улучшением состояния когнитивных функций, уменьшением выраженности головокружения, координаторных нарушений. Представляется целесообразным применение фезама в комплексной терапии у больных с ВБН.
В комплексном лечении больных с БВН должны быть использованы симптоматические лекарственные средства – препараты, уменьшающие выраженность головокружения, способствующие нормализации настроения (антидепрессанты, анксиолитики, снотворные), при наличии соответствующих показаний – обезболивающие средства. Желательно подключение немедикаментозных способов лечения – физиотерапии, рефлексотерапии, лечебной гимнастики. Следует подчеркнуть необходимость индивидуализации тактики ведения пациента с ВБН. Именно учет основных механизмов развития заболевания, адекватно подобранный комплекс лекарственных и немедикаментозных методов лечения способны улучшить качество жизни пациентов и предупредить развитие инсульта.