Диакарб с чем принимать в комплексе
Диакарб
Диакарб – таблетки для приема внутрь, обладающие мочегонным действием. Применяются в офтальмологии с целью снижения внутриглазного давления, Могут назначаться при отеках внутриглазных структур, включая зрительный нерв.
Состав и форма выпуска
Диакарб – таблетки пероральные белого цвета, округлой формы 250 мг, каждая из которых содержит:
Упаковка. Блистеры ячейковые по 12 таблеток в пачке картонной с инструкцией.
Фармакологические свойства
Диакарб – диуретик, ингибитор карбоангидразы, способный оказывать слабое мочегонное действие вследствие ингибирования фермента карбоангидразы, локализованного в извитом проксимальном канале нефрона. Свойства данного диуретика дают возможность увеличить выведение с мочой калия, натрия и бикарбоната. На процессы выделения хлора и снижения кислотности мочи таблетки Диакарб не влияют. Угнетением карбоангидразы в реснитчатом теле, препарат вызывает уменьшение выработки водянистой влаги, что сопровождается, в свою очередь, снижением показателей внутриглазного давления.
Под влиянием препарата на ферменты карбоангидразы в головном мозге, наблюдается противосудорожный эффект. Кроме того, Диакарб подавляет активность мозговых желудочков со снижением выработки спинномозговой жидкости, что сказывается положительно при повышенном внутричерепном давлении.
Продолжительность действия препарата Диакарб составляет 12 часов. Выводится вещество преимущественно почками в неизмененном виде.
Показания к применению
Способ применения и дозы
Для купирования отечного синдрома внутренних сред глаза, таблетки Диакарб назначают в дозе 250-375 мг. Максимальный эффект действия препарата наступает спустя 1 или 2 дня. Далее, для предупреждения системного ацидоза, необходимо сделать однодневный перерыв. В период лечения препаратом Диакарб рекомендуется придерживаться бессолевой диеты, принимать калийсодержащие препараты.
При открытоугольной глаукоме взрослая доза Диакарб составляет 250 мг до 4-х раз в сутки. Повышение дозировки диуретика не ведет к повышению терапевтического эффекта.
В терапии вторичной глаукомы, доза препарата, как правило, составляет 250 мг трижды в сутки. Нередко, терапевтический эффект наблюдается и после двух приемов препарата в день.
Для детей при остром приступе глаукомы, дозировка препарата Диакарб рассчитывается в соответствии с массой тела ребенка (10-15 мг/кг). Суточная доза при этом делится на 3 или 4 приема.
При пропуске приема очередной дозы, увеличивать следующую нецелесообразно.
Противопоказания
Препарат должен назначаться с осторожностью пациентам с почечными и печеночными отеками, а также принимающим высокие дозы ацетилсалициловой кислоты.
Побочные действия
Передозировка
При превышении терапевтических доз препарата Диакарб возможно усиление указанных побочных эффектов. В качестве лечения показана симптоматическая терапия.
Лекарственные взаимодействия
Совместное применение диуретика Диакарб и противоэпилептических средств способно усиливать проявления остеомаляции.
Мочегонный эффект препарата усиливается при приеме с теофиллином либо другими диуретиками, за исключением кислотообразующих, которые данный эффект снижают.
Прием препарат Диакарб на фоне терапии аспирином, эфедрином, дигоксином, карбамазепином, недеполяризующими миорелаксантами повышается риск возникновения токсических эффектов.
Особые указания
При приеме препарата Диакарб более 5 дней без перерыва, возрастает риск развития системного ацидоза. Кроме того, риск развития ацидоза велик при приме препарата пожилыми пациентами либо пациентами с болезнями почек.
При назначении длительной терапии препаратом, необходимо осуществлять контроль показателей периферической крови и водно-электролитного баланса.
Хранят упаковку с таблетками Диакарб при комнатной температуре. Берегут от детей. Срок хранения препарата составляет 3 года.
Цена препарата Диакарб
Стоимость препарата «Диакарб» в аптеках Москвы начинается от 215 руб.
Аналоги Диакарба
Лекарственных препаратов с аналогичным действующим веществом нет. Аналогами по фармакологическому действию являются другие мочегонные препараты (фуросемид, лазикс, гипотиазид).
Обратившись в «Московскую Глазную Клинику», Вы сможете пройти обследование на самом современном диагностическом оборудовании, а по его результатам – получить индивидуальные рекомендации ведущих специалистов по лечению выявленных патологий.
Клиника работает семь дней в неделю без выходных, с 9 до 21 ч. Записаться на прием и задать специалистам все интересующие Вас вопросы можно по телефонам 8 (800) 777-38-81 и 8 (499) 322-36-36 или онлайн, воспользовавшись соответствующей формой на сайте.
Заполните форму и получите скидку 15 % на диагностику!
Университет
Назначая мочегонные препараты, специалисты исходят преимущественно из собственного клинического опыта. При этом известно, что применение диуретиков у имеющих признаки задержки жидкости чревато побочными эффектами (дегидратация, гипокалиемия, нарушения ритма сердца). Особенно сложно контролировать результаты лечения врачам амбулаторной практики: существенную часть ответственности за прием препаратов они вынужденно делегируют пациентам и их родственникам.
Предлагаемый алгоритм назначения диуретической терапии при СЗЖ создан на основании исследований, рекомендаций, клинического опыта и призван оптимизировать ведение этой сложной категории больных в амбулаторных условиях.
Основные правила назначения мочегонных препаратов при СЗЖ Терапия мочегонными препаратами должна начинаться только при наличии симптомов и признаков задержки жидкости, к которым относятся:
• появление или усиление одышки инспираторного характера, тахипноэ (ЧДД >16 в минуту);
• пароксизмальное ночное удушье;
• пароксизмальный ночной кашель (в отсутствие ХОБЛ);
• необходимость поднимать изголовье, чтобы спать (возможно ортопноэ);
• появление периферических отеков;
• скопление жидкости в полостях (асцит, гидроторакс, гидроперикард);
• увеличение веса на 2 кг за 1 неделю;
• набухание и пульсация шейных вен (венный пульс);
• влажные хрипы в легких;
• увеличение прямого размера печени;
• рентгенологические признаки застоя в малом кругу кровообращения (венозная гипертензия);
• повышенное давление наполнения левого желудочка.
Если перечисленные признаки и симптомы развились в течение 1–3 дней, сопровождаются тахикардией, гипотонией, то подобное состояние должно расцениваться как острая декомпенсация сердечной деятельности.
В этом случае предлагаемый алгоритм неприменим и, как правило, рациональное ведение больного в амбулаторных условиях не представляется возможным.
Если СЗЖ появился в результате хронической сердечной недостаточности, то диуретики надо назначать в комбинации с терапией иАПФ (при их непереносимости антагонистами рецепторов к ангиотензину II, бета-адреноблокаторами и антагонистами минералокортикоидных рецепторов (АМКР)).
Диуретики при СЗЖ следует использовать непрерывно, мочегонную терапию проводить ежедневно. Прерывистые курсы диуретиков провоцируют гиперактивацию нейрогормональных систем и могут способствовать прогрессированию СЗЖ.
Важно ежедневное взвешивание. Максимально допустимое снижение веса — 1 кг/сут, в амбулаторных условиях — не более 0,5 кг/сут. Дегидратация и избыточный диурез более опасны, чем сам отечный синдром.
Назначение и титрование дозы диуретиков на повышение требуют обязательного контроля уровня электролитов крови, скорости клубочковой фильтрации (СКФ), продолжительности интервала QT не реже 1 раза в неделю. После стабилизации состояния определять уровни калия и креатинина/СКФ можно 1 раз в 3–6 месяцев.
При достижении клинического эффекта (уменьшение проявлений СЗЖ, увеличение толерантности к физическим нагрузкам) необходимо начинать титрование дозы мочегонного «на понижение» с ежедневным контролем веса. Если состояние пациента стабилизируется, разрешено даже отменить диуретик (больного регулярно наблюдать). При назначении активной диуретической терапии важно помнить об особенностях водно-солевого режима. Оптимальный диурез достигается, если лечение проводят на фоне диеты с обычным количеством натрия при легком снижении объема выпиваемой жидкости (1–1,2 л/сут). Т. е. целесообразно не резко уменьшать потребление соли, а лишь ограничить жидкость.
Алгоритм назначения мочегонных препаратов
Если СЗЖ приводит к незначительному ограничению физической активности пациента, что соответствует II ФК ХСН, для принятия решения о выборе диуретических средств необходимо оценить функцию почек и принимаемую базовую терапию (рис.).

Достижение положительного диуреза с помощью ТД сопряжено с более высокой вероятностью гипотонии, чем использование ПД. Снижение АД является независимым фактором негативного прогноза у больных с ХСН — основной причиной СЗЖ.
Следует особо отметить, что даже при умеренно выраженной хронической болезни почек (ХБП) эффективность ТД уменьшается, а снижение СКФ менее 30 мл/мин/ 1,73 м2 является абсолютным противопоказанием к их назначению.
Все перечисленное в значительной степени сужает роль ТД в современных схемах лечения СЗЖ. Они могут быть включены в состав комбинированной диуретической терапии при неэффективности больших доз ПД.
При выявлении клинически выраженного СЗЖ возможно продолжение приема ТД, если они были назначены в составе комбинированной антигипертензивной терапии у пациента с АГ при сохранении САД > 140 мм рт. ст. и СКФ > 60 мл/мин/1,73 м2. Однако в этой ситуации для устранения признаков задержки жидкости необходимо присоединить ПД в стартовых дозах. СКФ рассчитывают по формуле MDRD. СКФ = 186 (креатинин (в мкмоль/л) / 88) – 1,154 (возраст (в годах) – 0,203) (для женщин результат умножают на 0,742). Расчет клиренса эндогенного креатинина (КК) может быть проведен по формуле Кокрофта–Голта (Сосkcrоft–Gаult): КК = (140 – возраст) вес (в кг) / креатинин 1,22 (для мужчин); КК = (140 – возраст) вес / креатинин 1,03 (для женщин).
Терапия ТД требует на первых этапах ежедневного контроля электролитов из-за высокого риска развития гипокалиемии, что сложно организовать в амбулаторных условиях.
Если у пациента имеются значительные ограничения физической активности или клиническая картина СЗЖ проявляется в покое (III–IV ФК), то необходимо начать мочегонную терапию со стартовых доз ПД (табл.).
Преимущество стоит отдавать ПД с большим периодом полувыведения и предсказуемой абсорбцией из ЖКТ. Удлинение интервала высвобождения молекул мочегонного препарата, достигаемое благодаря использованию особой матрицы, снижает пик концентрации препарата в крови и увеличивает время максимальной концентрации препарата. В связи с этим при применении таких препаратов (торасемид замедленного высвобождения) развивается более мягкий и предсказуемый диуретический эффект, в меньшей степени ухудшающий качество жизни. Кроме того, торасемид замедленного высвобождения уменьшает риск развития у пациента пикообразного натрийуреза, который может привести к поражению почечных канальцев, а также компенсаторной активации САС и РААС, что снижает результат диуретической терапии.
При неэффективности стартовых доз ПД они должны быть удвоены, но превышать максимально допустимые нельзя. Если в качестве стартового препарата выбран фуросемид, то предпочтительно перейти на торасемид из-за более высокой биодоступности у больных с отечным синдромом (соотношение доз торасемида к фуросемиду составляет примерно 1:4). Если высокие дозы ПД не приводят к купированию проявлений СЗЖ, то рекомендовано присоединить ингибитор карбоангидразы — ацетазоламид. Этот препарат, помимо мочегонного действия, обладает способностью изменять рН мочи в кислую сторону и может привести к восстановлению чувствительности к ПД. Обычно соблюдается следующая схема: ацетазоламид 250 мг 2–3 раза в сутки 3–4 дня (1 раз в 2–3 недели). Если терапия не привела к значительному улучшению состояния больного и у него сохраняется ограничение физической активности на уровне II–IV ФК, требуется назначение или увеличение доз АМКР вплоть до максимальных.
• Увеличение доз АМКР при СЗЖ допускается до 200 мг/сут для верошпирона. Доза препарата должна быть разделена на 2 приема: утром и в обед.
• Увеличение доз АМКР допускается только в ситуации, когда ХБП не тяжелее 3-й стадии, а уровень калия нормальный или пониженный.
• Строго обязателен лабораторный контроль калия и креатинина (СКФ). При уровне калия более 5,0–5,5 ммоль/л доза АМКР уменьшается вдвое. При снижении СКФ < 10 мл/мин/ 1,73 м2 требуется отмена АМКР.
• При более значимом отклонении уровня калия от нормы — более 5,5 ммоль/л — проводится коррекция дозы вплоть до отмены препарата, назначается диета с низким содержанием калия.
• После снижения дозы на 50% повторное увеличение дозы АМКР возможно спустя 1 месяц при условии стойкой нормокалиемии.
• При стабильном состоянии и отсутствии колебаний уровня креатинина контроль уровня калия должен осуществляться 1 раз в 3 месяца.
• Необходимо помнить, что сочетание иАПФ и АМКР всегда должно рассматриваться как потенциально приводящее к гиперкалиемии. Неэффективность всех перечисленных мероприятий требует оценки возможных причин рефрактерности к диуретической терапии. Причинами отечного синдрома, рефрактерного к комбинированной диуретической терапии могут быть:
• замедление всасывания диуретиков (преимущественно фуросемида) в ЖКТ у пациентов с асцитом и анасаркой;
• неконтролируемый прием NaCl;
• текущая терапия НПВС;
• прогрессирование почечной недостаточности;
Следующий этап лечения СЗЖ должен включать внутривенное болюсное или капельное введение диуретиков (фуросемида), а при необходимости и комбинацию ПД и ГХТ.
Вполне вероятно, что в данной ситуации на первый план выходит низкое системное АД. В этом случае важно не дальнейшее наращивание диуретической терапии, а усиление плазмотока через почку, что достигается введением прессорных аминов.
Также высока вероятность потребности в немедикаментозных методах борьбы с СЗЖ — гемодиализ, ультрафильтрация и др. На этом этапе продолжать амбулаторное ведение больного нереально, тактика его дальнейшего лечения выходит за рамки настоящего алгоритма.
Очевидно, что в представленном алгоритме не рассмотрены все возможные клинические ситуации. Он не отменяет необходимости индивидуального подхода с учетом основного и сопутствующего заболеваний, условий проживания пациента и опыта лечащего врача. Однако обозначает основные направления для поиска рациональных решений при ведении больных с синдромом задержки жидкости в амбулаторной практике.
Александр Бова, доктор мед. наук, профессор, заслуженный врач Республики Беларусь,
Сергей Трегубов,ассистент кафедры военно-полевой терапии БГМУ
Медицинский вестник, 6 августа 2014
Применение диакарба (ацетазоламида) в неврологической практике
А.П. Рачин, А.В. Сергеев
ВВЕДЕНИЕ
Ацетазоламид (Диакарб) является одним из наиболее часто применяемых диуретиком в клинической практике врачей различных специальностей. Начиная с 50-х годов прошлого столетия изучение действия сульфаниламидов, которые приводили к развитию метаболического ацидоза, способствовало синтезу первого не ртутного мочегонного препарата – ацетазоламида. Длительное время применение препарата имело больше теоретический, а не практический аспект. Однако постепенно ацетазоламид стал успешно использоваться в практике при лечении сердечной и сердечно-легочной патологии, глаукомы, эпилепсии, ликвородинамических расстройств, а также хронической внутричерепной гипертензии. Начиная с 1957 года, когда A.R.Elwidge et al. впервые успешно применили ацетазоламид для лечения гидроцефального синдрома, и по настоящий момент это наиболее универсальный препарат при терапии ликвородинамических нарушений и повышенного внутричерепного давления. В последние годы данный препарат успешно применяется при лечении синдрома центрального апноэ во сне, некоторых вариантов головной боли, а также для терапии гипер- и гипокалемического периодического паралича.
В неврологической практике ацетазоламид (Диакарб) используется при лечении:
Гидроцефалия и повышение внутричерепного давления
Ацетазоламид является одним из ведущих препаратов в терапии ликвородинамических расстройств. Впервые для лечения гидроцефального синдрома и внутричерепной гипертензии он был применен A.R.Elwidge et al. в 1957 году.
Основными причинами увеличения ликвора в полости черепа, т.е. внутричерепной гидроцефалии являются:
Согласно данным В.Р.Пурина и Т.П.Жуковой (1974), выделяют активную (с повышенным ВЧД) и пассивную (с нормальным или низким ВЧД) гидроцефалию.
У здорового взрослого человека давление СМЖ находится в пределах 70-120 мм.вод.ст., а у новорожденных оно составляет менее 70-80 мм.вод.ст. При различных патологических состояниях возможно как увеличение внутричерепного давления, так и его уменьшение.
Наиболее распространенным вариантом изменения ВЧД является его повышение (внутричерепная гипертензия). Основной причиной внутричерепной гипертензии является вазогенный, цитотоксический и интерстициальный отек.
Для клинической картины синдрома внутричерепной гипертензии характерна триада основных симптомов:
Наряду с представленными выше симптомами может отмечаться разнообразная т.н. «глазная» симптоматика (отек височных половин дисков зрительных нервов, страбизм, диплопия, симптом «заходящего солнца» и т.д.), а также болезненность в точках выхода тройничного и затылочного нервов, нарушение чувствительности в зонах их иннервации.
На краниограммах у этих больных может выявляться остеопороз спинки турецкого седла, усиление «пальцевых» вдавлений и венозного рисунка.
У новорожденных детей синдром внутричерепной гипертензии проявляется нарушением сознания, рвотой, зеванием, нерегулярное дыханием, эпизодами апноэ, брадикардией, «глазными» симптомами (особенно симптомом «заходящего солнца»).
Диагностика повышения ВЧД базируется на прямой манометрии в области переднего рога бокового желудочка, эпидуральном или субарахноидальном пространствах. Используются также неинвазивные методы, позволяющие косвенно определить величину ВЧД через открытый родничок у грудных детей (манометр Schiotz, монитор Ladd и др.). Самым достоверным способом определения уровня ВЧД является метод определения эластичности краниоспинального содержимого. Для диагностики гидроцефалии используют нейросонографию, компьютерную и магнитно-резонансную томографию.
Лечение внутричерепной гипертензии и гидроцефалии проводится в зависимости от причины вызвавшей данное состояние. Как правило, это хирургические методы устранения обструктивных нарушений циркуляции ликвора, опухолей, различные виды шунтирования (при сообщающейся и несообщающейся гидроцефалии). При повышении ВЧД возможно использование консервативной терапии.
Доброкачественная внутричерепная гипертензия (pseudotumor cerebri)
Этиология и патогенез pseudotumor cerebri остаются до конца неизвестны. Среди этиологических факторов наиболее часто упоминаются: ожирение, беременность, нарушение менструального цикла, эклампсия, гипопаратиреоидизм, болезнь Аддисона, цинга, диабетический кетоацидоз, отравление тяжелыми металлами (свинец, мышьяк), прием лекарственных препаратов (витамин А, тетрациклины, нитрофуран, налидиксовая кислота, пероральные контрацептивны, длительная кортикостероидная терапия или ее отмена, психотропные средства), некоторые инфекционные заболевания, паразитарные инфекции (торулоз, трепаносомоз), хроническая уремия, лейкозы, анемия (чаще железодефицитная), гемофилия, идиопатическая тромбоцитопеническая пурпура, системная красная волчанка, саркоидоз, сифилис, болезнь Педжета, болезнь Уиппла, синдром ГийенаБарре и т.д. В этих случаях гипертензию расценивают, как вторичную, поскольку устранение названных патологических факторов способствует ее разрешению. Однако, значительную часть составляют идиопатические случаи.
Основным клиническим проявлением заболевания согласно данным Paterson и Weisberg является головная боль (90%) различной интенсивности. Для цефалгии характерны все типичные черты головной боли при повышении ВЧД: более выраженная интенсивность в утренние часы, сопровождается тошнотой, рвотой, может усиливаться при кашле и наклоне головы. Изменения зрения, по разным данным, встречаются в 35-70% случаев. Сиптомы зрительных нарушений предшествуют головной боли, включают в себя приступы кратковременного затуманивания зрения, выпадения полей зрения и горизонтальную диплопию.
В неврологическом статусе иногда отмечается недоведение или ограничение движения глазных яблок кнаружи. При офтальмоскопии выявляется двусторонний или односторонний отек диска зрительного нерва различной степени выраженности. В 10-26% случаев это приводит к необратимому снижению зрения, особенно при несвоевременном лечении.
В большинстве случаев заболевание разрешается самостоятельно, в то же время рецидивы составляют до 40%.
Диагноз подтверждается МРТ. Давление СМЖ повышенно (более 200 мм.вод.ст.), клеточный её состав не изменен.
В лечении данной патологии используют как хирургические, так и консервативные методы. Показаниями для терапии доброкачественной внутричерепной гипертензии являются: выраженные, длительные головные боли, признаки оптической нейропатии. Консервативная терапия включает: ограничение солевого и водного режима, применение диуретиков, в тяжелых случаях кортикостероидов. Основным препаратом выбора является ацетазоламид (диакарб), применяемый в дозировке 250 мг 3р/сутки.
Rodriguez de Rivera FJ et al обследовали 41 пациента с диагнозом доброкачественная внутричерепная гипертензия. На фоне проводимой терапии ацетазоламидом 250 мг 3 раза /сутки отмечалось достоверное снижение давления СМЖ в 51,2% случаев. Errquiq L et al отмечали положительный эффект при использовании комбинции препаратов (кортикостероиды+ацетазоламид). Liu GT et al в исследованиях подтвердили актуальную роль ацетазоламида, как препарата первого выбора в лечении внутричерепной гипертензии.
При отсутствии положительного эффекта от консервативной терапии в течение 2-х месяцев пациенту показано хирургическое лечение (люмбальная пункция, шунтирование, декомпрессия оболочек зрительного нерва).
В последние годы появляется все больше данных об эффективности декомпрессии самого зрительного нерва в целях предотвращения необратимой потери зрительных функций. Liu GT et al отмечают целесообразность данного оперативного вмешательства и одновременное применение диакарба в дозировке 250 мг 3р/сутки.
Таким образом, ацетазоламид является одним из наиболее эффективных препаратов применяемых при консервативном лечении как внутричерепной гипертензии, так и гидроцефалии.
Способность ацетазоламида влиять на кислотно-основное состояние крови, со сдвигом в сторону метаболического ацидоза, широко применяется в лечении дыхательных расстройств. Основным показанием к применению диакарба является синдром центрального апноэ во сне как у взрослых, так и в детском возрасте.
Синдром апноэ во сне
Существуют несколько основных видов нарушений дыхания во сне
Основной клинической точкой применения ацетазоламида при дыхательных расстройствах является синдром апноэ во сне центрального характера.
Синдром центральных апноэ во сне (СЦАС)
Согласно исследованию D. White et al, данное состояние наблюдается в 8-10% случаев синдрома апноэ во сне. Критериями диагностики является наличие 5 эпизодов апноэ за час, либо 30 на протяжении всего сна. Для синдрома апноэ во сне центрального происхождения характерно нарушение дыхания и снижение уровня насыщения крови кислородом без изменения механических свойств легких.
В формировании центрального апноэ половые и возрастные особенности не имеют высокого значения, в отличие от обструктивных нарушений дыхания. Данные о распространенности СЦАС в различных возрастных и половых группах противоречивы. По данным D. White et al, СЦАС встречается значительно чаще у лиц мужского пола, в то же время A.T. Roehrs et al отмечают противоположные тенденции. Изучение эпидемиологических особенностей СЦАС практически не проводилось. Точных данных о распространенности центральных апноэ в зависимости от возраста в литературе не встречается.
Основными причинами центрального апноэ во сне, согласно данным Wisskirhen T. Et al, являются:
Известно, что СЦАС встречается и у совершенно здоровых людей, как правило, во время нестабильной части медленного сна. Существует достаточно большое количество патологических состояний, приводящих к увеличению эпизодов СЦАС и развитию клинической картины заболевания. По данным Weil J.V., значительное количество центральных апноэ характерно для лиц, находящихся в условиях высокогорья, причиной данного состояния является снижение напряжения кислорода в воздухе. Развитие СЦАС на высоте выше 2000 метров, показывает прямую взаимосвязь между метаболическим состоянием и частотой нарушения дыхания во сне.
В результате нарушений функционирования автономной нервной системы (например, при болезни Шая-Дреджера, диабетической полинейропатии и др.), за счет изменений хеморецепторной чувствительности, часто отмечаются эпизоды центрального апноэ во сне.
При инсультах, опухолях, энцефалитах в области ствола головного мозга, сирингобульбии в результате повреждения дыхательного центра, зон хеморецепторов, генератора дыхательного ритма развиваются тяжелые расстройства дыхания, которые могут отмечаться как во сне, так и при бодрствовании. Не существует однозначного мнения о взаимосвязи мозговых полушарных инсультов и частотой развития дыхательных расстройств во сне. Однако, Bassetti C., et al (1996) обследовали 59 пациентов с транзиторными ишемическими атаками и ишемическими инсультами и отмечали наличие дыхания типа Чейн-Стокса у трети пациентов.
Особое значение имеют нарушения дыхания при хронической сердечной недостаточности (ХСН). У лиц с ХСН частота центральных апноэ во сне по данным Javaheri S., et al, достигает 40-45%. В формировании респираторных нарушений при данной патологии способствуют:
Наличие СЦАС у пациентов с хронической сердечной недостаточностью имеет важное прогностическое значение. К примеру, при гипокапнии (РаСО2 Повреждение путей от периферических хеморецепторов к дыхательным центрам продолговатого мозга, также способствует развитию СЦАС, (подобный механизм развития характерен для диабетической полинейропатии).
Часто респираторные расстройства встречаются при нервно-мышечных заболеваниях (миопатии, дистрофической миотонии, миастении и др.). В данном случае в механизме развития СЦАС основную роль играет повреждение эфферентного звена дыхательной системы, в результате происходит нарушение проведения стимула к дыхательным мышцам, а также возникает неспособность диафрагмы к полноценному сокращению во время дыхания.
Puertas J., et al показали высокую распространенность нарушений дыхания во сне у лиц, страдающих паркинсонизмом. Однако до сих пор не доказана взаимосвязь между нарушениями вегетативной нервной системы при паркинсонизме и дыхательными расстройствами. Согласно данным Елигулашвили Т.С., апноэ во сне при данной патологии связаны с дискоординацией работы дыхательных мышц в результате акинетико-ригидного синдрома.
По данным литературы, Deverauxe M et. Al., Fletcher et. Al., встречаются отдельные упоминания о дыхательных нарушениях во время сна при таких неврологических заболеваниях, как:
Клинические проявления СЦАС:
По данным Guillemintault C., такие проявления как дневная сонливость, храп, сексуальная дисфункция, когнитивные нарушения и цефалгия встречаются значительно реже при центральных апноэ в сравнении с синдромом обструктивных апноэ во сне.
Диагностика СЦАС
Диагностика нарушений дыхания во сне центрального генеза основывается на клинических характеристиках и данных дополнительных методов обследования.
Существуют критерии диагноза СЦАС согласно Международной классификации расстройств сна (1990):
А. Жалобы на нарушения сна и/или дневную сонливость
Б. Частые эпизоды поверхностного дыхания и/или эпизоды отсутствия дыхания во сне
В. По меньшей мере один из следующих симптомов:
Г. Результаты дополнительных исследований.
Д. СЦАС может сочетаться с СОАС, синдромом центральной альвеолярной гиповентиляции и синдромом беспокойных ног.
Если невозможно проведение полисомнографического исследования, то диагноз может быть поставлен на основании клинических критериев по пунктам А, Б и Г.
Современные подходы к лечению СЦАС
По данным W. McNicholas et al, у больных с СЦАС наблюдался положительный терапевтический эффект при применении кислородотерапии. При этом отмечалось уменьшение, как количества, так и длительности центральных апноэ. В результате ретроспективного наблюдения за пациентами эти изменения сохранялись в течение 5-ти месяцев. Для оценки эффективности применения кислородотерапии используется исследование в условиях специализированной лаборатории на протяжение 1-4 часов. Кислород поступает в дыхательные пути со скоростью 3-4 литра в минуту через носовой, либо трахеальный катетер. Несмотря на достаточную эффективность данного метода применение его ограничено из-за сложности использования в домашних условиях и высокой стоимости.
Метод лечения расстройств дыхания во время сна с помощью вентиляции под непрерывным положительным давлением в дыхательных путях был впервые предложен в 1981 году австралийскими ученными во главе с C. Sullivan. Сущность методики заключается в создании в верхних дыхательных путях непрерывного положительного давления, как на входе, так и на выходе. Метод с успехом применяется при обструктивном синдроме апноэ во сне, в то же время при СЦАС применение его не достаточно обосновано.
Данные литературы о применении лекарственных средств в терапии расстройств дыхания во сне достаточно противоречивы и малочисленны. Применение теофиллина, препаратов прогестерона, антидепрессантов, как правило, малоэффективно и исследования в этой области ограничены их использованием при обструктивных апноэ.
Основным препаратом выбора в лечении СЦАС является ацетазоламид (Диакарб). Известно, что одним из основных звеньев патогенеза центральных нарушений дыхания во сне является снижение оксигенации крови, что приводит к метаболическому алкалозу и угнетению дыхательных структур головного мозга. При рассмотрении фармакодинамики ацетазоламида упоминалась его способность подавлять карбоангидразу почек и как следствие нарушать кислотно-основное состояние (КОС) со сдвигом в сторону метаболического ацидоза. Развивающийся метаболический ацидоз стимулирует дыхательный центр, что способствует поддержанию нормального уровня насыщения крови кислородом.
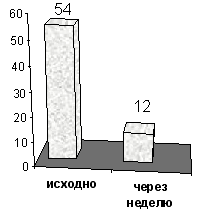
Рис 1. Эффективность применения ацетазоламида при СЦАС (по данным White, et al, 1982).
В ходе дальнейшего исследования этого препарата DeBacker, et al. (1994) отметили его положительный эффект (снижение эпизодов апноэ во сне за час) у больных с хронической сердечной недостаточностью и СЦАС. В данном исследовании обследовано 14 пациентов с ХСН и СЦАС. Ацетазоламид применялся по 250 мг на ночь, в течение 1 месяца. В результате лечения частота эпизодов апноэ во сне после однократного приема достоверно снизилась с 25,5 до 13,8 в час, а по истечении 1 месяца до 6,6 эпизодов (рис.2).
Рис.2. Эффективность применения ацетазоламида при ХСН и СЦАС (по данным DeBacker, et al., 1994).
По данным DeBacker, et al. (1995) назначение ацетазоламида (Диакарб) по 250 мг, за час до сна в течение 1 месяца позволяет улучшить качество и продолжительность сна, а также снизить дневную сонливость и усталость, уменьшить количество апноэ, его индекс и продолжительность. При этом отмечается улучшение периодичности дыхания, восстановление газового состава крови, снижается количество пробуждений и уменьшается вариабельность артериального давления в фазу “быстрого” сна.
По данным Сурковой Н.А. (2006) при терапии дыхательных расстройств во сне у 40 пациентов с гипертонической энцефалопатией диакарбом в дозе 250 мг/сутки, в течение 3-х пятидневных циклов, отмечалось улучшение когнитивных процессов (слуховая, зрительная память, лобная дисфункция), улучшение сна, дневной активности, а также уменьшение чувства усталости.
В педиатрической практике синдром апноэ во сне достигает 2-4% в общеё популяции. По данным Phillipi H., et al у младенцев отмечается достоверное снижение как самих эпизодов апноэ во сне, так и их глубины при терапии ацетазоламидом в дозе 7мг/кг/сутки в три приема в течение 11 недель.
Таким образом, способность ацетазоламида влиять на кислотно-основное равновесие со сдвигом в сторону метаболического ацидоза, позволяет его использовать для терапии дыхательных расстройств во сне, как в детской практике, так и у взрослых с ХСН и СЦАС.
Применение Диакарба при других патологических состояниях
Среди других неврологических заболеваний при которых эффективно применение ацетазоламида можно выделить эпилепсию, в особенности абсансы и менструальную эпилепсию. Согласно данным Hoddevik G.H. возможно успешное применение ацетазоламида курсами до 5 дней в комбинации с антиконвульсантами, особенно у женщин с менструальной эпилепсией. При этом Диакарб назначается по 5-25 мг/кг/сутки в 2-3 приема, но нельзя сочетать прием ацетазоламида с кетогенной диетой. Tantsura L.N, Pilipets E, исследовали применение диакарба у 96 детей с эпилепсией и фибрильными судорогами. В ходе проводимой терапии отмечалось снижение количества и тяжести приступов, что подтверждалось положительной динамикой на ЭЭГ. Исследователи также подчеркивают профилактическое действие диакарба при наличии фебрильных судорог у детей.
В современных исследованиях отмечается эффективность применения ацетазоламида при различных головных болях. По данным Wang SJ, Fuh JL, Lu SR, рекомендованно применение диакарба при доброкачественной кашлевой головной боли. Sibon I, Ghorayeb I, Henry P отмечают значительную эффективность использования ацетазоламида в лечении и профилактике гипнической цефалгии. Согласно данным Black D.F., возможно использование диакарба в качестве профилактического средства при частых приступах мигрени. Среди вторичных головных болей, диакарб в дозировке 125 мг 3 раза в сутки успешно применяется для профилактики высотной головной боли. Burtscher M рекомендует использовать ацетазоламид в данной дозировке за 2 дня до подъема на высоту выше 2500 метров, а также исключить прием алкоголя и увеличить потребление жидкости. Возможно применение ацетазоламида при посттравматических головных болях, сопровождающихся повышением внутричерепного давления, а также для профилактики приступов при семейном гипо- и гиперкалемическом периодическом параличе.
В острый период посттравматической головной боли Диакарб назначается по 250 мг 2-3 раза в сутки в течение 2-3 дней, однако при этом осмолярность крови не должна превышать 310-320 мосм/л. Для профилактики приступов семейного гипо- и гиперкалиемического паралича рекомендовано применение ацетазоламида в дозе 250 мг 4 раза в сутки.
При использовании ацетазоламида необходимо помнить меры предосторожности:
ЗАКЛЮЧЕНИЕ
Таким образом, в неврологической практике ацетазоламид (Диакарб) является одним из основных препаратов в терапии ликвородинамических расстройств, pseudotumor cerebri, хронической внутричерепной гипертензии, синдрома апноэ во сне, а также вспомогательным лекарственным средством при лечении эпилепсии, некоторых разновидностей головной боли и для профилактики приступов при семейном гипо- и гиперкалемическом периодическом параличе.