Диффузный остеопороз что это такое как лечить у женщин
Диффузный остеопороз. Особенности заболевания
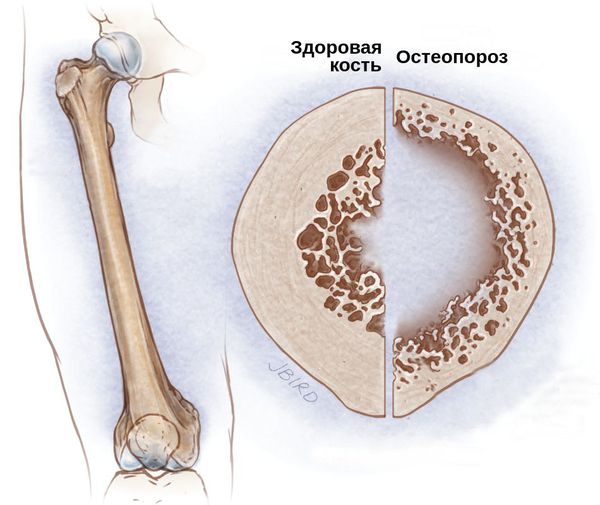
Остеопороз – достаточно распространенное возрастное заболевание костной ткани скелета человека. Он характеризуется хронической утратой костной массы, в результате чего кости становятся хрупкими и ломкими, существенно возрастает риск внезапных переломов. П
ДОСТУПНЫЕ ЦЕНЫ НА КУРС ЛЕЧЕНИЯ
Мягко, приятно, нас не боятся дети
ДОСТУПНЫЕ ЦЕНЫ НА КУРС ЛЕЧЕНИЯ
Мягко, приятно, нас не боятся дети
Чаще всего остеопорозное заболевание поражает пациентов женского пола после пятидесяти лет. Это объясняется снижением активности метаболических процессов на клеточном и молекулярном уровне (нарушается восстановление костной ткани) в сочетании с гормональными изменениями (менопауза).
Учитывая все возрастающее количество остеопорозных переломов и летальных исходов, спровоцированных переломом бедренной кости, медики настоятельно рекомендуют людям пожилого возраста раз в два года посещать центр остеопороза для проведения денситометрии. Это исследование позволяет измерить уровень плотности кости и уже на ранних стадиях болезни назначить соответствующее лечение, предотвратив переломы конечностей или компрессионные переломы позвоночника.
Диффузный остеопороз – это разновидность остеопорозного заболевания, при котором нарушение целостности костных структур вызвано множественными злокачественными новообразованиями (миеломой). В этом случае болезнь считается вторичной, вызванной опухолями.
Особенности диффузного остеопороза
Как правило, диффузная разновидность, также как и равномерный возрастной остеопороз поражает людей старшего поколения, но в редких случаях наблюдается у молодежи и даже детей. На рентгенографических снимках они выглядят похоже (тонкие пластины костных структур заполнены большими пустотами или промежутками), причем, хорошо заметны, когда потеря костной массы составляет уже более 30%. Более детальную информацию на ранних стадиях болезни позволяет получить МРТ диагностика.
Миеломные образования в костях скелета сначала вызывают хронические ноющие боли, затем диффузный остеопороз характеризуется острым болевым синдромом, который невозможно терпеть. В большинстве случаев других проявлений болезнь не имеет (не наблюдается деформация скелета, снижение роста или частые патологические переломы), поэтому даже опытному остеопату порой бывает трудно диагностировать недуг на ранних стадиях.
Опухолевые образования преимущественно предпочитают разрастаться в плоских костях (в черепе, ребрах, тазу и телах позвонков). Их очаги хорошо видны на рентгенограмме в виде пробоин с гладкими краями. Миеломные клетки местно активизируют остеокласты, что вызывает резорбцию (разрушение) костных тканей.
Диагностика заболевания
Основным диагностическим исследованием диффузного остеопороза является рентгенограмма. Она позволяет визуализировать истончение тел позвонков в вертикальных плоскостях, выявить скрытые компрессионные переломы и разрастание костных образований остеофитов. Для получения уточненных показателей плотности кости используют двухэнергетическую рентгеновскую абсорбиометрию и компьютерную томографию.
О развитии диффузного остеопороза кроме сильнейших болей могут свидетельствовать повышенное СОЭ, протеинурия Бенс-Джонса (выделение с мочой белка, характерного для миеломной болезни). Для подтверждения диагноза может использоваться стернальная пункция и электроиммунофорез сыворотки крови и мочи.
Кроме того, уточненное исследование крови позволит определить содержание в ней кальция, фосфора, щелочной фосфатазы, гормонов и других элементов. Вследствие разрушения костных структур и насыщения крови кальцием он может откладываться в виде осадка в выделительных органах: в почках, легких, в слизистой оболочке желудка, пр.
Внезапные переломы конечностей или компрессионные повреждения позвонков, вызванные метастазами в костных структурах, могут напоминать обычные остеопорозные переломы. Также следует дифференцировать данное заболевание от деформационных изменений в позвоночнике, вызванных другими патологиями (например: сколиозом, остеоартрозом, болезнью Шейермана-Мау и пр.). Таким образом, только полный комплекс диагностических процедур позволит в полной мере оценить состояние здоровья пациента, установить клиническую картину и назначить адекватное лечение остеопороза.
Лечение диффузного остеопороза
Методы лечения остеопороза, в том числе и диффузного, довольно схожи. Пациенту назначают препараты кальция, витамин D3, бисфосфонаты, а также вещества, улучшающие метаболические процессы в организме. Витамин D3 способствует лучшему усвоению кальция и его производных в кишечнике, а также замедляет процесс старения кости. Бисфосфонаты – химические вещества аналогичные неорганическим пирофосфатам, которые участвуют в регуляции обменных процессов кальция на клеточном уровне. Весьма эффективным считается препарат синтетического производства кальцитонин лосося, который хорошо усваивается, легко переносится и имеет стойкие анальгетические свойства. Особенно он полезен для пациентов с сильными болями в спине.
Также пациентам прописывается специальная диета, полноценное питание, солнечные ванны, прогулки на свежем воздухе, активное проведение досуга, гимнастика. Улучшить общее качество жизни и состояния здоровья помогает отказ от вредных привычек (алкоголя, курения, чрезмерного употребления кофе).
В отношении миеломных образований в костях применяется выжидательная тактика при вялотекущих процессах. Основные действия лечащего остеопороз врача направлены на снятие болевых ощущений и постоянный контроль состояния больного. Если заболевание начинает резко прогрессировать – назначается химиотерапия или лучевая терапия.
Лечение остеопорозного заболевания достаточно длительное и нередко занимает всю оставшуюся жизнь. Но при правильном и тщательном выполнении всех предписаний врача значительно снижается риск переломов и улучшается качество жизни.
Что такое остеопороз? Причины возникновения, диагностику и методы лечения разберем в статье доктора Веретюк В. В., терапевта со стажем в 15 лет.
Определение болезни. Причины заболевания
Остеопороз — это хроническое заболевание костей скелета, которое связано с нарушением обмена веществ, проявляется прогрессирующим снижением плотности и нарушением структуры костной ткани и приводит к переломами при минимальной травме (например, при падении с высоты собственного роста). [2] [3]
Данное заболевание является настолько актуальным, что Всемирная Организация Здравоохранения назвала остеопороз четвёртой причиной заболеваемости и смертности от хронических неинфекционных заболеваний. [2]
В России каждая третья женщина и каждый пятый мужчина в возрасте 50 лет и старше больны остеопорозом, что составляет 14 миллионов человек.
Переломы при остеопорозе
Остеопороз является «безмолвной эпидемией»: о своём недуге знают менее 1% больных. В результате в нашей стране каждую минуту происходит семь переломов позвонков, а каждые пять минут — один перелом шейки бедра, которые связаны с остеопорозом. [1]
Из-за чего кости становятся хрупкими
В зависимости от причин выделяют первичный и вторичный остеопороз. [4] [5]
Первичный остеопороз возникает в 85% случаев. Его разделяют на четыре типа.
Вторичный остеопороз встречается реже — в 15% случаев. Можно выделить девять причин его возникновения:
Симптомы остеопороза
Заболевание на начальных этапах не сопровождается какими-либо проявлениями, поэтому чаще всего пациент с этим заболеванием обращается к врачу только после перелома при минимальной травме, который и становится первым признаком остеопороза.
Типичными местами переломов при остеопорозе являются:
Другие симптомы остеопороза проявляются, как правило, уже после множественных компрессионных переломов в телах позвонков. Они включают в себя следующие проявления:
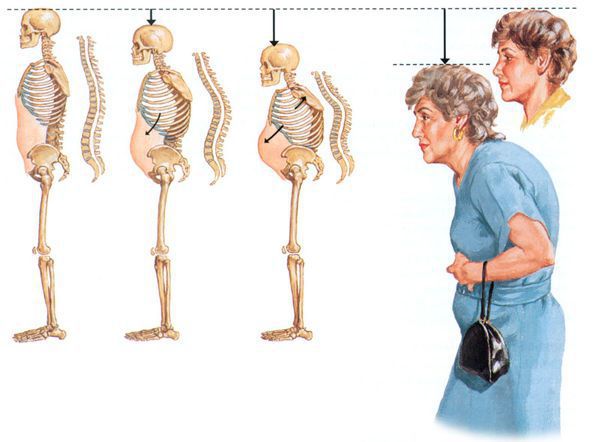
Скелет человека при остеопорозе:
Кроме того, необходимо обращать внимание на наличие симптомов заболеваний, приводящих ко вторичному остеопорозу, которые достаточно специфичны для каждого состояния. [8]
Факторы риска
В связи с поздним появлением признаков остеопороза, важно учитывать и выявлять факторы риска заболевания. [4] [5] Они бывают изменяемыми и неизменяемыми.
Патогенез остеопороза
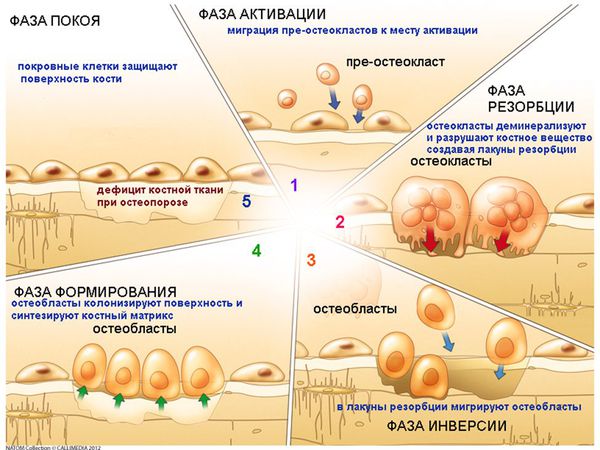
В течение нашей жизни кость непрерывно претерпевает изменения (ремоделирование) в ответ на микротравмы. Они происходят в различных местах скелета и включают в себя процесс рассасывания кости (резорбцию) и последующего образования костной ткани. [6]
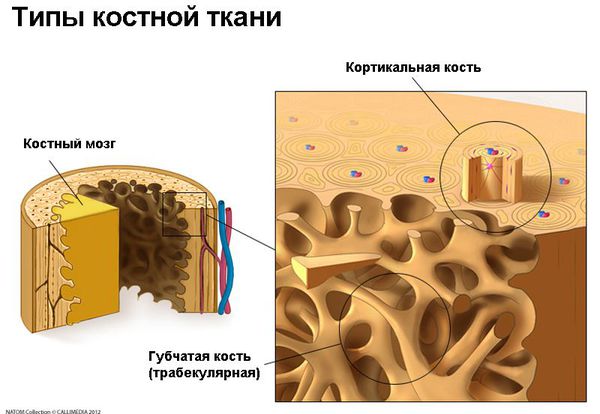
В организме взрослого человека существует два типа костной ткани:
Они отличаются по своей архитектуре, но сходны по молекулярному составу: оба типа костей состоят из клеток и внеклеточного костного вещества (матрикса). Матрикс представлен минералами (в основном, солями кальция) и неминеральными компонентами (20% коллагена и 8% воды).
Механические свойства кости зависят от состава и архитектуры внеклеточного вещества. Сила кости определяется белком коллагеном (эластичность, прочность при сгибании и скручивании) и минеральными составляющими (прочность при сжатии). Чем больше концентрация кальция, тем больше устойчивость кости к сжатию.
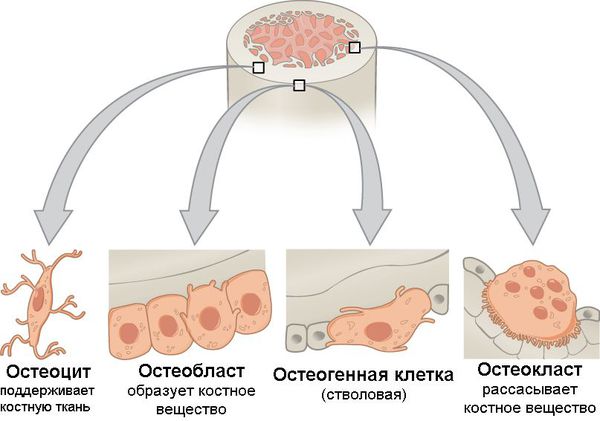
В костной ткани содержится четыре вида клеток:
Остеокласты отвечают за резорбцию кости, то есть за ее разрушение, в то время как остеобласты отвечают за формирование костной ткани. Оба эти вида клеток связаны друг с другом в процессе ремоделирования костной ткани.
Остеобласты не только образуют костную ткань и отвечают за её минерализацию, но и контролируют резорбцию костной ткани, проводимую остеокластами.
Остеоциты — это клетки, которые являются конечной формой дифференцировки остеобластов и занимаются минерализацией костной ткани после завершения ремоделирования кости.
При остеопорозе взаимосвязь между остеокластами и остеобластами нарушается, и утрачивается способность непрерывного восстановления трабекулярной кости в ответ на продолжающиеся микротравмы. В итоге остеокласты рассасывают кость в течение недель, в то время как остеобластам требуются месяцы для производства новой костной ткани. Таким образом, любое состояние, которое повышает скорость ремоделирования костей, вызывает потерю костной массы.
Пик костной массы приходится на третью декаду жизни человека. С возрастом её показатель постепенно снижается. Поэтому неспособность накопления оптимальной костной массы в молодости является основным фактором, способствующим появлению остеопороза. Вот почему у некоторых женщин в постменопаузе обнаруживается небольшое снижение плотности костной ткани, а у других — остеопороз.
Также для накопления костной массы важны питание и физическая активность в процессе роста и развития. Однако основную роль играют генетические факторы, так как именно от них зависит, какими будут возможные значения максимальной костной массы и силы у каждого конкретного человека. [7]
Классификация и стадии развития остеопороза
Помимо классификации остеопороза по причинному фактору для сбора статистической информации используется также классификация МКБ-10 (Международная классификация болезней). [9] Согласно ей, выделяют постменопаузальный остеопороз с патологическим переломом (M80.0) и без него (M81.0), а также остеопороз при эндокринных нарушениях (M82.1).
Постменопаузальный остеопороз различают по причинам, вызвавшим его:
Помимо прочего возможно развитие остеопороза смешанного характера, к примеру, у женщины в постменопаузе на фоне длительного приёма глюкокортикоидов по поводу лечения серьёзного заболевания, которое само по себе может привести к возникновению вторичного остеопороза.
Остеопороз может быть равномерным и очаговым (его ещё называют локализованным, или пятнистым). Второй тип остеопороза чаще встречается не как самостоятельное заболевание, а как последствие иммобилизации, после травм или хирургических вмешательств.
Частота остеопоротических переломов по локализации:
Степени остеопороза
Стадии изменения плотности костной ткани:
В некоторых источниках встречается классификация остеопороза по поражению суставов, например остеопороз коленного или тазобедренного сустава. Врачи такую классификацию не используют, к тому же остеопороз поражает не суставы, а кости.
Осложнения остеопороза
Осложнения остеопороза связаны, прежде всего, с последствиями переломов.
Компрессионные переломы позвонков часто возникают при минимальном напряжении, например, при кашле, подъёме или сгибании. Чаще всего страдают позвонки среднего и нижнего грудного и верхнего поясничного отделов позвоночника. У многих пациентов перелом позвонка может возникать постепенно и не сопровождаться симптомами.
Переломы бедра являются наиболее травматичными, чаще всего происходят в шейке бедра и в межвертельной области. Такие переломы обычно возникают при падениях на бок. Осложнениями переломов бедра могут стать внутрибольничные инфекции и тромбоэмболия лёгочной артерии. [10]
Все переломы могут повлечь за собой дальнейшие осложнения, включая хроническую боль от компрессионных переломов позвоночника и увеличение заболеваемости и смертности. Пациенты с множественными переломами страдают от сильных болей, которые приводят к ограничению возможностей и низкому качеству жизни. Они также подвержены риску осложнений, связанных с обездвиженностью после перелома: тромбоз глубоких вен и пролежни.
У пациентов с множественными переломами позвонков, которые приводят к тяжёлой деформации грудной клетки, развивается хроническое нарушение функции дыхания.
У пациентов с остеопорозом костей развиваются деформации позвоночника и «вдовий горб», что приводит к снижению роста на 3-5 см. В сочетании с хронической болью и снижением функциональных возможностей это может вызвать снижение самооценки и стать причиной депрессии. [1] [11]
Диагностика остеопороза
При диагностике необходимо обратить внимание на несколько моментов:
В связи с этим скрининг населения, входящего в группы риска развития остеопороза, играет очень большую роль.
Собственно говоря, опрос пациента для выяснения его жалоб, истории заболевания и жизни, а также клинический осмотр необходимы именно для того, чтобы определить риски переломов в будущем и исключить другие заболевания, которые могли привести к остеопорозу. [5]
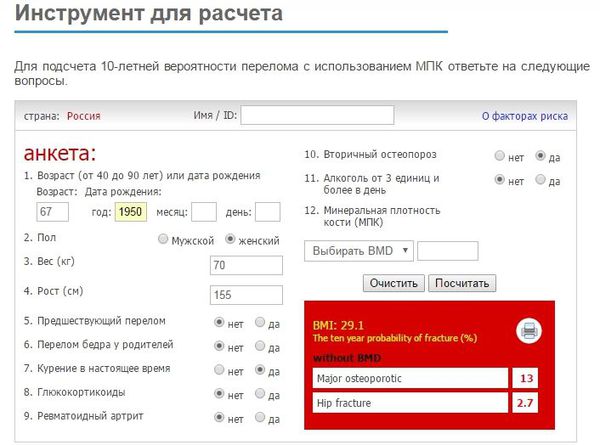
В настоящее время для оценки 10-летней вероятности появления переломов при минимальной травме рекомендован инструмент FRAX. Он представлен в виде бесплатного ресурса в интернете, и любой врач может сразу же на приёме оценить риски осложнений остеопороза у своего пациента. [12] В особенности данный скрининг рекомендуется проходить всем женщинам в постменопаузе и мужчинам старше 50 лет. [4]
Как проверить наличие остеопороза
Обследование пациента должно включать в себя следующие методы диагностики: [4] [12]
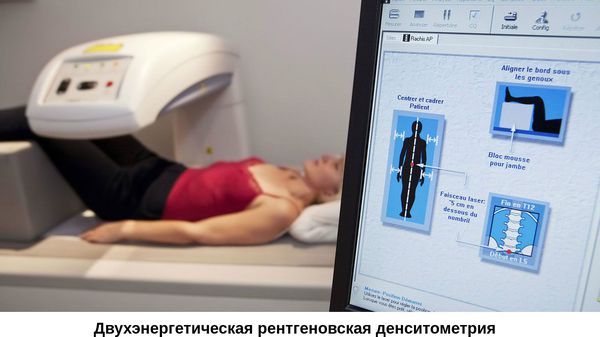
Как проверить, есть ли остеопороз с помощью денситометрии
Методика двухэнергетической рентгеновской денситометрии сочетает высокую чувствительность, специфичность и точность со сверхмалой дозой облучения.
Проведение денситометрии показано:
Направление на денситометрию выписывает лечащий врач. Процедура безболезненная и занимает 15-20 минут. Для получения чёткого изображения пациент во время исследования должен сохранять неподвижность.
Лабораторная диагностика предполагает различные исследования. К базовым относятся:
Дополнительные исследования направлены на выявление вторичного остеопороза. Они проводятся при наличии характерных симптомов и у отдельных групп пациентов по назначению врача и включают в себя определение следующих показателей:
Биохимические маркеры костного обмена определяют исходно и спустя три месяца от начала лечения. Для этого достаточно оценить один из двух маркеров, но только одним и тем же лабораторным набором:
Пациент с подозрением на остеопороз, а также с установленным диагнозом и получающий лечение находится под наблюдением врача терапевта и должен быть консультирован ревматологом и/или эндокринологом. Эти специалисты помогут провести необходимые лабораторные и инструментальные исследования, чтобы исключить причины вторичного остеопороза.
Пациенты с неконтролируемой болью, которые не отвечают на стандартную терапию, должны быть консультированы специалистом по лечению боли. В случае вопроса о необходимости коррекции после переломов может понадобиться консультация хирурга или ортопеда.
Таким образом, диагноз остеопороза ставится только на основании низкотравматического перелома, снижения минеральной плотности костной ткани или совокупности факторов риска (инструмент FRAX), а лабораторные исследования служат для исключения других заболеваний скелета, приводящих к вторичному остеопорозу.
Лечение остеопороза
В первую очередь для профилактики переломов при остеопорозе требуется соблюдать меры коррекции образа жизни: [12] [13]
Медикаментозное лечение
Лекарственная терапия остеопороза назначается женщинам в постменопаузе и мужчинам в старше 50 лет в следующих случаях: [4]
Федеральные клинические рекомендации по диагностике, лечению и профилактике остеопороза предусматривают применение: [4]
БИСФОСФОНАТЫ
Эти препараты нарушают работу остеокластов, препятствуя разрушению кости. Накапливаясь в костной ткани, они оказывают отсроченное влияние с сохранением эффекта в течение месяцев после отмены лечения.
Нежелательные явления. При применении бисфосфонатов внутрь возможны неблагоприятные явления со стороны ЖКТ — трудности при глотании, эзофагит и гастрит. При внутривенном введении бисфосфонатов может возникнуть гриппоподобная реакция — повышение температуры тела, боли в суставах и мышцах, слабость и т. д. Выраженность таких симптомов значительно уменьшается после повторных внутривенных введений, а их полное исчезновение наступает через 2-3 дня. Облегчить течение гриппоподобной реакции можно с помощью нестероидных противовоспалительных средств. В редких случаях на фоне длительного применения бисфосфонатов (более пяти лет) возникали случаи остеонекроза челюсти.
Противопоказания и ограничения:
Приём бисфосфонатов внутрь противопоказан при заболеваниях пищевода, нарушающих его проходимость, неспособности человека находиться в вертикальном положении в течение 30 минут. Эти препараты с осторожностью используются при заболеваниях ЖКТ в фазе обострения.
Применение. Все препараты бисфосфонатов в форме таблеток (алендронат, ризендронат, ибандронат) принимаются утром натощак за 30 минут до еды. Таблетка запивается стаканом воды, после чего необходимо находиться в вертикальном положении около 30-40 минут, не принимая пищу или жидкость, кроме воды.
Препараты для внутривенного введения применяют раз в три месяца (ибандронат) или раз в год (золедронат).
ДЕНОСУМАБ
Этот препарат разработан для блокирования процесса привлечения активных остеокластов. В отличие от бисфосфонатов, деносумаб снижает выработку остеокластов, но при этом функция зрелых клеток не нарушается. Препарат не накапливается в костной ткани, его действие прекращается после лечения. Он безопасен при нарушении функции почек.
Деносумаб выпускается в виде шприц-ручки, вводится подкожно раз в шесть месяцев.
Возможные нежелательные явления:
Противопоказания:
ТЕРИПАРАТИД
Данный препарат оказывает преимущественное действие на остеобласты, повышая продолжительность их жизни. Таким образом он усиливает костеобразование и активирует моделирование в отдельных участках скелета. Рекомендован для использования пациентами с тяжёлой формой остеопороза и при неэффективности лечения другими препаратами.
Терипаратид применяется подкожно по 20 мг один раз в сутки ежедневно, хранится в холодильнике.
Нежелательные явления: головокружение, судороги в ногах.
Противопоказания:
КАЛЬЦИЙ И ВИТАМИН D
Все препараты, направленные на борьбу с остеопорозом, принимать в сочетании с препаратами кальция (500-1000 мг/сут) и витамина D (800-1000 МЕ/сут), так как эффективность такой комбинации подтверждена клинически.
Кроме того, проводится лечение потенциально устранимых причин вторичного остеопороза в случае их обнаружения.
АНАЛЬГЕТИКИ
Еще одна цель лечения пациентов с остеопоротическим переломом — контроль боли, которая бывает весьма выраженной при компрессионных переломах позвонков и серьёзно нарушает качество жизни. В таком случае назначаются обезболивающие препараты, которые принимаются внутрь в виде таблеток или капсул по мере необходимости или на регулярной основе. Также для обезболивания применяют физиотерапию и чрескожную электронейростимуляцию. [5]
Иные способы лечения
Хороший эффект в лечении остеопороза даёт механическая поддержка позвоночника и, в некоторых случаях, ортезы для грудного отдела позвоночника (ортопедические корсеты). Они выполняют опорную функцию, снимая часть осевой нагрузки с грудного и поясничного отделов позвоночника, и ограничивают движения в позвоночнике. Рекомендуется надевать ортез, если пациент намеревается ходить или стоять более часа, но при этом важно ограничивать время ношения, поскольку длительная иммобилизация способствует деминерализации костей.
Хирургическое лечение применяется при переломе шейки бедра, а также при выраженных деформациях грудной клетки, возникших на фоне множественных компрессионных переломов позвонков.
В период реабилитации после переломов рекомендованы занятия со специалистом по лечебной физкультуре (ЛФК), дыхательная гимнастика, упражнения на укрепление грудных и межрёберных мышц. [12]
Прогноз. Профилактика
При своевременном обнаружении и лечении остеопороза прогноз благоприятный. В то же время остеопоротические переломы сопровождаются ограничением трудоспособности (от временного до постоянного). Поэтому при оценке прогноза необходимо учитывать имеющиеся статистические данные, [1] чтобы акцентировать внимание населения, органов управления и медицинских работников на мерах профилактики:
В связи с этим, при остеопорозе с высоким риском переломов рекомендуется ограничить длительные нагрузки на опорно-двигательный аппарат для уменьшения риска компрессионных переломов позвонков, а также ограничить виды деятельности, которые могут привести к падениям, чтобы уменьшить риск переломов дистального предплечья и бедра.
Можно ли вылечить остеопороз
Остеопороз — это хроническое заболевание костей скелета, поэтому вылечить его полностью нельзя. Однако меры профилактики могут замедлить снижение плотности костной ткани.
Профилактика остеопороза
Первичная профилактика остеопороза начинается в детстве. Для создания необходимой пиковой костной массы и прочности костей необходимо употреблять достаточное количество кальция и витамина D [14] и регулярно быть физически активным. [15]
В среднем возрасте профилактика остеопороза заключается в поддержании костной массы, а в старшем возрасте она направлена ещё и на предупреждение падений и раннее выявление и лечение остеопороза с целью профилактики переломов.
Пять шагов к профилактике остеопороза:
Суточная потребность в кальции и витамине D3 [14] [16]
Содержание кальция в 100 г продуктов [14]
Источники витамина D [14]
Вторичная профилактика — это комплекс мер, которые применяются, когда заболевание уже установлено. Они направлены на борьбу с его осложнениями, т. е. на предотвращение переломов, и включают в себя: