Дилатация внутрипеченочных желчных протоков что это такое
Внутрипеченочный холестаз при болезнях печени: от диагноза до лечения
При длительно существующем холестазе нарушается липидный обмен, в результате чего на коже образуются ксантомы и ксантелазмы Внутрипеченочный холестаз (ВХ) может развиваться на уровне гепатоцитов или внутрипеченочных желчных протоков. С
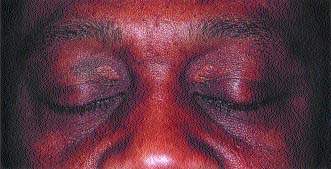 |
| При длительно существующем холестазе нарушается липидный обмен, в результате чего на коже образуются ксантомы и ксантелазмы |
Внутрипеченочный холестаз (ВХ) может развиваться на уровне гепатоцитов или внутрипеченочных желчных протоков. Соответственно этому выделяют ВХ, обусловленный поражением гепатоцитов и каналикул, и ВХ, связанный с поражением протоков.
Этиология и патогенез ВХ многообразны. Гепатоцеллюлярный и каналикулярный холестазы могут быть обусловлены вирусным, алкогольным, лекарственным, токсическим поражением печени, застойной сердечной недостаточностью, эндогенными метаболическими нарушениями (холестаз беременных, при муковисцидозе, при альфа-1-антитрипсиновой недостаточности и др.). Экстралобулярный (дуктулярный) холестаз характерен для первичного билиарного цирроза печени и первичного склерозирующего холангита, этиология которых неизвестна, а также для некоторых других заболеваний с известными причинами, например, для вторичного склерозирующего холангита.
При гепатоцеллюлярном и каналикулярном холестазах преимущественно поражаются транспортные системы мембран, а для экстралобулярного холестаза характерно повреждение эпителия желчных протоков. Для ВХ характерно поступление в кровь, а следовательно, и в ткани, различных компонентов желчи, преимущественно желчных кислот, и их дефицит или отсутствие в просвете двенадцатиперстной кишки и других отделах кишечника. При холестазе избыточная концентрация компонентов желчи в печени и тканях организма вызывает печеночные и системные патологические процессы, обусловливающие соответствующие клинические и лабораторные проявления болезни.
В основе формирования клинических симптомов лежат три фактора:
— избыточное поступление желчи в кровь и ткани;
— уменьшение количества или отсутствие желчи в кишечнике;
— воздействие компонентов желчи и ее токсических метаболитов на печеночные клетки и канальцы.
Характерными симптомами холестаза, в том числе ВХ, являются: кожный зуд, желтуха, ксантомы, ксантелазмы, ахоличный стул, моча темно-коричневого цвета. Выраженность симптомов ВХ зависит от основного заболевания, нарушения экскреторной функции гепатоцитов и печеночно-клеточной недостаточности.
Кожный зуд обычно предшествует появлению желтухи.
При ВХ присоединяются симптомы, связанные с недостатком желчи в просвете кишечника и нарушением всасывания жиров (стеаторея, похудение, дефицит жирорастворимых витаминов).
При длительно существующем холестазе закономерно выявляются: дефицит витамина Д (оссалгии, проксимальная миопатия, остеопороз, иногда остеомаляция), витамина Е (мышечная слабость, мозжечковая атаксия), витамина К(геморрагический синдром, гипопротромбинемия), витамина А (“куриная слепота”, гиперкератоз кожи, ксерофтальмия, кератомаляция). При формировании билиарного цирроза печени присоединяются признаки билиарной гипертензии (упорный метеоризм, асцит, спленомегалия) и печеночно-клеточной недостаточности (потеря массы тела, атрофия мышц, гипоальбуминемия и др.). К характерным лабораторным признакам ВХ относят: увеличение в крови щелочной фосфатазы (ЩФ) и гамма-глютаминтранспептидазы (ГГТП) до трех и более норм, а также повышение в крови холестерина (свыше полутора норм), желчных кислот (до полутора норм и выше) и некоторых других маркеров (лейцинаминопептидазы и др.), имеющих определенное диагностическое значение.
Уровень трансаминаз обычно повышен, но, как правило, он ниже уровней ферментов холестаза и только при быстро прогрессирующем холестазе уровень АсАТ и АлАТ резко возрастает, особенно при внепеченочном обструктивном синдроме.
Важным, но необязательным лабораторным признаком ВХ является повышение уровня конъюгированного билирубина, холестерина и его производных.
К симптомам, связанным с задержкой липидов в организме, относят ксантомы на коже, во внутренних органах, в том числе на оболочках нервных стволов с проявлениями полинейропатии.
Прежде чем диагностировать болезни, при которых проявляются ВХ, необходимо исключить внепеченочный холестаз, который также может длительно протекать под маской ВХ.
Внепеченочный холестаз имеет следующие характерные признаки: надстенотическое расширение протоков, выявляемое на УЗИ, и блокада протоков (холедохолитиаз, стриктура и др.), выявляемая при эндоскопической ретроградной холангиографии (ЭРХГ).
| Внутрипеченочный холестаз (ВХ) характеризуется уменьшением тока желчи и ее поступления в двенадцатиперстную кишку при отсутствии механического повреждения и обструкции внепеченочного билиарного тракта. ВХ обусловлен либо нарушением механизмов образования и транспорта желчи на уровне гепатоцитов, либо повреждением внутрипеченочных протоков, либо их сочетанием |
ВХ на уровне гепатоцитов, каналикулов и даже экстралобулярных желчных протоков, по существу, клинически неразличимы, поскольку внутрипеченочный билиарный тракт представляет собой непрерывную систему, и поэтому любой патологический процесс на уровне печени, в том числе поражающий гепатоциты, может сопровождаться холестазом. Гепатоцеллюлярный холестаз развивается как при острых, так и при хронических гепатитах вирусной, алкогольной, лекарственной и токсической этиологии, при циррозе печени, а также при невоспалительных заболеваниях печени (амилоидоз, саркоидоз и др.).
Таблица 1. Патогенетические подходы к медикаментозной терапии ВХ
Независимо от этиологии и нозологии ВХ, постоянное присутствие в избыточном количестве желчи в гепатоцитах и каналикулах приводит к некрозу гепатоцитов и развитию печеночно-клеточной недостаточности. Если холестаз наблюдается в течение трех–пяти лет, то формируется цирроз печени с развитием асцита, отеков и печеночной энцефалопатии. Тяжесть и выраженность клинических симптомов и при ВХ чрезвычайно вариабельны. Но почти всегда процесс прогрессирует, если не устраняется причина, обусловившая его развитие, — например, лекарство, алкоголь, вирус, бактерии и т. д.
В лечении используются любые лекарственные средства, влияющие на этиологию и патогенез болезни, если это возможно; также предпринимаются попытки оказать медикаментозное влияние на отдельные симптомы, например, устранить дефицит витаминов, улучшить процессы пищеварения и всасывания и т. д. Однако у каждого конкретного больного надо применять только патогенетически обоснованную лекарственную терапию.
1. Адеметионин-1,4-бутандисульфонат (S-адеметионин, гептал) — биологическое вещество, входящее в состав тканей и жидких сред организма и участвующее в реакциях трансметилирования. Обладает антидепрессивной и гепатопротективной активностью.
В течение двух-трех недель целесообразно применять ежедневно внутривенно или внутримышечно по 5-10 мл (400-800 мг), а в дальнейшем принимать внутрь по 400 мг (одна таблетка) два–четыре раза в день натощак.
Курс лечения. При остром ВХ полтора — два месяца, при хроническом — с учетом эффективности.
2. Урсодезоксихолевая кислота (УДХК) — обладает разносторонним позитивным действием на гепатобилиарную систему при ВХ и желчекаменной болезни. УДХК абсорбируется в прямой кишке. При систематическом приеме внутрь (10 мг/кг в сутки) она включается в энтерогепатическую циркуляцию, обеспечивая нормализацию желчеобразовательной и выделительной функций печени. Чаще применяется препарат урсофальк, назначаемый при ВХ внутрь по 250 мг два-три раза в день на длительный период. Возможно сочетание с гепталом.
3. Рифампицин (рифадин, рифарен и др.) — в основе его позитивного действия при ВХ лежит индукция микросомальных ферментов печени. Препарат вызывает ряд побочных эффектов (тошнота, рвота, диарея, головная боль и др.)
Эффект от применения препаратов, используемых при ВХ, как правило, больными оценивается по тому, как они влияют на зуд (его выраженность обычно уменьшается через несколько дней, но исчезает зуд лишь через один-два месяца от начала лечения. Врачами эффект оценивается, кроме того, по клиническим и лабораторным показателям (уровни ЩФ, ГГТП, холестерина и др.).
О патофизиологии холестаза
Как известно, желчь представляет собой изоосмотическую жидкость, состоящую из воды, электролитов, органических веществ (желчных кислот и солей, холестерина, коньюгированного билирубина, цитокинов, эйкозаноидов и других веществ) и металлов, в частности меди. Общее количество выделяемой печенью желчи в сутки составляет в среднем 600 мл. Основными же органическими компонентами желчи являются желчные кислоты, которые поступают из двух источников:
Формирование желчи проходит в три этапа: 1) захват из крови ее компонентов на уровне базолатеральной мембраны; 2) метаболизм, а также синтез новых составляющих и их транспорт в цитоплазме гепатоцитов; 3) выделение их через каналикулярную (билиарную) мембрану в желчные каналикулы.
В физиологических условиях транспорт желчных кислот из плазмы в гепатоцит осуществляется благодаря наличию в составе базолатеральных мембран K+-Na+-АТФазы. Внутриклеточный транспорт желчных кислот от базолатеральной мембраны до каналикулярной мембраны гепатоцита осуществляется цитозольными протеинами.
Выделение компонентов желчи из цитоплазмы гепатоцитов в просвет каналикулов против градиента концентрации осуществляют АТФ-зависимые транспортные белки, которые синтезируются в гепатоцитах наряду со щелочной фосфатазой (ЩФ). В результате функционирования этих транспортных систем в каналикулы поступают желчные кислоты и их соли, а также ряд осмотически активных веществ (глютатион, бикарбонаты), обеспечивающих поступление воды в каналикулы по осмотическому градиенту из синусоидов. Ток желчи во всей системе протоков зависит от темпов образования желчи. Из каналикулов желчь через вставочные канальцы Геринга поступает в желчные протоки, которые, соединяясь между собой, образуют интралобулярные, а затем и общий желчный проток. Эпителий протоков секретирует бикарбонаты и воду, формируя тем самым окончательный состав желчи, поступающей по внепеченочному желчному протоку (холедоху) в двенадцатиперстную кишку.
Некоторые аспекты диагностики и дифференциальной диагностики механической желтухи
УЗИ аппарат RS85
Революционные изменения в экспертной диагностике. Безупречное качество изображения, молниеносная скорость работы, новое поколение технологий визуализации и количественного анализа данных УЗ-сканирования.
Введение
Этиологические факторы механической желтухи
Инструментальная диагностика механической желтухи
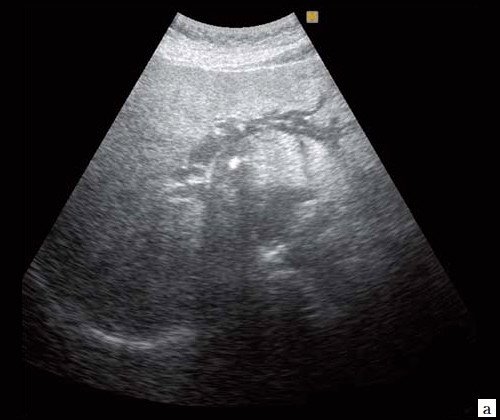
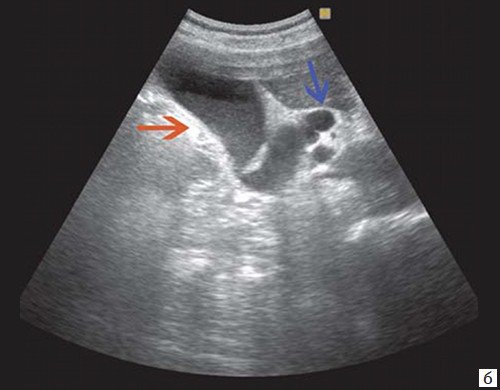
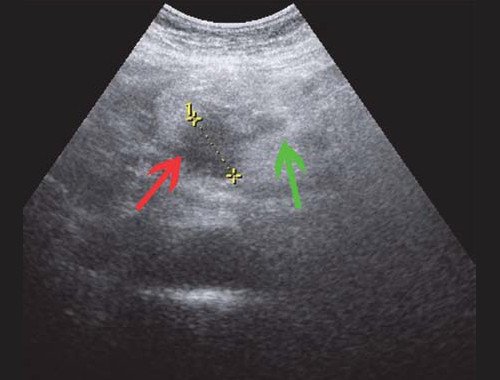
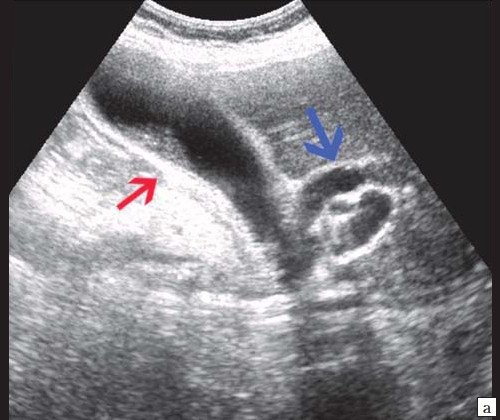
Рис. 1. Ультразвуковая картина билиарной гипертензии при механической желтухе.
а) Расширенные внутрипеченочные протоки.
б) Увеличенный желчный пузырь с густой взвесью (красная стрелка) и расширенный ОЖП (синяя стрелка).
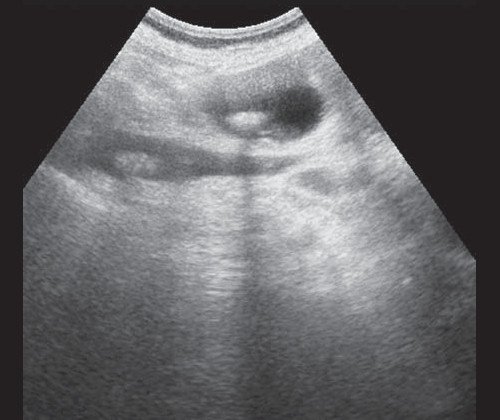
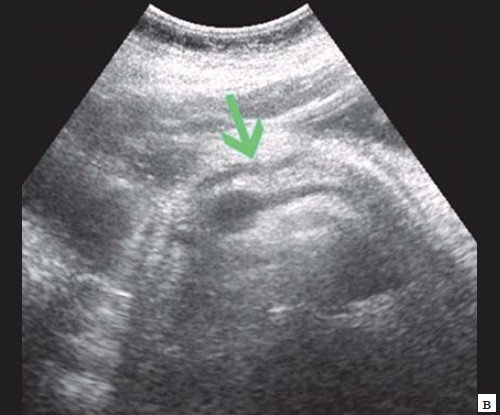
Рис. 3. Эхографическая картина хронического псевдотуморозного панкреатита. Кальцинаты в паренхиме ПЖ.
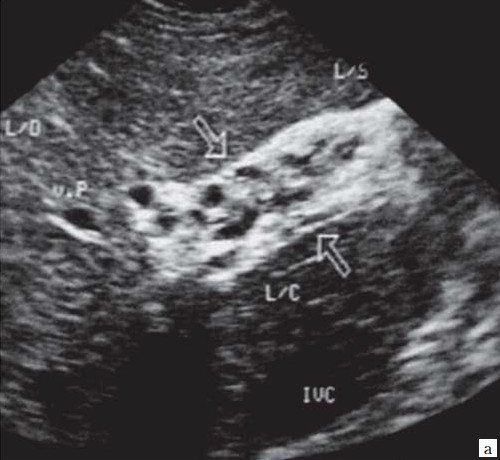
Рис. 4. Ультразвуковая картина опухоли головки ПЖ: образование в головке ПЖ (красная стрелка), расширенный панкреатический проток (зеленая стрелка).
Рис. 5. Ультразвуковая картина билиарной гипертензии при механической желтухе, обусловленной ЖКБ, осложненной холедохолитиазом, конкременты в желчном пузыре и ОЖП.
Дифференциальный диагноз механической желтухи
Дифференциальную диагностику механической желтухи, в первую очередь, нужно проводить с паренхиматозной желтухой.
Ультразвуковые признаки острого вирусного гепатита [4] включают увеличение размеров печени за счет обеих долей; в поздних стадиях возможно уменьшение размеров печени (симптом тающей льдинки); эхогенность паренхимы низкая (симптом темной печени); структура может быть однородной за счет выраженного отека паренхимы либо неоднородная (симптом выделяющихся сосудов); более выраженное обогащение сосудистого рисунка; уменьшение диаметра магистральных стволов печеночных вен; незначительное увеличение диаметра основного ствола воротной вены; снижение показателей скоростного и объемного кровотока по воротной вене; увеличение лимфоузлов в области гепатодуоденальной связки; спленомегалия (увеличение площади селезенки более 50 см²).
Ультразвуковые признаки цирроза печени 5 включают увеличение размеров печени на начальной стадии и уменьшение в терминальной; гипертрофию хвостатой доли печени; контуры становятся неровными, бугристыми; капсула четко не дифференцируется; структура паренхимы диффузно неоднородной со множественными участками повышенной эхогенности (очаги фиброза) и пониженной эхогенности (очаги регенерации); обеднение сосудистого рисунка на периферии.
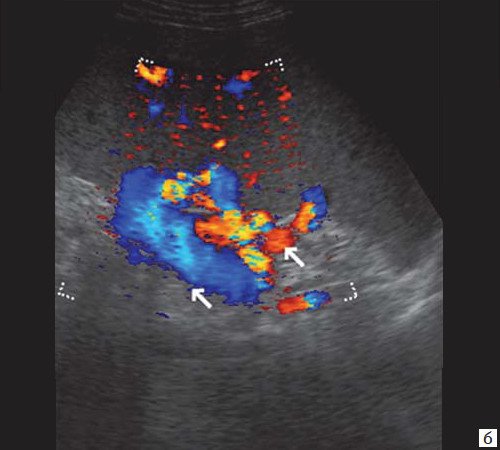
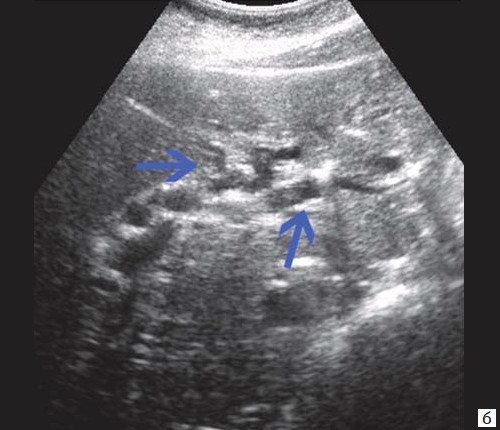
При развитии портальной гипертензии [5, 7, 8] выявляются типичные эхографические признаки: увеличение диаметра портальной вены со снижением линейной скорости кровотока; изменение просвета портальной вены при глубоком вдохе не более 10%; увеличение диаметра селезеночной (свыше 8 мм), верхней и нижней брыжеечных вен; увеличение диаметра внепеченочной части воротной вены свыше 15 мм; гепатофугальное направление кровотока; выявление различных порто-портальных и порто-кавальных коллатералей (рис. 6); спленомегалия; асцит.
б) Режим ЦДК. Выраженные крупные коллатерали в проекции воротной вены.
При паренхиматозной желтухе желательна гистологическая верификация диагноза. С этой целью рекомендовано выполнение пункционно-аспирационной биопсии (ПАБ) печени под контролем УЗИ.
Клиническое наблюдение
Пациентка Л., 73 лет, поступила в стационар с жалобами на пожелтение кожных покровов.
При УЗИ брюшной полости: расширены внутрипеченочные протоки (сегментарные до 6 мм, долевые до 10 мм). ОЖП 14-15 мм. Желчный пузырь 120 30 мм, стенка 3 мм, конкрементов не выявлено. ПЖ нормальных размеров, контуры ровные, четкие. Структура диффузно неоднородная, повышенной эхогенности. Панкреатический проток расширен до 5 мм. Заключение: ультразвуковая картина низкого печеночного блока с билиарной гипертензией, блок на уровне БДС, терминального отдела ОЖП (рис. 7).
а) Увеличенный желчный пузырь с густой взвесью внутри (красная стрелка) и расширенный ОЖП (синяя стрелка).
б) Расширение внутрипечоночных протоков (синяя стрелка).
в) Расширение панкреатического протока (зеленая стрелка).
Мультиспиральная КТ с болюсным контрастированием: внутри- и внепеченочные желчные протоки расширены (долевые до 9 мм, общий печеночный проток (ОПП) 14 мм, интрапанкреатическая часть холедоха 12 мм). Вирсунгов проток расширен на всем протяжении до 6 мм. В проекции БДС визуализируется мягкотканое образование до 11 мм, накапливает контраст. Заключение: опухоль БДС с низким печеночным блоком.
Проведенные ЭРХПГ с эндоскопической папиллосфинктеротомией (ЭПСТ) установили: БДС значительно увеличен в размере, напряжен, в области устья инфильтрация слизистой, бесструктурные мелкобугристые разрастания, контактная ранимость, катетеризация боковым папиллотомом безуспешна. Выполнено рассечение продольной складки торцевым папиллотомом с формированием супрапапиллярной фистулы. При ЭРХПГ контрастируется расширенный холедох, прерывающийся на уровне интрапанкреатического отдела, без эвакуации контраста. В фистулу по проводнику установлен «потерянный» дренаж холедоха (7 см), получен отток контраста в кишку. Заключение: эндоскопическая картина опухоли БДС. Состояние после ЭРХПГ, ЭПСТ. Установка «потерянного» дренажа холедоха.
Таким образом, был установлен диагноз: папиллярная аденома БДС. Острый холецистит. Паравезикальный абсцесс. Механическая желтуха.
Выводы
Литература
УЗИ аппарат RS85
Революционные изменения в экспертной диагностике. Безупречное качество изображения, молниеносная скорость работы, новое поколение технологий визуализации и количественного анализа данных УЗ-сканирования.
УЗИ при патологии желчного пузыря (окончание)
Холедохолитиаз на УЗИ
Холедохолитиаз подразделяется на первичные и вторичные формы. Первичный холедохолитиаз — это новое образование кальциевых камней в желчных протоках. Эти камни могут быть результатом болезни, вызывающей стриктуры или расширение желчных протоков, приводящей к застою, как это происходит при склерозирующем холангите, болезни Кароли, паразитарных инфекциях, хронических гемолитических заболеваниях и предшествующей желчной хирургии. Вторичная форма означает, что большинство камней в общем желчном протоке мигрировали из желчного пузыря. Камни общего протока обычно связаны с калькулезным холециститом.
Сонографические находки
Камни, как правило, поражают дистальную часть внутрипеченочного протока и ампулу Фатера и могут выступать в двенадцатиперстную кишку. Именно по этой причине важно, чтобы хирурги проверяли общий желчный проток при удалении желчного пузыря. Врач УЗИ должен искать расширенный проток с протоковым камнем, который выглядит гиперэхогичным и отбрасывает заднюю тень. Не все протоковые камни могут затеняться, и они не будут проявлять подвижность. Изменения в положении пациента в диапазоне от правого заднего косого до вертикального сканирования могут помочь отличить пораженный протоковый камень от двенадцатиперстной кишки.
Другие причины затенения на УЗИ желчного пузыря
Врач УЗИ должен знать, что структуры или сужения, отличные от камней, могут привести к ослаблению ультразвукового луча или затенению. Кальцификации в печеночной артерии и головке поджелудочной железы могут вызвать затенение в области желчного пузыря и быть неправильно истолкованы как камни. Воздух или газ в двенадцатиперстной кишке может также дать начало интенсивной тени в правом верхнем квадранте.
Внутрибилиарный газ иногда трудно отделить от камней, хотя газ обычно производит более яркое отражение с артефактом кольца и более грязной тенью против чистой острой тени от камня. Другой причиной затенения в правом подреберье является газ в желчном дереве. Это спонтанное явление, возникающее в результате образования желчно-кишечного свища при хроническом заболевании желчного пузыря. Камни внутрипеченочных протоков встречаются реже, чем камни обычных желчных протоков. Камни внутрипеченочных протоков, как правило, образуются в основном в желчных протоках и обычно являются осложнением другой аномалии желчных путей.
Гемобилия на УЗИ
Билиарная травма, вторичная по отношению к чрескожным билиарным процедурам или биопсии печени, является причиной большинства случаев гемобилии. Другие причины включают холангит, холецистит, сосудистые мальформации, травмы живота и злокачественные новообразования.
Обычными клиническими проявлениями являются боль, кровотечение и желтуха. На УЗИ вид крови в желчном дереве будет зависеть от времени присутствия крови. Острое кровотечение будет проявляться в виде жидкости с низким уровнем внутреннего эха. При ультразвуковом исследовании необходимо найти сгустки крови, которые могут двигаться в протоке с расширением в желчный пузырь.
Пневмобилия на ультрасонографии
Пневмобилия — это воздух внутри желчного дерева, вторичный по отношению к билиарному вмешательству, билиарно-кишечным анастомозам или общим стентам желчных протоков. У пациента с острым животом пневмобилия может быть вызвана эмфизематозным холециститом, воспалением от воздействия камня в общем желчном протоке или связана с длительным острым холециститом, который может привести к эрозии кишечника. На сонографии воздух в желчных протоках представляет собой яркие, эхогенные линейные структуры, которые следуют за портальными триадами. Видна задняя тень и отражающийся артефакт. Врач УЗИ должен следить за движением крошечных пузырьков воздуха при изменении положения пациента.
Холангит на УЗИ
Холангит — это воспаление желчных протоков, которое приводит к утолщению их стенки. Он может проявляться в виде острого бактериального холангита, рецидивирующего пиогенного холангита или первичного склерозирующего холангита. Причина холангита зависит от типа заболевания, но обструкция может включать стриктуры протоков, паразитарную инвазию, бактериальную инфекцию, камни, холедохальные кисты или новообразования.
Холангит может быть идентифицирован как восточный склерозирующий холангит. Другие формы холангита включают СПИД холангит и острый обструктивный гнойный холангит. Клинически у больного наблюдаются недомогание и лихорадка с последующим потоотделением и ознобом. Возможны боли в правом подреберье и желтуха. В тяжелых случаях пациент находится в летаргическом состоянии, в состоянии прострации и шока. Повышенные лабораторные показатели показывают лейкоцитоз, а также повышение уровня сывороточной щелочной фосфатазы и билирубина.
Холангит является состоянием, когда нужна неотложная медицинская помощь, так как он развивает повышение давления в желчном дереве с накоплением гноя. Необходима декомпрессия общего желчного протока. Более половины больных склерозирующим холангитом имеют язвенный колит. Как склерозирующий, так и СПИД-холангит могут иметь внутрипеченочные билиарные изменения, которые почти идентичны при ультразвуковом исследовании.
Сонографические находки
Врач УЗИ должен определить причину и уровень обструкции, а также исключить другие заболевания, такие как холецистит или гепатит. Желчное дерево расширено, и общая стенка желчного протока может показать гладкое или нерегулярное утолщение. Может быть холедохолитиаз с осадком. Стенка протока может быть настолько утолщена, что ее трудно распознать по сонографии без тщательной оценки. Холангит обычно поражает желчные протоки в более генерализованном виде. Тщательная оценка паренхимы печени также должна быть сделана для поиска печеночных абсцессов.
Субкостальная косая визуализация ворот печени для изображения портальной венозной системы является ориентиром для поиска желчного дерева. Общий желчный проток может быть увеличен или не увеличен, но стенки могут стать немного нерегулярными и утолщенными. Камни обычно застревают в дистальном отделе общего желчного протока или должны быть подвижными, чтобы вызвать прерывистую обструкцию.
У больных восточным холангитом чаще всего поражается боковой сегмент левой доли печени. В острой септической фазе пациенту может потребоваться срочная чрескожная декомпрессия желчевыводящих путей или операция. Атрофия пораженного протока развивается с хроническим застоем и воспалением с последующим билиарным циррозом и холангиокарциномой. УЗИ отлично подходит для наблюдения за этими пациентами. Когда желчное дерево расширяется, внутренний просвет может быть гипоэхогенным или эхогенным с камнями, то эти камни могут не затенять, особенно если они крошечные.
Аскаридоз на УЗИ
Это паразитический круглый червь (Ascaris lumbricoides), который использует фекально-оральный путь передачи. Червь может быть от 20 до 30 см длиной и 6 мм в диаметре. Он растет в тонком кишечнике перед входом в желчное дерево через ампулу Фатера. Эти черви вызывают острую обструкцию желчных путей и являются драматическими, если смотреть их на УЗИ. Клинически пациент может быть бессимптомным или иметь желчные колики, панкреатит или желчные симптомы.
Сонографические находки
На сонографии врач может обозначить увеличенный проток с движущейся «трубкой» или параллельными эхогенными линиями внутри желчных протоков. По мере того, как датчик повернут в поперечное положение, червь окружен стенкой протока и дает возникновение симптома «цели». Если датчик удерживается на месте над измененной областью, на изображении могут быть видны небольшие дискретные движения. Червь может сворачиваться, или может быть несколько червей, которые присутствуют как аморфный эхогенный дефект заполнения в правом верхнем квадранте.
Внутрипеченочные желчные новообразования на УЗИ
Изменения внутрипеченочных желчных протоков в большинстве случаев происходят вторично по отношению к внепеченочной обструкции желчных протоков. Иногда внутрипеченочные поражения ответственны за изменения в протоке. Внутрипеченочные желчные опухоли встречаются редко и в основном ограничиваются цистаденомой и цистаденокарциномой. Опухоли чаще встречаются у женщин среднего возраста, у которых клинически присутствуют боль в животе, образование или желтуха (если опухоль находится вблизи ворот печени). Сонографический вид – кистозное образование с множественными перегородками и сосочковыми наростами. Образование может иметь вариации в этой структуре и может быть однородной, кальцифицированной или множественной. Поражение может быть связано с расширением внутрипеченочных протоков. Дифференциальная диагностика включает геморрагическую кисту или инфекцию, эхинококковую кисту, абсцесс или кистозный метастаз.
Холангиокарцинома на УЗИ
Холангиокарцинома является редким злокачественным новообразованием, которое возникает в более крупных желчных протоках, которые обычно являются общим желчным протоком или общим печеночным протоком. Заболеваемость встречается редко, и частота увеличивается с возрастом. Наиболее распространенным фактором риска в западном мире является первичный склерозирующий холангит. Классификация опухоли основана на анатомической локализации: внутрипеченочная (периферическая), хилярная (Клацкина) и дистальная. Большинство холангиокарцином являются аденокарциномами, за которыми следуют плоскоклеточные карциномы. Опухоли делятся на подтипы: склерозирующие, узловые и папиллярные. Наиболее распространенными являются узловые склерозирующие опухоли. Хилярная холангиокарцинома представляет собой узловую склерозирующую опухоль, плотное образование, окружающую и сужающую пораженный проток с узловым внутрипротоковым компонентом. Папиллярные холангиокарциномы на УЗИ чаще обнаруживаются в дистальном отделе общего желчного протока.
Внутрипеченочная холангиокарцинома на УЗИ
Хотя это наименее распространенное место для холангиокарцином, она представляет собой второе по распространенности первичное злокачественное новообразование печени. Значительный рост этого тумора по сравнению с прошлыми 2 декадами произошел наряду с увеличением числа пациентов с циррозом печени гепатитом C. Эти опухоли часто неоперабельны, с плохим прогнозом.
Сонографические находки
На сонографии можно увидеть большое образование в печени. Внешний вид разнообразен, от гипоэхогенного до гиперэхогенного. Может быть гетерогенная текстура или гиповаскулярная плотное образование. Расширение желчных протоков связано с этими обструктивными изменениями от опухоли в трети случае. Необычно, внутрипеченочная холангиокарцинома представляет собой одну или несколько полипоидных интрадуктальных масс. Другая необычная форма может присутствовать в виде образования внутри кистозной структуры, которая представляет собой опухоль в очень расширенном протоке, который не сообщается с желчным деревом.
Холангиокарцинома Клацкина (рак желчных протоков) на ультрасонографии
Опухоль Клацкина является специфическим типом холангиокарциномы, которая может возникать при раздвоении общего печеночного протока с вовлечением как центрального левого, так и правого протока. Наиболее показательной сонографической особенностью холангиокарциномы является изолированное расширение внутрипеченочных протоков. Несмотря на то, что обструктивная масса не может быть изображена, для опухоли Клацкина характерно отсутствие соединения правого и левого протоков.
Эта опухоль является сложной задачей для большинства методов визуализации. У больного клинически отмечаются желтуха, зуд и повышенные холестатические показатели печени. Это заболевание обычно начинается в правом или левом желчном протоке, а затем распространяется в проксимальный проток и дистально в общий печеночный проток и контралатеральные желчные протоки. Опухоль может выходить за пределы протоков и поражать соседние воротные вены и артерии. Хроническая непроходимость приводит к атрофии пораженной доли. Узловое образование возникает в воротах печени и удлиняется к чревной оси с последующими метастазами к печени. Хотя хирургическая резекция используется, большинство пациентов умирают в течение года после постановки диагноза.
При сонографии особое внимание уделяется области воротам печени. Врач УЗИ должен оценить уровень обструкции, наличие образования, лобарной атрофии, проходимость магистральных, правых и левых воротных вен, а также оценить оболочку печеночной артерии и искать местную и отдаленную аденопатию и метастазы.
Если протоки расширены, врач УЗИ должен проследить за их направлением в центральной части к печеночному вороту, чтобы определить, какой порядок ветвления связан с опухолью. Резекция исключается при обнаружении расширения опухоли в сегментарных протоках.
Оценка системы портала имеет решающее значение. Сужение правой или левой воротной вены приводит к компенсаторному увеличению кровотока в печеночной артерии. Сужение или оболочка опухоли, которая облитерирует главную воротную вену или соответствующую печеночную артерию, делает опухоль неоперабельной.
Дистальная холангиокарцинома на УЗИ
Эту опухоль трудно отличить от хилярной холангиокарциномы, хотя прогрессирующая желтуха наблюдается у большинства больных. Опухолевая масса может быть склерозирующей или полиповидной. Оценка распространения опухоли в верхней протоковой системе и внепеченочной области должна быть тщательно оценена. Опухоль может распространиться на соседние лимфатические узлы.
Сонографические находки
При сонографии склерозирующая опухоль узеловая с очаговым неправильным сужением протока и утолщением стенки. Опухоль гипоэхогенная и гиповаскулярная с плохо выраженными краями. Более распространенная полипоидная опухоль рассматривается как гиповаскулярная хорошо выраженное образование, обнаруженная в дистальной системе протоков.
Метастазы в желчное дерево на УЗИ
Наиболее распространенные участки опухоли, которые могут распространиться на желчевыводящую систему от груди, толстой кишки или меланомы. Эти метастазы могут повлиять на внутрипеченочную и внепеченочную протоковую систему. На УЗИ появление метастазов аналогично появлению холангиокарциномы с опухолью, представляющей собой гиперэхогенную или гипоэхогенную и гиповаскулярную опухоль с плохо выраженными краями.