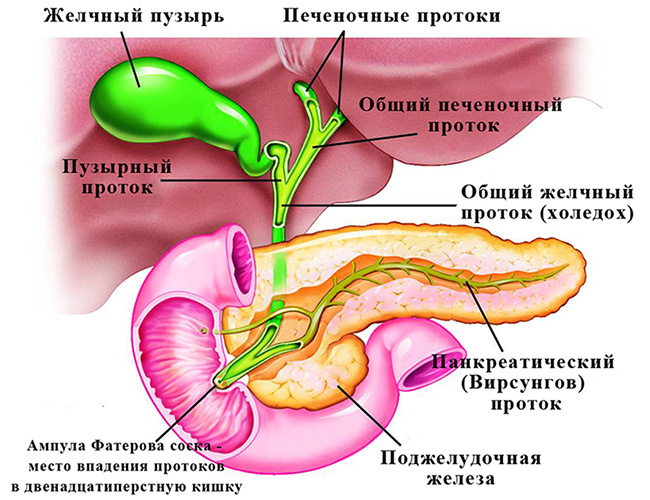
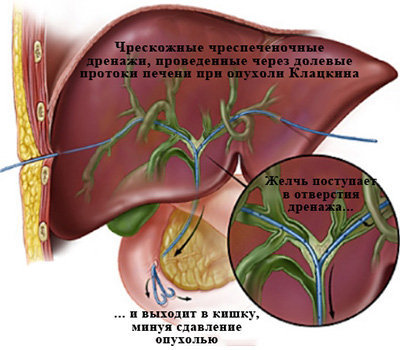
Дилатация желчных протоков что это
Дилатация желчных протоков что это
1. Общая характеристика:
• Основные диагностические признаки:
о Тубулярные анэхогенные заполненные жидкостью структуры, сопутствующие ветвям воротной вены в их внутрипеченочных и внепеченочных сегментах
• Локализация:
о Внутрипеченочные и внепеченочные желчные протоки
2. УЗИ при дилатации желчных путей:
• УЗИ в черно-белом режиме
о Дилатация внутрипеченочных протоков
— Диаметр протоков > 2 мм
— Тубулярные анэхогенные ветвящиеся структуры, сопутствующие воротным венам:
Симптом «параллельного канала»
Зачастую самыми первыми из внутрипеченочных протоков расширяются протоки левой доли печени
— Расширенные протоки могут быть извитыми и иметь неравномерный просвет
— Проксимально у ворот печени сливающиеся тубулярные структуры формируют звездчатую структуру
о Дилатация внепеченочных протоков:
— Диаметр общего желчного протока > 6-7 мм или более чем 40% диаметра прилегающей воротной вены
— Анэхогенная тубулярная структура, в воротах печени параллельная основному стволу воротной вены и перпендикулярная печеночной артерии
— Расширение протоков может распространяться на внутрипеченочные протоки
• Цветовая допплерография:
о Позволяют достоверно дифференцировать расширенные протоки (в которых отсутствуют признаки кровотока) от прилегающих сосудистых ветвей печеночной артерии и воротной вены
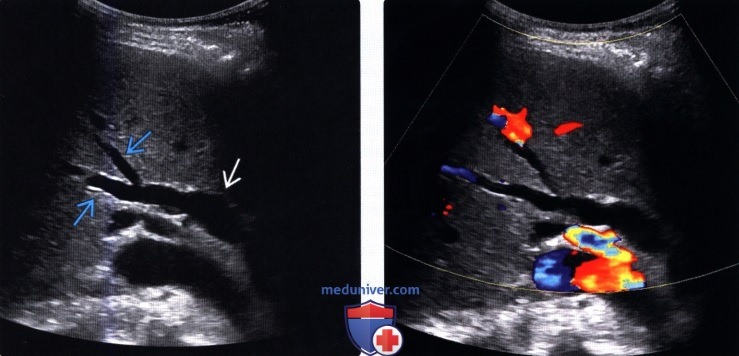
(Правый) При цветовой допплерографии у того же пациента отмечается отсутствие кровотока в расширенных тубулярных структурах, что указывает на то, что это и в самом деле расширенные желчные протоки. Следует выполнять цветовую допплерографию в повседневной практике для подтверждения дилатации желчных протоков.
3. КТ при дилатации желчных путей:
• В паренхиме печени определяются прилегающие к внутрипеченочным ветвям воротной вены тубулярные структуры с близком к нулю коэффициентом ослабления
• Между печенью и двенадцатиперстной кишкой внутрипеченочные протоки сообщаются с тубулярными структурами, имеющими близкий к нулю коэффициентом ослабления
4. МРТ при дилатации желчных путей:
• Т2-гиперинтенсивные тубулярные структуры в паренхиме печени
• Внутрипеченочные протоки сообщаются с Т2-гиперинтенсивными тубулярными структурами между печенью и двенадцатиперстной кишкой
5. Рекомендации по визуализации:
• Оптимальный метод визуализации:
о Трансабдоминальное УЗИ используется в качестве первичного метода исследования для оценки степени, протяженности и причины обструкции желчных путей
о Под контролем УЗИ возможно проведение других инвазивных вмешательств
о КТ и МРТ позволяют получить более подробную информацию об анатомических изменениях и причине заболевания
• Рекомендации по методике проведения исследования:
о Методика УЗИ:
— Включает в себя подробное исследование в сагиттальной, поперечной и косой плоскостях, межреберный и субкостальный УЗ-доступы
— Внутрипеченочные протоки лучше визуализируются при глубоком вдохе
— Экранирующее действие кишечных газов минимально при положении пациента лежа на правом боку или полулежа в полусупинированном на правом боку положении
— Гармоническое изображение обеспечивает более детальную визуализацию расширенных протоков и их содержимого
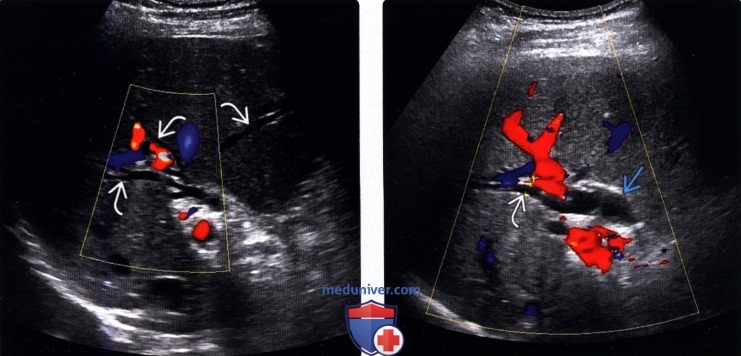
(Правый) При цветовой допплерографии на поперечном УЗ срезе печени наблюдается небольшое расширение внутрипеченочных и внепеченочных протоков. У пациента был диагностирован стеноз ампулы в сочетании с холангитом, которые стали причиной дилатации желчных протоков.
б) Дифференциальная диагностика дилатации желчных путей:
1. Кавернома воротной вены:
• Кавернозная трансформация воротной вены; рацемозный конгломерат коллатеральных вен
• При цветовой допплерографии определяется кровоток в системе воротной вены
2. Тромбоз ветви воротной вены:
• Гипоэхогенный (острый) или эхогенный (хронический) дефект заполнения просвета основного ствола воротной вены и ее ветвей
• Цветовая допплерография: фрагментарный кровоток или полное отсутствие кровообращения
3. Вено-венозные коллатерали:
• Коллатерали между тромбированными/стенозированными печеночными венами и нормальными печеночными венами/во-ротной веной
• Цветовая допплерография: венозный кровоток
• Наблюдается при синдроме Бадда-Киари
4. Перибилиарные кисты:
• Мелкие кисты вдоль печеночных триад
5. Кисты холедоха:
• Врожденные кистозные расширения желчных путей
в) Патология. Общая характеристика:
• Этиология:
о Необструктивные причины:
— Пожилой возраст
— Перенесенная ранее холецистэктомия
— Врожденная патология (например, киста холедоха)
— Стеноз печеночной артерии у пациентов после трансплантации печени
о Обструктивные причины:
— Внутрипеченочные: конкремент, склерозирующий/СПИД-ассоциированный холангит, рецидивирующий пиогенный холангит, восходящий холангит, холангиокарцинома, травма и т.д.
— Внепеченочные: конкремент общего желчного протока, аденокарцинома головки поджелудочной железы, холангиокарцинома, сдавливание лимфоузлом, стриктура, стеноз ампулы и т.д.
г) Клинические особенности. Проявления:
• Зависит от вызвавшего дилатацию заболевания (например, острый холангит: боли в правом верхнем квадранте живота, лихорадка с ознобом)
• Механическая желтуха: безболезненная или сопровождающаяся болями в правом верхнем квадранте живота
Редактор: Искандер Милевски. Дата обновления публикации: 22.1.2020
Диагностика и лечение холедохолитиаза в эпоху эндохирургии



Казанская государственная медицинская академия
Первым в мире лапароскопическую холецистэктомию (ЛХЭ) выполнил профессор Erich Muhe из Боблингена, Германия, 12 сентября 1985г., за что немецким обществом хирургов ему был объявлен выговор. В 1992 от этого же общества он получил высшую премию организации – ежегодную награду Германского хирургического общества.
Доктор Philip Mouret, Лион, Франция выполнил ЛХЭ в 1987. Хирурги Reddick и Olsen выполнили ту же процедуру в 1989 в США. С этого момента ЛХЭ быстро распространилась по всему миру, как метод лечение желчнокаменной болезни (ЖКБ). Хотя хирурги и были очарованы малоинвазивностью операции, серьёзной проблемой оставался холедохолитиаз (ХДЛ), частота которого достигала 10% из всех больных, страдающих ЖКБ. Поэтому хирурги задумались о путях диагностики – до, во время и после операции, а также лечения ХДЛ малоинвазивными методами.
В 1991 Reddick и Olsen опубликовали первое описание лапароскопической холангиографии. Однако, хотя техника была вполне осуществимой, выполнение процедуры было затруднительным теми инструментами, которые существовали в то время. Поэтому врачи больше полагались на дооперационные методы диагностики ХДЛ – ретроградную холангиопанкреатикографию (РХПГ). В случае обнаружения холедохолитиаза до операции конкременты удаляли при эндоскопической папиллосфинктеротомии (ЭПСТ) с последующей ЛХЭ.
Эра ЛХЭ продолжается более 25 лет. За этот период диагностика и лечение ХДЛ эволюционировала. Она может быть дооперационной, интраоперационной и послеоперационной.
(А) Предоперационная диагностика и лечение ХДЛ
Большинство больных с холедохолитиазом могут быть идентифицированы до операции.
Клинические проявления
1. Многие пациенты жалуются на боли в верхнем отделе живота, начинающиеся в эпигастрии и распространяющиеся в зону правого подреберья с иррадиацией в спину или плечо.
2. Иногда больные имеют в анамнезе кратковременную желтуху или эпизоды потемнения мочи.
3. Боли в животе нередко сопровождаются ознобом и температурой.
4. У больных могут быть приступы холангита или панкреатита.
Биохимические тесты
1. Уровень прямого билирубина в плазме выше, чем непрямого.
2. Повышение щелочной фосфатазы
3. Повышение уровня трансаминаз
4. Повышение уровня амилазы или липазы
Радиологические тесты
1. Обычная рентгенография брюшной полости может показать затенение в правой гипохондриальной области.
2. УЗИ может показать 1-2 конкремента в нижней части ОЖП, однако нередко этот отдел холедоха скрыт газами 12-перстной кишки, тогда проток не виден чётко. В этом случае УЗИ показывает расширение проксимальной части жёлчного протока и внутрипечёночную дилатацию.
3. Магнито-резонансная холангиография – это не инвазивная процедура, дающая отличную визуализацию печени, жёлчного пузыря и протоков на всём их протяжении.
4. КТ – сканирование. Эффективно при механической желтухе.
Эндоскопический тест
1. Эндосонография. Это инвазивная процедура, но менее опасная, чем РХПГ. Эффективна для диагностики конкрементов в терминальном отделе холедоха.
2. РХПГ – инвазивное исследование, позволяющее уточнить анатомию и причину обструкции билиарного тракта. Кроме того, процедура позволяет сразу перейти к лечению обструкции в зависимости от её природы.
Лечение
1. При наличии ХДЛ выполняют РХПГ, сфинктеротомию и экстракцию конкрементов. Далее показана ЛХЭ.
2. Если жёлчные протоки не очищены полностью, или конкременты более 2,5 см в диаметре, хирург может поступить следующим образом:
· Произвести эксплорацию холедоха и удаление конкрементов лапароскопически после ЛХЭ.
· Выполнить открытую холецистэктомию (ОХЭ) с эксплорацией холедоха.
(Б) – интраоперационная диагностика и лечение ХДЛ
Клинические проявления
В следующих ситуациях хирург хотел бы подтвердить/исключить ХДЛ интраоперационно:
1. Дооперационный уровень цифр биохимических тестов находится на верхней границе нормы – билирубин и щелочная фосфатаза.
2. Умеренное расширение ОЖП, но его терминальный отдел чётко не виден на УЗИ.
3. Рецидивирующие приступы желтухи у больного с множественными конкрементами в жёлчном пузыре, когда дооперационные УЗИ/МРТ/билирубин – в норме.
4. При лапароскопической диссекции обнаруживают широкий пузырный проток.
Диагностика
Интраоперационная диагностика конкрементов в ОЖП может быть произведена при помощи
· Интраоперационной лапароскопической холангиографии
· Интраоперационного лапароскопического УЗИ
Холангиография – наиболее известный метод видуализации конкрементов в ОЖП. Кроме того, это первый шаг к эксплорации холедоха через пузырный проток. При УЗИ используют высокочастотный датчик в 7-10 МГц.
Лапароскопическое УЗИ даёт более точную информацию, чем холангиография, имеет следующие преимущества:
1. Отсутствует облучение.
2. Исследование повторяемо.
3. Более чувствительно для обнаружения камней.
4. Более специфично.
Лапароскопическое УЗИ несёт в себе некоторые неудобства в сравнении с холангиографией:
1. Терминальный отдел холедоха чётко не виден.
2. Панкреатит или жировые отложения вокруг поджелудочной железы затрудняют визуализацию.
3. Дуоденальные дивертикулы, содержащие газ, симулируют тень конкрементов.
4. Существует кривая обучения.
5. Оборудование не всем доступно.
Лечение
Если диагноз холедохолитиаза установлен на операции, выбор тактики зависит от различных факторов –
1. Состояние пациента
2. Калибр ОЖП и место расположения конкремента
3. Квалификация врача, выполняющего РХПГ в клинике
4. Наличие оборудования для эксплорации ОЖП
5. Опыт хирурга в лапароскопической билиарной хирургии
Выбор метода лечения будет таков:
1. Завершение ЛХЭ и клиническое наблюдение за больным. Такой путь возможен, если конкременты в ОЖП очень малы.
2. Завершение ЛХЭ и выполнение послеоперационной РХПГ. Такая тактика оптимальна, когда диаметр камней 4-5мм, маловероятно, что они выйдут сами, а РХПГ доступна.
3. ЛХЭ и лапароскопическая эксплорация ОЖП.
Здесь возможны два пути:
· Доступ к ОЖП через пузырный проток
— холедохотомия с внутренним дренажём
— холедохотомия без дренажа
— холедохотомия с Т-образным дренажём
4. Открытая холецистэктомия с открытой эксплорацией холедоха
i) Лапароскопический доступ к ОЖП через пузырный проток
Этот доступ приемлем в тех случаях, когда нет большого различия между диаметром протока и размерами конкрементов.
Показания
1. Одиночные/множественные конкременты диаметром 6мм или менее
2. Пузырный проток диаметром 4мм или более
3. Пузырный проток впадает в ОЖП прямо c латеральной стороны
4. Плохие условия для наложения лапароскопических швов
Противопоказания
1. Конкременты диаметром более 6мм
2. Пузырный проток диаметром менее 4мм
3. Внутрипечёночные конкременты
4. Пузырный проток впадает в ОЖП сзади или дистальнее расположения конкрементов в ОЖП
Процедура
Дилатация пузырного протока важна для успешного проведения транспузырной процедуры. Проволочный проводник вводят через отверстие в пузырном протоке в ОЖП. Далее баллонный дилататор или буж вводят по проводнику. Необходимо соблюдать осторожность, чтобы не оторвать пузырный проток от желчного пузыря. Это возможно либо при дилатации, либо при излишней тракции за жёлчный пузырь. Если отрыв происходит, становится невозможным ввести инструмент в культю пузырного протока. Это наиболее частая причина неудач. Поэтому отверстие в пузырном протоке (ПП) не должно превышать 50% его периметра.
Холедохоскопию выполняют через пузырный проток. Конкремент захватывают корзинкой под прямым визуальным контролем холедохоскопа.
Некоторые хирурги вводят корзинку в пузырный проток под флюороскопическим контролем. Конкременты иногда крупнее, чем внутренний диаметр пузырного протока. В этой ситуации захваченный в ловушку конкремент и корзинка могут застрять в ОЖП, что делает невозможным их удаление через пузырный проток. В этой ситуации требуется холедохотомия. Поэтому «слепая» техника менее благоприятна, даёт большее число осложнений и оставленных конкрементов.
Преимущества
1. Т-образный дренаж исключен
2. Риск стриктуры ОЖП после холедохотомии маловероятен
ii) – Лапароскопическая холедохотомия при конкрементах ОЖП
Этот доступ показан, когда конкременты ОЖП велики.
Показания
2. Адекватная дилатация ПП невозможна
3. Конкременты ОЖП больше, чем диаметр пузырного протока
4. Неудачная экстракция через ПП, при дилатации ОЖП
5. Крупный плотный камень нижней части ОЖП, который может потребовать литотрипсии
6. Внутрипечёночные конкременты
Противопоказания
1. Диаметр ОЖП менее 6мм
2. Неблагоприятные условия для наложения лапароскопического шва
Процедура
Выполняют разрез длиной 1 см на передней стенке супрадуоденальной части ОЖП. Холедохоскоп вводят через правый среднеключичный порт. Лапароскопическое и холедохоскопическое изображение контролируют по одному или двум мониторам. Холедохоскоп осторожно вводят в протоковую систему. Тёплый солевой раствор постоянно подают в проток через рабочий канал холедохоскопа для получения качественного изображения. Конкремент визуализируют, корзинку проводят за конкремент, открывают, захватывают камень и извлекают его наружу.
Для плотных конкрементов диаметром более 2,5см рекомендован ригидный эндоскоп – нефроскоп/уретероскоп и дробление камня при помощи литотриптера, Полноту удаления конкрементов из ОЖП контролируют проведением ригидной оптики до сфинктера Одди. Проксимальные протоки также визуализируют для того, чтобы убедиться в отсутствии конкрементов в печёночных протоках.
Если хирург удовлетворён результатами холедохолитотомии, процедура может быть завершена одним из следующих способов.
1. Оставление 10см внутреннего стента, введенного через ОЖП в двенадцатиперстную кишку, при этом нижний конец трубки находится в дуоденум, а верхний – в ОЖП. Холедохотомное отверстие ушивают непрерывным викриловым швом 4/0. Месяц спустя на основании УЗИ и биохимических анализов убеждаются в чистоте протоков и удаляют стент через дуоденоскоп.
2. Холедохотомическое отверстие ушивают без стента – когда хирург уверен в отсутствии резидуальных конкрементов в ОЖП, также как и в отсутствии дистальной билиарной стриктуры.
3. Ушивание холедохотомического отверстия на Т-образном дренаже. Некоторые хирурги привыкли к такому завершению холедохотомии в эпоху открытой хирургии, этот путь позволяет им чувствовать себя комфортно. Другой резон – возможность выполнения через Т-образный дренаж холангиографии в конце операции. Если при этом обнаружены остаточные конкременты, хирург может продолжить лапароскопичекую эксплорацию холедоха, перейти к открытой процедуре или отдать предпочтение последующей РХПГ или литотрипсии.
Эту операцию выполняют, при:
· Серьёзной дилатации ОЖП
· Наличии дистальной стриктуры холедоха
· Первичных конкрементах ОЖП
1. Антеградная – сфинктеротомию выполняют через холедохотомное отверстие
2. Ретроградная – сфинктеротомию выполняют через дуоденоскоп.
Оба доступа в интраоперационном исполнении весьма громоздки и могут закончиться неудачей.
(С) – послеоперационная диагностика и лечение конкрементов ОЖП.
Клинические проявления
Больные с оставленными конкрементами после ЛХЭ могут обратиться повторно с:
· Приступами болей в правом подреберье с иррадиацией в спину
· Эпизодами желтухи и потемнения мочи
· Эпизодами ознобов и повышения температуры
Диагноз
Может быть подтверждён:
1. Биохимическими тестами-
a. Повышение уровня билирубина сыворотки
b. Повышение уровня щелочной фосфатазы
c. Повышение уровня трансаминаз
2. УЗИ брюшной полости
Лечение
Зависит от доступности тех или иных методов, а также от размеров конкрементов. На сегодня процедурой выбора признана РХПГ. Если она не доступна, то можно прибегнуть к:
· Лапароскопическлй эксплорации ОЖП при его достаточной дилатации
· Открытой эксплорации холедоха с оставлением Т-образного дренажа
Механическая желтуха. Рак поджелудочной железы
Механическая желтуха – что это такое?
Так вот, любое препятствие на пути «движения» желчи в кишку и формирует патологическое состояние под названием «механическая желтуха». Желчь начинает накапливаться в желчных протоках и желчном пузыре, увеличивая и расширяя их. Избыток желчи выделяется в кровь, и организм выводит ее другими путями, в том числе почками и кожей. Поэтому одним из начальных признаков механической желтухи является повышение в крови билирубина – желчного пигмента, который является основным компонентом желчи. Так как желчь не поступает в кишечник и не окрашивает кал, тот становится светлым, вплоть до серого цвета. Моча при этом сильно темнеет из-за повышенного выделения билирубина почками. Кожа желтеет, при этом из-за избытка в крови солей желчных кислот может начаться сильный кожный «зуд».
Механическая желтуха: причины возникновения.
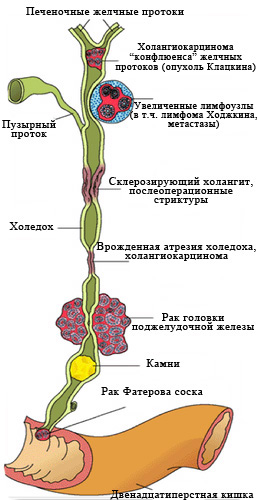
Рис. 2 Наиболее частые причины
возникновения механической желтухи.
Заболеваний, вызывающих нарушение оттока желчи, множество.
От того, является ли причиной злокачественный процесс или другое заболевание (камни, послеоперационные и воспалительные стриктуры, врожденная генетическая патология) принципиально зависят способ лечения, его результат, а также прогноз заболевания (т.е. предполагаемые продолжительность и качество жизни с этим заболеванием и его «излечимость»).
К сожалению, в 40-67% случаев причиной механической желтухи являются опухоли, причем доброкачественными они бывают лишь в 2-3% случаев.
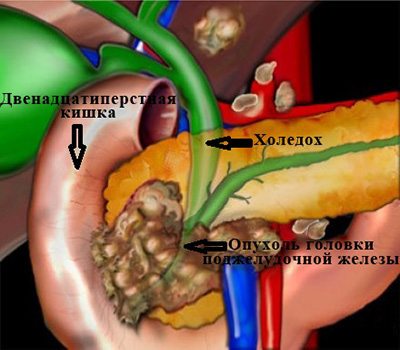
Самая частая причина, с которой приходится сталкиваться врачам – это рак головки поджелудочной железы.
Опухоль сдавливает проток извне, нарушая отток желчи. (рис. 3)
Механическая желтуха при раке поджелудочной железы – способы лечения
поджелудочной железы.
Рассмотреть все возможные виды лечения при различных причинах возникновения механической желтухи в рамках одной статьи невозможно. Поэтому я остановлюсь более подробно на вариантах лечения самой сложной категории больных – со злокачественными образованиями, вызывающими сдавление желчных протоков.
Единственный шанс больных со злокачественным образованием, вызывающим механическую желтуху – это радикальная хирургическая операция (полное удаление или резекция части органа), но возможна она менее чем в 30% случаев. Это происходит оттого, что заболевание развивается очень медленно и начинает «проявляться» уже на далеко зашедшей стадии.
В каждом случае вопрос о возможности полного удаления опухоли решается индивидуально, это зависит от множества факторов: распространенности процесса, возраста больного, наличия сопутствующих заболеваний и т.п. Эти операции считаются одними из самых сложных в современной абдоминальной хирургии и выполняются, как правило, в специализированных отделениях опытными хирургами-онкологами.
Все остальные способы лечения – лучевая, химиотерапия (так называемые БАДы, фито- и гомеопатическую терапию я «лечением» не считаю в принципе) малоэффективны и направлены лишь на замедление роста опухоли и улучшение «качества жизни» пациента.
Чем опасна механическая желтуха?
Как я уже упоминал, основным параметром, который оценивает выраженность механической желтухи, является уровень общего билирубина в крови. Все вышеперечисленные способы лечения, в том числе и радикальное хирургическое вмешательство, за редким исключением, возможны при уровне общего билирубина крови ниже 50-90 мкмоль\л (норма 3-17 мкмоль\л) из-за высокого риска осложнений. Однако видимая желтушность склер и кожи возникает, как правило, при уровне билирубина выше 100-120 мкмоль\л. При уровне выше 300-350 мкмоль\л билирубин начинает проникать через гематоэнцефаличсекий барьер, т.е. поступать в головной мозг и при дальнейшем нарастании вызывает тяжелую интоксикацию, вплоть до летального исхода.
По данным литературы в условиях обструкции желчных путей и их воспаления оперативное лечение является рискованным, сопровождается большим количеством осложнений, а летальность достигает 10-34%, что в 4 раза выше, чем в тех случаях, когда механическую желтуху удается ликвидировать до операции.
Поэтому одной из первых задач при лечении механической желтухи является снижение уровня билирубина в крови – для лечения интоксикации и подготовки больного для того или иного вида специализированной медицинской помощи (операция, химио- или лучевая терапия).
Выбор метода лечения механической желтухи
Консервативная терапия (внутривенные инфузии препаратов) у больных механической желтухой опухолевого генеза редко бывает эффективна. И на первый план выходят хирургические способы декомпрессии желчных протоков – т.е. способы, направленные на восстановление оттока желчи из желчных протоков в пищеварительный тракт. Среди хирургических способов лечения механической желтухи можно выделить три основных направления:
декомпрессии желчных протоков – т.е. способы, направленные на восстановление оттока желчи из желчных протоков в пищеварительный тракт. Среди хирургических способов лечения механической желтухи можно выделить три основных направления:
Последний способ на сегодняшний день используется достаточно редко, так как он сопряжен с боʹльшим количеством осложнений. Его применяют при технической невозможности выполнения операции первыми двумя способами или при отсутствии в стационаре специалистов нужного профиля.
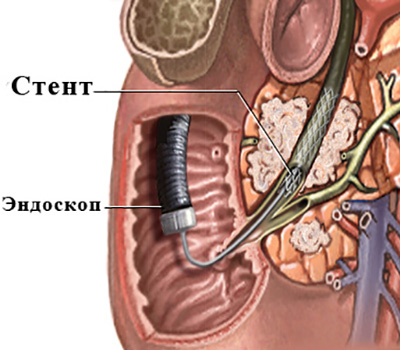
Выбор же между эндоскопическими («ретроградными») (рис.4) или чрескожнымичреспеченочными («антеградными») (рис. 5) методиками при прочих равных, во многом зависит от конкретной ситуации.
Рис. 4 «Ретроградное» стентирование холедоха при помощи
эндоскопа для лечения механической желтухи, вызванной
сдавлением холедоха опухолью поджелудочной железы.
Так, для технической возможности чрескожной пункции под контролем ультразвука необходимым условием является расширение внутрипеченочных желчных протоков. В то же время, применение эндоскопических методик у пациентов, ранее перенесших операцию на желудке или двенадцатиперстной кишке, а также с механической желтухой, вызванной опухолью в «воротах» печени затруднено а, порою, и невозможно.
У 70-80% процентов пациентов с механической желтухой возможно применение обоих способов декомпрессии, и тогда выбор во многом зависит от того, насколько тот или иной способ более распространен в конкретном стационаре (техническая оснащенность, опыт того или иного специалиста, от которого во многом зависит процент успешных вмешательств и количество осложнений).
Механическая желтуха – хирургическое лечение в Санкт-Петербурге
В ГБУЗ «Городская больница №40» реализована возможность оказания неотложной и экстренной медицинской помощи больным с механической желтухой любой этиологии всеми перечисленными способами. Наличие новейшего оборудования и опытных специалистов позволяет обеспечить оказание своевременной высококвалифицированной медицинской помощи этой сложной категории больных.
Подробнее о малоинвазивных методиках чрескожногочреспеченочного дренирования и стентирования желчных протоков для купирования механической желтухи можно узнать из второй части статьи.
Чрескожное чреспеченочное дренирование и стентирование желчных протоков для лечения механической желтухи.
Являясь специалистом-рентгенохирургом, хочу подробнее остановиться именно на методике чрескожной чреспеченочной декомпрессии желчных протоков при злокачественной природе механической желтухи.
Чрескожная чреспеченочная холангиография – условия выполнения, преимущества и недостатки метода.
Необходимым условием для выполнения чрескожной пункции является расширение внутрипеченочных желчных протоков до 3-5 мм. При механической желтухе любой этиологии это явление достаточно распространено, при нарушении оттока желчи, она начинает накапливаться в первую очередь именно в протоках, постепенно расширяя их. Если препятствие (камень или опухоль) не полностью сдавливает холедох, т.е. часть желчи все-таки оттекает в кишку, то этот процесс может занять некоторое время.
Преимущества метода:
Недостатки метода:
В стационаре больные с механической желтухой поступают на отделения хирургии/онкологии. Как правило, операции направленные на декомпрессию желчных протоков являются ургентными – т.е. достаточно срочными, чтобы избежать осложнений, связанных с интоксикацией билирубином, но при этом и не выполняющиеся сразу же при поступлении больного. Обычно у врачей есть 1-3 дня на дообследование пациента – установку причины желтухи (камень, опухоль, стриктура), определение уровня билирубина крови, и др. анализы, которые нужно учитывать при подготовке к операции.
Больному объясняются цели операции, ее риски и возможные осложнения, подписывается добровольное информированное согласие на процедуру. Накануне разрешается легкий ужин, в день вмешательства – голод.
Чрескожное чреспеченочное дренирование при раке поджелудочной железы и желчных протоков.
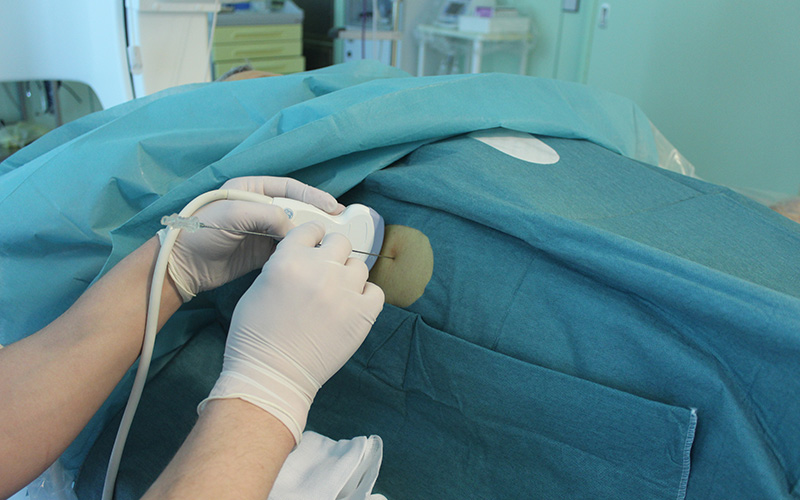
Рис. 2. Пункция желчных протоков под контролем ультразвука справа в 8 межреберьи.
Операции чрескожного чреспеченочного холангиодренирования (ЧЧХД) и стентирования проводятся в специально оборудованной рентгеноперационной.
Вмешательство выполняется под местной анестезией, как правило, 20-30 мл 1% раствора лидокаина. В условиях нашего стационара в операционной всегда находится врач анестезиолог-реаниматолог, который в случае необходимости обеспечивает проведение внутривенной анестезии.
Место пункции выбирается индивидуально, в зависимости от анатомического строения и локализации препятствия. Как правило, доступ к протокам правой доли печени осуществляется из 7-8 межреберья по линии проведенной перпендикулярно от переднего угла подмышечной впадины. Доступ к протокам левой доли – из-под мечевидного отростка.
Правильный выбор доступа в наибольшей степени влияет на безопасность методики.
Как происходит операция дренирования желчных протоков?
После обработки кожи раствором антисептика и анестезии, кожа в месте пункции надсекается скальпелем, для облегчения ввода пункционной иглы. Сама игла имеет диаметр менее 1 мм. Под контролем ультразвука или рентгеноскопии она проводится на глубину в 5-10 см до попадания в расширенный желчный проток.
Через иглу вводится несколько миллилитров неионного йодсодержащего контрастного препарата (омнипак, оптирей). Это делается для того, чтобы убедиться в попадании именно в желчный проток, а не сосуды печени. Через просвет иглы заводится тонкий мягкий проводник диаметром до 0,3 мм, игла извлекается, а по установленному проводнику заводится тонкий пластиковый катетер (диаметр менее 2 мм). Через него вводится 20-30 мл контрастного вещества – выполняется т.н. холангиография.
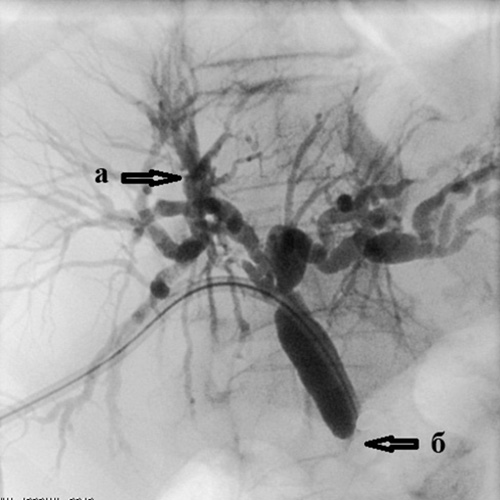
Рис. 3. Чрескожная чреспеченочная холангиография.
Определяется:
а) выраженное расширение внутрипеченочных желчных протоков;
б) полный блок в дистальной трети холедоха (сдавление опухолью головки поджелудочной железы)
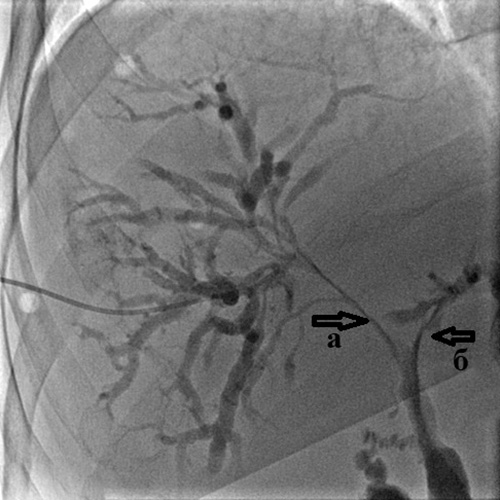
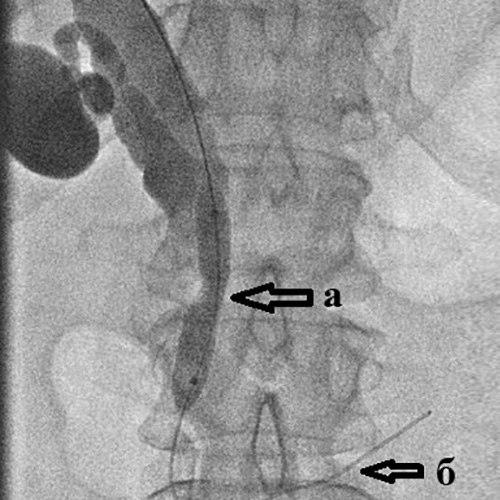
Рис. 4. Холангиография при механической желтухе,
вызванной опухолью Клацкина.
Холангиография при механической желтухе, вызванной опухолью Клацкина.
Определяется выраженное сужение правого (а) и левого (б) долевых желчных протоков
из-за прорастания холангиокарциномы.
Тугое заполнение желчных протоков позволяет с точностью определить уровень
и степень блокирования желчных протоков, степень их расширения, дефекты их заполнения
(видны крупные конкременты ивнутрипросветные опухоли), а также определить тактику
и способ дальнейшего лечения – декомпрессии желчных протоков.
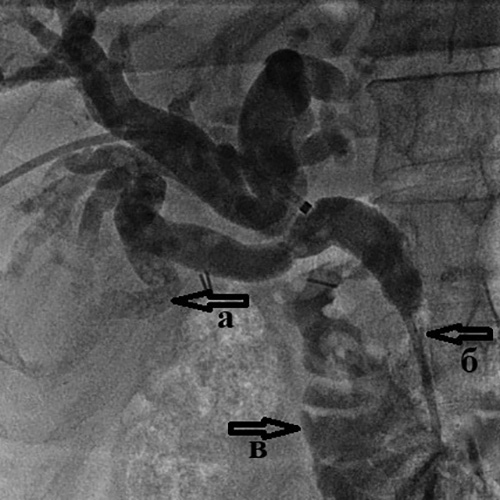
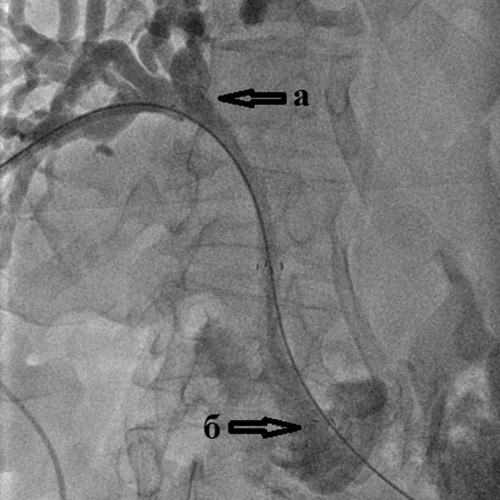
Рис. 5. Холангиография при внутрипеченочном
холангиолитиазе
Холангиография при внутрипеченочном холангиолитиазе:
а) множественные мелкие конкременты (камни) размером до 2-3 мм
внутри расширенных желчных протоков правой доли печени;
б) доброкачественная (поствоспалительная) стриктура терминального отдела холедоха;
в) поступление контрастного вещества в двенадцатиперстную кишку
через установленный чрескожный чреспеченочный дренаж.
Желчь, полученную при первичной пункции желчных протоков,
часто берут на посев и определение чувствительности к антибиотикам.
Это очень способствует борьбе с таким частым осложнением механической желтухи,
как холангит – т.е. воспаление стенки желчного протока.
После определения уровня блока врач при помощи катетеров различной формы и проводников разной жесткости, выполняет реканализацию препятствия (проводник через стриктуру или сдавленный извне холедох проводится в тонкую кишку).
По проводнику в кишку для восстановления оттока желчи заводится пластиковая трубка диаметром около 3 мм с большим количеством отверстий – дренаж.
Он позиционируется таким образом, чтобы дренажные отверстия находились и до и после препятствия. Таким образом, желчь попадает в дренажную трубку до препятствия и выходит из отверстий в кишку уже после него.
На первые 2-3 суток к наружному концу дренажа (в межреберьи) подсоединяется пластиковый мешок. Это позволяет ликвидировать избыток желчи, находящейся в протоках и проконтролировать (вовремя выявить) возможные осложнения, такие как гемобилия – кровотечение в желчные протоки.
Если препятствие пройти не удается, то дренаж оставляется только на наружный отток, чтобы уменьшить уровень билирубина в крови и его токсические эффекты. Желчь в таких случаях больному приходится пить (вместе с соком или водой), так как с ней теряются необходимая жидкость и микроэлементы, которые необходимы и без того истощенному организму. Через несколько дней, когда проходит воспаление и отек стенки желчных протоков, как правило, предпринимается повторная попытка прохождения препятствия. После установки дренажа в нужной позиции он фиксируется к коже швом, что снижает риск его смещения.
Лечение после снижения уровня билирубина. Уход за дренажем желчных протоков.
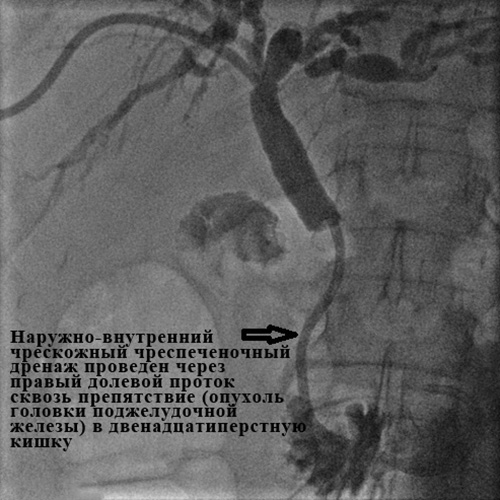
Рис. 7. Наружно-внутреннее чрескожное чреспеченочное холангиодренирование.
Успех дренирования во многом зависит от наличия в стационаре всего спектра инструментария и опыта хирурга, выполняющего вмешательство. В нашем отделении успех наружно-внутреннего дренирования с восстановлением нормального пассажа желчи в кишку составляет 98-99%.
Однако, даже само наличие у больного длительное время инородного тела, пусть даже тонкой пластиковой трубки без мешка, вызывает психологический дискомфорт и снижает качество жизни. Сам по себе, дренаж может смещаться, быть причиной воспаления при попадании пищи через его отверстия из кишки в желчные протоки; возможно «подтекание» желчи через наружный канал дренажа и пачкание одежды.
Стентирование желчных протоков при механической желтухе.
Для того, чтобы избежать этих осложнений, у больных с неоперабельным злокачественным процессом (в некоторых случаях и при других причинах механической желтухи) была разработана операция стентирования желчных протоков. По сути, она является логическим продолжением операции дренирования, и, по-возможности, выполняется стабильным больным с удовлетворительным прогнозом по выживаемости.
Стентирование желчных протоков обычно осуществляется через 1-4 недели после операции дренирования, после оценки динамики снижения уровня билирубина и подготовки больного. Выполняется она через тот же доступ – через уже имеющийся дренаж в кишку заводится тонкий проводник, после чего дренажную трубку убирают. По этому проводнику заводится специальный баллон, который позиционируют внутри стриктуры (доброкачественной или злокачественной), и открывают на минуту для «пластики» общего желчного протока – т.е. расширения его для возможности проведения в него сетчатой металлоконструкции – стента.
Диаметр раскрытого баллона составляет 6-8мм. Баллон сдувается и удаляется, а по тому же проводнику заводится стент.
 |  |  |
| Рис. 8. Стент желчных протоков | Рис. 9. Баллонный катетер для «пластики» стриктур холедоха. | Рис. 10. Баллонная пластика злокачественной стриктуры холедоха перед проведением стента. Баллон, диаметром 6мм (а) раскрыт на проводнике (б) в области стриктуры. |
Размер стента определяют заранее, по данным выполненной холангиографии. Большинство современных стентов имеют покрытие из специального материала (снаружи выглядит как ткань). Такие стенты называются «графтами» и имеют гораздо меньший процент «прорастания опухоли» через него – а значит и рецидива механической желтухи.
Стент (как и баллон) свернут на специальной системе доставки, которая является достаточно тонкой, и не требует дополнительного расширения канала, в котором ранее находился дренаж.
Стент заводится и открывается таким образом, чтобы перекрыть стриктуру, но не перекрыть при этом остальные желчные протоки.
 |  |
| Рис. 11. Стент-графт с политетрафторэтиленовым покрытием для стентирования желчных протоков. | Рис. 12. Стент-графт установленный в холедох от места слияния долевых желчных протоков (а) до двенадцатиперстной кишки (б) для лечения механической желтухи, вызванной метастазами рака толстой кишки в ворота печени. |
При необходимости, в момент раскрывания баллона и стента используют добавление внутривенной анестезии. После установки стента за больным наблюдают несколько дней в условиях хирургического отделения, затем, убедившись в отсутствии осложнений, выписывают для продолжения лечения (химиотерапия, лучевая терапия, фотодинамическая терапия) в специализированном учреждении или по месту жительства (симптоматическая терапия).
Механическая желтуха – цена операции, где делают дренирование и стентирование желчных протоков.
В большинстве стационаров Санкт-Петербурга, малоинвазивные операции выполняются платно, т.к. требуют достаточно дорогостоящего расходного материала и наличия опытных специалистов.
В СПБ ГБУЗ «Городская больница №40» для жителей Санкт-Петербурга предусмотрена возможность проведения таких операций бесплатно, по талонам на оказание высокотехнологичной специализированной медицинской помощи в рамках программы ОМС.