Дискоз поясничном отделении что это
Что за недуг – дискоз позвоночника?
Обменные процессы в организме нарушаются. Это негативно влияет на межпозвонковые диски. Их дегенеративные изменения называются дискоз. Как появляется и развивается заболевание? Кто ему больше всего подвержен? Как побороть недуг?
ДОСТУПНЫЕ ЦЕНЫ НА КУРС ЛЕЧЕНИЯ
Мягко, приятно, нас не боятся дети
ДОСТУПНЫЕ ЦЕНЫ НА КУРС ЛЕЧЕНИЯ
Мягко, приятно, нас не боятся дети
Как развивается недуг
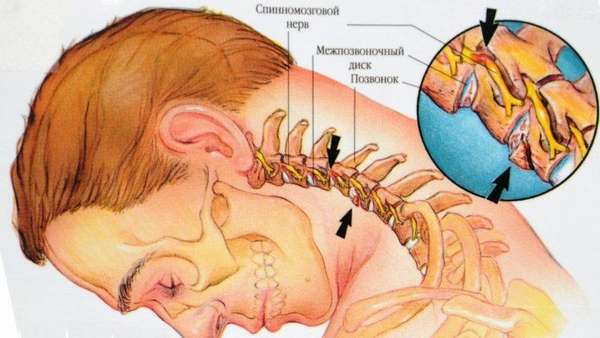
Со временем межпозвоночный диск усыхает, концентрация воды, содержащейся в нем, снижается, амортизационные свойства проявляются не так явно. Механические нагрузки ощущается намного сильнее, чем раньше. Фиброзное кольцо истончается, начинает трескаться, пульпозное ядро сдвигается ближе к краю. Неизбежна протрузия, либо выпячивание.
Патология становится ярко выраженной при интенсивных занятиях спортом и тяжелых физических нагрузках. Формируется грыжа диска. Нередко сдавленным оказывается корешок спинного мозга. Если это происходит, то развивается радикулопатия.
Меняется высота диска между позвонками. Позвоночно-двигательный сегмент перестает нормально функционировать. Суставные сетки давят друг на друга, как и позвонки, которые, к тому же, смещаются. Такие изменения происходят обычно в области шеи и поясницы. Другие отделы позвоночника остаются нетронутыми. Боли может не быть. Она появляется только при высокой физической нагрузке.
Со временем позвоночник восстанавливает механическую стабильность. Образуются остеофиты, связки становятся толще, начинается фиброз диска. В результате появления костных разрастаний боль ослабевает. Но центральный позвоночный канал сужается, что представляет большую опасность. Спинной мозг и нервы оказываются сдавленными.
Кому стоит быть особенно внимательным
Тем, кто долго находится в одной позе, стоит чаще ее менять. Статическая нагрузка сверх нормы вредна позвоночнику. Могут дать о себе знать травмы шеи и спины. Даже несерьёзные повреждения нередко провоцируют заболевание. При избыточной физической нагрузке стоит позаботиться о полноценном восстановлении. Переутомление плохо сказывается на организме, как и лишняя масса тела. Люди с кифозом и сколиозом тоже должны быть внимательны к своему позвоночнику.
Как распознать патологию?
Выявить отклонения от нормы поможет рентгенография. Специфичных симптомов у дискоза нет. Болезнь может быть хронической, периодически обостряться. После излечения от недуга возможен рецидив.
Дискоз в пояснице проявляется наиболее остро. Защемляется седалищный нерв. Человек принимает такую позу, что со временем формируется сколиоз. После продолжительной нагрузки усиливается болевой синдром. Боль может отдавать в ягодичные мышцы, голень и даже стопы.
Если речь о шейном дискозе, обратите внимание на следующие симптомы и патологии:
Как лечат дискоз
Врач выписывает лекарства, отправляет пациента на физиотерапию, лечебную физкультуру. Многие больные дискозом используют методы нетрадиционной медицины. Нужно нормализовать обменные процессы, активизировать кровообращение, восстановить структуру и амортизационные свойства диска.
Одним из методов лечения является вытяжение позвоночного столба. Оно показано пациентам с болями средней интенсивности. Несмотря на очевидную эффективность, в некоторых случаях такой способ не используют. У него есть ряд серьёзных противопоказаний.
Дискоз и спондилоартроз: клинические особенности и новые возможности терапии
Несмотря на огромное количество исследований, посвященных различным проблемам спондилогенных заболеваний, работы, изучающие структуру этих заболеваний, носят единичный характер. Тем не менее есть данные, что в подавляющем большинстве случаев пациенты страдают неспецифической болью в спине (93%), гораздо реже встречаются радикулярные синдромы (5%) и настораживающие симптомы (2%) [1, 2].
Остается открытым вопрос, какие синдромы обобщает термин «неспецифическая боль в спине»? По этой проблеме высказываются различные точки зрения, что скорее всего вызвано отсутствием единых подходов к диагностике и трактовке полученных данных. По-видимому, в полиморфную группу неспецифической боли в спине входят такие состояния, как начальные изменения межпозвонкового диска, мышечно-связочные изменения и дегенеративные изменения межпозвонковых суставов. Несмотря на объединение в одну группу, эти синдромы имеют клинические особенности, что определяет особенности течения и выбор методов лечения.
Дискогенный болевой синдром (люмбаго)
Основной причиной люмбаго является смещение внутридисковой ткани с раздражением задней продольной связки [3]. Из анамнеза можно выявить провоцирующие факторы: наклон, ротация туловища и поднятие тяжестей. Кроме того, часто упоминаются переохлаждение (сквозняки) и сырость. Боль по типу прострела в нижней части спины ведет, как правило, к мгновенному обездвиживанию в поясничном отделе, человек застывает в характерной патологической позе. Сохранение этого блокированного положения – единственного, в котором уменьшается боль, – обеспечивается мощным рефлекторным сокращением поясничных мышц. Любая попытка активного или пассивного выхода из этого положения сопровождается сильной болью. Пациент боится и избегает любых движений, а также указывает на усиление боли при кашле, чихании и натуживании.
Основная зона боли расположена в пояснично-крестцовой области по средней линии или немного латеральнее от нее. Возможна псевдорадикулярная иррадиация боли в мышцы бедра. Помимо люмбаго с внезапным началом, связанного с определенным движением, существует и более редкая форма, при которой боль нарастает постепенно и достигает пика через несколько часов.
При клиническом осмотре обнаруживается аномальное, ригидное положение поясничного отдела позвоночника. Сгибание туловища невозможно, любое движение при полностью неподвижном поясничном отделе достигается лишь за счет тазобедренных суставов. Такое состояние определяется отечественными авторами как «миофиксация» [4].
Первоначально приступы боли обычно длятся недолго и разрешаются спонтанно. Их дальнейшее течение непредсказуемо. Приступы люмбаго в молодом и среднем возрасте могут оставаться единственным проявлением дегенерации дисков. Однако часто они знаменуют начало хронического, рецидивирующего поясничного синдрома, который выражается в прогрессировании заболевания с частыми приступами боли в нижней части спины и ишиаса. Возможность спонтанного выздоровления при заболеваниях межпозвонкового диска подтверждается двойными слепыми плацебоконтролируемыми исследованиями [3].
Суставной болевой синдром
Изменение высоты и объема диска способствует развитию дегенеративных изменений межпозвонковых суставов – спондилоартроза, который в современной литературе имеет различные дефиниции: фасеточный синдром, артроз межпозвонковых (дугоотростчатых) суставов, спондилоартропатический синдром. При спондилоартрозе болевая импульсация возникает в результате перерастяжения капсулы и/или повышенного давления на суставные поверхности межпозвонковых суставов, иннервируемых менингеальной ветвью спинального нерва.
В 1936 г., после того как было обращено внимание на патологию межпозвонковых дисков, M. Lange описал клинические проявления, имеющие источником межпозвонковые суставы [5]. В 1976 г., спустя 40 лет после введения диагноза «спондилоартроз», для обозначения этого же синдрома V. Moone и J. Robertson предложили термин «фасеточный синдром» [6]. Следует отметить, что в настоящее время термин «фасеточный синдром» чаще используют нейрохирурги, активно практикующие различные варианты денервации дугоотростчатых суставов: радиочастотную, пульсовую, криоденервацию.
Болевой суставной синдром может проявляться утренней скованностью и усиливаться после нагрузки, симптоматика нарастает в течение дня. Боль облегчается в положении лежа на спине со слегка согнутыми ногами в коленных и тазобедренных суставах. Боль может иррадиировать в ягодицы, паховую область, нижнюю часть живота и иногда в мошонку. Пациенты описывают боль как диффузную и разлитую и, указывая ее локализацию, прикладывают к больному месту ладонь, в отличие от пациентов с корешковыми синдромами, которые способны очертить границы пораженных дерматомов одним пальцем [3].
Перегрузке межпозвонковых суставов может способствовать слабость передней брюшной стенки, которая сопровождается наклоном таза кпереди и увеличением поясничного лордоза [7]. C перегрузкой межпозвонковых суставов также связана боль при гиперлордозе поясничного отдела позвоночника, которая возникает после длительной ходьбы и стояния, особенно при ношении обуви на высоком каблуке. Поясничная суставная боль может быть вызвана или усилена при усугублении поясничного гиперлордоза в результате спуска по склону или деятельности, связанной с отклонением кзади: например, при развешивании белья, рассматривании картин или выполнении действий над предметами, расположенными выше головы. Взаимодействие изменений в фасеточных суставах и диске ведет к увеличению суставных отростков с последующим развитием спинального стеноза [8].
В подавляющем числе случаев острая и хроническая боль в спине – «доброкачественное состояние», и большинство пациентов не нуждается в проведении дополнительных инструментальных исследований [7]. Дегенеративные изменения в диске и в межпозвонковых суставах могут быть случайной рентгенологической находкой и не проявляться клинически. Кроме того, часто наблюдается несоответствие между рентгенологически выявленным анатомическим нарушением и выраженностью клинической симптоматики. Cтруктурные и функциональные нарушения позвоночного двигательного сегмента не всегда возникают одновременно, и не у всех пациентов морфологические дегенеративные изменения приводят к развитию клинических симптомов.
В последнее время для диагностики фасеточного синдрома рекомендуется блокада медиальной ветви спинномозгового нерва или внутрисуставные блокады местным анестетиком под контролем компьютерной томографии. Исчезновение боли после проведения манипуляции является подтверждением диагноза. Существует дискуссионная точка зрения: попадание местного анестетика при проведении блокады в венозное русло обусловливает воздействие не только на нервные окончания медиальной ветви, но и на нервные ветви, иннервирующие диск, мышцы.
Межпозвонковые суставы содержат большое число инкапсулированных и неинкапсулированных нервных окончаний. Наличие низкопороговых механорецепторов в капсуле сустава свидетельствует о том, что она выполняет и проприоцептивную функцию. При дегенеративном поражении межпозвонковых суставов в хряще и синовиальной капсуле определяются медиаторы воспаления: простагландины, интерлейкины 1 и 6, фактор некроза опухоли альфа [9].
Если дискогенная боль наблюдается у пациентов, как правило, молодого и среднего возраста (до 40 лет), то спондилоартроз – у больных старшего возраста, которые имеют сопутствующую патологию со стороны сердечно-сосудистой системы, желудочно-кишечного тракта. У таких пациентов необходимо более взвешенно подходить к выбору препаратов, принимая во внимание их безопасность. В этом отношении особый интерес представляет появившийся на российском рынке улучшенный нестероидный противовоспалительный препарат (НПВП), созданный на основе неселективного НПВП толметина и обладающий комплексом гастропротективных свойств – амтолметин гуацил (Найзилат).
Амтолметин гуацил как молекула был синтезирован в Италии в 1985 г. Его предшественник толметин – это хорошо изученный неселективный НПВП, который никогда не был представлен в России, однако широко применялся во всем мире. Толметин характеризуется хорошим обезболивающим и противовоспалительным эффектом, а дополнительное его преимущество заключается во влиянии на таламические центры болевой чувствительности. Амтолметин гуацил унаследовал все положительные свойства толметина, при этом получив дополнительные преимущества.
Основное отличие этого препарата от всей группы НПВП – наличие в составе ванилиновой группы, которая имеет высокую аффинность к капсаициновым рецепторам слизистой оболочки желудка, двенадцатиперстной и тонкой кишки. В результате раздражения последних запускается локальная выработка оксида азота, который наравне с физиологическими простагландинами играет значимую роль в системе гастропротекции. Последующее неизбежное снижение выработки физиологических простагландинов в результате действия неселективного НПВП в значимой степени компенсируется данным механизмом, что позволяет заметно уменьшить частоту побочных эффектов со стороны желудочно-кишечного тракта при применении данного препарата.
Стоит отметить, что защитное действие препарата не ограничивается слизистой желудка, а распространяется и на тонкий кишечник. Это важное преимущество, поскольку ингибиторы протонной помпы как основная группа препаратов для профилактики развития НПВП-гастропатий работают только в желудке [10]. На экспериментальных моделях было продемонстрировано, что амтолметин гуацил действительно уменьшает поражение желудка, индуцированное этанолом, и этот защитный эффект исчезает при применении ингибиторов NO-синтетазы [11].
Таким образом, амтолметин гуацил совмещает в себе, казалось бы, несочетаемые свойства: положительные качества неселективного НПВП (хорошее обезболивающее и противовоспалительное действие) и протективный эффект в отношении слизистой оболочки желудочно-кишечного тракта. Клинические исследования, проведенные в различных странах Европы, показали, что по своим основным свойствам амтолметин гуацил не уступает таким препаратам, как диклофенак и индометацин, в то время как частота развития поражения желудочно-кишечного тракта при применении амтолметина гуацила несравненно ниже.
Представляет интерес исследование, проведенное с участием 180 пациентов, в ходе которого эффективность и безопасность Найзилата сравнивали с таковыми одного из самых безопасных НПВП целекоксиба. Курс лечения составил 24 недели. Пациенты получали амтолметин гуацил в дозе 1200 мг или целекоксиб в дозе 400 мг. До и после курса лечения всем пациентам проводилось эндоскопическое исследование желудочно-кишечного тракта [12]. Результаты работы показаны на рисунке. Как видно, у подавляющего большинства пациентов не было отмечено развития каких-либо изменений слизистой оболочки на фоне терапии, причем амтолметин гуацил по уровню переносимости со стороны желудочно-кишечного тракта нисколько не уступал целекоксибу [12].
При остром болевом синдроме может быть использована максимальная суточная дозировка амтолметина гуацила 1800 мг, при уменьшении интенсивности боли или при хроническом болевом синдроме – 1200 мг (три или два раза в день по одной таблетке соответственно).
Принимая во внимание результаты исследований, в настоящее время можно рекомендовать Найзилат для лечения острой и хронической боли, связанной с заболеваниями опорно-двигательного аппарата.
Что такое дискоз позвоночника и как его лечить
Боль в области позвоночника является одной из самых распространенных жалоб на приеме у врача-терапевта. Причин может быть много, одна из них – дискоз. Важно иметь представление о данном заболевании, причинах его возникновения, методах лечения и профилактики. Это поможет вовремя выявить болезнь и провести ее полноценную терапию.
Что такое дискоз позвоночника
Важно узнать, что такое дискоз межпозвонкового диска (или позвоночника). Под этой патологией подразумевается развитие дегенеративного процесса в данной области. В основе механизма заболевания лежит нарушение метаболизма в области одного или нескольких дисков.
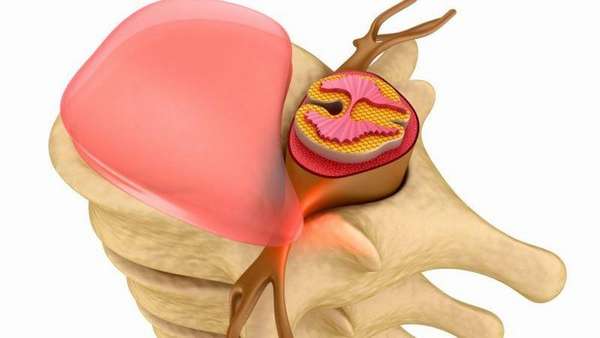
При развитии дискоза происходит преобразование нормальной структуры пульпозного ядра и фиброзного кольца, формирующие их ткани постепенно истончаются и усыхают. В результате пульпозное ядро выходит за место своей локализации, то же самое происходит с межпозвоночным диском. Формируется протрузия, или выпячивание диска, что провоцирует клиническую симптоматику. Если обобщить, протрузия – это есть и дискоз.
В далеко зашедших случаях данный патологический процесс способен привести к грыже межпозвоночного диска, которая провоцирует сдавление нервных стволов, кровеносных сосудов, а иногда и спинного мозга, что, в свою очередь, становится причиной выраженного болевого синдрома и других осложнений.
Важно отметить, что дискоз чаще поражает пояснично-крестцовый отдел позвоночника, что связано с его большой подвижностью и высокой нагрузкой. Также патология диагностируется в шейном отделе позвоночника. Это тоже связано с тем, что данная область характеризуется наиболее высокой подвижностью в организме, но поражается она реже, чем поясница, поскольку нагрузка на шею существенно ниже.
Причины
Самая распространенная причина развития дискоза – серьезные физические перегрузки, поднятие тяжестей, травмы (как свежие, так и застарелые). Другие провоцирующие факторы:
В зоне риска находятся люди, работа которых связана с тяжелым физическим трудом, а также лица среднего и пожилого возраста.
Симптомы
Главная жалоба пациентов с дискозом – наличие боли в зоне поражения (обычно в пояснице). Симптоматика усиливается при резких движениях, физической нагрузке. Боли способны иррадиировать в ягодичную область, бедро, голень и стопу. В большинстве случаев они носят простреливающий характер.
Кроме того, может возникать сопутствующая симптоматика в виде онемения нижней конечности, нарушения в ней чувствительности. Также в результате протрузии диска может происходить пережатие кровеносных сосудов, что сказывается на ноге, в ней происходит ослабление кровотока, что в особо тяжелых случаях приводит к трофическим нарушениям.
При осмотре невролога выявляется ослабление коленного и ахиллова рефлексов, обычно с одной стороны. При сильной компрессии нервного корешка пациентов может беспокоить ослабление мышечной силы в конечностях, что клинически проявляется парезами или даже плегиями.
При болях в пояснице пациенты отмечают улучшение в положении лежа.
Что касается шейного отдела позвоночника, при его поражении чаще диагностируется дискоз дисков С5-С6, но нередко в патологический процесс вовлекается и 7 шейный позвонок. Пациенты предъявляют жалобы на боли в данной зоне, которые способны иррадиировать в верхние конечности и голову. Также возможны парезы и плегии рук, онемение и нарушение кровообращения. Могут наблюдаться снижение зрения и слуха, ухудшение памяти.
Следует указать, что болевой синдром также носит название корешкового, клинически он проявляется люмбоишиалгией, радикулопатией или радикулитом (поясничным или шейным).
Патология может быть острой и хронической. Первая разновидность устанавливается в начале заболевания, в дальнейшем имеется возможность рецидива, поскольку дегенеративные изменения в позвоночнике никуда не исчезнут. Поэтому принято считать дальнейшие обострения проявлением хронического процесса.
В целом клиническая картина не слишком специфична, характерна для большого количества патологий. Поэтому диагностическим мероприятиям отводится особая роль.
Диагностика
В первую очередь врач проводит общий осмотр пациента, внимательно собирает анамнез с тщательным анализом жалоб, выясняя при этом обстоятельства, при которых они возникают и усиливаются.
Важен осмотр невролога, который проверит функции нервной системы, мышечную силу и рефлексы, что поможет определить, в каком направлении в диагностике двигаться дальше.
Пациентам назначают следующие исследования:
Что касается визуализации, то КТ или МРТ дают существенно больше информации, чем рентген. Только эти методики способны показать уровень и объем компрессии корешка. Решение о том, какое исследование лучше выбрать, принимает врач.
Лечение
Лечение патологии комплексное, включает в себя не только лекарственные средства, но и физиотерапию, вытяжение позвоночника. Прежде всего, необходимо устранить болевой синдром, для этого используются различные препараты, подробнее о которых речь пойдет ниже.
Медикаментозное
С целью анальгезии пациентам могут вводиться внутривенно «,Дексаметазон», с «,Эуфиллином»,. Они необходимы при выраженном болевом синдроме, эффективно устраняют воспаление и боль, улучшают кровоток в данной области. Количество капельниц – не более 3-5.
Для устранения отека в зоне корешка подойдет такой препарат, как «,L-лизина эсцинат»,. Он также вводится внутривенно, максимальное количество – 10 инъекций.
С целью анальгезии используются нестероидные противовоспалительные средства. Помимо устранения боли, они уменьшают воспаление и отечность. Наиболее эффективные препараты: «,Декскетопрофен»,, «,Кетопрофен»,, «,Лорноксикам»,, «,Диклофенак»,. Данные средства могут вводиться внутримышечно, а могут использоваться в виде твердых лекарственных форм. Кратность индивидуальна для каждого препарата, длительность применения в среднем не превышает 2-3 недель.
Для устранения болей используются миорелаксанты: «,Мидокалм»,, «,Тизалуд»,, «,Релакс»,. Они эффективно расслабляют мышцы, тем самым оказывая анальгезирующее действие. Препараты данной группы также вводятся внутримышечно до 5-10 раз, после чего можно перейти на таблетированные формы (они принимаются в течение 1-2 недель). Тактика всегда индивидуальна и зависит от выраженности мышечно-тонического синдрома.
В качестве вспомогательных средств пациентам назначаются препараты, улучшающие периферическое кровообращение (например, «,Пентоксифиллин»,), и витамины группы В («,Мильгамма»,, «,Нейромед»,). Данные средства при дискозе требуются в твердых формах, принимаются в течение 3-4 недель.
Физиотерапия и другие методы
Физиотерапия позволяет улучшить метаболизм и кровоток в зоне поражения, уменьшить выраженность болевого синдрома, способствует мышечной релаксации. При дискозе используются следующие процедуры: электрофорез с «,Новокаином»,, магнито- и лазеротерапия, ультразвук, иглорефлексотерапия, лечебные ванны.
На период терапии требуется 10-15 сеансов для каждой процедуры, после чего необходим перерыв. Программа лечения определяется для каждого пациента индивидуально и зависит от клинической симптоматики.
Не рекомендовано сочетать иглорефлексотерапию с другими методиками. Следует сначала пройти курс ИРТ, а после небольшого перерыва можно приступить к другим процедурам. В целом достаточно сочетания 2-3 методов для достижения положительного результата.
Вытяжение позвоночника
Вытяжение является эффективным методом лечения данной патологии, особенно при полидискозе поясничного отдела позвоночника. Важно отметить, что эта процедура выполняется при болевом синдроме легкой или средней выраженности.
Вытяжение проводится в стенах медицинских учреждений под контролем обученного персонала. Пациент ложится на специальную кушетку, его шея или поясница фиксируются специальными приспособлениями, а сам процесс контролируется оборудованием.
Модификация данного метода – подводное вытяжение, при котором больной находится в оборудованной ванне. На тело подвешиваются грузы, но пациент не чувствует их веса, поскольку он находится в воде.
Вытяжение способствует релаксации мышечной ткани, уменьшает компрессию нервных корешков между позвонками, тем самым устраняя болевой синдром. Но и у данной процедуры имеются противопоказания: патологии сердца и сосудов, заболевания мочевыделительной системы и желчного пузыря.
Народные методы
Что касается народной медицины, то она не способна повлиять на патологические процессы, которые происходят в костных тканях. Многие методы (например, втирание скипидара) могут и вовсе существенно усугубить течение заболевания.
Поэтому врачи советуют использовать не средства народной медицины, а достижения современной науки, так как они позволяют перевести патологию в состояние длительной ремиссии.
Заключение
Процент пациентов с проявлениями дискоза крайне велик. Такие больные нуждаются в медицинской помощи с привлечением большого количества методов и процедур. Поэтому каждому человеку, имеющему проблемы со спиной, важно знать о дискозе, как и чем его лечить для достижения ремиссии. К счастью, существует множество эффективных лечебных методик, о которых мы и рассказали выше.