Дисметаболическая нефропатия что это такое
Дисметаболическая нефропатия
Дисметаболическая нефропатия подразделяется на первичную и вторичную:
Предрасполагающими к образованию дисметаболических нефропатий факторами являются плохая экология, чрезмерные психоэмоциональные нагрузки, постоянные стрессы, вредные привычки и т. д. Люди, страдающие дисметаболическими нефропатиями, входят в группу высокого риска по развитию мочекаменной и почечнокаменной болезни пиелонефрита, интерстициального нефрита. Первичные дисметаболические нефропатии, к счастью, встречаются крайне редко.
Причины дисметаболических нефропатий
Дисметаболическая нефропатия – полиэтиологичное заболевание, развивающееся при участии многих факторов. Причинами развития такой патологии могут выступать интоксикации и отравления организма, тяжелые физнагрузки, продолжительный прием некоторых лекарств, монодиеты. Но основной причиной дисметаболических нефропатий являются нарушения метаболических процессов в организме, связанных с отклонениями в других органах и системах.
Подавляющее число дисметаболических нефропатий (около 85%) связаны с нарушением кальциевого обмена, избытком оксалатов и фосфатов или имеют сочетанный характер – оксалатно-фосфатно-уратные. Причинами фосфатурии выступают хроническая инфекция мочевой системы, гиперпаратиреоз, некоторые болезни ЦНС. Цистиновая нефропатия возникает на фоне пиелонефрита или тубулярного интерстициального нефрита.
Симптомы дисметаболической нефропатии
Каких-либо специфических признаков заболевание не имеет и чаще всего обнаруживается случайно. «Оксалаты в моче» – такую небрежную надпись многие могли наблюдать в результатах анализа мочи. Но редко кто ей придает серьезное значение, особенно если наличие оксалатов или уратов было единичным.
Но если при проведении повторных анализов выявляется стойкое появление в моче кристаллов оксалата кальция, нужно задуматься о комплексном обследовании, поскольку кристаллурия является одним из первых макропризнаков серьезных нарушений в работе почек.
В пользу нефропатии свидетельствует и присоединение таких симптомов:
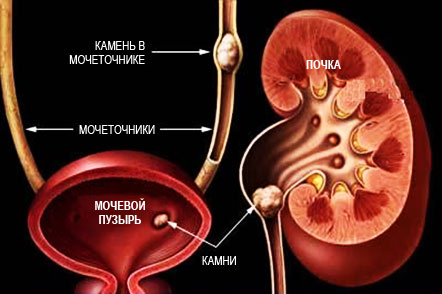
При дальнейшем прогрессирования патологии возникают симптомы мочекаменной болезни, а если к дисметаболической нефропатии присоединяется инфекция, развивается клиническая картина воспаления почек.
Диагностика нефропатии
Основными методами диагностирования дисметаболической нефропатии являются лабораторные анализы мочи и ряд инструментальных исследований:
Только обнаружение солевых отложений в общем анализе мочи является мотивом для установления диагноза дисметаболическая нефропатия не является. Выделение кристаллов нередко связано с погрешностями в питании и бывает преходящим.
Для подтверждения диагноза обязательно проводится биохимический анализ мочи, тест на кальцифилаксию и проба на перекиси в моче, показывающая интенсивность процесса перекисной оксидации мембран клеток. Как и любой иной тип нефропатии, данная патология без своевременного обнаружения и проведения эффективного лечения может спровоцировать развитие тяжелой функциональной почечной недостаточности.
Лечение дисметаболической нефропатии
Лечение дисметаболической нефропатии предполагает комплексный подход и кроме медикаментозной терапии включает ряд режимных мероприятий: соблюдение диеты и питьевого режима. Терапевтическая схема подбирается в зависимости от типа заболевания, общего состояния пациента, выраженности симптомов, стадии поражения почек и наличия сопутствующих патологий.
Все терапевтические мероприятия направлены в первую очередь на ликвидацию причины нефропатии, предупреждение кристаллообразования, нормализацию метаболических процессов и выведение солей из организма. При тщательном соблюдении врачебных рекомендаций и назначений, соблюдении диеты и питьевого режима прогноз болезни очень благоприятный. Игнорирование рекомендаций нефролога приведет к развитию воспаления тканей почек и возникновению мочекаменной болезни.
Лечением нефропатии в Клинике Современной Медицины занимаются опытные нефрологи, врачи высшей категории, успешно комбинирующие традиционные и современные терапевтические методики, что обеспечивает наилучший результат лечения.
Наш медицинский центр оказывает самый широкий спектр услуг. Вы всегда можете обратится к нам по вопросам лечения нефрологических заболеваний. Мы готовы оказать вам услуги лечения гематурии (кровь в моче) и лечения гипертонической болезни в сочетании с почечной патологией.
Дисметаболическая нефропатия у детей
Дисметаболическая нефропатия у детей – структурные и функциональные изменения почек, развивающиеся на фоне нарушения обмена веществ, сопровождающегося кристаллурией. Дисметаболическая нефропатия у детей клинически может проявляться аллергией и зудом кожи, отеками, болями в пояснице, гипотонией, выделением мутной мочи. У детей дисметаболическая нефропатия обычно впервые диагностируется при исследовании общего анализа мочи; расширенная диагностика включает УЗИ почек, биохимический анализ мочи. Лечение дисметаболической нефропатии у детей проводится с учетом ее вида и включает диету, медикаментозную коррекцию метаболических нарушений и физико-химических свойств мочи, фитотерапию.
Общие сведения
Классификация дисметаболической нефропатии у детей
В зависимости от состава солей различают дисметаболические нефропатии у детей, протекающие с:
С учетом причин возникновения выделяют первичные и вторичные дисметаболические нефропатии у детей. Первичные нефропатии – это наследственно обусловленные заболевания, имеющее прогрессирующее течение и рано приводящие к нефролитазу и хронической почечной недостаточности. К группе вторичных нефропатий у детей относятся различные дисметаболические расстройства, протекающие с кристаллурией и развивающиеся на фоне поражения других органов.
Причины дисметаболической нефропатии у детей
Дисметаболическая нефропатия у детей – полиэтиологичный синдром, возникающий при участии множества факторов. Общими причинами могут выступать отравления и интоксикации, тяжелые физические нагрузки, длительный прием лекарственных веществ, монодефицитные диеты. Отмечено частое развитие дисметаболической нефропатии у детей, рожденных от беременности, протекавшей с поздним токсикозом и гипоксией плода, а также детей с нервно-артритическим диатезом. Первичные нефропатии могут быть обусловлены метаболическими нарушениями у родственников ребенка либо накопленными мутациями, вызывающими дисбаланс регуляторных клеточных механизмов у него самого.
Кроме общих причин, в возникновении того или иного вида дисметаболической нефропатии у детей имеет значение воздействие частных факторов.
Оксалатная дисметаболическая нефропатия у детей (оксалурия) патогенетически связана с нарушением обмена кальция и солей щавелевой кислоты (оксалатов). Определенную роль в ее развитии играет дефицит витаминов А, В6, Е, магния, калия; передозировка витамина D в процессе лечения рахита; повышенное поступление оксалатов с пищей. Оксалатная дисметаболическая нефропатия часто встречается у детей с болезнью Крона, энтеритом, колитом, хроническим панкреатитом, дискинезией желчевыводящих путей, сахарным диабетом, пиелонефритом.
Причинами фосфатурии могут выступать хроническая мочевая инфекция, первичный и вторичный гиперпаратиреоз, заболевания ЦНС. Цистинурия развивается при системном нарушении обмена цистина – цистинозе, характеризующемся внутриклеточным и внеклеточным накоплением кристаллов цистина в интерстиции и канальцах почек, селезенке, печени, лимфоузлах, клетках крови, костном мозге, нервной и мышечной ткани. Вторичная цистиновая дисметаболическая нефропатия у детей обычно связана с пиелонефритом или тубулярным интерстициальным нефритом.
Симптомы дисметаболической нефропатии у детей
Признаки оксалатной дисметаболической нефропатии у ребенка могут манифестировать уже в период новорожденности, однако в большинстве случаев заболевание длительное время протекает латентно. В родословной детей с дисметаболической нефропатией отмечаются артропатии, подагра, спондилез, мочекаменная болезнь, желчнокаменная болезнь, сахарный диабет.
Чаще всего кристаллурия обнаруживается у детей 5-7 лет случайно, при исследовании общего анализа мочи. Внимательные родители могут заметить, что на вид моча ребенка мутная, с осадком, нередко образует на стенках горшка трудно смываемый налет.
При дисметаболической нефропатии у детей отмечается склонность к аллергическим кожным реакциям, вегето-сосудистой дистонии, гипотонии, головным болям, артралгиям, ожирению. Дети могут испытывать повышенную утомляемость, колющие боли в пояснице, частые и болезненные мочеиспускания, энурез, покраснение и зуд в области наружных половых органов, мышечную гипотонию, субфебрилитет, диспепсии, вздутие живота.
Обострение и прогрессирование заболевания отмечается в пубертатном периоде в связи с гормональной перестройкой. Дисметаболическая нефропатия у детей выступает риск-фактором образования камней в почках и мочевом пузыре, развития хронического пиелонефрита и хронической почечной недостаточности.
Диагностика дисметаболической нефропатии у детей
Кроме педиатра, в диагностике дисметаболической нефропатии у детей обязательно должен участвовать детский нефролог или детский уролог.
Общий анализ мочи выявляет кристаллурию, протеинурию, гематурию, абактериальную лейкоцитурию, цилиндрурию. При биохимическом исследовании мочи определяется повышенная концентрация тех или иных солей (оксалатов, фосфатов, уратов и др.). В комплексе лабораторной диагностики проводятся функциональные пробы мочи по Зимницкому, Аддису–Каковскому, Нечипоренко, определение рН мочи. При наслоении вторичной бактериальной инфекции необходимо бактериологическое исследование мочи на микрофлору.
УЗИ почек и мочевого пузыря у детей с дисметаболической нефропатией может обнаруживать кристаллические включения, указывающие на наличие песка или конкрементов. Дисметаболическую нефропатию у детей следует отличать от транзиторной кристаллурии, связанной с ОРВИ, обильным приемом некоторых продуктов.
Лечение дисметаболической нефропатии у детей
К основным принципам лечения дисметаболической нефропатии у детей относятся: соблюдение рациональной диеты, нормализация обменных процессов, устранение условий для кристаллообразования и усиление выведения солей.
При оксалатной дисметаболической нефропатии у детей из рациона исключаются мясные бульоны, шпинат, щавель, клюква, морковь, свекла, какао, шоколад; предпочтение отдается картофельно-капустной диете. Медикаментозная терапия проводится мембранотропными препаратами (витамин В6, А, диметилоксобутилфосфонилдиметил) и антиоксидантами (витамин Е).
Диета при уратной дисметаболической нефропатии у детей не должна содержать продукты, богатые пуриновыми основаниями (почки, печень, мясные бульоны, фасоль, горох, какао и др.). Основу рациона составляют молочные и растительные продукты. Для снижения синтеза мочевой кислоты назначается аллопуринол, никотинамид, фитосборы и др.
При фосфатной дисметаболической нефропатии у детей рекомендуется ограничение продуктов, богатых фосфором (сыров, печени, бобовых, курицы, шоколада). Необходимо подкисление мочи за счет употребления минеральных вод и лекарственных препаратов (аскорбиновой кислоты, настойки корня марены красильной).
Лечение цистиноза включает диету с исключением из питания ребенка продуктов, богатых серосодержащими аминокислотами и метионином (рыбы, творога, яиц и др.). Важно обязательное подщелачивание мочи с помощью цитратной смеси, раствора гидрокарбоната натрия, щелочных минеральных вод. С целью предупреждения кристаллизации цистина назначается прием пеницилламина.
При любом виде дисметаболической нефропатии у детей важна достаточная водная нагрузка, способствующая уменьшению концентрации солей в моче, соблюдение ребенком режима принудительного мочеиспускания (через каждые 1,5-2 ч). В качестве альтернативной коррекции метаболических процессов может проводиться гомеопатическое лечение под контролем детского гомеопата.
Прогноз и профилактика дисметаболической нефропатии у детей
При соблюдении диеты и лекарственной терапии прогноз дисметаболической нефропатии у детей благоприятен: происходит стойкая нормализация биохимических показателей в моче. В случае несоблюдения общего и терапевтического режима естественным исходом нефропатии является пиелонефрит и мочекаменная болезнь. При цистинозе больные, как правило, нуждаются в трансплантации почки, однако выпадение кристаллов цистина со временем развивается и в трансплантате, приводя к гибели детей в возрасте 15–19 лет.
Диспансерное наблюдение детей с дисметаболической нефропатией проводится педиатром и детским нефрологом. Профилактика дисметаболической нефропатии у детей требует соблюдения детьми питьевого режима, исключение действия предрасполагающих факторов, лечение сопутствующей патологии, обследование детей из групп риска.
Нарушения минерального обмена в почках (дисметаболические нефропатии)
Содержание
В зависимости от причины развития выделяют первичные и вторичные НМО.
Первичные нарушения представляют собой наследственно обусловленные формы заболеваний, характеризующихся прогрессирующим течением, ранним развитием мочекаменной болезни (МКБ) и хронической почечной недостаточности (ХПН). Первичные дисметаболические нефропатии встречаются редко и начало клинических проявлений развивается уже в детском возрасте.
Вторичные дисметаболические нефропатии могут быть связаны с повышенным поступлением определенных веществ в организм, нарушением их метаболизма в связи с поражением других органов и систем (например, желудочно-кишечного тракта), применением ряда лекарственных средств и др.
Оскалатно-кальциевая нефропатия
Оксалатно-кальциевая нефропатия наиболее часто встречается в детском возрасте. Ее возникновение может быть связано с нарушением обмена кальция или оксалатов (солей щавелевой кислоты).
Причины образования оксалатов:
Оксалатная нефропатия представляет собой многофакторный патологический процесс. Наследственная предрасположенность к развитию оксалатной нефропатии встречается в 70–75%. Помимо генетических, большую роль играют такие внешние факторы, как: питание, стресс, экологические проблемы и др.
Первые проявления болезни могут развиться в любом возрасте, даже в период новорожденности. Чаще всего они выявляются в 5–7 лет в виде обнаружения кристаллов оксалатов, небольшим содержанием белка, лейкоцитов и эритроцитов в общем анализе мочи. Характерно повышение удельной плотности мочи. Заболевание обостряется в период полового созревания в возрасте 10–14 лет, что, по-видимому, связано с гормональной перестройкой.
Фосфатная нефропатия
Фосфатная нефропатия встречается при заболеваниях, сопровождающихся нарушением фосфорного и кальциевого обмена. Основная причина фосфатурии – хроническая инфекция мочевой системы. Часто фосфатно-кальциевая нефропатия сопровождает оксалатно-кальциевую, но при этом выражена в меньшей степени.
Уратная нефропатия (нарушения обмена мочевой кислоты)
Эта группа обменных нарушений наиболее часто встречается у взрослых. Первичные уратные нефропатииобусловлены наследственными нарушениями обмена мочевой кислоты. Вторичные возникают как осложнениядругих заболеваний (болезней крови и др.), являются следствием применения некоторых препаратов (тиазидовых диуретиков, цитостатиков, салицилатов, циклоспорина А и др.) или нарушения функции канальцев почек и физико-химических свойств мочи (при воспалении почек, например). Кристаллы уратов откладываются в ткани почек – это приводит к развитию воспаления и снижению почечных функций.
Первые признаки заболевания могут выявляться в раннем возрасте, хотя в большинстве случаев наблюдается длительное скрытое течение процесса.
Цистиновая нефропатия
Цистин является продуктом обмена аминокислоты метионина. Можно выделить две основные причины повышения концентрации цистина в моче:
Накопление цистина в клетках происходит в результате генетического дефекта фермента цистинредуктазы. Это нарушение обмена носит системный характер и называется цистинозом. Внутриклеточное и внеклеточное накопление кристаллов цистина выявляется не только в канальцах и интерстиции почки, но и в печени, селезенке, лимфоузлах, костном мозге, клетках периферической крови, нервной и мышечной ткани, других органах. Нарушение обратного всасывания цистина в канальцах почек наблюдается вследствие генетически обусловленного дефекта транспорта через клеточную стенку для аминокислот – цистина, аргинина, лизина и орнитина.
По мере прогрессирования заболевания определяются признаки мочекаменной болезни, а при присоединении инфекции – воспаление почек.
Симптомы НМО
НМО почек, как правило, клинически течет бессимптомно до формирования мочекаменной болезни или пиелонефрита, но в ряде случаев могут проявляться следующими симптомами:
Диагностика НМО
Необходимое комплексное обследование включает лабораторные и инструментальные методы.
Лабораторная диагностика
Инструментальная диагностика
УЗИ органов брюшной полости. Изменения, выявляемые при УЗИ почек, как правило, мало специфичны. Возможно выявление в почке микролитов или «песка» (включений). УЗИ почек, как правило, является неспецифичным методом диагностики, однако в ряде случаев позволяет отследить формирование мелких камней и, таким образом, зафиксировать время возникновения мочекаменной болезни.
Лечение
Рекомендации по питанию являются основой терапии как в детском, так и во взрослом состоянии.
| Вид нефропатии | Запрещенные продукты |
| Оксалатная нефропатия | Мясные блюда, щавель, шпинат, клюква, свекла, морковь, какао, шоколад |
| Уратная нефропатия | Печень, почки, мясные бульоны, горох, фасоль, орехи, какао, алкогольные напитки |
| Фосфатная нефропатия | Сыр, печень, икра, курица, бобовые, шоколад |
| Цистиновая нефропатия | Творог, рыба, яйца, мясо |
Лечение оксалатной нефропатии
Лекарственная терапия включает мембранотропные препараты и антиоксиданты. Лечение должно быть длительным. Применяются витамины группы В, А, Е. Назначаются специальные препараты при кристаллурии. Помимо этого, назначается окись магния, особенно при повышенном содержании оксалатов.
Лечение уратной нефропатии
Для поддержания оптимальной кислотности мочи можно использовать цитратные смеси. При уратной нефропатии важно уменьшить концентрацию мочевой кислоты. Для этого используются средства, снижающие синтез мочевой кислоты.
Лечение фосфатной нефропатии
Назначается диета с ограничением продуктов, богатых фосфором (сыр, печень, икра, курица, бобовые, шоколад и др.).
Лечение при фосфатной нефропатии должно быть направлено на подкисление мочи (минеральные воды – нарзан, арзни, дзау-суар и др.; препараты – цистенал, аскорбиновая кислота, метионин).
При любой степени тяжести заболевания необходимо незамедлительно обратиться к врачу нефрологу или урологу за помощью, так как длительно текущие, в целом обратимые, нарушения обмена при отсутствии лечения могут привести к развитию мочекаменной болезни с последующим оперативным вмешательством и хронической почечной недостаточности. Самолечение не допустимо!
Все виды лекарственной терапии должен назначать и обязательно контролировать врач нефролог или уролог, так как:
На первом этапе лечения составляется план лечения. Лечение любой дисметаболической нефропатии можно свести к четырем основным принципам:
Прием большого количества жидкости является универсальным способом лечения любой дисметаболической нефропатии, так как способствует уменьшению концентрации растворимых веществ в моче.
Одной из целей лечения является увеличение ночного объема мочеиспускания, что достигается приемом жидкости перед сном. Предпочтение следует отдавать простой или минеральной воде.
Диета позволяет в значительной степени снизить солевую нагрузку на почки.
Специфическая терапия должна быть направлена на предупреждение конкретного кристаллообразования, выведение солей, нормализацию обменных процессов.
На втором этапе терапии производится оценка эффективности диеты, проводятся контрольные УЗ-исследования и анализы.
Третий этап лечения осуществляется после достижения стойкой ремиссии. Он представляет собой схему постепенного снижения доз назначенных препаратов до поддерживающих или полной их отмены с сохранением диетических рекомендаций.
Даже после достижения долгожданной ремиссии пациенту рекомендуется быть внимательным к себе и регулярно наблюдаться у врача нефролога или уролога, так как высок риск рецидива заболеваний.
Практически всем пациентам необходимо принимать рекомендованные врачом средства противорецидивной терапии или придерживаться ранее разработанной диеты для предотвращения формирования или прогрессирования МКБ, воспаления почек.
Прогноз
Прогноз при дисметаболической нефропатии в целом благоприятен. В большинстве случаев при соответствующем режиме, диете и лекарственной терапии удается добиться стойкой нормализации соответствующих показателей в моче. В отсутствие лечения или при его неэффективности наиболее естественным исходом дисметаболической нефропатии является мочекаменная болезнь и воспаление почек.
Самым частым осложнением дисметаболической нефропатии является развитие инфекции мочевой системы, в первую очередь пиелонефрита.
Если вы обнаружили у себя какие-либо из перечисленных выше симптомов (нарушение мочеотделения, изменения свойств мочи, боли), необходимо в ближайшее время обратиться к врачу за помощью.
Помните, что очень важно начать лечение на ранних стадиях болезни, так как НМО в почках является преимущественно обратимым состоянием, а в случае отсутвтия лечения итогом является развитие мочекаменной болезни, пиелонефрита.
Рекомендации
Для профилактики развития заболевания, а так же рецидива, необходимо придерживаться правильного, сбалансированного и регулярного питания – избегать острой пищи, маринадов и пр. В период обострения пациентам рекомендуется щадящая диета, соответствующая требованиям биохимического вида нефропатии (оксалатная, уратная и пр.).
С целью профилактики рецидивов всем пациентам рекомендуется один раз в квартал консультация врача нефролога или уролога для необходимой коррекции медикаментозной терапии и пищевых рекомендаций.
Пациенты, длительно страдающие НМО в почках, относятся к группе повышенного риска по МКБ. Поэтому в период ремиссии им необходимо ежегодно проходить по назначению врача контрольные обследования (общий анализ мочи, биохимия мочи, УЗИ почек, мочеточников, мочевого пузыря) мочевыводящей системы.
Часто задаваемые вопросы
Излечимы ли НМО?
НМО часто обусловлено наследственными нарушениями обмена, что требует постоянного соблюдения как минимум диетических рекомендаций.
Из-за чего возникает заболевание?
НМО может быть связано с наследственной предрасположенностью, а также с заболеваниями внутренних органов (желудочно-кишечные проблемы, заболевания крови и пр.), применением определенных групп лекарственных препаратов (мочегонные средства, цитостатики и пр.).
Является ли заболевание противопоказанием к беременности?
Само НМО в почках требует наблюдения весь период беременности с соблюдением диетических рекомендаций.
При развитии МКБ, пиелонефрита и их осложнений в виде ХПН, возможность беременности и ее сохранения зависит от обострения процесса и стадии осложнений и решается в каждом конкретном случае.
Может ли заболевание почек проявляться снижением потенции?
Непосредственно НМО конечно не влияет на потенцию, но в случае развития осложнений МКБ, воспаления почек или развития ХПН снижение потенции может появиться как реакция на хроническое заболевание.
Увеличивается ли риск заболеть, если близкий родственник страдает данным заболеванием?
Да, существует группа первичных обменных нефропатий (НМО в почках), имеющая наследственную предрасположенность.
Дисметаболическая нефропатия
Дисметаболические нефропатии – группа заболеваний, которые характеризуются поражением почек вследствие нарушения обмена веществ.
В зависимости от причины развития выделяют первичные и вторичные дисметаболические нефропатии.
Первичные являются наследственно обусловленными заболеваниями, характеризуются прогрессирующим течением, ранним развитием мочекаменной болезни и хронической почечной недостаточности.
Вторичные дисметаболические нефропатии могут быть связаны с повышенным поступлением определенных веществ в организм, нарушением их обмена в связи с поражением других органов и систем (например желудочно-кишечного тракта), лекарственной терапией и др.
Подавляющее большинство дисметаболических нефропатий связаны с нарушением обмена кальция (от 70 до 90%), около 85–90% из них – с избытком солей щавелевой кислоты, оксалатов (в виде оксалата кальция), остальные с избытком фосфатов (фосфаты кальция – 3–10%) или являются смешанными – оксалатно/фосфатно-уратными.
Первичные дисметаболические нефропатии встречаются редко.
Она наиболее часто встречается в детском возрасте. Ее возникновение может быть связано с нарушением как обмена кальция, так и обмена оксалатов (солей щавелевой кислоты).
Оксалаты попадают в организм с пищей или синтезируются самим организмом.
Причины образования оксалатов:
Это многофакторное заболевание. По данным различных авторов, доля наследственности в развитии оксалатной нефропатии составляет до 70–75%. Помимо генетических, большую роль играют внешние факторы: питание, стресс, экологическая нагрузка и др.
Первые проявления болезни могут развиться в любом возрасте, даже в период новорожденности.
Чаще всего они выявляются в 5–7 лет в виде обнаружения кристаллов оксалатов, небольшим содержанием белка, лейкоцитов и эритроцитов в общем анализе мочи. Характерно повышение удельной плотности мочи.
Общее развитие детей с оксалатной нефропатией, как правило, не страдает; но для них характерны аллергии, ожирение, вегетативно-сосудистая дистония со склонностью к понижению артериального давления (гипотонии), головными болями.
Заболевание обостряется в период полового созревания в возрасте 10–14 лет, что, по-видимому, связано с гормональной перестройкой.
Прогрессирование оксалатной нефропатии может привести к формированию мочекаменной болезни, развитию воспаления почек при наслоении бактериальной инфекции.
Фосфатная нефропатия встречается при заболеваниях, сопровождающихся нарушением фосфорного и кальциевого обмена. Основная причина фосфатурии – хроническая инфекция мочевой системы.
Часто фосфатно-кальциевая нефропатия сопровождает оксалатно-кальциевую, но при этом выражена в меньшей степени.
Нарушения обмена мочевой кислоты (уратная нефропатия)
За сутки в организме образуется 570–1000 мг мочевой кислоты, одна треть количества которой секретируется в кишечник и разрушается там бактериями.
Остальные две трети фильтруются в почках, большая часть всасывается обратно, и только 6–12% от профильтровавшегося количества выделяется с мочой.
Первичные уратные нефропатии обусловлены наследственными нарушениями обмена мочевой кислоты.
Вторичные возникают как осложнения других заболеваний (эритремии, миеломной болезни, хронической гемолитической анемии и др.), являются следствием применения некоторых препаратов (тиазидовых диуретиков, цитостатиков, салицилатов, циклоспорина А и др.) или нарушения функции канальцев почек и физико-химических свойств мочи (при воспалении почек, например).
Кристаллы уратов откладываются в ткани почек – это приводит к развитию воспаления и снижению почечных функций.
Первые признаки заболевания могут выявляться в раннем возрасте, хотя в большинстве случаев наблюдается длительное скрытое течение процесса.
А в общем анализе мочи обнаруживают ураты, небольшое количество белка и эритроцитов. При наличии большого количества уратов моча приобретает кирпичный цвет.
Нарушения обмена цистина
Цистин является продуктом обмена аминокислоты метионина.Можно выделить две основные причины повышения концентрации цистина в моче:
Накопление цистина в клетках происходит в результате генетического дефекта фермента цистинредуктазы. Это нарушение обмена носит системный характер и называется цистинозом.
Внутриклеточное и внеклеточное накопление кристаллов цистина выявляется не только в канальцах и интерстиции почки, но и в печени, селезенке, лимфоузлах, костном мозге, клетках периферической крови, нервной и мышечной ткани, других органах.
Нарушение обратного всасывания цистина в канальцах почек наблюдается вследствие генетически обусловленного дефекта транспорта через клеточную стенку для аминокислот – цистина, аргинина, лизина и орнитина.
По мере прогрессирования заболевания определяются признаки мочекаменной болезни, а при присоединении инфекции – воспаление почек.
Лабораторно-инструментальная диагностика дисметаболической нефропатии основывается на
Выявление кристаллов солей только в общих анализах мочи не является основанием для постановки диагноза дисметаболической нефропатии. Следует иметь в виду, что выделение кристаллов с мочой у детей часто бывает преходящим и оказывается не связанным с нарушением обмена веществ.
Для подтверждения диагноза дисметаболической нефропатии при выявлении кристаллов солей в общем анализе мочи проводится биохимическое исследование мочи.
Тест на кальцифилаксию позволяет выявить нарушения клеточного обмена кальция. Тест на перекиси в моче отражает активность процессов перекисного окисления клеточных мембран.
Изменения, выявляемые при УЗИ почек, как правило, мало специфичны. Возможно выявление в почке микрокамешков или включений.
Лечение любой дисметаболической нефропатии можно свести к четырем основным принципам:
Прием большого количества жидкости является универсальным способом лечения любой дисметаболической нефропатии, так как способствует уменьшению концентрации растворимых веществ в моче.
Одной из целей лечения является увеличение ночного объема мочеиспускания, что достигается приемом жидкости перед сном. Предпочтение следует отдавать простой или минеральной воде.
Диета позволяет в значительной степени снизить солевую нагрузку на почки.
Специфическая терапия должна быть направлена на предупреждение кристаллообразования, выведение солей, нормализацию обменных процессов.
Лечение оксалатной нефропатии
Рекомендации по питанию
Лекарственная терапия включает мембранотропные препараты и антиоксиданты. Лечение должно быть длительным.
В качестве мембраностабилизаторов используются димефосфон и ксидифон.
Димефосфон применяется в дозе 1 мл 15% раствора на каждые 5 кг веса, 3 приема в сутки. Курс – 1 месяц, 3 раза в год.
Ксидифон предупреждает отложение нерастворимых солей кальция. Назначается в дозе 10 мг/кг/сут. 2% раствора в 3 приема. Курс – 1 месяц, 2 раза в год.
Помимо этого, назначается окись магния, особенно при повышенном содержании оксалатов, в дозе 0,15–0,2 г/сут.
Лечение уратной нефропатии
Для поддержания оптимальной кислотности мочи можно использовать цитратные смеси (уралит-У, блемарен, магурлит, солимок и др.).
При уратной нефропатии важно уменьшить концентрацию мочевой кислоты. Для этого используются средства, снижающие синтез мочевой кислоты – аллопуринол, никотинамид.
Применение в педиатрии аллопуринола ограничено из-за возможных осложнений со стороны кожи, печени, крови.
Под строгим контролем аллопуринол назначают в дозе 0,2–0,3 г/сут. в 2–3 приема в течение 2–3 недель, затем доза снижается. Длительность общего курса – до 6 месяцев.
Никотинамид является более слабым препаратом, чем аллопуринол, но лучше переносится; назначается в дозе 0,005–0,025 г 2–3 раза в сутки по 1–2 месяца повторными курсами.
Лечение фосфатной нефропатии
Лечение при фосфатной нефропатии должно быть направлено на подкисление мочи (минеральные воды – нарзан, арзни, дзау-суар и др.; препараты – цистенал, аскорбиновая кислота, метионин).
Назначается диета с ограничением продуктов, богатых фосфором (сыр, печень, икра, курица, бобовые, шоколад и др.).
Лечение цистиноза
Лечение цистиноза и цистинурии включает диету, высокожидкостный режим и медикаментозную терапию, направленную на подщелачивание мочи и повышение растворимости цистина.
Цель диетотерапии – предотвратить избыточное поступление в организм ребенка предшественника цистина – метионина и других серосодержащих кислот.
Для этого также исключают (или резко ограничивают) из рациона питания ребенка богатые метионином и серосодержащими аминокислотами продукты – творог, рыбу, яйца, мясо и др.
Поскольку метионин необходим организму ребенка для роста, длительное применение строгой диеты невозможно, поэтому через 4 недели от начала диетотерапии рацион ребенка расширяется и приближается к обычному, но характеризуется строгим исключением рыбы, творога и яиц.
Количество жидкости должно быть не менее 2 л/сут., особенно важно принимать жидкость перед сном.
Для подщелачивания мочи используется цитратная смесь, растворы гидрокарбоната натрия, блемарен, щелочные минеральные воды.
Для повышения растворимости цистина и предупреждения кристаллизации назначается пеницилламин. Он обладает некоторой токсичностью, поэтому в начале терапии назначаются невысокие дозы препарата – 10 мг/кг/сут. в 4–5 приемов, далее доза увеличивается в течение недели до 30 мг/кг/сут., а при цистинозе – до 50 мг/кг/сут.
Лечение пеницилламином должно проводиться под контролем содержания цистина в лейкоцитах и/или цианиднитропруссидного теста (проба на цистин в моче, где концентрация цистина должна составлять до 150–200 мг/л). При достижении этих показателей доза пеницилламина снижается до 10–12 мг/кг/сут.
Лечение пеницилламином проводится длительно, годами. Поскольку пеницилламин инактивирует пиридоксин, параллельно назначается витамин В6 (пиридоксин) в дозе 1–3 мг/кг/сут. в течение 2–3 месяцев с повторными курсами.
Для стабилизации мембран почечных канальцев назначаются витамин А (6600 МЕ/сут) и витамин Е (токоферол, 1 капля на 1 год жизни 5% раствора в сутки) в течение 4–5 недель с повторными курсами.
Имеются данные о положительном эффекте применения вместо пеницилламина менее токсичного его аналога – купренила в уменьшенной дозе в сочетании с ксидифоном и другими мембраностабилизаторами.
Антибактериальная терапия показана при присоединении инфекции.
При цистинозе успешно используется трансплантация почки, которая проводится до развития терминальной стадии хронической почечной недостаточности. Трансплантация почки позволяет значительно увеличить срок жизни больных – до 15–19 лет, однако отложение кристаллов цистина наблюдается и в трансплантате, что в конечном итоге приводит к поражению и пересаженной почки.
Прогноз при дисметаболической нефропатии в целом благоприятен.
В большинстве случаев при соответствующем режиме, диете и лекарственной терапии удается добиться стойкой нормализации соответствующих показателей в моче.
В отсутствие лечения или при его неэффективности наиболее естественным исходом дисметаболической нефропатии является мочекаменная болезнь и воспаление почек.
Самым частым осложнением дисметаболической нефропатии является развитие инфекции мочевой системы, в первую очередь пиелонефрита.