Дисплазия кишечника это что за диагноз
Дисплазия
Дисплазия (от греч. dys — нарушение + plaseo — образую) — неправильное развитие тканей, органов или частей тела.
Она рассматривается как маркер повышенного риска развития онкологического процесса. Выделяют степени дисплазии: слабая, умеренная, тяжелая.
Слабую дисплазию трудно отличить от воспалительного (регенераторного) процесса в эпителии. При затихании воспаления исчезает эта степень дисплазии эпителия. Чтобы убедиться в этом, рекомендуется произвести повторную биопсию после противовоспалительной терапии.
К предраковым изменениям относят лишь дисплазию умеренную и выраженную. Некоторые исследования показали, что умеренная дисплазия является обратимым процессом, но может прогрессировать в тяжелую и наличие ее должно настораживать и обязывать к динамическому наблюдению. Тяжелая, как и средняя, может длительное время оставаться в стабильном состоянии, но лишь иногда подвергается обратному развитию (регрессу), но нередко все же переходит в злокачественный процесс. Чаще всего тяжелая дисплазия выявляется по периферии опухолей, что рассматривается как свидетельство возникновения онкологии на фоне этой тяжелей дисплазии. Умеренная и тяжелая часто сосуществуют и не могут быть четко разделены. Но умеренная, в большинстве случаев возникает в связи с воспалением и регенерацией и значительно чаще, чем тяжелая подвергается регрессии, следовательно надо по возможности диагностировать одну степень от другой, так как от этого зависит прогноз заболевания и судьба пациента.
Маркером онкологии является не дисплазия вообще, а именно тяжелая. Иногда тяжелая дисплазия столь резко выражена, что очень трудно или невозможно по биопсии исключить злокачественность. В таких случаях рекомендуют в гистологическом заключении высказывать предположение о возможной карциноме. Оно обязывает к тщательному наблюдению за больным с повторной биопсией для уточнения диагноза.
Удаление полипов в кишечнике
На полипы приходится 15% всех заболеваний кишки. Они часто приводят к развитию рака, поэтому подлежат удалению. В 10-25% удаленных полипов (в зависимости от их типа) обнаруживаются злокачественные клетки. Обратитесь в клинику СОЮЗ, чтобы удалить полипы безопасно, безболезненно, с сохранением функции анального сфинктера и минимальным риском рецидива заболевания.
Что такое полип прямой кишки
Полип – собирательное название различных по морфологической структуре образований, которые могут появляться в любых отделах кишечника, включая прямую кишку. Это выпячивание слизистой оболочки, по сути, представляющее собой опухоль.
Чаще всего полипы появляются у пациентов в возрасте 40-60 лет. В 2 случаях из 3 они одиночные. У каждого третьего пациента развиваются множественные полипы. Около 5% случаев заболевания приходится на диффузный полипоз – наследственную патологию, при которой образуются множественные полипы, перерождающиеся в злокачественные опухоли.
Виды полипов прямой кишки
Доброкачественные железистые полипы или тубулярные аденомы – образования на ножке или широком основании. Они имеют такое же строение, как окружающая слизистая оболочка прямой кишки, но более плотные. Склонны к изъязвлению и могут кровоточить.
Аденоматозные полипы – растут из желез, часто на фоне их кистозного расширения. Они могут иметь слабую, умеренную или значительную дисплазию (патологические изменения эпителия). Чем сильнее выражены диспластические изменения, тем выше риск перерождения в рак. Степень дисплазии определяется по данным гистологического исследования, после удаления полипа.
Гиперпластические полипы – обычно небольшие, имеют диаметр до 0,5 см, незначительно возвышаются над окружающей слизистой оболочкой и не отличаются от неё по цвету. Консистенция мягкая. Часто в таких полипах обнаруживаются атипичные клетки.
Ювенильные полипы – крупные, гладкие, обычно располагаются на тонкой ножке, могут сужать просвет кишки. Внутри содержатся расширенные железы со слизистым секретом. Консистенция плотная из-за преобладания стромы над железистым компонентом. Ювенильные полипы развиваются в молодом и детском возрасте. Они не перерождаются в рак.
Фиброзные полипы – содержат большое количество расширенных сосудов, состоят из соединительной ткани. Часто отечные и воспаленные.
Ворсинчатые опухоли – крупные образования, достигающие диаметра 5 см и более. Растут в просвет прямой кишки. Могут перерождаться в рак. Риск малигнизации (злокачественного перерождения) не зависит от размера. Он повышается в случае плотной консистенции, наличия уплотнений, бугристой поверхности, появлении язв и зон кровоточивости. Риск малигнизации ворсинчатых опухолей очень высокий – он достигает 40%.
Симптомы полипов прямой кишки
У большинства пациентов нет симптомов. Полипы обычно обнаруживаются при эндоскопическом обследовании – по поводу другого заболевания или в рамках скрининга рака кишечника.
Если полип превышает в размерах 3 см, он может давать симптомы:
Симптоматика усугубляется при наличии сопутствующей патологии: геморроя, анальных трещин.
Диагностика полипов прямой кишки
Для диагностики могут использоваться такие методы:
Лучший вариант диагностики – колоноскопия. Она позволяет обследовать весь толстый кишечник, что очень важно для профилактики колоректального рака, ведь полипы могут появляться не только в прямой, но и в ободочной кишке.
Опасны ли полипы прямой кишки
В большинстве случаев полипы не достигают крупных размеров, не вызывают симптомов, не становятся причиной кровотечений и не влияют на качество жизни. Но они могут трансформироваться в рак, поэтому обычно удаляются сразу после обнаружения.
Лечение полипов прямой кишки
В клинике СОЮЗ проводятся малоинвазивные операции по удалению полипов прямой кишки. Варианты операций:
В ходе операции врач иссекает полип. При малигнизированных полипах требуется захват 1 см окружающей стенки прямой кишки.
Изредка пациенту требуется лапароскопическая операция по удалению части кишки, пораженной полипами.
Куда обратиться с полипом прямой кишки
Чтобы удалить полипы прямой кишки, вы можете обратиться в клинику СОЮЗ. У нас работают опытные проктологи, которые проводят операции минимально инвазивными методами. Несколько причин, чтобы пройти лечение именно в нашей клинике:
Запишитесь на консультацию проктолога по указанному на сайте номеру телефона или воспользуйтесь онлайн-формой для записи на прием врача.
Дисплазия кишечника это что за диагноз
Неэпителиальные полипы представлены липомами и другими мезенхимальными образованиями.
а) Эпидемиология полипов:
• Заболеваемость: у 25-40% лиц со средней степенью риска старше 50 лет выявляется, по крайней мере, один полип.
• Дистальные полипы являются индикатором 5 кратного повышения риска возникновения более проксимальных новообразований; более чем в 50% случаев растущих аденом проксимальных отделов полипы в дистальных отделах отсутствуют.
• Наличие аденоматозных полипов в 2-4 раза увеличивает риск развития метахронных полипов (по сравнению с общей популяцией). Повторные колоноскопии с интервалом 1-3 года => 3-5% растущих аденом.
б) Симптомы полипов. Полипы (независимо от типа) обычно бессимптомны; крупные полипы => кровь в кале, анемия, инвагинация, обструкция; большие ворсинчатые аденомы => обильное выделение слизи, электролитные нарушения.
в) Дифференциальная оценка риска развития рака из полипа:
• Аденоматозные полипы => риск развития рака: ворсинчатые > тубулярно-ворсинчатые > тубулярные; размеры 3-9%, 1-2 см => 10%, > 2 см => 30-50%.
• Гиперпластические полипы: не увеличивают риск развития рака, за исключением крупных «зубчатых» полипов.
• «Зубчатая» аденома: промежуточная форма между гиперпластическими и аденоматозными полипами => дисплазия и риск возникновения рака.
• Гамартомные полипы: не увеличивают риск развития рака из полипа, но могут служить признаком других факторов риска => полипозные синдромы.
• Воспалительные полипы: не увеличивают риск развития рака из полипа, но хроническое воспаление (язвенный колит, болезнь Крона) => повышает риск развития рака (в том числе и без полипов).
г) Патоморфология аденоматозных полипов. По крайней мере, дисплазия низкой степени => дисплазия высокой степени: неправильное ветвление, решетчатая структура желез, потеря полярности, частые митозы:
• Тубулярная аденома: плотно упакованные эпителиальные трубочки с сохраненной апико-базальной дифференцировкой и узкой полоской стромы => небольшая деформация, гиперхромные ядра, редкие фигуры митоза.
• Тубулярно-ворсинчатая аденома: комбинация тубулярного и ворсинчатого компонентов.
• Ворсинчатая аденома: > 80% пальцеобразных выростов.
е) Обследование при полипах
Необходимый минимальный стандарт:
• Скрининг и мониторинг колоректального рака (в соответствии со стандартами).
• Обследование толстой кишки у больных с симптомами.
• Гистологическое исследование удаленных полипов (или биоптатов) => руководство для дальнейшего обследования.
Дополнительные исследования (необязательные). Генетическая консультация при семейном анамнезе/молодом возрасте больного.
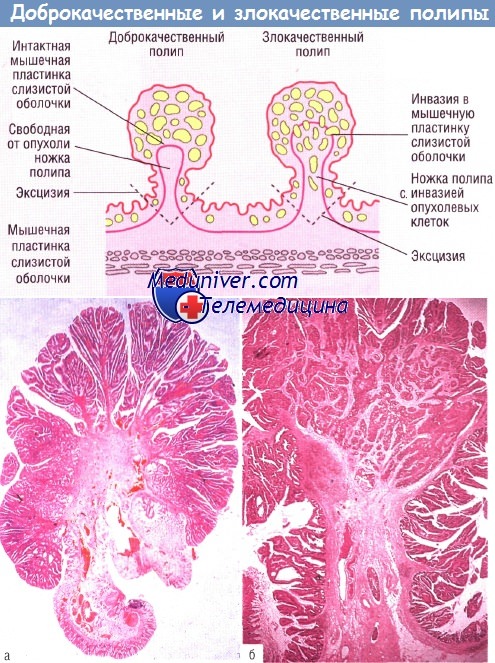
Доброкачественная аденома (а), мышечная пластинка слизистой оболочки интактна. Злокачественная аденома (б), инвазия злокачественного эпителия в мышечную пластинку слизистой оболочки.
Близко от основания ножки аденомы видны злокачественные железы в лимфатических сосудах. Окраска гематоксилин-эозином (х 8).
ж) Классификация полипов. Классификация Haggit для малигнизированных полипов => степень опухолевой инвазии в полип на ножке или сидячий полип:
• Полипы на ножке:
— 1 степень: инвазия ограничена верхушкой полипа.
— 2 степень: инвазия в шейку полипа.
— 3 степень: инвазия в ножку полипа.
— 4 степень: инвазия в основание полипа, т.е. в подслизистый слой на уровне кишечной стенки => 10% риск метастазирования в лимфатические узлы (как и при других Т1 опухолях).
• Сидячие полипы => относятся к 4 степени, дополнительно степень инвазии подразделяется по Kudo (Sm1, Sm2, Sm3).
з) Неоперативное лечение полипов:
• Эндоскопическая полипэктомия и наблюдение.
• Химиопрофилактика: ингибиторы циклооксигеназы, кальций, аспирин => снижение частоты возникновения метахронных полипов на 35-45%.
• Отсутствие преимуществ резекции по онкологическим принципам: полное удаление (петлей без фрагментации) малигнизированных полипов 1, 2 и 3 степени по Hagitt, хорошо дифференцированных и без лимфоваскулярной инвазии, края > 2 мм.
и) Хирургическое лечение полипов
Показания:
• Любой полип, неподходящий для эндоскопического удаления (помимо прямых противопоказаний).
• Малигнизированный полип с инвазией в подслизистый слой (4 степень по Hagitt, глубокая инвазия на уровень Sm3), края лапароскопическая или открытая сегментарная резекция (в соответствии с онкологическими требованиями) с первичным анастомозом.
• Полип прямой кишки:
— Трансанальное иссечение или трансанальная эндоскопическая микрохирургия (ТЭМ).
— Низкая передняя резекция (НПР).
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Дискинезия кишечника
Дискинезия кишечника – это функциональное расстройство, проявляющееся болевым синдромом, дискомфортом в брюшной полости, изменением частоты и консистенции стула. Все симптомы заболевания разделяют на кишечные (боли, вздутие живота, диарея либо запор), другие гастроэнтерологические и негастроэнтерологические. Критерием патологии является сохранение симптоматики в течение 3-х дней в месяц на протяжении 3-х календарных месяцев в году. В диагностике большое значение имеет правильно собранный анамнез, выявление синдрома тревожности; инструментальные методики нужны только для дифференциального диагноза. Лечение консервативное: диета, работа с психологом, симптоматическая терапия.
Общие сведения
Дискинезия кишечника является довольно распространенным патологическим состоянием – этим синдромом страдает около пятой части населения планеты. Однако деликатность данной проблемы приводит к тому, что подавляющее большинство пациентов с синдромом раздраженного кишечника не обращаются за медицинской помощью.
Наибольшая заболеваемость отмечается у людей трудоспособного возраста (30-40 лет), при этом в более молодом возрасте среди пациентов преобладают женщины, а после 50 лет половые различия становятся несущественными. Риск возникновения дискинезии уменьшается с возрастом. Первые симптомы заболевания могут появиться уже в детском возрасте, хотя чаще всего они возникают после пятнадцати лет.
Причины
К провоцирующим факторам относятся некоторые особенности личности: слабое умение различать эмоциональную и физическую боль, соматизация (проявление эмоциональной нестабильности соматическими симптомами), повышенная тревожность, неспособность к эмоциональной разрядке и др. Исследования, проведенные на стыке гастроэнтерологии и психологии, показали генетическую обусловленность данных личностных особенностей, а, следовательно, и дискинезии. Имеются указания на достаточно высокую частоту развития патологии после острых кишечных инфекций, особенно вызванных шигеллами и кампилобактером.
Перечисленные выше факторы, в совокупности воздействуя на организм человека, вызывают развитие висцеральной гиперчувствительности, расстройство двигательной активности кишечника, замедление эвакуации газов и кала. Постепенно это приводит к возникновению метеоризма, нестабильности стула (запоры и диарея).
Классификация
В основу классификации положена бристольская шкала стула, указывающая на тот факт, что чем более длительное время занимает прохождение кала по кишечнику, тем плотнее становятся каловые массы. Тем не менее, гастроэнтерологу следует обратить пристальное внимание на жалобы пациента, ведь под диареей и запором часто подразумевается изменение не консистенции стула, а частоты дефекаций. Выделяют четыре основных клинических формы дискинезии кишечника:
Существует также разделение заболевания по симптоматике: с преобладанием кишечных симптомов, болевого синдрома, метеоризма. По этиологии выделяют постинфекционную дискинезию, связанную с употреблением определенных продуктов или стрессом.
Симптомы дискинезии кишечника
Все симптомы при данном заболевании разделяют на относящиеся к кишечнику, к другим органам пищеварения и негастроэнтерологические. Важным для постановки диагноза является также отсутствие органической патологии. К кишечным симптомам причисляют боль в животе, метеоризм, диарею и запор. Боль в животе никогда не возникает в ночное время. Может быть неопределенной, ноющей, тупой, либо же кинжальной, постоянной, выкручивающей. Чаще всего локализуется в подвздошной области, больше слева. Усиление болей связано с приемом пищи, ослабление – с дефекацией и отхождением газов. Метеоризм обычно нарастает к вечеру или после приема пищи.
Для диареи типично отсутствие в ночные часы и появление утром после завтрака. Первые порции кала обычно более плотные, затем в течение короткого промежутка времени возникает несколько позывов на дефекацию водянистым стулом. Характерно ощущение неполного опорожнения кишечника. Общий суточный объем кала очень маленький, не более двухсот граммов. При запорах стул плотный, по форме может быть по типу овечьего кала, в виде карандаша. Часто за плотными каловыми массами выходит полужидкий стул. Примеси крови и гноя нехарактерны, но слизь встречается достаточно часто.
Так как перечисленные кишечные симптомы не являются специфичными и могут встречаться при других заболеваниях, следует направить свое внимание на выявление признаков дисфункции других органов пищеварения (дискинезия пищевода; диспепсия, не связанная с язвенной болезнью желудка; аноректальная дисфункция и др.), а также негастроэнтерологических жалоб (головные боли, боли в позвоночнике, ощущение нехватки воздуха и неполного вдоха, внутренняя дрожь).
Диагностика
Для постановки диагноза дискинезии кишечника наибольшее значение имеет правильно собранный анамнез. Консультация гастроэнтеролога поможет выявить этиологические и провоцирующие факторы заболевания, определить длительность дискинезии кишечника до момента обращения за медицинской помощью, выяснить эффективность предшествующего лечения. На первом этапе устанавливается предварительный диагноз, определяется основной симптомокомплекс и стадия заболевания, назначаются исследования для исключения органической патологии и дифференциальной диагностики.
Чтобы исключить заболевания, имеющие сходную симптоматику, пациенту проводится эзофагогастродуоденоскопия, УЗИ органов брюшной полости, обзорная рентгенография ОБП, ирригоскопия, эндоскопическое исследование толстого кишечника (колоноскопия, сигмоскопия). Из лабораторных исследований назначают анализ кала на скрытую кровь, соскоб на энтеробиоз, анализ кала на яйца гельминтов, биохимический анализ крови, определение уровня С-реактивного белка. Выявление любых отклонений от нормы (гепатомегалия, спленомегалия, свищи полых органов и др.), органической патологии ЖКТ исключает диагноз дискинезии.
Свидетельствуют в пользу серьезной патологии и исключают функциональную природу заболевания следующие признаки: немотивированное похудение, кровь в кале, наличие в анамнезе опухолевых и воспалительных заболеваний кишечника, воспалительные изменения в анализе крови, боль в животе в сочетании с повышением температуры, связь начала заболевания с приемом определенных лекарственных препаратов или менструацией, возникновение первых симптомов после 50 лет.
Дифференцировать дискинезию кишечника следует с инфекционной патологией; реакцией на смену привычек питания и некоторые пищевые продукты, лекарства; воспалительными заболеваниями и опухолями кишечника; эндокринными расстройствами; синдромом нарушенного всасывания; гинекологическими заболеваниями у женщин; психиатрической патологией.
Лечение дискинезии кишечника
Госпитализация в отделение гастроэнтерологии требуется только при первичном обращении (для полного обследования и установки диагноза) и трудностях в подборе терапевтических мероприятий. В подавляющем большинстве случаев лечение проводится амбулаторно. Основная цель терапии – устранение симптомов заболевания и восстановление социальной активности.
Немедикаментозное лечение может потребовать участия психолога для снятия тревоги, донесения до пациента сути его заболевания. Следует в доступной форме объяснить больному, что данное заболевание не несет угрозы его жизни, имеет функциональную природу. Нужно акцентировать внимание на нормальных результатах обследований, отсутствии серьезной органической патологии. Совместно с диетологом выявляются продукты, употребление которых приводит к обострению симптомов, разрабатывается индивидуальная диета.
Лекарственная терапия зависит от формы дискинезии. При преобладании запоров используются различные слабительные средства (увеличивающие объем каловых масс, стимулирующие моторику кишечника, осмотические слабительные). Осмотические слабительные и препараты, увеличивающие объем каловых масс, не оказывают влияния на кишечную стенку и моторику кишки, могут применяться длительное время. Стимуляторы моторики обычно используются в случаях, когда первые две группы оказались неэффективными; назначаются курсом не более 10 дней. Предпочтительно одновременно использовать препараты двух разных механизмов действия.
При смешанной форме заболевания запоры чередуются с диареей, пациенты чаще всего предъявляют жалобы на боли в животе и повышенное газообразование. В этом случае наибольшим клиническим эффектом обладают антихолинергические препараты и спазмолитики. При необходимости проводится консультация психиатра, назначаются антидепрессанты либо нейролептики для снятия синдрома тревожности, уменьшения интенсивности болевого синдрома.
Прогноз и профилактика
Прогноз для жизни благоприятный – частота воспалительных заболеваний кишечника, опухолевой трансформации соответствует общей в популяции. Для выздоровления прогноз неблагоприятный, так как достигнуть длительной ремиссии удается лишь у каждого десятого больного, а более чем у половины пациентов симптомы не регрессируют, несмотря на проводимую терапию. Наиболее неблагоприятен прогноз у пациентов с сопутствующей психиатрической патологией, длительным анамнезом заболевания до начала лечения, нежеланием лечиться, при наличии хронического стресса. Специфической профилактики не существует.
Нарушения пищеварения и всасывания в кишечнике в процессе развития белково-энергетической недостаточности у пациентов с дисплазией соединительной ткан
Белково-энергетическая недостаточность широко распространена у пациентов с патологией органов пищеварения, в основе развития которой лежат нарушения кишечного пищеварения и всасывания. В обзоре отражены механизмы белково-энергетической недостаточности у п
Пристальное внимание к избыточной массе тела у пациентов нередко отвлекает врача от такой не менее важной проблемы, как состояние пониженного питания. При оценке прогноза течения заболевания не всегда учитывается наличие дефицита массы тела, питательной недостаточности, степень метаболических нарушений. Существенная роль в развитии белково-энергетической недостаточности принадлежит процессам нарушенного пищеварения и всасывания в кишечнике.
У пациентов с дисплазией соединительной ткани (ДСТ) признаки белково-энергетической недостаточности регистрируются чаще, чем в среднем по популяции [1]. Являясь фоновым заболеванием, ДСТ определяет многообразие морфофункциональных нарушений различных систем органов.
Процесс пищеварения складывается из последовательно сменяемых этапов работы «пищеварительно-транспортного конвейера» [2]:
Нарушения полостного пищеварения (мальдигестия) и всасывания (мальабсорбция) развиваются при различных патологических процессах в желудке, двенадцатиперстной кишке (ДПК), поджелудочной железе, печени, желчевыводящих путях (ЖВП), тонком кишечнике, как органической, так и функциональной природы, и могут захватывать звенья пищеварительной системы как в отдельности, так и комбинированно, тотально, приводя, в конечном итоге, к развитию белково-энергетической недостаточности (рис. 1).
Нарушения полостного пищеварения в кишечнике сопровождают любые моторные нарушения органов пищеварения (как гипер-, так и гипомоторные), встречаются как при недостаточности желудочной секреции, так и при избыточном «закислении» кишечника, недостаточной стимуляции нейропептидной системы и при ее повышенной реактивности. Вторичные воспалительные процессы усугубляют кишечное пищеварение и всасывание. При этом чем выраженнее нарушения пищеварения в кишечнике, тем отчетливее страдает моторная и пищеварительная функция желудка, печени, билиарного аппарата, поджелудочной железы — формируется «порочный круг».
За расстройством полостного пищеварения следуют нарушения пристеночного гидролиза, снижение всасывания нутриентов, витаминов, микроэлеменов, прогрессирует белково-энергетическая недостаточность.
Структурно-функциональные основы мальдигестии у пациентов с ДСТ
Дезорганизация соединительной ткани серозной оболочки, продольного и кругового мышечных слоев, подслизистой, слизистой оболочки полых органов, образующих единый соединительнотканный остов, обусловливает анатомическую вариабельность органов на фоне ДСТ. Аномальные триммеры коллагена чрезвычайно чувствительны к механическим нагрузкам. Изменения размеров, длины органов пищеварения, как правило, рано и в значительной степени отражаются на изменении их функции, снижении сократительной способности с развитием разнообразных гастроэнтерологических синдромов.
Пищеварительная система у пациентов с ДСТ имеет свои анатомические особенности [4]:
Функциональные расстройства органов пищеварения у пациентов с ДСТ характеризуются манифестностью, разнообразием и персистенцией клинической симптоматики, высокой частотой гипомоторных нарушений и рефлюксов [5–11]. В основе моторно-тонических расстройств и клинических проявлений у лиц с ДСТ лежит комплекс диспластикозависимых анатомических изменений пищеварительной системы (анатомическая вариабельность органов, недостаточность сфинктеров). Наличие гастроэнтерологических жалоб и фенотипических признаков ДСТ (астенический тип конституции, наличие торакодиафрагмального синдрома и др.) должно послужить поводом для проведения углубленного исследования органов пищеварения с целью уточнения причины выявленных расстройств.
Кровоснабжение органов пищеварения у пациентов с ДСТ, имеющих дефицит массы тела, отличается более низким объемным кровотоком в системе спланхнитического кровообращения, что в свою очередь усугубляет всасывание и усвоение нутриентов, витаминов и микроэлементов [12].
Терапевтические аспекты
Консервативная терапия включает:
Всем пациентам рекомендуется диета с частым дробным питанием, при наличии спланхноптоза — ношение лечебного бандажа.
Для устранения гипомоторно-гипокинетических расстройств показаны прокинетики (домперидон, итоприд) в стандартных дозах, длительность терапии — до 1 месяца, курсами 2–3 раза в год и/или неселективный агонист опиоидных рецепторов (тримебутин). При наличии запоров показан энтерокинетик прукалоприд.
При наличии аномалий желчного пузыря, гипомоторной дискинезии желчевыводящих путей целесообразно применение препаратов урсодезоксихолевой кислоты. Помимо холеретического действия препараты нормализуют биохимические свойства желчи, конкурентно снижая всасывание гидрофобных (токсичных) желчных кислот в кишечнике, повышают фракционный оборот при энтерогепатической циркуляции, увеличивают концентрацию желчных кислот в желчи, угнетая рост протеолитической кишечной флоры, усиливают желудочную и панкреатическую секрецию, активность липазы, уменьшая проявления относительной панкреатической недостаточности. Образование нетоксичных смешанных мицелл снижает повреждающее действие желудочного рефлюктата на клеточные мембраны при билиарных дуоденогастральных и гастроэзофагеальных рефлюксах. При дискинезии желчевыводящих путей по гипокинетическому типу (и отсутствии диареи) средняя суточная доза — 10 мг/кг в 2 приема в течение от 2 недель до 2 мес. При необходимости курс лечения рекомендуется повторить. При билиарном рефлюкс-гастрите и рефлюкс-эзофагите — по 250 мг/сут перед сном. Лечение от 10–14 дней до нескольких месяцев, курсами.
Наличие синдрома избыточного бактериального роста в кишечнике является обоснованием для назначения антибактериальных препаратов (рифаксимин 200 мг 3–4 раза в сутки 7 дней). Угнетение роста протеолитической флоры сопровождается снижением процессов гниения, подавлением избыточной продукции бактериальных метаболитов, уменьшением выраженности вторичной панкреатической недостаточности. После антибактериальных препаратов назначаются про- и пребиотики. У пациентов с синдромом запора целесообразно назначение лактулозы. При наличии диареи — Saccharomyces boulardii, РиоФлора Баланс, Хилак форте в стандартных дозах. Про- и пребиотики обладают трофическим (стимулирует ферментативную активность кишечных дисахаридаз) и иммуномодулирующим действием. Критериями эффективности терапии являются: улучшение общего состояния, купирование метеоризма, нормализация стула и микробиологических показателей.
Дефицит массы тела, диарея, диспепсические расстройства являются показанием для назначения поликомпонентных ферментных препаратов. Для коррекции диспепсических проявлений, как правило, достаточно использование невысоких доз (до 10 тыс. ЕД липазы) с каждым приемом пищи продолжительностью 2 недели, курсами. Показаниями для назначения препарата Мезим форте у пациентов с ДСТ являются: недостаточность внешнесекреторной функции поджелудочной железы, хронические воспалительно-дистрофические заболевания желудка, кишечника, печени и желчного пузыря. Следует подчеркнуть, что преимуществом препарата Мезим форте перед другими ферментными лекарственными средствами является наличие нескольких лекарственных форм, содержащих соответственно 3 500 ЕД липазы, 10 0000 ЕД липазы и 20 000 ЕД липазы, что позволяет подбирать дозу препарата индивидуально, в зависимости от тяжести расстройства пищеварения. Возможность титрования и подбора минимально необходимой дозы препарата с учетом клинической ситуации позволяет предотвратить развитие функциональной хронической недостаточности поджелудочной железы при использовании высокодозных ферментных препаратов (10 000 ЕД липазы, 25 000 ЕД липазы).
При сохранении энергонутритивного дисбаланса (дисбаланса между потребностями, уровнем поступления и усвоения нутриентов) решить проблему адекватного потребления нутриентов при обычном рационе у ряда пациентов указанными мерами не удается. Наличие синдрома мальабсорбции обосновывает применение препаратов для дополнительного энтерального питания. Предпочтительным является использование полуэлементных смесей (Нутридринк), состоящих из беловых гидролизатов-олигопептидов, ди- и моносахаридов, триглицеридов с длинными и средними углеводородными цепочками, микроэлементов, витаминов.
В 2001 г. Американским обществом клинического питания был представлен метаанализ 90 исследований, 50 из которых были рандомизированными клиническими (РКИ), по использованию дополнительного энтерального питания у пациентов с белково-энергетической недостаточностью различного генеза [13]. В пяти исследованиях (6%, 2 РКИ) отмечено снижение смертности, в 38 исследованиях (42%, 22 РКИ) — улучшение функциональных возможностей, в 64 исследованиях (71%, 35 РКИ) — улучшение антропометрических и биохимических показателей.
Применение ряда фармакологических препаратов (гормона роста и/или анаболических стероидов) нецелесообразно в свете недавнего сообщения о повышенной смертности у тяжелобольных пациентов, получавших гормон роста [14–15].
Таким образом, диспластикозависимые структурно-функциональные особенности пищеварительной системы и висцеральной гемодинамики могут рассматриваться в качестве одной из причин прогрессирования белково-энергетической недостаточности у пациентов с ДСТ. Разнообразие гастроэнтерологических синдромов, многокомпонентность патогенетических механизмов нарушений пищеварения у пациентов с ДСТ требуют особого, взвешенного подхода к курации данной категории пациентов.
Литература
Е. А. Лялюкова, кандидат медицинских наук
ГБОУ ВПО ОмГМА МЗ РФ, Омск
Abstract. Protein-calorie deficiency is typical for patients with alimentary organ pathology. The cause of its development is disturbances of intestinal digestion and absorption. Mechanisms of protein-calorie deficiency of patients with conjunctive tissue dysplasia and approaches to therapy are reviewed in the article.


_575.gif)