Диссоциация плодного яйца что это значит
УЗИ на 6 неделе беременности
Все клиники сети ЦМРТ оснащены современным высокоточным оборудованием. УЗИ и другие виды диагностики проводят опытные и квалифицированные специалисты.
Консультация специалиста после диагностики
Акушерский срок беременности 6 недель – обычно в это время будущая мама узнает, что находится «в положении». Ультразвуковое исследование в это время проводят для подтверждения состояния и чтобы убедиться, что беременность маточная, протекает правильно, а плод развивается в соответствии со сроком. Рассмотрим нюансы проведения УЗИ на 6 неделе беременности.
Рассказывает специалист ЦМРТ
Дата публикации: 23 Сентября 2021 года
Дата проверки: 30 Ноября 2021 года
Содержание статьи
Как подготовиться к УЗИ на 6 неделе беременности
В случае, если УЗИ 6 недель беременности проводится стандартным трансабдоминальным способом (через переднюю брюшную стенку), женщине нужно за пару суток до предстоящей диагностики отказаться от употребления продуктов, которые могут вызвать повышенное газообразование в кишечнике (кофе, черный хлеб, цельное молоко, бобовые и т.д)
Перед трансвагинальным УЗИ (исследование проводится через влагалище) нужно перед обследование провести гигиенические мероприятия. Ультразвуковое исследование проводится с опустошенным мочевым пузырем.
Что покажет
Для чего проводят ультразвуковое исследование на данном сроке:
Конечно, на УЗИ 5-6 недель сложно судить о каких-либо отклонениях в физическом развитии плода, так как внутренние органы будущего малыша ещё не визуализируются. Исключение серьезных отклонений можно провести на первом скрининге, который проводят примерно в 12 акушерских недель.
Во время проведения УЗИ на 4-6 неделе беременности уже можно сделать снимок, однако, он будет малоинформативен: ведь на нём заметны только общие очертания плода.
Что происходит с плодом на 6 неделе беременности
На шестой неделе уже заметны очертания будущего ребёнка: у него есть ручки, ножки, его размер уже достигает 5 мм, образуются ворсины хориона – это часть будущей плаценты.
На шестой неделе у будущего малыша формируются мышцы, это говорит о том, что вскоре появятся первые телодвижения. Но, пока размеры плода минимальны, беременная женщина их не заметит, как правило, первые толчки четко ощущаются на 17-20 неделе. Также формируются череп, кости и хрящевая ткань. Также на данном сроке начинаются развиваться все внутренние органы малыша.
На заметку! 6 недель — оптимальное время для первого исследования, поскольку УЗИ на 3-4 недели ещё слишком малоинформативно, оно может не визуализировать наличие беременности, ведь размеры плода ещё минимальны всего 0,1–0,2 мм.
Что происходит с мамой на 6 неделе беременности
В организме беременной женщине активно глобальные изменения. Например, увеличивается матка, на данном сроке она похожа на некрупное яблоко. Из-за повышения прогестерона наблюдается увеличение молочных желез, они становятся более чувствительными. Могут наблюдаться перепады настроения, учащенное мочеиспускание, ранний токсикоз и изменение вкусовых предпочтений.
Нормы и расшифровка результатов
При расшифровке результатов врачи отталкиваются от норм, в соответствии со сроком беременности. Обычно на УЗИ 6 недель учитывают следующие факторы:
Ведение беременности в клиниках ЦМРТ
Беременность – это важнейший период в жизни и мамы, и ребёнка. Рекомендуется на протяжении 9 месяцев следить за изменениями беременной женщины и своевременно проводить необходимые исследования: чтобы роды прошли без осложнений и ребенок родился здоровым.
Важно доверять свое здоровье квалифицированному специалисту. Ведение беременности осуществляет опытный гинеколог (кандидат медицинских наук) ЦМРТ с многолетним опытом работы.
Наша клиника предлагает полноценные консультации, плановые скрининги и дополнительные обследования для беременной женщины и будущего малыша.
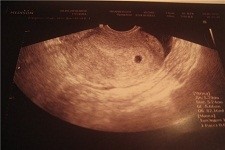
Размеры плодного яйца и аномалии в его развитии
Плодное яйцо — это зародыш вместе с зародышевыми оболочками. Период формирования плодного яйца является первым этапом развития беременности.
После слияния половых клеток яйцеклетка находится на стадии активного деления. Сначала она делится пополам, затем на четыре и так далее. Количество клеток и размер зародыша постепенно растет. Он продвигается вдоль маточной трубы в матку для закрепления там. Имплантация осуществляется примерно через семь дней после оплодотворения. До этого времени зародыш получает питательные вещества яйцеклетки, а после прикрепления — из слизистой оболочки матки. Такое питание продолжается до того момента, пока не образуется плацента.
Плацента формируется из внешних слоев плодного яйца, плотно покрытого ворсинками. Именно они в месте имплантации устраняют слизистый маточный слой и внедряются в подготовленный участок.
Величина плодного яйца в соответствии с неделями
В случае, если плодное яйцо имеет размер всего четыре миллиметра, то это свидетельствует об очень раннем сроке беременности — до шести недель. Чаще всего такие размеры плодного яйца говорит о сроке в четыре недели. На сроке пяти недель оно равно шести миллиметрам, а в пять недель и три дня — семи.
Можно с точностью сказать, что плодное яйцо растет с каждым днем на один миллиметр на сроке до 15-17 недель. Далее оно увеличивается по два с половиной миллиметра ежедневно.
Бывает, что на УЗИ беременной ставят не совсем точный срок беременности. Это часто случается, так как на первых неделях сложно установить определенную дату по размерам плодного яйца. В дальнейшем рекомендуется повторить ультразвуковое исследование, начиная с шестой или восьмой недели беременности.
Деформации плодного яйца
Маленькое плодное яйцо на раннем сроке — это еще не повод волноваться, так как обычно все приходит в норму через некоторое время. Важно изначально контролировать процесс методом УЗИ. Другое дело, когда плодное яйцо имеет неправильные очертания.
В случае, если беременная ощущает боль или появляются выделения из влагалища, то нужно незамедлительно принять меры. Прописывается постельный режим и абсолютный покой. Обязательно назначаются средства для снижения тонуса матки и гормональные препараты. Вполне возможно, что женщине придется провести в больнице весь оставшийся срок до родов.
Отслойка плодного яйца
Отслойка плодного яйца — это раннее отторжение яйца от стенки матки. Если вовремя диагностировать самопроизвольный аборт, то есть много шансов сохранить беременность.
Отслойка плодного яйца проявляется в ноющей боли внизу живота и пояснице, кровотечением или темно-красными выделениями.
При обнаружении первых признаков отслойки нужно немедленно вызвать неотложную помощь. До того, как приедут специалисты, женщине нужно лечь на спину и поднять ноги вверх, положив их на какую-либо опору (на стену, спинку дивана).
Отсутствие эмбриона в плодном яйце
На самых ранних сроках беременности эмбриона в плодном яйце еще не видно, и это является нормой. Однако начиная с пятой недели, он уже должен быть заметен на мониторе аппарата. Если не удается визуализировать эмбрион, то назначается повторное ультразвуковое исследование через две недели.
Если при повторном обследовании эмбриона и сердцебиения не наблюдается, то диагностируется анэмбриональная беременность. В этом случае проводится выскабливание.
Важно знать, что несмотря на отсутствие эмбриона при сдаче анализов беременность подтверждается. Положительный результат показывают и тесты на беременность. Дело в том, что в женском организме уже запущены все процессы, соответствующие вынашиванию ребенка и происходит выработка определенных гормонов.
Нельзя назвать точные причины данной патологии. Чаще всего ее возникновение связано с генетическими факторами. Кроме того, анэмбрионию может вызвать применение некоторых медицинских средств, запрещенных к употреблению в период беременности.
Анэмбриония не говорит о невозможности успешно зачать ребенка в будущем. Вполне возможно, что следующая беременность будет благоприятной. Однако планирование нужно начинать не ранее, чем через полгода.
Пациентке важно обеспечить не только физическую реабилитацию, но и психологическую. Потеря еще даже не сформировавшегося ребенка является тяжелым испытанием.
Многоводие
Многоводие тоже можно отнести к аномалиям развития плодного яйца. Эта патология является весьма опасной и может привести к возникновению заболеваний у плода. Чрезмерное количество жидкости может спровоцировать преждевременные роды, обвитие плода пуповиной или же стать показанием к проведению кесарева сечения.
Во время родов также возможно возникновение осложнений, например, развитие гипоксии у ребенка.
Чтобы исключить многоводие, проводится УЗИ обследование, кардиотокграфия, исследуется кровь. Если же диагноз подтверждается, то обычно назначаются различные медицинские препараты: мочегонное, витамины, средства для повышения обменных процессов.
Признаки многоводия: боль и тянущие ощущения внизу живота, быстрая утомляемость и потеря тонуса, учащенное сердцебиение, отечность рук и ног, отдышка, бульканье в животе, тошнота и рвота.
Следует немедленно обратиться в больницу при обнаружении каких-либо признаков многоводия.
Когда беременность не развивается
Поделиться:
Акушеры-гинекологи — свидетели не только безмерного человеческого счастья, но и концентрированного горя. Когда счастливая женщина смотрит с надеждой на экран УЗ-монитора, мрачнеющие лица врачей и напряженные голоса далеко не сразу проникают в ее сознание. «Ваша беременность не развивается» — страшный приговор для тех, кто уже был окрылен надеждой.
Неразвивающиеся беременности, увы, нередкое событие. В последние годы мы ставим этот диагноз все чаще и чаще. Конечно, очень хочется объяснить неудачи «плохой экологией», вредной едой, ГМО, излучением из космоса и сглазом. Но ученые, занимающиеся проблемами невынашивания, считают, что всё это ни при чем.
Каковы шансы?
В идеальном менструальном цикле максимальная вероятность наступления беременности не превышает 40 %. И бóльшая часть (60 %) оплодотворенных яйцеклеток не превращается в эмбрион. Одни яйцеклетки останавливаются в развитии на самых ранних стадиях дробления, другие не осиливают долгую дорогу в поиске матки, третьи не могут хорошо прикрепиться к эндометрию. Все эти потерянные на сверхранних сроках беременности, как правило, не замечаются и не учитываются.
Если делать тесты на беременность каждый день (как участницы клинического исследования в 1988 году 1 ), можно обнаружить, что тест может в какие-то дни становиться слабо положительным, а потом снова отрицательным. Этот феномен врачи называют «биохимическая беременность» и не относят к болезненным состояниям. Фактически, это одна из самых первых ступенек естественного отбора, который придется пройти будущему человеку, чтобы прийти в этот мир.
Когда беременность раннего срока переходит в клиническую стадию (небольшая задержка менструации и уверенно положительный тест), шансы на благополучный исход возрастают: прогрессируют 80 % беременностей, а 20 % либо заканчивается выкидышем, либо «замирают» — останавливаются в развитии. В общем, тоже нередко.
Меньше знаешь, лучше спишь?
Основной причиной современной «эпидемии» неразвиваек, по сути, является бурное прогрессирование диагностических методик. Когда я училась в институте, в подвале кафедрального роддома квакали десятки самцов лягушек, содержавшихся для диагностики беременности ранних сроков (реакция Галли – Майнини). Мочу женщины вводили в лимфатический мешок земноводных. Если пациентка была беременна, самцы раздували горловой мешок, громко солидно квакали, а в их клоаке находили сперматозоиды.
Сравните этот цирк 25-летней давности с современными возможностями: тесты на беременность с «результатом в словах», УЗИ под каждым кустом, кровь на ХГЧ с результатом в цифрах. Мы научились ставить диагноз «беременность» не просто рано — слишком рано. Задолго до того, как будущий человек сможет уверенно заявить о своей жизнеспособности.
Буквально 15–20 лет назад бóльшую часть этих проблем мы просто не замечали: задержалась менструация, заболела грудь, а потом пришла менструация и грудь болеть перестала. Бессмысленный термин «гормональный сбой» — как раз из того периода развития медицины.
Читайте также:
Тазовое предлежание плода
Правда, была и обратная сторона. Если на фоне установившейся беременности начиналось кровотечение, скорая помощь везла женщину в круглосуточный стационар, врачи ставили диагноз «аборт в ходу» и проводили выскабливание полости матки. В те времена никто не разбирался, жив ли эмбрион, можно ли еще побороться. Просто не было таких диагностических возможностей. Сейчас даже при довольно обильных кровотечениях беременность можно попытаться сохранить. Главное — подтвердить жизнеспособность эмбриона.
Почему это произошло?
Этот вопрос задает каждая женщина, потерявшая беременность. В большинстве случаев врачи не смогут дать точный ответ. Есть ряд общепризнанных факторов риска, которые могут стать последней каплей на весах судьбы:
При генетическом исследовании абортусов в 60–80 % случаев находят хромосомные аномалии у эмбрионов — это как раз тот вариант, когда оплакивать нечего. Природа пытается сохранить Homo sapiens в генетически первозданном виде: 46ХХ — девочки, 46XY — мальчики. В остальных случаях либо не заложилась какая-то жизненно важная система органов, либо не получился сам эмбрион (анэмбриония — это отличное плодное яйцо, но эмбриона в нем нет).
УЗ-признаки неблагоприятного исхода беременности 3
В сущности, основных признаков, по которым врачи определяют, что беременность замерла, всего два. Первый — у эмбриона с копчиково-теменным размером более 7 мм не определяется сердцебиение. И второй — при диаметре плодного яйца более 25 мм не определяется эмбрион.
Есть еще дополнительные признаки:
В любом случае диагноз «неразвивающаяся беременность» врачи стараются ставить очень тщательно, строго следуя критериям определения нежизнеспособности. Во всех сомнительных ситуациях рекомендуется повторное исследование в динамике через 7–10 дней.
О том, что делать, если диагноз все-таки был установлен, мы поговорим в следующей статье.
1 Wilcox AJ, Weinberg CR, O’Connor JF et al. Incidence of early loss of pregnancy // N Engl J Med. 1988; 319(4): 189. [PMID 3393170]
2 Радзинский В.Е., Димитрова В.И., Майскова И.Ю. Неразвивающаяся беременность. М.: ГЭОТАР-Медиа, 2009. 200 с.
3 Выкидыш в ранние сроки беременности: диагностика и тактика ведения. Клинические рекомендации (протокол лечения). М., 2016.
Аномалии развития плодного яйца
Беременная женщина обязательно хоть единожды делает эхоскопию матки и органов малого таза. Если она посетит кабинет ультразвуковой диагностики, то может из заключения специалиста узнать, что у неё имеется патология плодного яйца. Такое заключение часто приводит будущую маму в состояние ступора, ведь она не знает, сможет ли выносить беременность и родить здорового ребёнка. А, по сути, такой вывод ни о чём не говорит. Только обобщив данные всех проведенных исследований, врач сможет поставить окончательный диагноз и спрогнозировать течение беременности.
Когда появляется плодное яйцо?
После того, как в брюшной полости сперматозоид внедрится в яйцеклетку, происходит их слияние и образуется плодное яйцо. Вначале это группа клеток, которые двигаются к матке и в пути продолжают делиться. Этот путь они проходят за десять дней и к тому времени, когда яйцо достигает матки, их становится 32! Затем образуются элементы плодного яйца: оболочки, плацента и пуповина. Оно покрывается верхним слоем, который называется хорионом, с помощью которого питается живительными веществами и получает кислород и крепится к стенке матки. Конечно, главный элемент плодного яйца – эмбрион. На последних неделях беременности плодное яйцо весит около пяти килограмм и полностью заполняет маточную полость.
Как развивается плодное яйцо в норме?
В срок от третьей до восьмой неделе беременности плодное яйцо выглядит как овал или окружность. При пяти или шести неделях беременности в его полости виден пузырёк, образованный желточным мешком, который обеспечивает плодное яйцо питанием. Оно имеет размеры от полутора до двух с половиной сантиметров. Здесь же виден зародыш, который расположен рядом с плодным яйцом и смотрится как полоска длиной около пяти сантиметров. В этом сроке можно во время ультразвукового исследования зафиксировать сердцебиение крохи. Сердечко сокращается с частотой 140 – 225 ударов в минуту. Если плодное яйцо 1 сантиметр, то оно плохо развивается. Проходит процесс дифферинциации клеток, они определяют, какая за какой орган будет отвечать в последующем. У плода в этот период начинает формироваться нервная трубка. К седьмой неделе зародыш открепляется от поверхности плодного яйца и формой напоминает букву С. В плодном яйце уже видна сформировавшаяся пуповина. В этот срок специалист может разглядеть головку, туловище и зачатки конечностей.
Когда плодное яйцо не лоцируется?
О том, что плодное яйцо не лоцируется, говоря тогда, когда его не видно в матке. Однако это не говорит, что не беременности. Если есть задержка месячных и положительные тесты на беременность, можно предположить, что имеется внематочная беременность. А вот эмбрион в плодном яйце можно увидеть только с шестой недели, так что до этого срока его там и не стоит искать.
Если два плодных яйца на УЗИ, то говорят о многоплодной беременности.
Какие существуют аномалии развития плодного яйца?
Проблемы с плодным яйцом могут возникнуть ещё по пути в матку. Если скорость передвижения яйца по маточным трубам слишком высока, то его оболочки не успевают полностью созреть и такая яйцеклетка не способна прикрепиться к стенке матки. Тогда случается выкидыш.
Плодное яйцо может прикрепиться низко. При низком креплении яйца не существует особой угрозы ни плоду, ни матери, но в таком случае часто развивается шеечная беременность. А вот при шеечной беременности стоит поторопиться и прервать её, так как здесь уже существует прямая угроза матери: в последующем придётся выполнить гистерэктомию, то есть, удалить матку.
Ложное плодное яйцо можно обнаружить при внематочной беременности. В этом яйце нет эмбриона, там имеется только скопление железистого секрета маточных труб либо крови. Если специалист не видит эмбрион на первой или второй неделе, то в этом нет ничего страшного – его там и не должно быть видно. А при истинно ложном плодном яйце сохранять беременность не имеет смысла.
Довольно часто во время эхоскопии выявляют плодное яйцо, которое деформировано. Какова же причина деформации? Такой порок развивается при повышенном тонусе матки, а причин для гипертонуса предостаточно: это стрессы, инфекции половых органов женщины, дисбаланс половых гормонов.
Маленькое плодное яйцо может быт диагностическим признаком замершей беременности. Однако следует иметь в виду, что эту аномалию устанавливают, учитывая соотношение размеров яйца со сроками беременности, поэтому нужно быть уверенным в том, что правильно определён именно срок.
Иногда специалист видит во время сеанса УЗИ, что плодное яйцо больше, чем эмбрион. Это может говорить о замершей беременности. НО в этом случае тоже следует иметь в виду, что срок беременности может быть неточным, яйцо просто не успело вырасти и на аппарате его сейчас не видно. В таком случае целесообразно повторить эхоскопию на седьмой неделе.
В норме плодное яйцо имеет округлую форму. Плодное яйцо вытянутой формы говорит о возможной потере эмбриона, то есть, о замершей беременности. В данном случае тоже не следует спешить с абортом. В случае если видно сокращение сердечка эмбриона, стоит понаблюдать в динамике за его дальнейшим развитием. Конечно, эхоскопию придётся делать неоднократно и достаточно часто.
Гистология плодного яйца
Гистология плодного яйца проводится после выкидыша или прерывания беременности. Если во время этого исследования в лаборатории обнаружат ворсинки хориона, то это значит, что была замершая беременность. Гистологию плодного яйца выполняют для исключения злокачественного перерождения, которое называется пузырный занос. Причину прерывания беременности нельзя узнать их гистологии плодного яйца, для этого надо выполнить генетическое исследование материала.
Вакуум аспирация плодного яйца
Для прерывания беременности в ранних сроках, до пяти недель, и получения материала из полости матки выполняют вакуум аспирацию плодного яйца. К её проведению имеются такие показания:
Применяют либо минимальную ручную вакуумную аспирацию, либо же машинную.
Процедура эта не считается операцией, она выполняется с применением местной анестезии либо под наркозом. Длится около пяти минут, при ней значительно меньше кровопотеря. После вакуум аспирации плодного яйца следует выполнить эхоскопию матки, дабы убедиться, что в её полости не осталось плодного яйца. Если же на УЗИ обнаружат остатки плодного яйца в матке, то выполнят выскабливание.
Патологию плодного яйца можно обнаружить только во время эхоскопии. Однако только на сновании результатов УЗИ не следует ставить диагноз и принимать решение о прерывании беременности. Только эхоскопическое наблюдение беременной в динамике и сопоставление данных УЗИ с результатами иных исследований помогут врачу поставить правильный диагноз и выбрать разумную тактику ведения беременности.
Сохранить любой ценой: причины прерывания беременности
По данным Википедии, самопроизвольным абортом заканчиваются 15-20 % клинически установленных случаев беременности. Эти цифры являются нижней оценочной границей, так как во многих случаях выкидыш происходит на ранних стадиях — до того, как женщина поймет, что она забеременела. Ведь часто клинические признаки выкидыша ошибочно принимают за обильные месячные или за их задержку.
Каковы причины прерывания беременности на разных сроках? Как подготовиться к беременности после неудачного опыта, завершившегося выкидышем? На эти вопросы ответил врач акушер-гинеколог высшей категории МЦ «Bullfinch» АЛЕКСАНДР ГИЛЬ.
— Александр Вадимович, большинство выкидышей случается в начале беременности, и многие женщины недоумевают: отчего это могло произойти?
— Главная причина выкидышей на сроке до 6 недель — это естественный отбор. Идет закладка беременности с врожденными пороками эмбриона, который уже не жизнеспособен — таким образом, осуществляется естественный отбор, в который мы не можем вмешаться.
Вы никогда не узнаете точную причину выкидыша на этом сроке, даже если после абразии (выскабливания слизистой оболочки матки), содержимое отправят на исследование. Как правило, приходит ответ: «беременность на малом сроке» и больше ничего.
Есть еще одна причина прерывания беременности, особенно если она не первая, — резус-конфликт (когда у женщины кровь резус-отрицательная, а мужчины — резус-положительная). Но в нашей стране применяется эффективная профилактика резус-конфликта, так что неприятностей можно избежать на этапе планирования беременности.
В структуре раннего прерывания беременности никто не исключает инфекции и проблемы, связанные с гормонами. На сроке 6-8 недель перспективные беременности часто прерываются в связи с нехваткой гормонов. При нормальной беременности у женщины в одном из яичников есть так называемое желтое тело, которое вырабатывает эндогенный прогестерон.
К сожалению, функционирование желтого тела заканчивается примерно к 7 неделям беременности, и если изначально не хватало эндогенного прогестерона, беременность перестает развиваться: происходит отслойка плодного яйца и наступает так называемая замершая беременность.
В некоторых случаях при отслойке плодного яйца, беременность можно сохранить, главное: обратиться вовремя к специалисту. Если по результатам УЗИ-исследования врач видит, что эмбрион ещё живой, беременным женщинам назначают экзогенный прогестерон в таблетках или в свечах. Также существует этот гормон в виде инъекций, — используется, чтобы быстрее насытить организм и предотвратить выкидыш.
— Согласитесь, когда женщина забеременела, она не может подозревать, что у неё в организме не хватает прогестерона. Что должно её насторожить? Какие признаки на это указывают?
— Любые выделения от скудных тёмно-коричневых до более обильных кровянистых — плохой признак. Стоит, не медля, обратиться к гинекологу.
При появлении мажущих кровянистых выделений показано ультразвуковое исследование, анализ крови на прогестерон.
Хочу сказать, что нехватка прогестерона может быть причиной выкидыша до 15 недель. В 15-16 недель окончательно формируется плацента, которая будет выделять (продуцировать) этот гормон.
— Александр Вадимович, а какие проблемы могут возникнуть с плацентой во время беременности?
— На ранних сроках хорион (несформировавшаяся плацента) может перекрывать внутренний зев, может быть краевое его расположение — это большой риск прерывания беременности. В таком случае женщину кладут в больницу и наблюдают до 16 недель — к этому сроку хорион, как правило, поднимается. Но остается процент беременных, у которых плацента перекрывает зев матки — это называется «центральное расположение плаценты». Для сохранения беременности такие женщины, как правило, все время должны находиться в клинике и под наблюдением.
— Какова тактика лечения инфекций, появившихся на фоне беременности?
— Инфекции могут появиться даже у тех женщин, которые до беременности тщательно обследовались. Нередко такая проблема возникает из-за кровянистых выделений — это благоприятная среда для развития инфекций.
Эктопия (эрозия) шейки матки — это тоже инфекция, которая является явной угрозой для беременности. Поэтому так важно перед зачатием пройти кольпоскопию и пролечиться от эктопии, если её обнаружат.
Инфекция восходящим путём может проникать внутриутробно и негативным образом отражаться на здоровье плода. Есть такое осложнение, как внутриутробная пневмония плода, которая лечится очень плохо и занимает большой процент в структуре младенческой смертности.
И мы лечим инфекции по возможности любым способом, который прописан в протоколе. Есть такая тактика, которая заключается в приёме антибиотиков. Бояться их не нужно, так как врач назначит только разрешенные для беременных лекарства. Иногда приходится использовать те препараты, польза от которых больше, чем риск появления побочных реакций.
— Какие угрозы могут повлиять на беременность в середине срока?
— Среди многих причин, которые приводят к самопроизвольным выкидышам — истмико-цервикальная недостаточность. Это состояние, при котором перешеек и шейка матки не справляются с возрастающей нагрузкой (растущий плод, околоплодные воды), начинают раскрываться — и ребенок рождается преждевременно.
Есть показания для профилактики этого состояния — наложение кругового подслизистого шва на шейку матки. Самый лучший срок — 16-17 недель. Можно сделать данную процедуру и после 20 недель, но эффект будет меньше.
В середине беременности у женщины может произойти отслойка плаценты. В части случаев беременность можно сохранить при помощи препаратов, влияющих на свёртываемость крови. Но нередко врачи вынуждены прибегать к операции малое кесарево сечение. Как правило, роды до 22 недель заканчиваются гибелью плода, и здесь уже идет речь о спасении жизни матери.
Я призываю женщин в положении воздержаться от перелётов на самолете. В моей врачебной практике было несколько случаев, когда отслойка плаценты у пациенток случилась во время полета. Кто вам окажет квалифицированную помощь в таком случае? Советую не рисковать.
В Беларуси, как и в других европейских странах, роды начинаются со срока 22 недель, но они считаются преждевременными. Врачи делают всё возможное, чтобы любыми способами сохранить перспективную беременность. Главное, всегда быть под наблюдением у специалиста и соблюдать все его рекомендации.
— Александр Вадимович, самовольное прерывание желаемой беременности — всегда большая психологическая травма для женщины. Пережить такое повторно никому не хочется. Каковы особенности подготовки к следующей беременности после выкидыша?
— Прежде, чем задумываться о повторной беременности, женщинам, которые испытывают душевные муки, целесообразно пройти курс психотерапии. Это очень важно, потому как проблемы психического характера могут быть очень серьезными, особенно у женщин после неудачного экстракорпорального оплодотворения (ЭКО).
Главное правило: не беременеть после выкидыша 6 месяцев. Предохраняться в это время лучше всего оральными контрацептивами, которые назначит врач. Это нужно для того, чтобы восстановить нормальную детородную функцию.
Набор обследований для женщин, у которых был выкидыш, назначается индивидуально. Но общие рекомендации такие:
1. Диагностика инфекций, передающихся половым путем: микоплазмоз, уреаплазмоз, хламидиоз, вирус простого герпеса, папилломавирус человека (ВПЧ).
Также нужно обследоваться на те инфекции, которые были возможной причиной выкидыша при предыдущей беременности.
2. Анализ на половые гормоны — если назначит врач.
3. Гормоны щитовидной железы (ТТГ, Т4 свободный, АТПО), УЗИ щитовидной железы, консультация эндокринолога.
4. По необходимости, консультация терапевта и других специалистов, анализ крови на сахар, на сифилис, ВИЧ.
5. УЗИ брюшной полости и почек. При беременности многие хронические заболевания обостряются, в т.ч. и заболевания почек. Нужно пролечиться до зачатия.
6. Кольпоскопия (осмотр шейки матки под микроскопом).
7. Анализ спермограммы партнера.
Обследование у врача-генетика показано, если при планировании беременности женщине 36 лет, а мужчине 45 лет и выше. Также данного доктора нужно посетить паре, у которой были подряд две неразвивающиеся беременности на раннем сроке.
— Когда женщина забеременела после выкидыша, должна ли она более тщательно наблюдаться у врача?
— Конечно, ведь эта женщина уже входит в группу риска по какой-то определенной группе (невынашивание, инфицирование, преждевременная отслойка и т.д.).
Врачи рекомендуют в такой ситуации женщинам вести более размеренный и спокойный образ жизни, т.е. беречься. Важно оградить беременную от переживаний, не давать ей впечатляться «страшилками» по поводу беременности. Надо четко настроиться, что в этот раз всё будет хорошо.
Еще один совет из практики. Многие женщины, едва забеременев, спешат подтвердить это на УЗИ. Конечно, нет прямых доказательств того, что подобное исследование приносит вред плоду, однако нет и обратных доказательств, что оно абсолютно безвредно. Раз вы так желаете эту беременность, рисковать не стоит и грамотный доктор обязательно предостережет женщину от того, чтобы делать УЗИ на раннем сроке без особых к тому показаний.
Определить беременность и её перспективность можно при помощи анализа крови на ХГЧ (хорионический гонадотропин человека), а проще — гормон беременности. Это абсолютно безвредно для беременности. Целесообразно сдать кровь в начале задержки, через неделю — ещё раз. Если прибавка по ХГЧ нормальная, значит, беременность перспективная, не внематочная — и показаний к УЗИ нет.
Первый раз на УЗИ-диагностику женщина должна прийти на сроке беременности — 11-12 недель.
Интервью давал врач акушер-гинеколог высшей гкатегории/врач УЗИ МЦ «Bullfinch» Гиль Александр Вадимович


 Читайте также:
Читайте также: 

