Дистрофия когана что это такое
Дистрофия роговицы Когана: клиника, диагностика, лечение
Дата публикации: 20.01.2020 2020-01-20
Статья просмотрена: 1625 раз
Библиографическое описание:
Амангельды, Мирас Серикулы. Дистрофия роговицы Когана: клиника, диагностика, лечение / Мирас Серикулы Амангельды, Р. Т. Рахимбеков. — Текст : непосредственный // Молодой ученый. — 2020. — № 3 (293). — С. 90-92. — URL: https://moluch.ru/archive/293/66468/ (дата обращения: 12.12.2021).
Ключевые слова: роговица, дистрофия, передняя базальная мембрана.
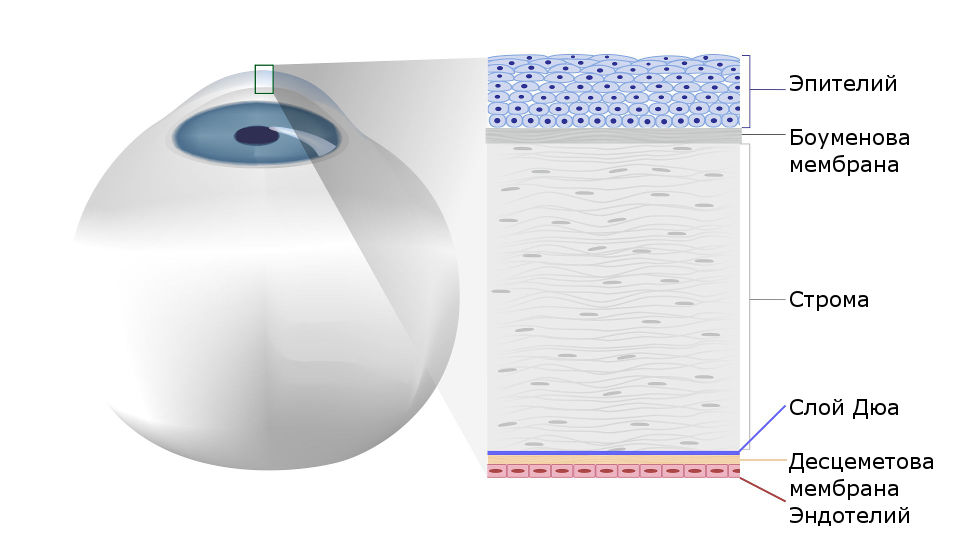
Роговица, или роговая оболочка, — выпуклая спереди и вогнутая сзади, прозрачная, бессосудистая пластинка глазного яблока, являющаяся непосредственным продолжением склеры.
1. Поверхностный слой роговицы составляет плоский многослойный эпителий, который является продолжением соединительной оболочки глаза (конъюнктивы). Толщина эпителия 0,04 мм. Этот слой хорошо и быстро регенерирует при повреждениях, не оставляя помутнений. Эпителий выполняет защитную функцию и является регулятором содержания воды в роговице. Эпителий роговицы, в свою очередь, защищен от внешней среды так называемым жидкостным, или прикорневым, слоем.
2. Передняя пограничная пластинка — Боуменова оболочка рыхло связана с эпителием, поэтому при патологии эпителий может легко отторгаться. Она бесструктурна, неэластична, гомогенна, имеет низкий уровень обмена, не способна к регенерации, поэтому при ее повреждении остаются помутнения. Толщина в центре — 0,02 мм, а на периферии — меньше.
3. Собственное вещество роговицы (строма) — самый основной и массивный слой толщиной до 0,5 мм, который не имеет сосудов. Состав: а) тонкие соединительнотканные, правильно расположенные пластинки, содержащие фибриллы коллагена; б) мукопротеид — прозрачное связывающее вещество, расположенное в промежутках между соединительнотканными пластинками; в) роговичные клетки — фиброциты; г) одиночные блуждающие клетки — фибробласты и лимфоидные элементы, выполняющие защитную функцию.
4. Задняя пограничная эластическая пластинка — Десцеметова оболочка расположена под стромой и не связана с ней. Высокая эластичность обусловлена большим количеством белка эластических волокон — эластана. Она прочна, гомогенна, хорошо регенерирует. Толщина оболочки — до 0,05 мм, к периферии утолщается до 0,1 мм, в области лимба разволокняется и принимает участие в образовании остова трабекул иридокорнеального угла.
5. Эндотелий является внутренней частью роговицы, обращенной в переднюю камеру глаза и омываемой внутриглазной жидкостью. Он состоит из однослойного плоского эпителия. Функции: защищает строму от непосредственного воздействия водянистой влаги, обеспечивая одновременно обменные процессы между ней и роговицей; обладает выраженной барьерной функцией (хорошо и быстро регенерирует); участвует в формировании трабекулярного аппарата иридокорнеального угла. Толщина слоя — до 0,05 мм. [1, с. 6].
Дистрофии роговицы — хронические заболевания, основной которых являются нарушения обменных процессов. Причины дистрофии роговицы различные: генетическая предрасположенность, аутоиммунные патологии, нейротрофические, биохимические нарушения, повреждения глаз, инфекционные и воспалительные заболевания органов зрения. Нередко природа болезни остается не выявленной. Первичные патологии чаще носят двусторонний характер и, преимущественно, имеют наследственную обусловленность. Они могут быть врожденными, развиваются в раннем детском, реже — в подростковом возрасте. Первичная дистрофия роговицы — медленно прогрессирующее заболевание, потому продолжительный период времени остается без внимания.
Выделяют первичные (врожденные или генетически детерминированные) и вторичные (приобретенные) дистрофии роговицы. Первичные: семейно-наследственные заболевания, врожденные (результат внутриутробного действия повреждающих факторов). Заболевание начинается в детском возрасте, очень медленно прогрессирует и поэтому вначале протекает бессимптомно. К 30–40 годам снижение зрения становится заметным, начинает заменяться эпителий роговицы. Периодические слущивание эпителия вызывает болевые ощущения, светобоязнь, блефароспазм. [2, с. 230]. Вторичные дистрофии роговицы, как правило, возникают вследствие системных заболеваний соединительной ткани, врожденной глаукомы, прогрессирующего кератоконуса, различных авитаминозов, выраженных ожогов конъюнктивы и склеры, недостаточной продукции слезной жидкости, выворота, заворота и колобомы век. [3, с. 298].
Дистрофия Когана или другими словами дистрофия передней базальной мембраны — часто встречающаяся эпителиальная дистрофия, которая может вызывать рецидивирующие эрозии с болевым синдромом и сниженное зрение. Данная дистрофия влияет на эпителиальный слой роговицы обоих глаз. Клетки теряют свои прикрепления к основной мембране Боумена и имеют тенденцию отрываться от остальной части роговицы, вызывая боль, помутнение зрения и покраснение глаз.
Дистрофия передней базальной мембраны возникает в связи с патологией образования базальной мембраны эпителия, которая вдается в эпителий, что приводит к формированию множественных базальных мембран в роговичном эпителий. Захваченные эпителиальные клетки формируют микроцисты Когана. [4, с. 91].
Этиология заболевания не ясна. Полагают, что изначально происходит нарушение ориентации базальной мембраны эпителия, она образует выросты в продольном направлении, расщепляющие эпителиальный слой. Таким образом, происходит существенное нарушение миграции эпителиоцитов: базальные клетки, которые в норме в процессе роста и дифференцировки перемещаются в поверхностные слои, стареют и слущиваются, не могут пройти сквозь дупликатуру базальной мембраны, подвергаются инволютивной дегенерации с накоплением продуктов клеточной деградации. Это основная теория развития интраэпителиальных микрокист, характерных для дистрофии Когана, её подтверждают гистологические находки. В частности, у таких больных обнаружено неравномерное утолщение и расщепление базальной мембраны с истончением эпителиального слоя, а также интраэпителиальные микрокисты, содержимое которых представлено фрагментами разрушенных эпителиоцитов: ядрами эпителиальных клеток в состоянии пикноза, а также плотным цитоплазматическим дебрисом [5, с. 213].
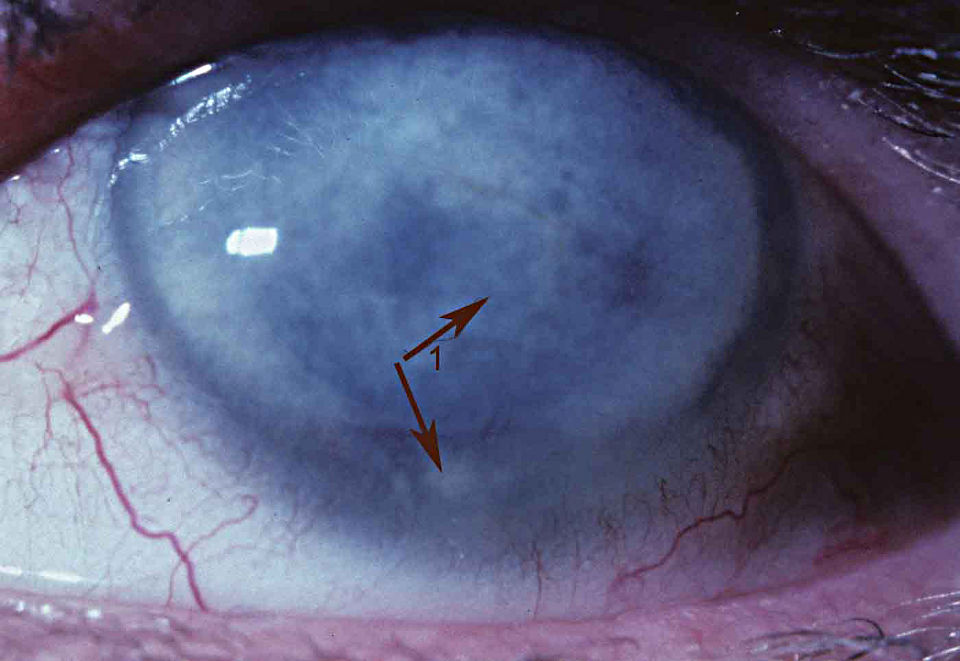
Дистрофия Когана встречается у 2 % людей, чаще у женщин. При биомикроскопии в эпителиальном слое роговицы выявляются сероватые включения, тонкие линии, микрокисты. Данные образования формируют различные виды рисунка в субэпителиальном слое — точечные и микрокистные изменения, географический рисунок, рисунок «отпечатка пальца», «булыжной мостовой». [6, с. 213]. Со временем они могут менять свою локализацию и тип рисунка [7, с. 488].
Симптоматическая клиника дистрофии связана с синдромом рецидивирующей эрозии роговицы и временным незначительным снижением остроты зрения, что чаще встречается среди пациентов старше 30 лет. Считается, что от 10 до 30 % пациентов с дистрофией передней базальной мембраны подвержены рецидивам эрозии роговицы и у 50 % больных с рецидивирующей эрозией роговицы выявляются признаки данного вида дистрофии. При изменениях базальной мембраны в оптическом центре возможен неправильный астигматизм. [8, с. 21].
Дистрофию передней базальной мембраны необходимо дифференцировать с дистрофией роговицы Месманна (семейно-наследственная болезнь глаз, характеризующаяся отслаиванием эпителия роговицы с образованием пузырьков, после разрыва которых образуются эрозии и помутнения роговицы) и проявлениями эпителиально-эндотелиальной дистрофии, при которой на фоне грубых изменений морфологии заднего эпителия роговицы отёк распространяется на переднюю строму и эпителий, формируя в нем характерные вакуоли. Бывают случаи, когда признаки дистрофии Когана принимают за проявления древовидного кератита. В диагностике могут помочь: анамнез, определение чувствительности роговицы, соскоб на вирус герпеса и наблюдение в динамике.
Не смотря на то что дистрофия Когана редко вызывает симптомы или ухудшает зрение, рецидивирующие эрозии требуют лечения. В зависимости от степени тяжести существует как минимум четыре метода лечения: гипертонический раствор и / или пластырь, гипертонический раствор и контактные линзы, трансплантация роговицы (проникающая кератопластика) и фототерапевтическая кератэктомия (ФТК).
Некоторые исследователи отмечают положительный эффект Nd-YAG лазерной микропунктуры при локализации патологических изменений вне оптической зоны [9, с. 404].
Дистрофии роговицы — группа медленно прогрессирующих невоспалительных поражений роговицы. Для установления диагноза «дистрофия роговицы» требуется тщательное обследование. Необходимо выяснить, когда возникли первые симптомы заболевания, существуют ли те или иные факторы риска, действие которых могло привести к возникновению патологии. Наиболее информативным исследованием для определения вида дистрофии роговицы является осмотр с помощью биомикроскопа. Важно своевременно дифференцировать с острыми воспалительными процессами различной этиологии, которые требуют ургентной терапии. Дистрофия Когана является часто встречающейся передней дистрофией роговицы и выявляется при тщательном осмотре за щелевой лампой в случае наличия у больного отличительных жалоб и неправильного астигматизма. При данной патологии целесообразное консервативное лечение, связанное, как правило, с нарушениями передней поверхности роговицы, является симптоматическим. При значительном снижении остроты зрения возможно выполнение ФТК и различных модификаций кератопластики в зависимости от глубины поражения.
Греческое слово «дистрофия», собственно, и означает неправильное питание. Это может быть длительное отсутствие в рационе необходимых организму веществ и соединений, нарушения васкуляции (кровоснабжения) вследствие сосудистой аномалии или патологии, нарушения общего или локального метаболизма (обмена веществ) из-за расстройства эндокринной системы, и т.д.
Общим для всех подобных процессов является органическая дегенерация: в состоянии длительной дистрофии основная рабочая ткань органа, специализированная выполнять возложенные на него функции – т.н. паренхима или, в данном случае, роговичная строма, – постепенно перерождается, уменьшается в объеме или замещается бесполезной соединительной тканью, необратимо утрачивая присущие ей в норме свойства и характеристики. Как показано выше, для роговичной оболочки такими фундаментальными качествами являются форма, прочность и прозрачность: лишаясь хотя бы одного из этих качеств, роговица перестает быть защитно-преломляющей линзой глаза.
О серьезности проблемы говорит, в частности, тот факт, что в 2005 году офтальмологами создан Международный комитет, занимающийся исследованиями роговичной дистрофии. Согласно современным представлениям, существует свыше 20 (!) различных вариантов дегенеративной кератопатии, поражающих этот элемент глазной конструкции – объем которого, заметим, менее кубического сантиметра.
Классификации
Существует несколько подходов к классификации кератопатий. Так, по времени возникновения их делят на врожденные и приобретенные; акцентируя клинические особенности, выделяют лентовидную форму, отечную и др. Однако по типу течения кератопатии, в отличие от многих других заболеваний, нельзя разделить на два основных класса, – острый и хронический, – поскольку дистрофия роговицы не может вспыхнуть внезапно и затем, скажем, самокупироваться; она практически всегда с той или иной скоростью прогрессирует, т.е. этот процесс хронический по определению.
Чаще всего кератопатии классифицируют по преимущественной локализации дегенеративного процесса. Так, среди передних (эпителиальных) роговичных дистрофий, поражающих Боуменовой оболочку и внешний эпителий, выделяют микрокистозную дистрофию Когана, дистрофии Тиель-Бенке и т.д. (практически каждая кератопатия имеет собственное имя в честь открывшего или подробно исследовавшего ее офтальмолога).
К стромальным дистрофиям, протекающим в основном веществе роговицы, относятся кристаллическая Шнайдера, гранулярно-решетчатая Авеллино, центральная облаковидная Франсуа, и др. К эндотелиальным, или задним, относят дистрофию Фукса, заднюю полиморфную дистрофию.
Причины
Процессы роговичной дегенерации на клеточном и молекулярном уровне изучены достаточно хорошо, однако триггерный (пусковой) механизм может быть различным и иногда остается неустановленным. Так, приобретенная кератопатия может быть запущена травмой, офтальмохирургической операцией, ожогом, «синдромом сухого глаза» (недостатком слизисто-слезного увлажнения роговицы), аутоиммунным расстройством, ранее перенесенным воспалительным процессом, глаукомой и др.
Однако на сегодняшний день можно считать доказанным, что главную роль играет генетический фактор – наследственная предрасположенность, в силу которой при одинаковых условиях у одного человека дистрофия развивается, а у другого нет. Поэтому среди диагностических процедур при подозрении на кератопатию (а такой диагноз требует тщательного и многостороннего обследования) ключевое значение имеет сбор и изучение семейно-наследственного анамнеза.
Точное установление поврежденного гена в каждом случае является слишком сложной процедурой и имеет больше теоретическое, исследовательское значение, поскольку ни симптоматика, ни терапевтическая стратегия от этого особо не зависят; несмотря на многообразие возможных триггеров и клинических вариантов, основные проявления роговичной дистрофии различаются слабо.
Симптоматика
В большинстве случаев дистрофия роговичной оболочки начинается в детском (с 10 лет) и юношеском, реже в зрелом возрасте – и к 40 годам приводит к выраженному ее помутнению, истончению, деформации и, соответственно, к глубокому снижению зрительных функций. Наиболее распространенными жалобами являются покраснение, болезненность, иногда снижение подвижности глаза, светобоязнь, усиленное слезотечение, ощущение инородного тела – т.е., фактически, та же симптоматика, которая присуща большинству офтальмологических заболеваний; вообще, у глаза слишком мало дифференцированных нервных окончаний, чтобы о разных видах патологии сигнализировать различными наборами ощущений. Поэтому дифференциальная и уточняющая диагностика проводится инструментальными методами (прежде всего, биомикроскопически).
В нашем офтальмологическом центре доступны все имеющиеся на сегодняшний день способы лечения дистрофий роговицы: медикаментозное, физиотерапевтическое и хирургическое (сквозная или послойная кератопластика). Обращаясь в нашу клинику Вы можете быть уверены в профессионализме врачей и высоких результатах лечения!
Лечение
К сожалению, любое консервативное лечение роговичной дистрофии является паллиативным; в лучшем случае, оно способно несколько замедлить процесс, облегчить субъективный дискомфорт или, – при применении процедур эксимер-лазерной шлифовки, если это показано и позволяет локализация процесса, – временно и частично восстановить зрение.
В качестве симптоматической терапии могут назначаться увлажняющие, противовоспалительные, противоотечные препараты, физиотерапевтические процедуры (напр., электрофорез или лазеростимуляция), витаминно-антиоксидантные комплексы в мазях, каплях и таблетках, стимуляторы тканевого питания.
Однако единственным радикальным решением является операция по пересадке донорской роговицы. Такая техника, – кератопластика, – давно и подробно разработана, отточена и усовершенствована за многие десятилетия офтальмохирургической практики. Существуют различные модификации, различаются масштабы вмешательства (сквозная, послойная кератопластика), что позволяет в каждом случае учесть множество ключевых индивидуальных нюансов. Цель кератопластики считается достигнутой, если восстановлены механические и оптические свойства роговицы (и зрительные функции, соответственно) и при этом в кератобиоимплантате не возобновляется дистрофический процесс. В различных источниках оценки вероятности успешного исхода несколько варьируют, однако в любом случае они весьма высоки и достигают 80%, постоянно повышаясь по мере развития офтальмохирургии и трансплантологии. Подробнее о креатопластике >>>
Дистрофии роговицы глаза
Дистрофии роговицы представляют собой большую группу наследственных заболеваний роговой оболочки, которые приводят к снижению ее прозрачности (помутнению). Как правило, заболевание поражает оба глаза, оно неизменно прогрессирует, при этом признаки воспаления могут отсутствовать. Чаще всего дистрофия роговицы диагностируется у пациентов в возрасте от 9 до 40 лет.
Строение роговицы
Рис.1 Строение роговицы глаза человека
Под боуменовой оболочкой находится строма (ее объем составляет до 95% объема всей роговицы). Строму составляют особые клетки – кератоциты, расположенные в строгом порядке, благодаря чему обеспечивается прозрачность роговой оболочки.
Самая прочная ткань роговой оболочки, прилегающая к строме – десцеметовая оболочка – представляет собой плотную мембрану, также выполняющую защитную функцию.
Виды дистрофий
В зависимости от расположения в структуре роговицы врожденного повреждения дистрофии роговицы могут быть следующими:
Несмотря на то, что дистрофии роговицы представлены множеством видов, все они имеют подобные симптомы и требуют подобных методов лечения. Основное их отличие заключается в закладке каждой конкретной дистрофии в определенном гене человека, что можно определить только путем проведения сложного генетического анализа. Некоторые отличия офтальмолог может определить с помощью микроскопа.
Симптомы (признаки)
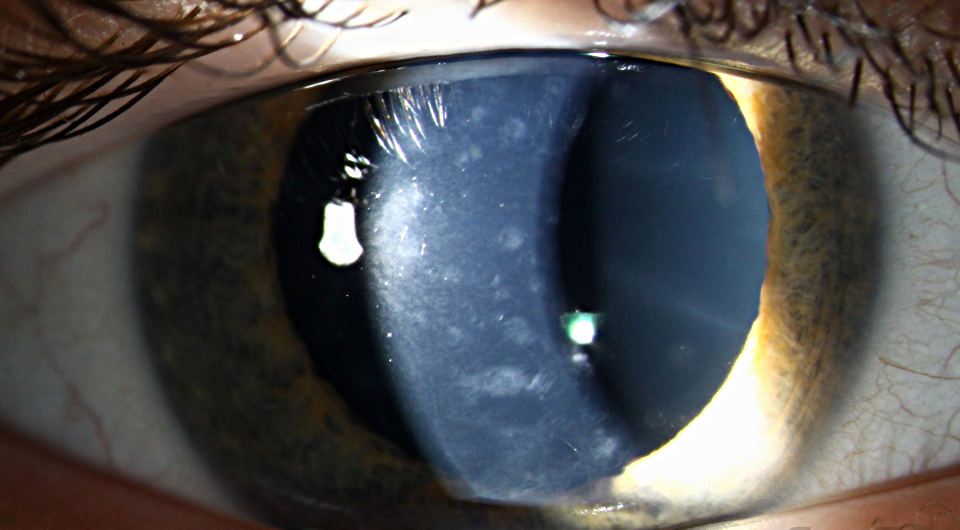
Рис.3 Эндотелиальная (задняя) дистрофия роговицы (вид в щелевой лампе)
Все виды дистрофий роговицы сопровождаются снижением зрения. Его ухудшение обусловлено отеком роговицы и ее помутнением, что связано с отложением различных продуктов клеточного метаболизма: холестерина, белковых и жировых соединений. Чем больше выражен отек и нарушена прозрачность ткани роговицы, тем сильнее снижается зрение.
Диагностика заболевания
Для установления диагноза «дистрофия роговицы» требуется тщательное обследование. Офтальмолог выясняет, когда возникли первые симптомы заболевания, существуют ли те или иные провоцирующие факторы, действие которых могло привести к возникновению патологии. Наиболее информативным исследованием для определения вида дистрофии роговицы является осмотр с помощью биомикроскопа.
Консервативное лечение дистрофии роговицы
При эрозиях роговицы, особенно при их частом повторении, пациентам назначается медикаментозное лечение: прием препаратов, действие которых направлено на восстановление эпителия роговицы – кератопротекторов: глазных мазей и капель, способствующих увлажнению поверхности роговицы. Применение глазных капель целесообразно в дневное время, глазных мазей – в ночное, т.к. они обладают наиболее пролонгированным действием.
В терапевтических целях пациентам может быть также рекомендовано ношение мягких лечебных контактных линз, снимающих болевой синдром, устраняющих ощущение инородного тела и создающих благоприятные условия, способствующие восстановлению эпителиального слоя роговицы.
Хирургическое лечение дистрофии роговицы
Наиболее эффективным методом лечения дистрофии роговицы считается хирургическая коррекция. При повреждении эпителиального слоя либо мембраны Боумена может использоваться лазерная хирургия, направленная на удаление участка дистрофии (ФТК – фототерапевтическая кератэктомия).
В профилактических целях, для «укрепления» структуры роговой оболочки, рекомендуют процедуру коллагенового кросслинкинга, если имеют место патологические процессы в строме.
При повреждении более глубоких слоев необходимо проведение операции – кератопластики с удалением поврежденного слоя ткани роговицы и пересадкой на его место донорской ткани.
Проводят два вида хирургических вмешательств:
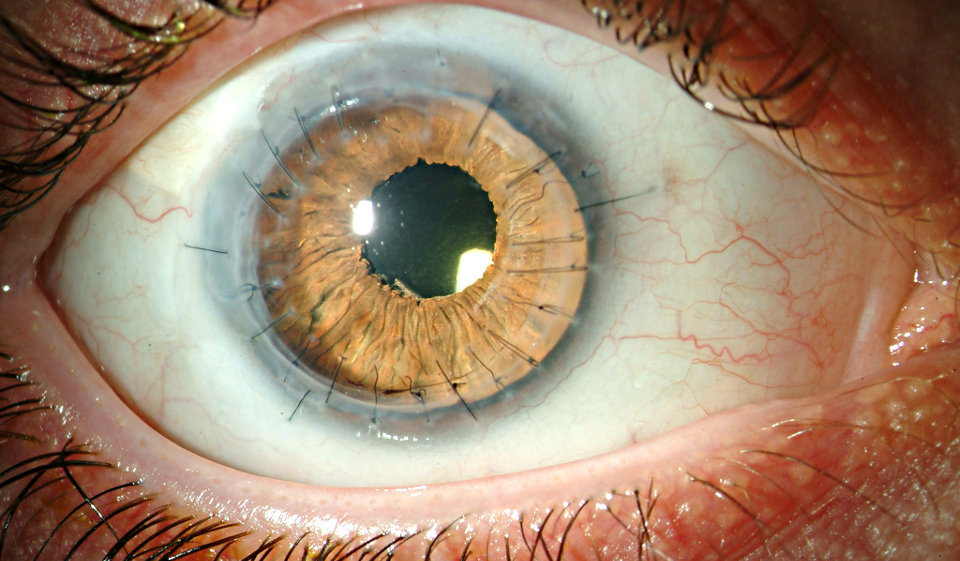
Рис.4 Глаз пациента через 6 мес. после операции сквозной кератопласстики
После пересадки донорской роговицы ее клетки начинают функционировать вместо собственных поврежденных, благодаря чему восстанавливается прозрачность роговицы и устраняются симптомы заболевания. В некоторых случаях при возникновении рецидива может потребоваться проведение повторной операции.
В нашем офтальмологическом центре у пациентов есть возможность получить высокотехнологичную офтальмологическую помощь мирового уровня: у врачей из Германии по 100% немецким технологиям!
Помимо сквозной кератопластики и фототерапевтической кератэктомии мы проводим уникальные операции послойной передней и задней пересадки роговицы, в том числе и с фемтосекундным сопровождением:
Стоимость операций
С расценками на различные виды хирургического лечения эпителиальных и эндотелиальных дистрофий роговой оболочки глаза Вы можете ознакомиться в нашем разделе ЦЕНЫ.
Дистрофия роговицы: причины и лечение
Дистрофия роговицы — прогрессирующее офтальмологическое заболевание, суть которого заключается в повреждении внешнего слоя оболочки глаза. Даже при незначительных размерах патологического очага появляются проблемы со зрением: изображение в поле видимости становится мутным и нечетким. Особенность аномалии состоит в том, что она обнаруживается на обоих глазах, и в ряде случаев врачам не удается установить первопричину деструктивного процесса. Если вовремя не обратить внимание на болезнь и не начать лечение дистрофии роговицы, существует риск утраты зрения.
Классификация заболевания
Официальная классификация выделяет несколько разновидностей дистрофии роговицы в зависимости от особенностей ее возникновения и развития. По причинам появления заболевание делят на первичное и вторичное. Первичные формы дистрофии имеют генетические корни и относятся к категории наследуемых аномалий.
Важно! Несмотря на то, что предрасположенность к ухудшению прозрачности роговицы имеется с рождения, манифестация происходит в зрелом возрасте. Большая часть пациентов с таким диагнозом — люди старше 40 лет.
Вторичные дистрофические заболевания роговицы являются следствием перенесенного ранее офтальмологического недуга: инфекции, воспаления, травмы глазного яблока. Они также могут иметь ятрогенную природу, то есть развиваться после перенесенного хирургического вмешательства на глазах.
В зависимости от локализации патологического очага офтальмологи выделяют следующие виды дистрофии роговицы:
Независимо от формы и природы клиника дистрофической аномалии роговой оболочки всегда одинакова за небольшими исключениями.
Основные симптомы
Дистрофия роговицы начинает достаточно быстро проявляться симптоматически: даже при незначительном размере очага пациент ощущает дискомфорт в глазах, напоминающий усталость от долгого чтения книги с мелким шрифтом, и постепенно нарастающий «туман» в поле зрения. По мере прогрессирования заболевания к этим симптомам присоединяются:
Описанные симптомы обнаруживаются в разных сочетаниях, а интенсивность зависит от индивидуальных особенностей и вида патологии. Так, наиболее тяжелой симптоматикой отличается эндотелиальная дистрофия роговицы, в то время как краевая клинически не проявляет себя до момента перфорации роговой оболочки.
Диагностика
По симптоматике дистрофия роговицы не отличается от других офтальмологических заболеваний. Внешне она похожа на конъюнктивит, кератит и прочие воспалительные процессы: они тоже сопровождаются физическим дискомфортом и снижением остроты зрения. Для более точной диагностики, помимо внешнего осмотра и сбора анамнеза, используются дополнительные методы:
Этих методов бывает достаточно, чтобы подтвердить диагноз, установить вид патологии и определить степень ее развития.
Лечение дистрофии роговицы
Для лечения дистрофии роговицы используются консервативные и хирургические методы. В первом случае терапия направлена на замедление прогрессирования болезни, а во втором возможно полное устранение дистрофии роговицы.
Важно! Дистрофические изменения в оболочке глаза часто имеют необратимый характер, а причины появления дефектов не поддаются ликвидации. Поэтому даже радикальные способы лечения патологии могут дать временный результат.
Медикаментозное лечение
При неосложненном течении и отсутствии признаков стремительного прогрессирования патологию лечат с помощью лекарств местного и системного действия. К местным препаратам относятся:
Для уменьшения проявлений и более качественной защиты поверхности глаз от дополнительного травмирования и проникновения инфекций используются мягкие контактные линзы в сочетании с мазями и гелями.
Наряду с ними применяются препараты системного действия: инъекции экстракта алоэ, лидазы и стекловидного тела, витаминно-минеральные комплексы в форме таблеток и капель, отдельные виды витаминов внутримышечно.
Хирургическая операции
Кератопластика — радикальный способ, с помощью которого дистрофия роговицы устраняется полностью. В процессе операции врач послойно удаляет поврежденные участки роговой оболочки, а затем устанавливает на обработанные места донорский или искусственный материал.
В случае если повреждения поверхностные, для лечения дистрофии роговицы используют лазер. Им врач послойно «выпаривает» патологические ткани, на месте которых образуются новые слои.
Прогноз и возможные осложнения
Прогнозы при дистрофических изменениях роговицы зависят от того, как рано будет обнаружен дефект. Современная медицина располагает средствами для сохранения зрения при таком недуге, однако гарантий 100% избавления от него не существует, особенно если у болезни генетическая природа.