Диуретическая терапия что это
Что такое диуретики простыми словами

Диуретики – это лекарственные препараты с мочегонным эффектом. При попадании в организм они препятствуют обратному всасыванию (реабсорбции) воды и растворенных в ней солей в почечных канальцах. Благодаря этому повышается скорость образования мочи и ее выделение. Говоря простыми словами, диуретики – это вещества, которые помогают организму выводить воду и соли из организма.
Специалистами доказано, что при уменьшении реабсорбции всего на 1% объем мочи удваивается. Даже при приеме лекарственных средств с незначительным эффектом пациенты отмечают учащенное и более обильное мочеиспускание.
Классификация диуретиков
По химическому составу ренальные мочегонные препараты подразделяются на несколько групп:
Самым популярным препаратом тиазидной группы является дихлотиазид. К петлевым диуретикам относят фуросемид, торасемид и буметанид. Калийсодержащими мочегонными являются триамтерен и амилорид.
К экстраренальным мочегонным относят две категории препаратов: осмотические (калия ацетат) и кислотообразующие (хлорид аммония, хлорид кальция).
Быстрый и ярко выраженный результат применения диуретиков наблюдается при приеме Фуросемида и других солевых препаратов. Благодаря мощному воздействию такие средства называют «потолочными». Они начинают действовать через 15-30 минут, а эффект сохраняется до 18 часов. Данные средства ускоряют выведение воды, хлорида калия, натрия и кальция с мочой. Петлевые мочегонные используют в комплексном лечении пациентов с хронической сердечной недостаточностью, гипертоническим кризом, отравлением, отеком легких.
У калийсберегающих препаратов и лекарств тиазидной группы диуретический эффект менее выражен по сравнению с петлевыми мочегонными. Тиазиды считаются диуретиками средней силы действия. Они начинают работать через 30-60 минут после приема и сохраняют эффект в течение 6-10 часов.
Действие калийсодержащих средств отличается от препаратов других групп. Популярным калийсберегающим диуретиком является спиронолактон. Лекарства способствуют удалению жидкости и натрия с мочой, но при этом препятствуют потере калия. Эффект от приема препарата наступает в течение нескольких часов. Чаще всего такие средства назначают в комбинации с лекарствами тиазидной группы, чтобы обеспечить мочегонный эффект и избежать дефицита калия.
Кроме фармацевтических средств, выделение мочи способны усиливать некоторые растения. Мягкий мочегонный эффект обеспечивают подорожник, береза, плоды клюквы, хвощ полевой, лист толокнянки, опунция инжирная. Из них готовят отвары и настои, используют в составе многокомпонентных аптечных фитосборов.
Подбором мочегонных лекарств и их дозировкой должен заниматься лечащий врач. Средства отличаются не только по химическому составу, но и по продолжительности воздействия на организм, наличию побочных эффектов.
Фуросемид
Когда применяются мочегонные препараты
Благодаря мочегонному действию диуретических средств их используют в комплексном лечении заболеваний и нарушений в организме, которые сопровождаются отеками. В первую очередь речь идет о болезнях сердца и сосудов. Мочегонные препараты устраняют задержку жидкости и избыток солей, что помогает:
В сочетании с другими лекарствами диуретики облегчают одышку и другие симптомы хронической сердечной недостаточности.
Кроме кардиологических заболеваний, мочегонные средства используют при лечении ряда других болезней. Диуретики применяют при хронической почечной недостаточности и нефротическом синдроме (отеки), циррозе печени, глаукоме, несахарном диабете, подагре, отечном синдроме новорожденных, неврологических заболеваниях, которые приводят к повышению внутричерепного давления.
Как принимать диуретики
Препараты для мочегонной терапии выпускаются в форме таблеток, порошков и растворов для внутривенного введения. В зависимости от клинического случая врач подбирает один препарат или комбинацию нескольких средств с разным механизмом действия.
Можно ли принимать детям?
В лечении детей мочегонные препараты можно использовать только по назначению врача. Дозировка лекарства зависит от показаний, возраста, массы тела пациента, наличия сопутствующих заболеваний.
Лечение диуретическими средствами
При назначении мочегонных препаратов врачи придерживаются принципов рациональной терапии:
Необходимо помнить о побочных эффектах диуретических средств. Случайное или намеренное злоупотребление такими лекарствами приводит к нарушению водно-электролитного баланса. При продолжительном приеме либо неправильно подобранной дозировке диуретиков повышается риск развития побочных эффектов:
Также могут наблюдаться головные и мышечные боли, тошнота, рвота, нарушения в работе органов ЖКТ, слабость и судороги, сонливость. При индивидуальной непереносимости препарата может возникнуть аллергическая реакция.
При продолжительной мочегонной терапии показан обязательный контроль калия и креатинина. При значительном отклонении этих показателей от нормы требуется коррекция дозировки диуретика или его полная отмена.
Список лучших мочегонных средств
Медикаментозные и растительные мочегонные препараты.
23 сентября, 2021 год
Содержание
Мочегонные препараты врач назначает при различных отеках, гипертонии, для профилактики камней в почках и т. д. Не секрет, что некоторые женщины с помощью мочегонных средств пытаются даже похудеть, но это опасно для здоровья. Дело в том, что мочегонные вместе с жидкостью выводят из организма калий – нарушается сокращение мышц (в том числе сердечной). Именно поэтому подобные препараты должен назначать исключительно врач, учитывая основное заболевание, возможные противопоказания и побочные эффекты.
Как выбрать мочегонное средство
Существуют специфические факторы, которые нужно учитывать, если вы выбираете мочегонное средство.
Кроме мочегонных препаратов-медикаментов, часто используются мягкие средства – растительного происхождения. Обычно их назначают в комплексном лечении цистита, уретрита и т. д. Растительные мочегонные не только выводят лишнюю воду, но и снимают воспаление.
Какие бывают мочегонные средства
Все мочегонные препараты разделены на несколько категорий: по спектру применения и механизму действия.
Классы диуретиков и показания к их применению
| Класс диуретиков | Показания |
|---|---|
| Осмотические | Отек мозга, легких, острый приступ глаукомы, отравление барбитуратами |
| Ингибиторы карбоангидразы | Отеки на почве легочно-сердечной недостаточности, глаукома, эпилепсия |
| Петлевые | Гипертонический криз, отеки мозга, ХПН, отравление водорастворимыми ядами |
| Тиазиды и тиазидоподобные диуретики | Гипертоническая болезнь, сердечно-сосудистая недостаточность, цирроз печени, нефрозы, нефропатия беременных, глаукома |
| Калийсберегающие | Гипертоническая болезнь, сердечная недостаточность, цирроз печени, гипокалиемия при лечении диуретиками других групп |
| Растительные | Почечные отеки, уистит, ХПН |
| Производные ксантина | Гипертоническая болезнь, сердечная недостаточность (в комплексной терапии) |
Лучшие мочегонные средства
У всех мочегонных препаратов (и медикаментозных, и растительных) имеются свои показания, побочные эффекты и противопоказания. И даже если у лекарств одинаковые действующие вещества, все эти параметры могут отличаться. Поэтому очень важно, чтобы их назначал исключительно врач. В нашем списке – самые эффективные мочегонные средства, которые чаще всего прописывают врачи при различных заболеваниях.
Гидрохлортиазид
Одно из самых действенных средств для выведения лишней жидкости и солей натрия из организма. Назначают «Гидрохлортиазид» при болезнях почек, сердца, легких, для снижения давления и уменьшения отечности. Препарат не образует метаболитов и в неизмененном виде выводится почками. Максимальное действие мочегонного средства достигается через 4 часа после приема, а действует оно 12 часов. Пациенты отмечают, что «Гидрохлортиазид» имеет выраженный мочегонный эффект, быстро уходят любые отеки, стоит он недорого. Среди минусов – большой список «побочек» и выведение из организма важных микроэлементов (в том числе калия и магния).
Гидрохлортиазид
ОЗОН, Россия; ООО Пранафарм, Россия; ПАО «Биохимик», Россия; ОАО Борисовский завод медицинских препаратов (Боримед), Беларусь; ПАО Валента Фарм, Россия
Мочегонный препарат, который применяют при: Артериальная гипертензия, отечный синдром различного генеза (хроническая сердечная недостаточность, нефротический синдром, почечная недостаточность, задержка жидкости при ожирении), несахарный диабет, глаукома (субкомпенсированные формы).
Выбор препарата для диуретической терапии: взгляд клинического фармаколога
*Пятилетний импакт фактор РИНЦ за 2020 г.
Читайте в новом номере
Диуретики — это лекарственные средства, применяемые для усиления образования мочи, выведения из организма избыточного количества воды и устранения отеков. В обзорной статье представлены клинико-фармакологические подходы к диуретической терапии, данные о применении основных классов диуретиков. Основное внимание в статье сосредоточено на эффективности и профиле безопасности петлевых диуретиков и наиболее современного препарата из данной группы — торасемида, обладающего дополнительными свойствами. Обусловленная способностью блокировать альдостероновые рецепторы возможность торможения миокардиального фиброза под действием торасемида может обеспечивать этому препарату дополнительные преимущества с точки зрения замедления прогрессирования хронической сердечной недостаточности и увеличения выживаемости больных. Эффективность и профиль безопасности торасемида практически не меняются даже при существенном снижении скорости клубочковой фильтрации. Торасемид — вероятная альтернатива фуросемиду в лечении отечно-асцитического синдрома, в т. ч. резистентного к диуретикам, у больных циррозом печени. Торасемид отличается лучшей по сравнению с другими петлевыми диуретиками переносимостью. Торасемид, очевидно, следует рассматривать как наиболее предпочтительный препарат для лечения большинства вариантов отечного синдрома, в т. ч. резистентного к стандартным вариантам диуретической терапии.
Для цитирования: Максимов М.Л., Ермолаева А.С., Кучаева А.В. Выбор препарата для диуретической терапии: взгляд клинического фармаколога. РМЖ. 2018;1(II):115-119.
1 Kazan State Medical Academy, branch of the Russian Medical Academy of Continuous Professional Education
2 Sechenov University, Moscow
Diuretics are the drugs used to enhance diuresis, remove excess amounts of water from the body and eliminate edema.
The review presents clinical and pharmacological approaches to diuretic therapy, data on the use of the main classes of diuretics. The article focuses on the efficasy and safety of loop diuretics, and the latest drug from this group — torasemide, which has additional advantages. Due to the ability of torasemide to block aldosterone receptors thus inhibiting myocardial fibrosis, this drug may provide additional benefits in terms of slowing the progression of chronic heart failure and increasing patient survival. The efficasy and safety of torasemide are practically not affected even by a significant decrease in the glomerular filtration rate. Torasemide is a probable alternative to furosemide in the treatment of edematous-ascitic syndrome, including the one resistant to diuretics, in patients with liver cirrhosis. Torasemide is better tolerated than other loop diuretics. Torasemide, obviously, should be considered as the drug of choice for the treatment of most variants of edematous syndrome, including those resistant to standard diuretic therapy.
В статье с позиции клинического фармаколога обоснован выбор препарата для диуретической терапии. Основное внимание сосредоточено на эффективности и профиле безопасности петлевых диуретиков и наиболее современного препарата из данной группы — торасемида, обладающего дополнительными свойствами.
Введение
Классификация диуретиков
Принципы рациональной терапии и выбор диуретического препарата
Правила назначения диуретиков при ХСН
Терапия начинается только при наличии симптомов недостаточности кровообращения и признаках задержки жидкости.
Назначение диуретиков должно происходить на фоне уже применяемой терапии ингибиторами ангиотензинпревращающего фермента (АПФ) и бета-адреноблокаторами.
Мочегонная терапия осуществляется только в ежедневном режиме. Прерывистые курсы мочегонной терапии приводят к гиперактивации нейрогормональных систем и росту уровня нейрогормонов.
Назначение диуретиков идет «от слабейшего к сильнейшему».
При достижении клинического эффекта (уменьшение клинических проявлений НК, увеличение толерантности к физическим нагрузкам) начинается титрация «на понижение».
Тиазидные диуретики обладают высоким профилем безопасности только в комбинации с ингибиторами АПФ, блокаторами рецепторов ангиотензина (БРА) и бета-адреноблокаторами. В современных схемах роль тиазидных диуретиков в лечении ХСН умеренна. Следует особо помнить, что при низкой скорости клубочковой фильтрации (СКФ) и клинической картине хронической почечной недостаточности (ХПН) тиазидные диуретики неэффективны.
В лечении ХСН преимущество отдается петлевым диуретикам с большим периодом полувыведения (Т ½) и плейотропными эффектами. Комбинация диуретиков у пациентов с ХСН возможна только в ситуации, когда нет ХПН, а уровень калия — нормальный или пониженный. Строго обязателен лабораторный контроль уровня калия и креатинина. При уровне калия более 5,0–5,5 ммоль/л доза уменьшается на 50%. При более значимом отклонении от нормы — более 5,5 ммоль/л — проводится коррекция дозы вплоть до отмены препарата. После снижения дозы на 50% повторное увеличение дозы возможно спустя 1 мес. при условии стойкой нормокалиемии. При стабильном состоянии и отсутствии колебаний уровня креатинина контроль уровня калия должен осуществляться 1 раз в 3–6 мес. Необходимо помнить, что сочетание ингибиторов АПФ и калийсберегающих диуретиков всегда должно рассматриваться как приводящее к гиперкалиемии [11–13].
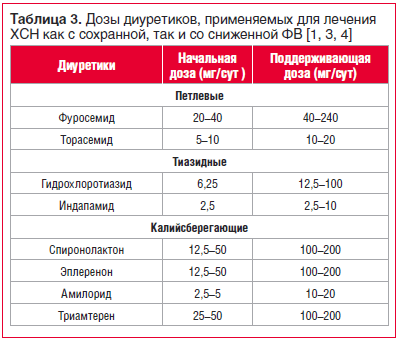
В таблице 3 представлены рекомендуемые начальные и поддерживающие дозы диуретиков, применяемых для лечения ХСН с сохранной и сниженной фракцией выброса (ФВ) [1, 3, 4].
Петлевые диуретики
Возможности применения торасемида в клинической практике
Только для зарегистрированных пользователей
Университет
Назначая мочегонные препараты, специалисты исходят преимущественно из собственного клинического опыта. При этом известно, что применение диуретиков у имеющих признаки задержки жидкости чревато побочными эффектами (дегидратация, гипокалиемия, нарушения ритма сердца). Особенно сложно контролировать результаты лечения врачам амбулаторной практики: существенную часть ответственности за прием препаратов они вынужденно делегируют пациентам и их родственникам.
Предлагаемый алгоритм назначения диуретической терапии при СЗЖ создан на основании исследований, рекомендаций, клинического опыта и призван оптимизировать ведение этой сложной категории больных в амбулаторных условиях.
Основные правила назначения мочегонных препаратов при СЗЖ Терапия мочегонными препаратами должна начинаться только при наличии симптомов и признаков задержки жидкости, к которым относятся:
• появление или усиление одышки инспираторного характера, тахипноэ (ЧДД >16 в минуту);
• пароксизмальное ночное удушье;
• пароксизмальный ночной кашель (в отсутствие ХОБЛ);
• необходимость поднимать изголовье, чтобы спать (возможно ортопноэ);
• появление периферических отеков;
• скопление жидкости в полостях (асцит, гидроторакс, гидроперикард);
• увеличение веса на 2 кг за 1 неделю;
• набухание и пульсация шейных вен (венный пульс);
• влажные хрипы в легких;
• увеличение прямого размера печени;
• рентгенологические признаки застоя в малом кругу кровообращения (венозная гипертензия);
• повышенное давление наполнения левого желудочка.
Если перечисленные признаки и симптомы развились в течение 1–3 дней, сопровождаются тахикардией, гипотонией, то подобное состояние должно расцениваться как острая декомпенсация сердечной деятельности.
В этом случае предлагаемый алгоритм неприменим и, как правило, рациональное ведение больного в амбулаторных условиях не представляется возможным.
Если СЗЖ появился в результате хронической сердечной недостаточности, то диуретики надо назначать в комбинации с терапией иАПФ (при их непереносимости антагонистами рецепторов к ангиотензину II, бета-адреноблокаторами и антагонистами минералокортикоидных рецепторов (АМКР)).
Диуретики при СЗЖ следует использовать непрерывно, мочегонную терапию проводить ежедневно. Прерывистые курсы диуретиков провоцируют гиперактивацию нейрогормональных систем и могут способствовать прогрессированию СЗЖ.
Важно ежедневное взвешивание. Максимально допустимое снижение веса — 1 кг/сут, в амбулаторных условиях — не более 0,5 кг/сут. Дегидратация и избыточный диурез более опасны, чем сам отечный синдром.
Назначение и титрование дозы диуретиков на повышение требуют обязательного контроля уровня электролитов крови, скорости клубочковой фильтрации (СКФ), продолжительности интервала QT не реже 1 раза в неделю. После стабилизации состояния определять уровни калия и креатинина/СКФ можно 1 раз в 3–6 месяцев.
При достижении клинического эффекта (уменьшение проявлений СЗЖ, увеличение толерантности к физическим нагрузкам) необходимо начинать титрование дозы мочегонного «на понижение» с ежедневным контролем веса. Если состояние пациента стабилизируется, разрешено даже отменить диуретик (больного регулярно наблюдать). При назначении активной диуретической терапии важно помнить об особенностях водно-солевого режима. Оптимальный диурез достигается, если лечение проводят на фоне диеты с обычным количеством натрия при легком снижении объема выпиваемой жидкости (1–1,2 л/сут). Т. е. целесообразно не резко уменьшать потребление соли, а лишь ограничить жидкость.
Алгоритм назначения мочегонных препаратов
Если СЗЖ приводит к незначительному ограничению физической активности пациента, что соответствует II ФК ХСН, для принятия решения о выборе диуретических средств необходимо оценить функцию почек и принимаемую базовую терапию (рис.).

Достижение положительного диуреза с помощью ТД сопряжено с более высокой вероятностью гипотонии, чем использование ПД. Снижение АД является независимым фактором негативного прогноза у больных с ХСН — основной причиной СЗЖ.
Следует особо отметить, что даже при умеренно выраженной хронической болезни почек (ХБП) эффективность ТД уменьшается, а снижение СКФ менее 30 мл/мин/ 1,73 м2 является абсолютным противопоказанием к их назначению.
Все перечисленное в значительной степени сужает роль ТД в современных схемах лечения СЗЖ. Они могут быть включены в состав комбинированной диуретической терапии при неэффективности больших доз ПД.
При выявлении клинически выраженного СЗЖ возможно продолжение приема ТД, если они были назначены в составе комбинированной антигипертензивной терапии у пациента с АГ при сохранении САД > 140 мм рт. ст. и СКФ > 60 мл/мин/1,73 м2. Однако в этой ситуации для устранения признаков задержки жидкости необходимо присоединить ПД в стартовых дозах. СКФ рассчитывают по формуле MDRD. СКФ = 186 (креатинин (в мкмоль/л) / 88) – 1,154 (возраст (в годах) – 0,203) (для женщин результат умножают на 0,742). Расчет клиренса эндогенного креатинина (КК) может быть проведен по формуле Кокрофта–Голта (Сосkcrоft–Gаult): КК = (140 – возраст) вес (в кг) / креатинин 1,22 (для мужчин); КК = (140 – возраст) вес / креатинин 1,03 (для женщин).
Терапия ТД требует на первых этапах ежедневного контроля электролитов из-за высокого риска развития гипокалиемии, что сложно организовать в амбулаторных условиях.
Если у пациента имеются значительные ограничения физической активности или клиническая картина СЗЖ проявляется в покое (III–IV ФК), то необходимо начать мочегонную терапию со стартовых доз ПД (табл.).
Преимущество стоит отдавать ПД с большим периодом полувыведения и предсказуемой абсорбцией из ЖКТ. Удлинение интервала высвобождения молекул мочегонного препарата, достигаемое благодаря использованию особой матрицы, снижает пик концентрации препарата в крови и увеличивает время максимальной концентрации препарата. В связи с этим при применении таких препаратов (торасемид замедленного высвобождения) развивается более мягкий и предсказуемый диуретический эффект, в меньшей степени ухудшающий качество жизни. Кроме того, торасемид замедленного высвобождения уменьшает риск развития у пациента пикообразного натрийуреза, который может привести к поражению почечных канальцев, а также компенсаторной активации САС и РААС, что снижает результат диуретической терапии.
При неэффективности стартовых доз ПД они должны быть удвоены, но превышать максимально допустимые нельзя. Если в качестве стартового препарата выбран фуросемид, то предпочтительно перейти на торасемид из-за более высокой биодоступности у больных с отечным синдромом (соотношение доз торасемида к фуросемиду составляет примерно 1:4). Если высокие дозы ПД не приводят к купированию проявлений СЗЖ, то рекомендовано присоединить ингибитор карбоангидразы — ацетазоламид. Этот препарат, помимо мочегонного действия, обладает способностью изменять рН мочи в кислую сторону и может привести к восстановлению чувствительности к ПД. Обычно соблюдается следующая схема: ацетазоламид 250 мг 2–3 раза в сутки 3–4 дня (1 раз в 2–3 недели). Если терапия не привела к значительному улучшению состояния больного и у него сохраняется ограничение физической активности на уровне II–IV ФК, требуется назначение или увеличение доз АМКР вплоть до максимальных.
• Увеличение доз АМКР при СЗЖ допускается до 200 мг/сут для верошпирона. Доза препарата должна быть разделена на 2 приема: утром и в обед.
• Увеличение доз АМКР допускается только в ситуации, когда ХБП не тяжелее 3-й стадии, а уровень калия нормальный или пониженный.
• Строго обязателен лабораторный контроль калия и креатинина (СКФ). При уровне калия более 5,0–5,5 ммоль/л доза АМКР уменьшается вдвое. При снижении СКФ < 10 мл/мин/ 1,73 м2 требуется отмена АМКР.
• При более значимом отклонении уровня калия от нормы — более 5,5 ммоль/л — проводится коррекция дозы вплоть до отмены препарата, назначается диета с низким содержанием калия.
• После снижения дозы на 50% повторное увеличение дозы АМКР возможно спустя 1 месяц при условии стойкой нормокалиемии.
• При стабильном состоянии и отсутствии колебаний уровня креатинина контроль уровня калия должен осуществляться 1 раз в 3 месяца.
• Необходимо помнить, что сочетание иАПФ и АМКР всегда должно рассматриваться как потенциально приводящее к гиперкалиемии. Неэффективность всех перечисленных мероприятий требует оценки возможных причин рефрактерности к диуретической терапии. Причинами отечного синдрома, рефрактерного к комбинированной диуретической терапии могут быть:
• замедление всасывания диуретиков (преимущественно фуросемида) в ЖКТ у пациентов с асцитом и анасаркой;
• неконтролируемый прием NaCl;
• текущая терапия НПВС;
• прогрессирование почечной недостаточности;
Следующий этап лечения СЗЖ должен включать внутривенное болюсное или капельное введение диуретиков (фуросемида), а при необходимости и комбинацию ПД и ГХТ.
Вполне вероятно, что в данной ситуации на первый план выходит низкое системное АД. В этом случае важно не дальнейшее наращивание диуретической терапии, а усиление плазмотока через почку, что достигается введением прессорных аминов.
Также высока вероятность потребности в немедикаментозных методах борьбы с СЗЖ — гемодиализ, ультрафильтрация и др. На этом этапе продолжать амбулаторное ведение больного нереально, тактика его дальнейшего лечения выходит за рамки настоящего алгоритма.
Очевидно, что в представленном алгоритме не рассмотрены все возможные клинические ситуации. Он не отменяет необходимости индивидуального подхода с учетом основного и сопутствующего заболеваний, условий проживания пациента и опыта лечащего врача. Однако обозначает основные направления для поиска рациональных решений при ведении больных с синдромом задержки жидкости в амбулаторной практике.
Александр Бова, доктор мед. наук, профессор, заслуженный врач Республики Беларусь,
Сергей Трегубов,ассистент кафедры военно-полевой терапии БГМУ
Медицинский вестник, 6 августа 2014