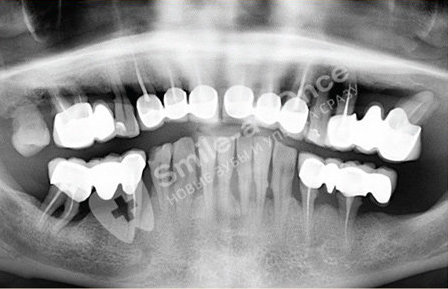
Для пародонтита характерно что явления деструкции костной ткани захватывают
Основные виды заболеваний пародонта, их признаки и лечение
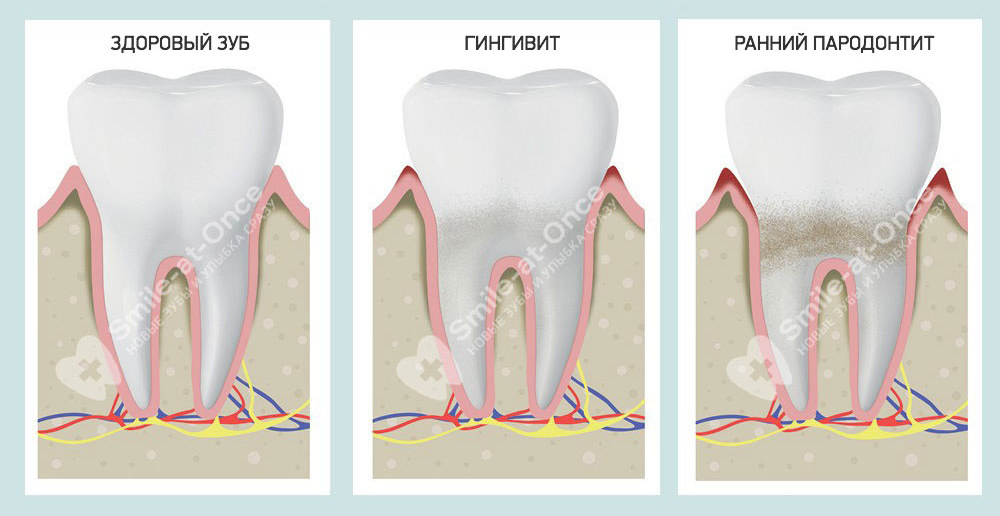
Заболевания пародонта – это ряд патологий, сопровождающихся поражением твердых и мягких тканей, окружающих зубы, которые носят воспалительный, идиопатический, дистрофический или неопластический характер. По данным независимых экспертов Всемирной Организации Здравоохранения, воспалительное поражение десен диагностируется у 95% взрослого населения планеты. Распространенность пародонтопатий в России, в зависимости от возраста, колеблется от 48,2% (у детей 10-12 лет) до 86,2% (в 44 года), а к 65-ти годам достигает 100%. Наиболее частым заболеванием, встречающимся у подростков, является гингивит, а у лиц старшего возраста – пародонтит. При несвоевременном лечении пародонтопатии могут стать причиной потери зубов и развития гнойно-воспалительных патологий челюстной-лицевой области.
Классификация и симптомы
Патологическое поражение тканей, окружающих зубной ряд, в большинстве случаев возникает в следствие нарушения равновесия между бактериальным симбиозом и тканями полости рта. Различают 5 основных категорий:
Терапия патологий пародонта
Схема лечения индивидуальна и зависит от особенностей клинического течения и степени выраженности патологии. В рамках комплексной терапии обычно проводят терапевтическое, хирургическое, ортодонтическое и ортопедическое лечение. Терапевтическое лечение включает проведение профессиональной чистки, обработку десневых карманов, противовоспалительную и антимикробную терапию. В качестве оперативного лечения проводят различные виды кюретажа, гингивэктотомию, выскабливание патологического очага с введением остеогенных материалов. Зубные единицы, имеющие высокую степень подвижности, подлежат удалению. Действенными ортопедическими методами при заболеваниях десен являются шинирование и выборочное пришлифовывание. Шины стягивают подвижные зубные единицы и фиксируют их в нужном положении, что позволяет избежать их преждевременного выпадения. Для улучшения кровоснабжения и регенерации тканей широко используют физиотерапевтические процедуры – вакуум- и гидротерапию, электрофорез.
Одним из современных способов лечения пародонта является использование ультразвуковой установки «Вектор», предназначенной для удаления поддесневых зубных отложений и полировки поверхности корня. Аппарат является инновационной разработкой немецких ученых и в настоящее время успешно применяется во многих современных стоматологических клиниках. Принцип действия основан на использовании ультразвуковой волны. Разрушение прикрепления налета и зубного камня к поверхности корня происходит за счет эффекта ультразвуковой кавитации. Ультразвуковые волны подаются со специальным раствором, содержащим микрочастицы гидроксиапатита кальция. Это заметно улучшает степень очищения зубов, и уменьшает чувствительность тканей. Аппарат «Вектор» бесконтактно удаляет зубные отложения и одновременно оказывает положительное влияние на ткани пародонта: восстанавливается внутритканевый метаболизм, клетки насыщаются питательными веществами, повышается устойчивость тканей к инфекционным и воспалительным процессам. Лечение пародонтита аппаратом «Вектор» проходит относительно безболезненно. Как правило, анестезия не требуется, но при повышенной чувствительности пациентам может быть проведено аппликационное локальное обезболивание в виде геля, который наносится на десны. Об эффективности лечения свидетельствует регенерация тканей пародонта и достижение продолжительного состояния ремиссии.
Что такое пародонтоз, пародонтит: причины, симптомы, лечение и прогноз
Пародонтит представляет собой воспалительное заболевание, при котором наступает разрушение опорного аппарата зуба. При пародонтите инфекция попадает в пространство между зубом и десной и начинает разрушать связку корня зуба с костью. У 100% взрослого населения Земли и у 80% детей, как утверждают специалисты ВОЗ, отмечаются те или иные признаки пародонтита.Пародонтит является одной из основных причин потери зубов в старшем возрасте.
Причины, вызывающие пародонтоз и пародонтит
Причины пародонтоза до конца неизвестны. Определенную роль играет наследственная предрасположенность. Местные факторы, такие, как воздействие микроорганизмов на пародонт, могут лишь отягощать течение процесса.
Пародонтит может стать следствием действия патогенных микроорганизмов, накапливающихся в зубном налете и камне, травм зуба, кариеса, некачественно выполненного зубного протезирования или реставрации, нарушений целостности зуба. Существенно повышают вероятность развития пародонтита нарушения гигиены полости рта, искривления зубов и нарушения прикуса, особенности питания, снижение общей иммунной реактивности организма пациента.
Симптомы, характерные для пародонтоза и пародонтита
К сожалению, для пародонтита свойственно медленное развитие. На начальной стадии пародонтит не вызывает болевых и других ощущений. Болезнь развивается бессимптомно, постепенно разрушая пародонт. Поэтому пациенты, как правило, не спешат обращаться к врачу. Пародонтит может выражаться по-разному в зависимости от стадии, и часто начинается с кровоточивости десен. На этой стадии процесс еще обратим,не затронута пародонтальная связка, которая окружает зуб и связывает его с соседними, так чтобы жевательное давление распределялось равномерно по всему зубному ряду и не возникала перегрузка в тканях пародонта.
Начальный период болезни характеризуется зудом, пульсацией в деснах, подвижностью зубов, чувством неудобства при жевании, неприятным запахом изо рта. По мере прогрессирования процесса опорный аппарат зуба расшатывается, подвижность зубов увеличивается, шейки зубов обнажаются и приобретают повышенную чувствительность. Отсутствие адекватных мер терапии на данном этапе приводит к потере практически здоровых зубов.
При обострении возникает резкая пульсирующая боль, повышение температуры, недомогание и слабость. Отмечается яркое покраснение и вздутие десны, из зубодесневого кармана выделяется гной. Лечение комплексное, направлено на стабилизацию патологического процесса.
Лечение пародонтита
Заболевание требует неотложного вмешательства врача-стоматолога. Лечение пародонтита включает в себя нехирургические и хирургические методы. Первые (профессиональная гигиена) применяют на ранних стадиях болезни и для профилактики. Они заключаются в удалении зубного камня (механически и ультразвуком) и полировке поверхности зуба с последующей обработкой коронки и корня зуба специальными щетками с фторосодержащим защитным лаком.
Прогноз
— Профилактика
Профилактика включает полноценный контролируемый стоматологом уход за полостью рта, а также раннее выявление и устранение причин заболевания.
Что можете сделать вы?
Даже если зубы выглядят здоровыми, это не означает, что заболевания десен отсутствуют. При любой возникшей проблеме с деснами или зубами, такими как чувствительность, отечность, болезненность, кровоточивость и др., нужно немедленно обратиться за консультацией к стоматологу,который адекватно оценит всю серьезность возникшей проблемы.
Что можете сделать врач?
Только стоматолог и гигиенист с помощью простого исследования могут определить наличие или отсутствие заболеваний пародонта. Суть исследования заключается в измерении зубодесневого кармана (при пародонтите) при помощи специального зонда.И рентгеновского снимка. Этот метод позволяет доктору быстро и безболезненно оценить состояние ваших десен, предложить план лечения для предотвращения дальнейшего развития заболевания, разработать специальный режим самостоятельной гигиены, который будет отвечать конкретной ситуации.
Пародонтит I стадии (легкая форма)
уникальные комплексы Smile Recovery,
включено все, что нужно для купирования воспаления и восстановления десен,
биопрепараты, гиалуроновая кислота, лазер и другие передовые технологии для эффективного лечения.
Мы умеем лечить пародонтит!
Первая стадия считается самой легкой или начальной формой пародонтита и является ответом на отсутствие лечения гингивита – при этом заболевании воспаляется только краевая часть десны, которая непосредственно прилегает к зубу. При начальной стадии пародонтита воспаление прогрессирует и переходит в более глубокие ткани. Но кость при этом затронута лишь минимально – нет ее ярко выраженной резорбции, то есть разрушения или убыли. Именно поэтому прогноз лечения пародонтита легкой стадии благоприятный.
Чем опасен пародонтит начальной формы?
Отличные новости! Пародонтит первой стадии поддается эффективному лечению, а при поддерживающей терапии можно проводить имплантацию без риска отторжения имплантов. Пародонтологи на протяжении последних 50 лет усердно работали над решением вопроса лечения пародонтита – с развитием микробиологии, с появлением нано- и биоактивных материалов были разработаны препараты, которые не только купируют заболевание, но и позволяют восстановить до 80% поврежденных тканей.
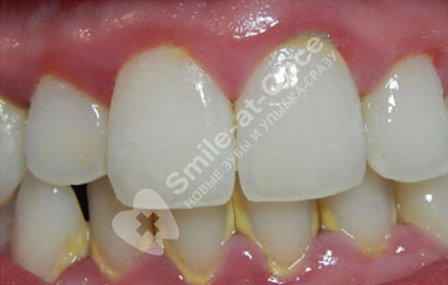
Специфические признаки начальной стадии пародонтита
Данная стадия – самая легкая, поэтому симптоматика, которую видит сам пациент, достаточно минимальна. Сложно понять, что воспаление перешло с поверхности десен на более глубокие ткани, поскольку внешне ничего не изменилось – как и при гингивите, который был ранее, десны продолжают быть отечными, кровоточат во время гигиены и откусывания/жевания пищи. Тем не менее, процесс распространяется все глубже – ниже в таблице перечислены основные характеристики именно начальной стадии воспалительного процесса уже не только десен, но и всего комплекса тканей пародонта.
Покраснение и отечность десен, особенности в области десневых сосочков (V-образного края десны между зубами), зуд, неприятное чувство давления, может возникнуть небольшая болезненность зубов или их реакция на горячее/холодное, что связано с образованием пародонтальных карманов и оголением шеек зубов.
Присутствует, может быть не ярко выраженным.
Глубина – не более 3,5-4 мм, но при этом десны могут прилегать к поверхности зубов достаточно плотно. Внутри – скопление налета и камня. Отложения также присутствуют на поверхности зубов.
Отсутствует или выражено минимально.
Происходит деструкция костной ткани – исчезает компактная пластинка (между альвеолярной костью и зубным корнем), возникает разрушение межальвеолярных перегородок верхней части костной ткани примерно на треть, то есть появляются очаги остеопороза – кость становится менее плотной. Но при этом ярко выраженной потери не наблюдается.
Как отличить гингивит от пародонтита начальной стадии?
Гингивит и пародонтит I стадии на самом деле очень похожи. Самому пациенту бывает достаточно сложно разграничить два этих заболевания, потому что в обоих случаях присутствует воспаление десны, покраснение или даже посинение десневых сосочков. Присутствует кровоточивость при чистке щеткой, ершиками или нитью, во время еды – то есть при механическом воздействии. Поэтому поставить точный диагноз может только врач после диагностики.
Диагностика пародонтита: как проводится оценка состояния тканей пародонта
Для точного диагностического обследования требуется посетить пародонтолога – именно этот врач специализируется на лечении тканей пародонта. Оценка состояния обязательно проводится в комплексе – запомните, что одного визуального осмотра недостаточно, нельзя оценить состояние костной ткани и определить степень развития последствий пародонтита, тем более на его начальной стадии, когда нет четкой визуализации всей картины патологического процесса. Диагностика при данной стадии проводится традиционным способом:
Подробнее о том, как проводится диагностика, читайте в нашей отдельной статье.
Как быстро развивается пародонтит I стадии?
Пародонтит может развиваться годами, а может перейти на следующую стадию буквально за несколько месяцев – это зависит как от действий самого человека (при данной патологии на первое место выходит качественный гигиенический уход за полостью рта), так и от состояния его здоровья (доказано, к примеру, что сахарный диабет является самой распространенной причиной развития пародонтита).
Вам важно помнить, что несмотря на достаточно слабые проявления данной патологии, которые могут вас сильно и не беспокоить, воспалительный процесс все-таки прогрессирует. И начинает разрушать ткани вокруг зуба. А это значит, что вскоре пародонтит достигнет 2-ой стадии, следом – 3-ей, и если ничего не предпринимать, костная ткань разрушится и зубы станут подвижными.
Важно помнить о негативном влиянии пародонтита на весь организм в целом: повышается риск воспаления почек, развития сердечно-сосудистых патологий, страдают органы желудочно-кишечного тракта. Чем сильнее воспаление, тем мощнее его влияние на все остальные органы. Подробнее об этом читайте в нашей большой и подробной статье про пародонтит.
Особенности лечения начальной стадии пародонтита
Пародонтит долгое время считался неизлечимым заболеванием. На запущенной стадии так и есть: лечение очень сложное, длительное, достаточно дорогостоящее – проводить его можно и нужно, но не каждый пациент готов бороться за свои зубы. На начальной же стадии это нужно делать обязательно – и тут важно помнить о том, что заболевание можно купировать, а поврежденные ткани – восстановить.
сохранение зубов и улучшение эстетики улыбки,
полное восстановление здоровья десен,
полный комплекс мер, которые действительно помогут,
стоимость «под ключ» – вы точно знаете, за что платите, никаких скрытых платежей,
индивидуальный подбор методов и препаратов после детальной диагностики,
имплантация без удаления собственных зубов при пародонтите без рисков и отторжения,
первые результаты уже через 7 дней!
Сохраните здоровье своих зубов – начните действовать прямо сейчас!
Мы собрали данные большинства исследований и техник лечения пародонтита, которые успешно применялись во всем мире в течение последних десятилетий. И объединили все самые действенные методы, разработав комплексные решения, которые помогут добиться стойкой ремиссии и даже восстановить поврежденные ткани – всего это возможно добиться на ранней стадии пародонтита.
При лечении начальной стадии пародонтита применяется самый базовый комплекс, цель которого – восстановление мягких тканей и поддержание здоровья тканей пародонта. В него включены все необходимые манипуляции для достижения этой задачи.
Что включено в комплекс лечения начальной стадии
| Наименование | Описание |
|---|---|
| Комплексная диагностика | Включая посев на аэробную флору 2 раза в год – до и после лечения |
| Гигиена полости рта, удаление отложений | Комплексная профессиональная гигиена, закрытый кюретаж, открытый кюретаж или пластика десен локально в области до 3-х зубов. Все это – с целью удаления отложений: при помощи ультразвука, лазера, воздушной обработки Air-Flow, ручной и аппаратной полировки и антисептической обработки поверхности зубов (в том числе в области шейки и корней зубов, то есть под деснами) |
| Терапия регенерирующими препаратами | Используется препарат Emdogain® от компании Straumann. Наносится на очищенную поверхность корня – препарат образует внеклеточную матрицу, которая стимулирует рост клеток и запускает процессы естественной регенерации тканей пародонта (1 процедура) |
| Подбор средств гигиены и обучение правилам ее проведения | Рекомендации по выбору гигиенических средств исходя из общего состояния тканей полости рта, а также обучение правилам личной гигиены для поддержания результата пародонтологического лечения |
| Наложение пародонтологической повязки | Для регенерации (заживления) тканей пародонта и насыщения клеток питательными микроэлементами |
| Инъекционная терапия | Инъекции плазмой, полученной из собственной крови пациента для укрепления десен, ускоренной регенерации тканей (курс плазмолифтинга). Индивидуальный курс витаминотерапии |
| Использование гиалуроновой кислоты | Применение препаратов Revident и Revident+ для снятия воспаления, восполнения объема десневой ткани, закрытия рецессии, повышения тонуса тканей |
| Лазерная терапия | Обработка слизистой и зубной поверхности для ускоренного восстановления клеток мягких тканей |
| Наблюдение у врача-пародонтолога | Регулярно в течение 1 года (5 приемов) |
Можно ли проводить имплантацию и нужно ли удалять свои зубы?
Воспаление начальной стадии, как правило, не приводит к потере зубов – если это произошло, то причина кроется в других проблемах (например, пульпите или периодонтите, ношении мостовидных протезов, которые привели к разрушению опорных зубов). Поэтому имплантация может потребоваться для восстановления единичных элементов или небольших сегментов. И вопрос сохранения своих зубов (а их наверняка осталось много) стоит на самом деле очень остро.
При данной форме заболевания имплантацию проводить можно – прогноз вполне благоприятный, в том числе при частной адентии, то есть если нужно восстановить только несколько зубов (например, жевательных), сохранив при этом оставшиеся. Но только при условии прохождения комплексного лечения в течение года согласно выбранной программе – по истечению этого времени врач оценит состояние тканей пародонта, а вы сможете выработать стойкую привычку бережного и качественного ухода за полостью рта. В дальнейшем это позволит вам сохранить результат проведенного как пародонтологического, так и имплантологического лечения.
Условия для проведения протезирования или имплантации
Кроме того, для правильной установки постоянного протеза соседние зубы не должны быть подвижными, в противном случае протез станет подвижным, зубы также расшатаются, прикус деформируется. В итоге деньги будут потрачены зря, а дискомфорт и даже острая боль вернутся.
Важно также помнить о том, что даже если болезнь отступила, то в дальнейшем придется постоянно проходить профилактику и поддерживающую терапию для сохранения стабильной стадии ремиссии. Контрольные осмотры – раз в полгода. При необходимости может потребоваться проведение курса комплексного лечения, если воспаление будет прогрессировать.
Сохраним ваши зубы, избавим от постоянного воспаления благодаря последним достижениям медицины! Консультация и диагностика БЕСПЛАТНО
Подробнее обо всех возможностях имплантации при пародонтите читайте по ссылке.
Пародонтит II стадии (средней тяжести)
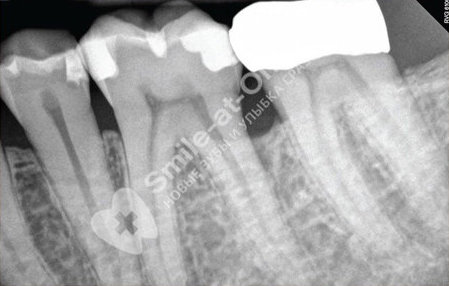
Вторая стадия пародонтита считается достаточно запущенной. Воспаление уже приобрело необратимую хроническую форму, все признаки заболевания становятся ярко выраженными. Характерными симптомами данной стадии считаются достаточно объемные десневые карманы, оголение зубов, ярко выраженный неприятный запах изо рта, патологическая подвижность. На рентгене хорошо прослеживает рецессия, то есть разрушение костной ткани – именно этот факт больше всего осложняет лечение.
Чем опасен пародонтит средней стадии?
Хорошие новости! Как и при легкой стадии, пародонтит средней формы можно вылечить. Точнее, затормозить его развитие, купировать симптоматику, а также восстановить до 80% разрушенных тканей. А при благоприятных условиях даже можно провести имплантацию с сохранением собственных зубов.
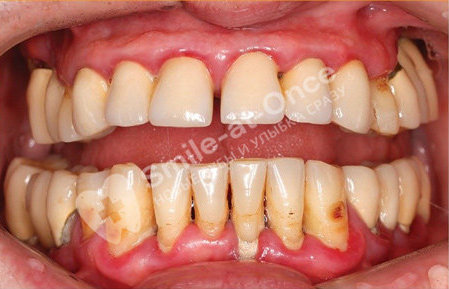
Специфические признаки пародонтита средней степени тяжести
Симптомы данной стадии выражены достаточно ярко. С гингивитом такой пародонтит уже не спутать – присутствует оголение и подвижность зубов, десна становится гипертрофированной, чего при поверхностном воспалении не бывает. Патологический процесс уходит глубоко в комплекс тканей пародонта, помимо десен задействуются уже и связочный аппарат, и костная ткань.
Пациенты, кому поставлен диагноз «пародонтит II стадии», жалуются на болезненный прием пищи, психологический дискомфорт, поскольку внешний вид улыбки заметно искажается в худшую сторону, на социальные проблемы, ведь из-за неприятного и даже гнилостного запаха изо рта многие ограничивают контакты с другими людьми, отказываются от важных деловых или личных встреч.
Покраснение и отечность десен сохраняются, присутствует зуд, ярко выражена болезненность от механического воздействия (реакция на контакт с щеткой или едой, на горячее/холодное, кислое/сладкое) из-за оголения зубных корней. Десна проседает по ряду неравномерно, отходит от поверхности зубов – нарушается не только функциональность, но и внешний вид всех зубов.
Присутствует за счет выделения гноя из-под десен.
Глубина – 4-6 мм. Присутствует налет, твердый камень желтого, серого или коричневого цвета, расположенный в том числе глубоко под деснами – в области зубных корней.
Присутствует в пародонтальных карманах.
I стадии (реже – второй). Зубы смещаются в щечно-язычном, вестибуло-оральном и/или небно-дистальном направлении не более чем на 1 мм (вперед-назад и вправо-влево). То есть буквально разъезжаются по ряду, особенно если уже произошла потеря части из них. Возможно появление диастем и трем (щелей между зубами).
Происходит убыль костной ткани вплоть до 1/2 высоты зубного корня за счет разрушения (деструкции) межальвеолярных перегородок. Появляются очаги остеопороза – кость становится все менее плотной. Наблюдается достаточно ярко выраженная потеря ткани.
Нарушается: появляются вялость, слабость из-за активного негативного воздействия патогенных микроорганизмов, может быть повышена температура тела в течение длительного периода времени (до 37,2-37,5 градусов).
При пародонтите средней степени тяжести может начаться потеря зубов – тех, в области которых воспаление прогрессирует сильнее. Как правило, речь о боковых или жевательных зубах, на которые приходится максимальная нагрузка во время жевания.
Это одна из самых сложных и неприятных стадий пародонтита, поскольку предпринятые меры лечения не помогают (если не было комплексного подхода), а симптоматика вместе с воспалительным процессом только прогрессирует.
Диагностика заболевания: как достоверно определяется II стадия пародонтита
Диагностика данной стадии пародонтита проводится врачом терапевтом-пародонтологом или пародонтологом-хирургом. Большой акцент делается именно на комплексном подходе – крайне важно понять не только степень разрушения тканей пародонта, но и то, как воспалительный процесс действует на весь организм. Также важно увидеть и обратную связь – хоть и минимальная, но есть вероятность того, что причиной пародонтита стало не обильное скопление налета на зубах и деснах, а определенные заболевания организма. В частности, сахарный диабет, туберкулез, лейкемия и некоторые другие.
Комплексная диагностика обязательно проводится дважды – до начала лечения и после его окончания для оценки степени воспаления, восстановления разрушенных тканей, то насколько терапия была действенной.
Подробнее о диагностике пародонтита читайте в нашей отдельной статье.
Пародонтит
Симптомы
В патологический процесс вовлекаются все ткани пародонта одного зуба, группы или всех зубов: десна, круговая связка зуба, ткани периодонта, костная ткань (компактное и губочное вещество), сосудистая система этих образований и пульпа зуба. В большинстве случаев болезнь имеет хроническое течение, склонность к постепенному или быстрому прогрессированию, не претерпевает обратного развития, а лишь может быть стабилизирована благодаря значительным усилиям врачей-стоматологов всех профилей, применения комплекса лечебных мероприятий и средств.
При пародонтитах в тканях пародонта, зубах и зубных тканях развиваются характерные симптомы:
Важным показателем в анамнестических данных является факт отсутствия консультаций ортопеда-стоматолога даже после удаления по поводу патологической подвижности зуба или группы зубов. Данные анамнеза позволяют также установить, что больной не обращался за советом и помощью к ортопеду-стоматологу и этого совета он не получал от своего участкового врача-стоматолога (терапевта).
В других случаях развитие заболевания больные связывают именно с ортопедическим вмешательством, указывая на невозможность, затруднение жевания, отсутствие привыкания к протезам в течение длительного периода.
Пропорциональна степени воспаления степень патологической подвижности зубов. Последняя должна быть охарактеризована следующими параметрами: направлением и величиной отклонения. При обследовании может быть установлено отклонение зуба в оральную, вестибулярную, медиальную и дистальную стороны, а также в вертикальном направлении. Величина отклонения измеряется в миллиметрах и определяется с помощью приборов различной конструкции.
Степень подвижности надо определять как до лечения, так и на его этапах. Обязательно сопоставление подвижности на момент обследования и после снятия воспалительных явлений, так как оставшаяся подвижность в комплексе с другими показателями является основой при выборе конструкции шинирующего лечебного аппарата.
Осматривая зубные ряды и определяя степень патологической подвижности, одновременно оценивают положение каждого зуба в зубной дуге. При пародонтитах возможно смещение зубов в вестибулярную, оральную стороны, в вертикальном направлении, повороты вокруг вертикальной оси. Как правило, это сопровождается появлением промежутков между зубами, наложением одного зуба на другой.
При смещении группы передних зубов заметно изменение положения губ, соотношения уровня режущих краев с краем красной каймы. Такое смещение зубов относят к осложнениям пародонтитов и называют вторичными деформациями зубных рядов. Это обязывает провести дифференциальный диагноз от деформаций зубных дуг в результате аномалийного развития челюстей.
В процессе углубления патологического кармана значительная роль принадлежит и жевательному давлению. Именно этим можно объяснить тот факт, что большую глубину патологические карманы имеют у зубов, которые находятся в зоне концентрации жевательного давления.
В связи с тем что в начальном периоде развития процесса воспаление в большей мере проявляется в области десневых сосочков, карман определяется в первую очередь с контактных сторон зуба. Со временем процесс захватывает глубжележащие ткани и патологический карман углубляется. Разрушению связочного аппарата зуба способствуют также деструктивные процессы во внутренней компактной пластинке и увеличивающаяся подвижность зуба, которая как бы разрывает волокна. Поэтому в клинике при сохранении зубных рядов наблюдается более глубокий патологический карман не только с контактных сторон, но и со стороны, противоположной большему направлению движения зуба. У зубов, граничащих с дефектом зубного ряда, наибольшая глубина кармана отмечается с контактной стороны.
Учитывая, что степень атрофии пародонта и глубина периодонтального кармана неравномерны, а знание состояния стенок альвеол, особенно с вестибулярной и язычной (небной) сторон, лежит в основе выбора конструкции шинирующих аппаратов, необходимо определять глубину кармана у четырех стенок каждого зуба: медиально-контактной, вестибулярной, дистально-контактной и оральной.
Глубину кармана измеряют специальным зондом со шкалой или стоматологическим угловым зондом, на рабочую часть которого надо нанести миллиметровые деления. С контактных сторон глубина и ширина периодонтального кармана могут быть определены по рентгеновскому снимку. Чтобы получить более точные размеры и точнее установить степень атрофии, с вестибулярной и язычной небной сторон вводят тонкие металлические пластины или штифты и получают рентгеновский снимок.
Степень атрофии пародонта и функциональная ценность зубов лежат в основе выбора метода лечения пародонтита. Паро-донтограмма приобретает особое значение при повторных обследованиях, позволяя путем сопоставлений судить о динамике процесса и результатах лечения.
Предложены и другие методы записи степени резорбции костной ткани стенок альвеол. Данные зондирования в последующем сопоставляют с данными рентгенологического исследования.
Пальпация с перемещением пальца от верхушки корня к пришеечной части позволяет обнаружить вьщеление из кармана серозной или гнойной жидкости. Расположив пальцы на симметричных зубах, можно определить преждевременные окклюзион-ные контакты. Их оценку проводят визуально и с помощью копировальной бумаги. Перед визуальной оценкой необходимо убедиться, что не произошло снижения окклюзионной высоты и дистального смещения нижней челюсти.
В первом случае, если смещения нет, окклюзионные контакты оценивают при медленных движениях нижней челюсти вперед, вправо и влево. Отмечают на диагностических моделях или записывают зоны зубов, на которых концентрируются контакты при движениях. Если смещение челюсти произошло, то перед оценкой окклюзионных контактов определяют правильное (исходное) центральное соотношение челюстей с помощью восковых базисов с окклюзионными валиками (без фиксации соотношения с помощью восковых полосок). Введя их в рот, отмечают окклюзионные контакты.
Полученные данные в последующем являются ориентиром для избирательной пришлифовки. Уточнение окклюзионных контактов можно провести с помощью окклюзиограмм и диагностических моделей.
Наложив пластинку воска на диагностическую модель, с помощью карандаша можно точно перенести участки чрезмерных контактов на модели зубов и определить зоны сошлифовки.
При пародонтите на диагностических моделях можно уточнить характер окклюзионных соотношений со стороны собственно полости рта (соотношение небных и язычковых бугорков, расположение режущего края резцов и клыков нижней челюсти по отношению к слизистой оболочке альвеолярного отростка верхней челюсти). На диагностических моделях можно установить степень наклона зубов, наличие промежутков между ними, замерить степень смещения зубов в вертикальной плоскости.
Наконец, на диагностической модели размечают конструктивные элементы лечебных аппаратов, предполагаемых для лечения пародонтитов. На этом этапе обязательно определение вида прикуса, так как вид смыкания зубных рядов существенно влияет на течение заболевания.
Характерным в клинической картине пародонтитов является наличие над- и поддесневых отложений. Зубной камень обычно твердой консистенции. В запущенных случаях количество отложений значительно, что препятствует правильному определению глубины десневого кармана. В этих случаях определение глубины кармана проводят после снятия зубных отложений.
В период обострения заболевания в большинстве случаев наблюдаются резкая гиперемия, значительный отек слизистой оболочки альвеолярного отростка, появление свищевых ходов, свидетельствующих о развитии пародонтального абсцесса. В ряде случаев отмечается появление гипертрофированных участков слизистой оболочки десневого края. Возможно повышение температуры тела. В период обострения увеличивается СОЭ, появляется лейкоцитоз.
При рентгенологическом обследовании больных пародонти-том устанавливают степень резорбтивных изменений костной ткани альвеолярных отростков и деструктивных процессов период онта в зависимости от стадии процесса и его локализации.
Параллельно росту резорбции костной ткани увеличиваются явления остеопороза в сохраненных участках межзубных и межкорневых перегородок, расширяется периодонтальная щель.
Характерно для пародонтита, что явления деструкции костной ткани захватывают лишь альвеолярный отросток верхней челюсти или альвеолярную часть нижней челюсти. Структура костной ткани в других отделах не изменена.
Разработанные в последние годы методы панорамной рентгенографии и ортопантография дают лишь обзорное представление об уровне деструктивных процессов. Внутриротовая рентгенография позволяет получить более четкие данные о структуре костной ткани и более детально определить протекающие в ней процессы.
Одним из симптомов, характеризующих тяжесть воспалительного процесса при пародонтите, является изменение электровозбудимости пульпы зубов, свидетельствующее о вовлечении в процесс сосудисто-нервного пучка. В начальной стадии пародон-тита в ряде случаев отмечается повышение электровозбудимости пульпы на 1,0-1,5 мкА; в дальнейшем наблюдается снижение возбудимости до 15-20 мкА; при значительной степени воспаления и длительности процесса этот показатель составляет 30-40 мкА.
Воспалительный процесс обусловливает изменение рН слюны и периодонтальных арманов. Измерение рН в оликлинических условиях роводят с помощью индика-орной бумаги. Возможно за-кисление смешанной слю-ы и десневой жидкости (содержимого периодонтального кармана) до рН 4,6-5,1. Имеются указания на возникновение и рост электрического потенциала периодонтальных карманов в пределах 20- 66 мВ.
Эти данные важны не только для установления степени воспалительной реакции, но и лежат в основе выбора материала, из которого будут изготовлены лечебные аппараты.
После прекращения действия жевательной нагрузки восстановление кровотока до фоновых (измененных заболеванием) величин затягивается на длительный период (до 10-15 мин) и сопровождается усиленным притоком крови (реактивная гиперемия) с затруднением оттока ее от органа.
При хроническом пародонтите установлены нарушения нервно-рефлекторной регуляции функции жевания, которые проявляются искажением периодонтомускулярного рефлекса, увеличением времени жевательного периода и количества жевательных движений, сокращением фазы биоэлектрической активности и увеличением фазы биоэлектрического покоя.
При опросе о стороне жевания выясняется, что в большинстве случаев обработка пищи проводится на стороне, где пародонт имеет наименьшее поражение. Соответственно при поражении передней группы зубов откусывание пищи проводится клыками и премолярами. Это свидетельствует о том, что при пародонтите фактически нарушается попеременное подключение к жеванию правой и левой групп жевательных зубов и функциональный центр фиксирован на определенной группе зубов, которые подчас выполняют несвойственную им функцию. В период обострения заболевания больные часто вынуждены принимать только мягкую или жидкую пищу.
По данным большинства клиницистов, общесоматические заболевания (диабет, язвенная болезнь и др.) определяют тяжесть течения пародонтита. При этом из анамнеза можно установить обострение пародонтита после обострения основного заболевания.
Лечение
Важнейшими достижениями отечественной стоматологии в области пародонтологии являются разработка принципов комплексной терапии заболеваний пародонта, применение строго по показаниям терапевтических, физиотерапевтических, хирургических и ортопедических методов.
Комплексный метод лечения предусматривает выявление этиологических факторов и четкое определение патогенетического
механизма и ведущих звеньев заболевания. Это необходимо для определения средств этиотропной и патогенетической терапии и для выработки конкретного плана ведения больного.
Существенный вклад внесли отечественные ортопеды-стоматологи, определившие терапевтическую значимость ортопедических средств, методов, в том числе аппаратов и протезов.
Ортопедические методы, применяемые для лечения заболеваний пародонта, позволяют снять воспалительные явления, улучшить кровообращение, а следовательно, и трофику тканей за счет устранения патологической подвижности, нормализации окклюзионных соотношений, снятия травмирующего действия жевательного давления, т. е. их можно отнести к методам функциональной терапии.
Теоретические основы применения этих методов, полностью подтвержденные клиническими наблюдениями, заключаются в следующем:
Адаптация при пародонтите проявляется уменьшением чувствительности к постоянному действию раздражителей, извращению реакций. За счет этого, а также снижения компенсаторной реакции снижается резерв выносливости к функциональным нагрузкам. Напомним, что при здоровом пародонте этот резерв составляет разницу между физиологическим порогом чувствительности пародонта к жевательному давлению и субпороговым давлением, развивающимися при дроблении пищи.
Восстановление гистофункциональных корреляций в тканях пародонта, устранение патологической подвижности, устранение разрушающего действия функции жевания и нормализация самой функции и, наконец, подключение к компенсаторному процессу неповрежденного или частично поврежденного пародонта других зубов с целью нормализации кровообращения и трофики тканей возможны только лишь с помощью ортопедических методов лечения.
Для лечения болезней пародонта в ортопедической стоматологии разработаны специальные методы:
Метод избирательного пришлифовывания
Показанием к применению метода является установление преждевременных контактов или наличие контактов только на отдельных зубах при смыкании челюстей в центральной, боковых и передних окклюзиях, а также установление контактов, которые блокируют движения челюсти в различных направлениях. Применяется как в начальной, так и в развившейся стадии процесса.
Преждевременные контакты возникают в результате неравномерной стираемости или отсутствия стираемости отдельных зубов либо их группы, изменения положения зубов вследствие поражения пародонта.
Отсутствие антагонистов, соседнего зуба, повышенная стертость пломбы на окклюзионной поверхности антагониста, аномалии развития челюстей ведут к деформации окклюзионной поверхности зубного ряда.
В этих случаях проводят не избирательное пришлифовывание, а стачивание окклюзионной поверхности.
Терапевтический эффект от пришлифовывания и стачивания заключается в устранении или значительном уменьшении вредного для пораженного пародонта горизонтального компонента жевательного давления, уменьшении пространственного смещения зуба, меньшего сдавления сосудов периодонта, а следовательно, снятия факторов, ухудшающих кровообращение и трофику тканей. Создание равномерных контактов на протяжении всего зубного ряда при движениях нижней челюсти (создание так называемой скользящей окклюзии) уменьшает удельное давление на ткани пародонта и также способствует нормализации кровообращения.
Правильность создания скользящей окклюзии определяется визуально и пальпаторно по снятию подвижности зуба при окклюзионных движениях. Терапевтический эффект при стачивании режущих поверхностей зубов передней группы обеспечивается двумя факторами: укорочением экстраальвеолярной части зубов и уменьшением резцового пути (переднего и бокового). Уменьшение резцового пути укорачивает период сжатия сосудов пародонта в момент откусывания пищи и при боковых смещениях челюсти, т. е. создаются условия нормализации сосудистой реакции на действие нагрузки.
Метод временного шинирования
Метод используют в развившейся стадии генерализованного и очагового хронического пародонтита, реже в период обострения при начальной стадии.
Недопустимо проведение гингивотомии и гингивэктомии без предварительного изготовления временной шины.
Временные шины должны соответствовать следующим требованиям:
При генерализованном пародонте в шину включают все зубы, обеспечивая тем самым иммобилизацию по дуге. При очаговом пародонтите протяженность шины обусловлена локализацией поражения и взаимоотношением его с зубами, у которых пародонт не поражен: шина обязательно должна включать в блок зубы с непораженным пародонтом.
Временные шины изготавливают из пластмассы, которую можно армировать для прочности металлической проволокой. Различают капповые шины, оральные и вестибулооральные многозвеньевые.
Капповые шины охватывают окклюзионную часть коронок зубов, и их применение связано с завышением окклюзионной высоты. Шину-каппу фиксируют на зубной ряд при помощи репина, дентола, дентина.
В случаях, когда по клиническим показаниям нежелательно завышение окклюзионной высоты, можно пользоваться методом шинирования с применением оральной многозвеньевой шины, фиксируемой с помощью медицинского цианакрилатного клея марки МК-6; МК-9. Шину изготавливают на гипсовой модели из быстротвердеющей пластмассы. Она располагается по границе от режущего края или перехода жевательной поверхности в язычную, нижняя граница не доходит до десневого края на 2-3 мм. Применение шин из быстротвердеющих пластмасс, изготавливаемых непосредственно на зубном ряде, нежелательно, так как снятие ее представляет большие трудности.
Ортодонтические приемы
При пародонтите под влиянием функциональных нагрузок как при окклюзионных контактах, так и через пищевой комок наступают вторичные деформации зубных рядов. Силы жевательного давления, а также давление языка во время глотания, речевой артикуляции и в покое сдвигают зубы в одном или нескольких направлениях. Передние зубы смещаются чаще всего в вестибулярном направлении, что лишает их контакта м е ж д у собой, обусловливает попадание пищи в межзубные промежутки и дальнейшее их расхождение или наложение друг на друга. Внедрение пищевого комка между зубами происходит и за счет подвижности зубов.
Вторичные деформации развиваются как при интактных зубных рядах, так и при дефектах в них. В последних случаях деформации возникают чаще и в клинической картине появляется ряд осложнений. Например, при потере группы жевательных зубов на одной или обеих челюстях происходит снижение окклюзионной высоты, нижняя челюсть смещается, как правило, дистально, увеличивается степень перекрытия в передней группе зубов, изменяются взаимоотношения элементов височно-нижнечелюстного сустава. Дальнейшее смещение передних зубов ведет к исчезновению режущебугоркового контакта, передние зубы нижней челюсти могут травмировать слизистую оболочку альвеолярного отростка верхней челюсти. При пародонтите, развившемся на фоне аномалий челюстей и зубных рядов, вторичные деформации протекают значительно тяжелее.
Измененная ось наклона зуба при увеличенной экстраальвеолярной части (за счет атрофии) усиливает деформацию тканей и деструктивные процессы. Не исправив положение зубов, не восстановив нормальную окклюзионную высоту и правильное взаимоотношение элементов зубочелюстной системы, нельзя снять дополнительные факторы «перегрузки» тканей пародонта и улучшить трофику тканей.
Возникновение вторичных деформаций и нарушение во взаимоотношении зубных рядов должно быть расценено как осложнение генерализованного или очагового пародонтита. Осложнение усугубляет течение основного заболевания, и невнимание к этому факту снижает эффективность лечения.
В начале лечения подвижность перемещаемых зубов несколько возрастает, но со временем эти явления стихают. Анализ рентгенограмм и пародонтограмм позволяет констатировать, что ор-тодонтическое лечение не усугубляет дистрофических процессов в пародонте. Перемещение зубов и восстановление нормальных артикуляционных взаимоотношений зубных рядов в комплексе с другими лечебными мероприятиями позволяют добиться прекращения обострений процесса, исчезновения воспалительных явлений.
Показания к ортодонтическому лечению при очаговом и генерализованном пародонтите развившейся стадии следующие.
Снижение окклюзионной высоты при пародонтите и обусловленное этим изменение топографических взаимоотношений зубных рядов верхней и нижней челюстей требуют предварительного ортодонтического лечения для перестройки мышечной системы (миотатического рефлекса). Снижение окклюзионной высоты развивается при следующих условиях:
Возможно снижение окклюзионной высоты в случаях применения неправильно изготовленных мостовидных протезов в области жевательных зубов или вследствие стирания окклюзионных поверхностей, выполненных из пластмассы. Все лечебные аппараты и протезы необходимо строить с учетом восстановления исходной центральной окклюзии.
Для восстановления правильных окклюзионных соотношений, снятия развившегося глубокого резцового перекрытия и одновременного перемещения зубов применяют съемную пластинку с окклюзионными накладками на нижнюю или верхнюю челюсть, иногда с вестибулярной дугой и наклонной плоскостью. При наличии дефектов зубных радов следует применять съемный протез с вестибулярной дугой и наклонной плоскостью. С целью предупреждения перегрузки передних зубов нижней челюсти наклонной плоскостью можно изготовить шины-каппы на эти зубы. При дефектах зубного рада нижней челюсти применяют каппу-протез, замещающий дефект и позволяющий восстановить правильные окклюзионные соотношения.
Применение постоянных шинирующих аппаратов и протезов
Комплекс лечебных мероприятий позволяет снять воспалительный процесс в тканях пародонта, устранить местно-дей-ствующие этиологические факторы и приостановить дальнейшее развитие заболевания.
Для успешного проведения ортопедического лечения пародонтитов необходимо освоить логическое обоснование выбора конструктивных особенностей лечебного аппарата, определить, какой эффект они дадут в процессе пользования им, т. е. научиться прогнозировать действие аппарата.
Различают следующие виды шинирующих аппаратов постоянного пользования:
Механизм терапевтического действия ортопедических аппаратов
Этот сложный клинический вопрос можно решать, располагая данными тензометрических, математических и клинических исследований.
Объединение двух рядом стоящих зубов с непораженным пародонтом уменьшает степень пространственного смещения нагружаемого зуба, степень деформации тканей пародонта. Часть давления передается на соседний, но деформация тканей у него меньшая, чем у нагруженного.
При использовании мостовидных протезов, фиксированных на двух зубах с непораженным пародонтом, пространственное смещение корней при нагружении одного из зубов на всех уровнях меньше, чем при нагружении одиночно стоящего. Степень смещения находится в прямой зависимости от расстояния между вертикальными осями зубов. Чем больше расстояние между опорными зубами, тем больше увеличивается смещение нагружаемого зуба в горизонтальном направлении. При расстоянии между точками опоры 32 мм степень перемещения верхушки вертикально вниз становится равной смещению одиночно стоящего зуба. У объединенного зуба увеличение пространственного смещения отмечается со стороны действия силы на уровне шейки зуба в вертикальном направлении и горизонтально в нижней половине корня. Шинирующий эффект уменьшается при увеличении расстояния между опорными зубами.
Воздействие вертикальной силы на середину промежуточной части мостовидного протеза вызывает также деформацию стенок альвеол опорных зубов. Величина этой деформации приблизительно в 2-2,5 раза меньше, чем при нагружении самих зубов. Это объясняется перераспределением давления на две и более точки опоры. В случае перемещения зоны нагружения к той или иной опоре деформация стенок альвеол этих зубов усиливается.
Характерна деформация стенок альвеол при применении мостовидных протезов с двумя и тремя точками опоры и нагружении различных участков этих протезов силой, направленной под углом. Здесь наглядно прослеживается влияние угла наклона зуба на степень деформации как самого зуба, так и на степень перераспределения давления. При вертикально расположенном зубе нагружение его силой под углом, направленной с вестибулярной или язычной стороны, позволяет уменьшить деформацию. Подсоединение третьей точки опоры со стороны этогозуба еще больше снижает степень деформации (в 2- 2,5 раза). Ослабление деформации, но в меньшей степени отмечено и у наклоненного зуба, если сила направлена со стороны его наклона. Если сила действует в направлении наклона зуба, то степень деформации в этой области при мостовидном протезе увеличивается в 1,3 раза. Нагружение промежуточной части протеза силой под углом вызывает значительно меньшую деформацию стенок альвеол опорных зубов, чем при нагружении самих зубов, если они расположены вертикально. У наклоненных зубов степень деформации близка к таковой при нагружении самих зубов. Подключение дополнительной точки опоры, находящейся в отдалении от этого зуба в пришеечной зоне, не уменьшает, а увеличивает степень деформации.
Шинирование двух зубов сразличной степенью сохранности костной ткани и подвижности также обусловливает перераспределение давления по пародонту этих зубов, но характер этого распределения иной по сравнению с объединением зубов с непораженным пародонтом.
Любая шинирующая система, примененная как лечебное средство при поражении пародонта одного из рядом стоящих зубов, ведет к устранению патологической подвижности зубов, что должно обусловить снижение травматического воздействия функции жевания. Одновременно данный вид шинирования вызывает субпороговую реакцию пародонта объединенного, но ненагруженного здорового зуба, т.е. смещение пораженного зуба приводит к смещению здорового зуба, развитию деформации тканей пародонта.
Шинирование попарно двух зубов, имеющих убыль костной ткани стенок альвеол, равную половине длины стенки, не приводит к нормализации пространственного смещения корней. Верхушка нагружаемого зуба смещается вертикально в тех же пределах, что и до шинирования. Поверхность корня на уровне образовавшегося края как в горизонтальной, так и в вертикальной плоскости смещается в 2 раза меньше, чем до шинирования, но по сравнению с нормой остается на весьма высоких показателях.
Следовательно, не следует применять часто практикуемое в поликлинической практике шинирование двух рядом стоящих зубов, ограничивающих дефект зубного ряда, с последующим расположением на дистальный зуб кламмера съемного протеза. Область опоры и фиксации съемного протеза должна быть в этих условиях перенесена с пораженного на здоровые зубы и соединена с седловидной частью съемного протеза лабильно.
Исследования и клинические наблюдения показали, что с изменением расстояния между двумя объединенными несъемной конструкцией протезов зубами изменяются их пространственное смещение, их взаимовлияние и характер распределения давления.
Подключение дополнительной опоры со стороны здорового зуба уменьшает деформацию стенок альвеол зубов за счет увеличения площади опоры. Однако это дает только временный эффект. Под влиянием функции действие консоли продолжается, но перегружающий момент уже распространяется на два зуба. Этот момент будет тем значительнее, чем больше расстояние от неподвижной точки до подвижной.
Следовательно, нагружение зуба с пораженным пародонтом независимо от направления воздействия силы жевательного давления вызывает в пародонте здорового зуба резкое увеличение деформации тканей по сравнению с воздействием мостовидного протеза, фиксированного на зубах с непораженным пародонтом.
Особого внимания заслуживает изучение уровня деформации тканей пародонта и степени пространственного смещения опорных зубов при действии сил жевательного давления, направленного под углом как к опорным зубам, так и по отношению к телу мостовидного протеза. Если у зуба с дистрофией пародонта после фиксации мостовидного протеза деформация тканей снижается в 2 раза по сравнению с его нагружением до включения в протез, то деформация тканей у непораженного зуба в моментнагружения пораженного резко возрастает. Ткани здорового зуба при использовании мостовидного протеза получают дополнительные нагрузки, величина которых превышает в случаях нагружения этого зуба до включения в протез и находятся в прямой зависимости от величины замещаемого дефекта: чем больше расстояние между опорными зубами, тем больше деформация в пародонте здорового зуба.
Действие сил под углом на тело протеза вызывает большую деформацию в пародонте здорового зуба. При этом деформация тканей пародонта здорового зуба возрастает по мере удаления от него пищевого комка и достигает максимума при нагрузке зуба с пораженным пародонтом.
Включение в шину дополнительных точек эффективно, если они находятся рядом с пораженным зубом. Если такой клинической ситуации нет, то увеличение числа опорных зубов в шине определяется следующим положением: плечо из опорных зубов с непораженным пародонтом должно быть длиннее, чем тело протеза и подвижный зуб.
Эти данные свидетельствуют о том, что при выборе конструктивных особенностей лечебного аппарата необходимо применить такую конструкцию шины, которая способствовала бы уменьшению смещения зубов в горизонтальном направлении.
Уменьшению смещения зуба в горизонтальном направлении могут способствовать конструкции шинирующих аппаратов, сдерживающие смещение любой группы зубов в горизонтальной плоскости: бюгельные протезы с системой кламмеров, обеспечивающих различные по топографии виды иммобилизации.
На сегодняшний день накоплено достаточно знаний по перераспределению нагрузки с участка откусывания или разжевывания пищи на другие участки зубного ряда, т. е. по использованию компенсаторных возможностей пародонта зубов. Если при очаговом (локализованном) пародонтите в зубном ряду имеются зубы, частично, а чаще полностью сохранившие резервные возможности, то при генерализованном пародонтите нет ни одного зуба, пародонт которого не был бы поражен. Это значит, что у всех зубов в развившейся стадии значительно снижены или полностью отсутствуют резервные силы, а следовательно, компенсаторные возможности всего зубного ряда ограничены. Поэтому, чтобы возместить нарушенную функцию пародонта каждого зуба при генерализованном пародонтите, необходимо иммобилизовать в единый блок все зубы.
Отсюда становится ясным, что применение несъемных протезов при генерализованном пародонтите и наличии всех зубов весьма ограничено, так как требует препаровки этих зубов.
Применение съемных аппаратов не требует препаровки зубов, а лечебный эффект от их применения равнозначен. Кроме того, несъемные протезы сами по себе не могут обеспечить парасагиттальной стабилизации.
Съемные шины уменьшают деформацию тканей пародонта нагружаемого зуба за счет перераспределения давления на зубы, включенные с помощью кламмеров в шинирующую систему. По сравнению с мостовидным протезом наибольший эффект уменьшения пространственного смещения, а следовательно, и деформации тканей отмечен при воздействии угловых компонентов сил жевательного давления. Давление через дугу протеза передается на зубы противоположной стороны, а через систему многозвеньевого кламмера и на другие зубы. Это доказывает, что бюгельные шинирующие аппараты обеспечивают в зависимости от конструктивных особенностей кламмерной системы распределение нагрузок трансверсально, парасагиттально или по всей зубной дуге. Этим комплексом качеств не обладает больше ни один вид шинирующих протезов.
Элементами бюгельных протезов, обеспечивающими разгрузку и перераспределение горизонтального компонента жевательного давления, являются плечи опорно-удерживающих кламмеров и сам бюгель.
Следует рассматривать кламмер не только как элемент протеза или шины, обеспечивающий удержание протеза, но и как приспособление, обусловливающее перераспределение вертикального и горизонтального компонентов жевательного давления. В зависимости от конструкции кламмер нагружает зуб, перераспределяет жевательную нагрузку, иммобилизует.
Что провоцирует?
На сегодняшний день известны многие этиологические факторы, играющие роль в возникновении заболевания. Их разделяют на местные (экзогенные) и общие (эндогенные), отмечают возможности их сочетанного воздействия.
К местным, экзогенным, факторам относятся:
К общим, эндогенным, факторам относят общесоматические заболевания, которые в своей основе содержат факторы, вызывающие нарушение гемодинамики как во всем организме, так и с топически функционально обусловленными гипо- и гипертензивными изменениями гемодинамики.
Чтобы четко ориентироваться во врачебной тактике, следует после усвоения этиологических факторов разобраться и ответить на вопрос, почему под влиянием многих этиологических (эндогенных и экзогенных) факторов патологический процесс в зубочелюстной системереализуется как болезнь в однотипную воспалительно-дистрофическую реакцию.
В этом плане важно рассмотреть основы генеза заболевания при наличии основных перечисленных выше этиологических моментов в непосредственной связи общего состояния организма со спецификой функциональной деятельности зубочелюстной системы, взаимосвязи окклюзии и артикуляции с гистофункци-ональными корреляциями зуба и окружающих тканей при функциональных нагрузках, сосредоточив внимание на взаимосвязи между динамической функцией жевания и кровообращением в тканях пародонта.
Патогенез
Аналогично возникает и распространяется процесс под влиянием хронической механической травмы десневого края. Попадание пищевого комка на десневой край из-за отсутствия клинически выраженного экватора, вклинивание и застревание пищи в межзубных промежутках, постоянное раздражение десневого края неправильно изготовленной пломбой (вкладкой), краем некачественных протезов вызывают воспаление в участке травмы, которое распространяется в подлежащие ткани, на весь маргинальный пародонт. Дальнейшее повреждение воспаленного участка пищевым комком усугубляет процесс. Распространяющееся на кость воспаление вызывает ее рассасывание.
Развитие воспалительного процесса под влиянием измененной функциональной нагрузки начинается с функциональных изменений в сосудах периодонта с переходом через внутрикостные сосуды на ткани десны, т.е. в отличие от первых двух факторов воспаление развивается изнутри.
Тензометрическими исследованиями установлено, что в процессе жевания костная ткань челюстей находится под двойным воздействием общего функционально-напряженного состояния и функционального напряжения в стенках альвеол. Сопоставление величин напряжений в зоне нагрузки и общего напряженного состояния альвеолярной части челюсти свидетельствует о более значительном влиянии местных деформаций на ткани пародонта. Под влиянием жевательного давления в стенках альвеол возникают упругие деформации, вызывающие напряжения сжатия или растяжения, характер и степень которых находятся в прямой зависимости от величины, направления и точки приложения силы, топографии, зоны и толщины стенки альвеол, геометрии и угла наклона зуба, наличия контактных пунктов.
Данные о повышенной упругой деформации в пришеечной области стенок альвеол под воздействием углового компонента жевательного давления диктуют необходимость учета этого момента в трактовке патологических изменений в тканях пародонта и пересмотра рекомендаций по выбору методов лечения, основанных только на учете воздействия вертикальных сил жевательного давления.
При резорбции костной ткани дистрофический процесс ведет к увеличению степени деформации оставшихся участков па-родонта и концентрации наибольшего напряжения в области края альвеолы при всех направлениях жевательной силы.
Макро-, микроскопическое исследования костной ткани альвеолярной части нижней челюсти в норме позволяют констатировать взаимосвязь строения этого участка челюсти с дифференцированной функцией функционально-ориентированных групп зубов. Именно характером и направлением действующих сил можно объяснить топографию компактного и губчатого вещества с преобладанием компактного слоя в вестибулярных и язычных стенках альвеол.
Тонкий слой внутренней компактной пластинки в области верхушки корня в сочетании с изогнутостью балок губчатого вещества, истончение компактного вещества у края альвеолы, наличие большого количества перфорационных отверстий на внутренней поверхности в пришеечных и приверхушечных зонах и более интенсивный процесс физиологической перестройки в этих же участках топографически связаны с зонами наибольшего пространственного смещения зубов. Зонам повышенной функциональной нагрузки соответствует расположение оппозиционных линий склеивания, ритмичность костеобразовательного процесса в стенках альвеол. На вестибулооральных срезах выявлено преимущественное расположение в верхней трети длины стенок альвеол поперечно срезанных остеонов, в средней части к ним присоединяются продольно или косо срезанные остеоны (косые остеоны). Количество продольных срезанных остеонов возрастает к приверхушечной зоне.
Отсутствие однонаправленности хода остеонов является доказательством сложного комплекса развивающихся деформаций этого участка челюсти в процессе разжевывания пищи. Наличие компактного строения вестибулярных и оральных стенок альвеол позволяет по-новому подойти к пониманию процессов патологической перестройки пародонта при пародонтите, так как процесс перестройки кости протекает по-разному в компактном и губчатом веществе. Гистологические исследования челюстей с явлением очагового пародонтита на фоне частичной адентии подтвердили взаимосвязь патологической перестройки с изменением условий функционирования тканей пародонта, зональным изменением кровообращения.
Методом математического моделирования получены данные о пространственном смещении различных участков коронки и корня зубов под воздействием функциональной нагрузки, что дало возможность объяснить механизм вовлечения в процесс деформации стенок лунок зубов и реакцию тканей периодонта.
Верхушка корня смещается впротивоположную от направления силы сторону по горизонтали и опускается вниз. Вестибулярная и язычная поверхности корня на уровне края альвеолы смещаются по горизонтали в направлении действия силы с одновременным разнонаправленным смещением по вертикали: на стороне действия силы поднимаются, а с противоположной стороны опускаются.
Описанный характер смещения объясняется тем, что центр вращения расположен вверхнем отделе средней трети длины корня и сдвинут от длинной осизубов в направлении действия силы. Его расположение, а также параметры смещения зуба зависят от соотношения длины коронки и корня, от угла приложенной силы, от наклона самого зуба, величины силы. Степень смещения корня определяется высоким модулем упругости при растяжении и сжатии, структурным и особенностями волокон периодонта.
Резорбция обусловливает увеличение степени деформации и изменение зон сжатия и растяжения тканей периодонта, а следовательно, и большее нарушение кровообращения в пародонте. Ухудшение кровообращения происходит за счет большей деформации в зоне вхождения зубной артерии и ее ветвления и в зонах повышенного давления на уровне края альвеолы.
Анастомозы наблюдаются во всех группах зубов в зонах наибольшего смещения корня, т. е. в пришеечной и приверхушеч-ной областям. Как плотные пучки, так и анастомозы не имеют перерыва по всей длине.
Анастомозы следует отнести к резервным волокнам, подключающимся к демпфированию смещения при повышении сил жевательного давления. Немалую роль в уменьшении пространственного смещения зуба играют волокна, расположенные в зонах сдавления, так как они обладают высокими показателями прочности не только на растяжение, но и на сжатие.
Одновременно с деструкцией костной ткани при пародонти-те отмечено нарушение волоконного аппарата периодонта на большем протяжении, чем участок резорбированной кости, что обусловливает образование периодонтального кармана различной глубины. На дне этого кармана и в нижележащих зонах выявлены участки с как бы отрезанными от кости коллагеновыми волокнами.
Проведенные исследования блоков, шлифов и срезов зубо-челюстных сегментов подтвердили наличие единой циркулятор-ной системы пародонта, которая связана с аналогичной системой других сегментов. Установлены разветвленная сеть сосудов в компактном слое, наличие анастомозов между каналами остео-нов, перфорирующими каналами, а также анастомозы между этими костными сосудами. Это не подтверждает мнение о концевом типе каналов остеонов.
Установлено достоверное увеличение амплитуды дикротической волны (на 18,6 % при нагрузке 1 кг и на 27,4 % при нагрузке 2 кг) с одновременным ростом дикротического индекса (на 16,1 и 21,6 % соответственно нагрузке) и диастолического индекса (11 и 14,8 %).
Снятие давления с зуба ведет к постепенному, до 3 мин, восстановлению кровотока в пародонте. Наиболее быстро восстанавливается длительность анакротической и катакротической части волны. В сочетании с увеличением РИ (10 %) это свидетельствует об улучшении притока крови к пародонту. Усиление притока с одновременным сохранением затрудненного оттока свидетельствует о расширении сосудов, развитии реактивной гиперемии.
Под действием жевательного давления, направленного под углом к длинной оси зуба, уменьшается амплитуда реоволны. Длительность анак-ротической фазы РПГ уменьшается с одновременным снижением рео-графического индекса. Анакротическая фаза в сравнении с фоном укорочена. Наиболее значительно при этом виде нагрузки изменяются показатели оттока. Величина дикротической волны достоверно снижена по сравнению с фоном, уменьшается величина амплитуды дикротической вырезки на 28,2 % при 2 кг нгагрузки, диастолический индекс на 22,3% и дикротический индекс на 17,5 %.
Снижение показателей как анакротической, так и катакротической фаз РПГ свидетельствует об уменьшении притока крови и о снижении сопротивления оттока, увеличении скорости притока и оттока, т.е. о значительном уменьшении кровенаполнения пародонта, нарушении нутритивной функции в момент нагрузки на зуб. Не исключено, что в данной ситуации происходит раскрытие артериовенозных анастомозов и из-за смещения ветвей зубной артерии, ее частичного пережатия кровь обходит капиллярное русло периодонта. Установление изменений показателей РПГ под функциональной нагрузкой может быть объяснено взаимосвязью смещения корня зуба и волокон пародонта с сосудистой системой периодонта, зональным изменением трасмурального давления.
В зонах сдавления периодонта значительно уменьшаются кровенаполнение и степень раскрытия сосудов, скорость кровотока в не полностью пережатых сосудах увеличивается. В костных сосудах создается сверх-систолическое давление. За местом пережатия давление, наоборот, уменьшается. Смещение верхушки зуба сдавливает на стороне, противоположной направлению силы, продольные артерии периодонта и тем самым ухудшает поступление крови по этим сосудам и в зону растяжения пришеечной области.
В зоне растяжения приверхушечной области объем притекающей крови увеличивается. За счет уменьшения экстравазального давления в этой зоне периодонта поступающий объем крови сильнее растягивает стенку магистральных сосудов и их анастомозов, усиливается поступление крови и из внутрикостных сосудов.
После снятия однократной нагрузки последующее восстановление кровотока сопровождается «симптомами» реактивной гиперемии. При этом происходит расширение сосудов сопротивления и увеличение объека притекающей крови, о чем свидетельствует увеличение реографического индекса и индекса растяжения сосудистой стенки. На фоне усиления притока крови нарастание катакротической фазы и амплитуды инцинзуры и дикротической волны свидетельствует о затруднении оттока. Возвращение к исходным данным ПТС и достоверное увеличение показателя ИРСС отражают снижение прекапиллярного сопротивления, значительное раскрытие просвета сосудов, что может способствовать отеку.
Сопоставление сосудистых реакций на действие двух видов жевательной нагрузки свидетельствует о больших нарушениях трофических функций в момент воздействия нагрузок под углом. Развившаяся впоследствии гиперемия также наиболее выражена в пародонте зубов, которые были подвергнуты нагрузкам, направленным под углом.
При многократном нагружении или увеличении времени действия нагрузки период анакроты имеет тенденцию к увеличению. В то же время длительность катакротической фазы вначале нарастает и достигает максимума к 3-й минуте, а затем отмечается резкое уменьшение. Таким образом, объем поступающей крови в нагруженный паро-донт значительно снижен. Амплитудные показатели имеют четкую тенденцию к снижению к концу 1-й минуты с незначительным колебанием в области этого низкого уровня на протяжении 5 мин. Оставаясь на сниженном уровне, показатели РИ начинают медленно восстанавливать. ся. Увеличение периода анакроты в сочетании с резким падением РИ и времени катакроты свидетельствует о механическом препятствии кровотоку в сочетании с активным сужением сосудов. Этот вывод подтвержден и показателями ИТС и ИРСС. Наиболее резкое снижение этих показателей по сравнению с длительностью нагрузки в 10 с свидетельствует в пользу нарастания как экстравазального, так и интервазального давления в тканях пародонта. Весьма вероятно повышение тканевого давления ведет к подключению артериовенозных анастомозов вне зоны деформаций, что и обусловливает еще меньшее поступление крови в периодонт.
Снижение величины дикротической волны в первые 5 мин свидетельствует также о повышении тонуса сосудов и увеличении степени периферического сопротивления и скорости оттока. Отмеченное повышение дикротической волны в период с 5-й по 8-ю минуту свидетельствует в пользу начинающейся вазодилатации. В этот период начинает восстанавливаться и показатель РИ.
Опираясь на полученные данные о гистофункциональных корреляциях зубов и окружающих их тканей при действии сил жевательного давления, в сопоставлении с данными об изменении кровообращения при различных нагрузках выдвинута гипотеза о сосудисто-биомеханических основах развития дистрофического процесса в тканях пародонта.
Одной из причин развития дистрофического процесса в па-родонте могут являться однотипные субпороговые функциональные нагрузки, обусловливающие периодические первичные нарушения кровотока и транспортного обеспечения трофики тканей в условиях механического воздействия на сосуды смещенного корня и зонального изменения трансмурального давления с последующим нарушением вазомоторных реакций и развитием гиперемии. Сочетание этих факторов с повышенным давлением во внутрикостных сосудах и деформацией костной ткани ведет к изменению процессов обновления костных структур. Согласно нашим представлениям, развитие дистрофического процесса может быть представлено в виде следующей схемы: однотипная, учащенная и растянутая во времени нагрузка зубов однотипное пространственное смещение корня зуба и деформация тканей периодонта и стенок альвеол зональное изменение трансмурального давления зональная реакция сосудов периодонта и кости в процессе нагрузки и после снятия нагрузки с одновременным нарушением транспортного обеспечения трофики гиперемия патологическая перестройка тканей.
В условиях жевательного цикла экстравазальное давление является наиболее вариабельным, параметры его находятся в прямой зависимости от величин и направления силы давления. Трансмураль-ное давление в тканях само по себе вызывает ответную реакцию сосудов и в случаях уменьшения его последующее восстановление кровотока сопровождается симптомами реактивной гиперемии.
Сосуды периодонта, десны и губчатого вещества относятся к сосудам с растяжимыми стенками. Поэтому в зависимости от изменения трансмурального давления меняется просвет этих сосудов. Так, при повышении тканевого давления сосуд сужается или полностью окклюдируют его стенки, при снижении тканевого давления сосуд расширяется. При этом чем больше сжимается артерия или артериолы, тем больше уменьшается давление за местом пережатия и нарастает ниже этого участка.
Рассмотрение пространственного смещения зуба с данных позиций позволяет трактовать в комплексе трансмуральное давление и механическое воздействие (сжатие, растяжение) как один из факторов, обусловливающих реакцию сосудов в момент и после воздействия жевательного давления, т. е. отвести ему роль местного фактора регуляции кровотока, вызванного биомеханическими сдвигами, проходящими в самом пародонте при жевании.
В гипотезе подчеркнута важность фактора местного механического воздействия на сосуды пародонта, который действует наравне с другими регуляторными механизмами, контролирующими кровоснабжение тканей. Естественно понимать, что действие каждого фактора в отдельности не может рассматриваться как раздражитель, формирующий тонус сосудов во всем объеме, но растяжение или сжатие стенок под влиянием трансмурального давления можно и нужно рассматривать как постоянный фактор формирования сосудистого тонуса в процессе акта жевания.
Следовательно, трофика тканей пародонта находится в прямой зависимости от уровня физиологической подвижности зубов и степени деформации тканей, а они в свою очередь от направления и времени действия сил жевательного давления.
При частичной адентии, кариозном поражении, ряде аномалий изменяется характер движений нижней челюсти с превалированием боковых смещений; удлиняется время одной жевательной волны, одного жевательного периода (до 42 с) и время жевания; возникает фиксированный функциональный центр. Это ведет к тому, что лишь определенная группа зубов принимает участие в откусывании или разжевывании пищи, а в ряде клинических ситуаций фактически отсутствует «балансирующая» сторона. Зубы в фиксированном центре, т. е. на «рабочей» стороне, подвергаются учащенному, растянутому по времени жевательному давлению, сила которого направлена в основном в одном и том же направлении к оси зуба.
Силы, действующие под углом к длинной оси зуба, и удлинение периода нагрузки изменяют кровообращение как в момент действия, так и после него. Если повторная нагрузка действует в одном и том же направлении и повторяется через короткий период, когда еще не наступила нормализация сосудистого тонуса, то создаются условия периодического нарушения транспортного подвоза к зонам наибольшей физиологической деформации, нарушению трофики тканей этих зон.
Так, при повторной однотипной нагрузке в зоне сдавления, где после снятия нагрузки сосуды имеют тенденцию к расширению, они вновь сдавливаются. В первую очередь в этих зонах вновь созданы условия для ухудшения трофики тканей и, во-вторых, вновь резко возрастает давление во внутрикостных сосудах с явлениями застоя в подводящих сосудах (костная ткань, десна). В зонах растяжения по прекращении действия первой нагрузки сосуды стремятся сократиться, но уменьшение тканевого давления при повторной нагрузке обусловливает их расширение. Здесь вступают в противодействие вазоконстрикторный и вазодилататорный эффекты, что в конечном итоге ведет к неустойчивости сосудистого тонуса, извращению сосудистой реакции. Эта реакция должна проявиться и при повышенном трасмуральном давлении, т. е. в зоне растяжения сосудов, ослаблением тонуса, что создает тенденцию к отеку, застойным явлениям.
Следовательно, при однотипной учащенной нагрузке сохранение зон давления и растяжения не совпадает с направлением сосудистой реакции и обусловливает функциональные нарушения в сосудистой системе пародонта. В большинстве случаев при пародонтите отсутствуют морфологические изменения в сосудах пародонта.
Пародонтиты, возникающие в результате общесоматических заболеваний, в клинической картине которых проявляются поражения сосудов и гемодинамические нарушения различного генеза (эндокринные нарушения, артериальные симптоматические гипертонии, нарушения в центральной нервной системе, заболевания желудочно-кишечного тракта и многие другие), носят генерализованный характер. Не касаясь патогенеза этих заболеваний, отметим, что во многих случаях одним из важнейших факторов являются развитие гипо- или гипертензивного синдрома, микроангиопатии и другие виды выраженных сосудистых расстройств.
Как указывает Г. Н. Крыжановский, дистрофический процесс «может быть обусловлен:
Автор подчеркивает важное значение транспортного обеспечения трофики тканей и механизмов ее контроля, осуществляемых через внутриклеточные и внутритканевые механизмы интегративными системами.
Г. Н. Крыжановский, сформулировав «закон перемещающейся активности функциональных структур», подчеркивает важность его при рассмотрении роли «функциональных нагрузок и патогенных воздействий как факторов, вызывающих дистрофию».
Перемежающееся включение различных тканевых структур, а в описываемых процессах сосудов и костной ткани стенок альвеол, «является необходимым условием для развития процессов адаптации». Если этого не происходит, то деятельные структурные элементы попадают в «состояние функционального перенапряжения», что само по себе ведет к дистрофии.
Диагностика
Данные анамнеза, клиническая и рентгенологическая картина, свидетельствующая о генерализованном (диффузном) процессе в пародонте всех зубов, протекающем на фоне общесоматических заболеваний, отражают эндогенный изначальный фактор, определяют диагноз и специфику лечения.
При присоединении к этому заболеванию дополнительно действующих местных факторов, помимо генерализованного поражения, определяется неравномерность степени резорбции тканей пародонта у отдельных зубов или групп зубов. Знание специфики деструктивных процессов под влиянием местно-действующих факторов и целенаправленное обследование общего состояния организма позволяют уточнить не только диагноз, но и тяжесть процесса в зубных рядах и отдельных их звеньях. Диагноз может быть уточнен следующими дополнениями: пародонтальный абсцесс, гипертрофический гингивит, травматический узел в области передних зубов. Фактически эти дополнения к диагнозу следует расценивать как осложнения пародонтита.
Для подтверждения эндогенного генеза заболевания следует использовать дополнительные методы исследования: анализ крови на содержание глюкозы (при диабете), определение С-реактивного белка, содержание в крови сиаловой кислоты (при ревматизме, гепатите, холецистите), т. е. необходимо провести все исследования для определения тяжести общесоматического заболевания. В этих случаях необходимо держать тесный контакт с врачом-терапевтом, эндокринологом, невропатологом, гастроэнтерологом (допустим и необходим запрос в районную и другие поликлиники), что позволит правильно определить общеврачебную тактику лечения, исключить повторные и часто ненужные методы исследования.
На сегодняшний день нет конкретных данных, свидетельствующих по показателям дополнительных для стоматолога методов исследований и подтверждающих на различных уровнях (в том числе снижение общего и местного иммунитета) специфических параметров воспалительного процесса пародонта. Они могут подтвердить наличие локального (в данном случае в области зубочелюстной системы) воспаления и характеризовать специфичные и характерные реакции организма на основное общесоматическое заболевание.
Для диагностики тяжести патологического процесса в пародонте могут служить показатели выведения оксипролина с мочой, уровень лимонной кислоты в сыворотке крови, содержание в ней глюкопротеидов и перераспределение их фракций.
Особые трудности возникают при решении вопроса о том, является ли хронический пародонтит у данного больного эндогенного или экзогенного происхождения. Эти затруднения возникают потому, что у ряда лиц при обследовании устанавливаются этиологические факторы местного действия на фоне общесоматических заболеваний.
Определение по клиническим параметрам локализованного хронического пародонтита предопределяет необходимость проведения дифференциальной диагностики с хроническим остеомиелитом и эозинофильной гранулемой.
При проведении дифференциальной диагностики с хроническим остеомиелитом решающее значение имеет рентгенологическое исследование, при котором отсутствие секвестров, зон секвестральных разъединений в сочетании с отсутствием свищевых ходов и рубцов от разрезов на слизистой оболочке, тщательный анализ анамнестических данных свидетельствуют о пародонтите.
В основу дифференциальной диагностики локализованного пародонтита и эозинофильной гранулемы должны быть положены как первопричинные жалобы на постоянную, часто беспричинно усиливающуюся боль в определенной группе зубов. Данный симптом должен насторожить врача, если установлен симптомокомплекс, свойственный пародонтиту, и обязывает его провести рентгенологическое исследование костей черепа, фалангикистей рук и стопы, анализ крови. Установление локальных изменений в указанных костях в сочетании с эозинофилией говорит в пользу наличия у обследуемого эозинофильной гранулемы. Проявления в полости рта этого заболевания часто является первым симптомом заболевания, а рентгенологическая картина не может служить основой для дифференциальной диагностики, так как структурные изменения на рентгенограмме схожи с пародонтитом. Естественно, что больные с диагнозом хронического остеомиелита, эозинофильной гранулемы не подлежат на период выявления заболевания ортопедическим методам лечения.
При проведении дифференциальной диагностики заболеваний пародонта в дополнение к принятой на сегодняшний день классификации рекомендуется пользоваться следующей систематизацией диагнозов заболеваний пародонта, клинически обоснованных, с учетом возможных сопутствующих заболеваний в самой зубочелюстной системе:
При диагностике травматических узлов необходимо определить не только степень поражения пародонта, но и методом опроса и обследования установить в каждой конкретной ситуации этиологический фактор и проследить патогенез заболевания.
Необходимо тщательное обследование всех зубов, в том числе и в функциональном центре. В функциональном центре создается ситуация концентрации функциональных нагрузок, которые носят характер уже пороговых нагрузок, мобилизуют все резервные возможности пародонта группы зубов. Кроме того, в этом участке действуют однообразные по направлению, растянутые по времени, ритмично повторяющиеся, повышенные или обычные нагрузки. При использовании всех компенсаторных возможностей и в этом участке могут наступить срыв адаптационно-компенсаторных реакций, развитие воспаления и патологической перестройки тканей.
К каким докторам следует обращаться?
Клиническое проявление пародонтитов немногообразно, несмотря на разнообразие причин, ведущих к данным заболеваниям. Знание этих моментов безусловно важно, так как одним из основных методов лечения заболеваний на всех стадиях является ортопедический.